- Защемление седалищного нерва первая помощь дома
- Расположение и функции седалищного нерва
- Причины воспаления седалищного нерва
- Симптомы воспаления седалищного нерва
- Боль при воспалении седалищного нерва
- У какого врача лечить воспаление седалищного нерва?
- Какие препараты используют неврологи для лечения воспаления седалищного нерва?
- Народное лечение и массаж при воспалении седалищного нерва
- Учебное видео анатомии нервов пояснично-крестцового сплетения
- Люмбаго с ишиасом: как победить коварную болезнь?
- Виды люмбоишиалгии
- Причины патологии
- Симптомы болезни
- Диагностика
- Методы лечения
- Лечение ударно-волновой терапией
- Профилактика болезни
Защемление седалищного нерва первая помощь дома
Ишиас или невралгия седалищного нерва — один из самых частых неврологических диагнозов.
Расположение и функции седалищного нерва
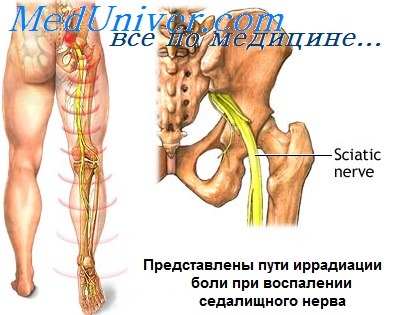
Седалищный нерв — самый крупный в человеческом теле. Волокна пяти нервов, составляющих крестцовое сплетение, сливаются в один ствол. Ствол нерва лежит в нижней части позвоночного канала, затем проходит тазовую полость и выходит из неё через большое седалищное отверстие. Это отверстие прикрыто грушевидной мышцей, через щель этой мышцы нерв выходит под большой ягодичной мышцей. Под нижним краем этой мышцы нерв идёт дальше и отвесно спускается по задней стороне бедра под мышцами — сгибателями голени. В подколенной ямке он разделяется на две ветви — большеберцовую и малоберцовую. От ствола нерва на всём протяжении отходят ветви, полностью обеспечивающие иннервацию мышц таза и нижних конечностей.
Благодаря этому нерву мы красиво ходим, быстро бегаем и высоко прыгаем, чувствуем, что у нас замёрзли ноги или появилась потёртость от новой обуви. Именно этот нерв передаёт информацию в мозг о том, что сейчас мы идёт по тёплому песку или блаженствуем в домашних тапочках.
Причины воспаления седалищного нерва
Причин воспаления огромное количество, в самом общем виде их можно объединить в такие группы:
— Повреждения костей и суставов позвоночного столба — остеохондроз, грыжа диска, разрастание тел позвонков и другое
— Травмы и их последствия — падения, ушибы и удары
— Поздние сроки беременности — особенно многоплодной или с большим весом плода, когда смещаются позвонки поясничной области, которые тянут нервный ствол
— Инфекции и воспаления самого нерва и окружающих тканей — гнойники мягких тканей и воспаления костей, герпес, переохлаждение поясничной области. Простуда и сезонные вирусные заболевания часто служат пусковым механизмом воспаления нервного ствола
— Внутримышечная инъекция в ягодичную область — случается при атипичном расположении нерва и многочисленных инъекциях, когда происходит механическое повреждение
— Непосильная физическая нагрузка, когда происходит спазм грушевидной и ягодичной мышц, нерв повреждается сдавливанием
— Опухоли и их метастазы — приводят к механическому сдавливанию.
Симптомы воспаления седалищного нерва
Болеют ишиасом люди старше 30 лет, мужчины страдают несколько чаще.
Проявления ишиасы многообразны. Это прежде всего боль и неприятные ощущения в виде жжения, покалывания, онемения по ходу нерва. Попытка изменить положение тела вызывает сильнейшую боль, поэтому движения резко ограничиваются.
В народе ишиас часто называют «защемлением» — это отражает саму суть патологического процесса, потому что на малейшее сдавливание нервная ткань отвечает отёком и развитием дистрофических изменений.
Боль при воспалении седалищного нерва
Боль может быть разной по интенсивности — от ноющей до совершенно нестерпимой, напоминающей удар током. Часто боль и неприятные ощущения начинаются в пояснично-крестцовой области и постепенно распространяются на ягодицы, заднюю поверхность бедра, голень и стопу. Иногда одна конечность болит, а другая онемевает. У некоторых людей боль достигает такой интенсивности, что человек не может спать, сидеть или лежать.
У какого врача лечить воспаление седалищного нерва?
Если боль в пояснично-крестцовой области возникла впервые в жизни, нужно обращаться к неврологу или вертебрологу, в любом случае обязательно назначается магнитно-резонансная томография. Этот безопасный и безболезненный метод обследования позволяет достоверно выяснить причину страдания и степень изменения тканей. Оценить киническую картину должен врач для того, чтобы выбрать наиболее эффективный метод лечения.
Какие препараты используют неврологи для лечения воспаления седалищного нерва?
Обязательно назначаются препараты, снимающие боль и воспаление, а также улучшающие обменные процессы в нервной ткани. Это нестероидные противовоспалительные препараты — индометацин, кетопрофен, сулиндак, напрофен и подобные, а также производные гормона кортизола. Выбор и дозировку определяет врач в каждом конкретном случае индивидуально.
Народное лечение и массаж при воспалении седалищного нерва
Когда диагноз установлен, при очередном обострении можно прибегнуть к народным методам с первых минут боли.
Это прежде всего покой пострадавшей области. Нужно лечь на твёрдую поверхность — можно просто на пол — и попросить домашних смазать поясничную область любой согревающей мазью. Внутрь нужно принять препарат, предписанный врачом. Если боль неострая, можно делать расслабляющий массаж. Цель массажа — расслабить и размять спастически сокращённые мышцы. Через некоторое время после массажа можно принять сидячую тёплую ванну с отваром трав — крапивы, ромашки и других.
Прекрасно действую компрессы из натурального пчелиного воска. Воск подогревают до состояния пластичности, накладывают на поясницу, накрывают полиэтиленовой плёнкой и укутывают шерстяным платком или шарфом на всю ночь. Под утро боль обычно стихает.
Воспаление вызывает боль, боль ведёт к мышечному спазму — образуется порочный круг. Достаточно расслабить мышцы — боль утихает и начинается выздоровление.
Физически крепкие люди могут повиснуть на перекладине, позволив нижней части тела принять естественное положение. Резкое напряжение и расслабление мышц может привести к освобождению от спазма.
После того, как боль любым образом устранена, нужно дать время нерву восстановиться. Требуется избегать физических нагрузок, резких движений и переохлаждения хотя бы неделю.
Спать желательно всегда на ровной поверхности — жёстком матрасе, чтобы мышцы могли расслабиться. Очень полезно приобрести матрас или наматрасник из натуральной шерсти — сухое тепло поможет предотвратить обострение.
Учебное видео анатомии нервов пояснично-крестцового сплетения
— Вернуться в оглавление раздела «Неврология.»
Автор: Искандер Милевски. Дата обновления публикации: 20.07.2021
Источник
Люмбаго с ишиасом: как победить коварную болезнь?
Люмбаго – патология нижних отделов позвоночника, для которой характерны острые боли в области поясницы и крестца. При отсутствии адекватного лечения к ней присоединяется ишиас – защемление седалищного нерва (самого толстого в организме человека) и патологический процесс распространяется на нижние конечности. В результате обнаруживается люмбоишиалгия. Чаще всего ее диагностируют у людей среднего возраста, ведущих малоподвижный образ жизни.
Виды люмбоишиалгии
По способу течения люмбоишиалгию разделяют на 2 формы:
- острую – характерны острые прострелы, которые возникают впервые;
- хроническую – боли (они тянущие и притупленные) проявляются периодически и систематично, периоды обострения сменяются ремиссией.
В зависимости от пораженной зоны люмбаго с ишиасом бывает:
- односторонним – патология охватывает правую либо левую сторону тела;
- двусторонним, или билатеральным – воспаление распространяется на обе стороны.
В зависимости от причины различают люмбоишиалгию:
- вертибральную, или вертеброгенную – вызывается заболеваниями позвоночника:
- дискогенную – развивается при межпозвоночной грыже;
- спондилогенную – обусловлена остеохондрозом;
- невертеброгенную – не связана с болезнями позвоночника:
- ангиопатическую – провоцируется сбоями в кровообращении поясницы и нижних конечностей;
- миофасциальную – следствие поражения мышц и фасций;
- вызванную патологиями органов брюшины;
- причиненную проблемами в области тазобедренных суставов;
- идиопатическую – причину определить не удается.
Причины патологии
Болезнь развивается при защемлении, травмировании либо воспалении седалищного нерва.
Вызвать подобную ситуацию способны разнообразные факторы:
- травмирование области спины;
- корешковый синдром;
- хронические заболевания позвоночника (остеохондроз, межпозвоночная грыжа, артроз, остеопороз, спондилит, сколиоз, протрузия);
- доброкачественные или злокачественные новообразования в области позвоночного столба;
- инфекции, поражающие нервные стволы;
- воспаление мускулатуры спины;
- воспалительные процессы в кровеносных сосудах крестца;
- патологии тазобедренного сустава;
- болезни органов брюшной полости;
- продолжительное нахождение в сидячем положении;
- неудачные инъекции в эпидуральную полость;
- послеоперационные осложнения.
Повышают риск развития болезни и провоцируют рецидивы при хронической форме:
- переохлаждение организма;
- продолжительное нахождение в неудобной позе;
- длительная работа за компьютером;
- неправильное выполнение упражнений во время занятий спортом;
- усиленные физические нагрузки;
- постоянные работы в огороде (иногда люмбоишиалгию именуют болезнью дачников);
- нарушение осанки;
- дегенеративные процессы в позвоночнике, связанные с возрастом;
- лишний вес;
- частые стрессовые ситуации;
- депрессии;
- беременность;
- злоупотребление алкоголем;
- курение.
Симптомы болезни
Основной признак люмбоишиалгии – острые прострелы (резкая боль стреляющего характера) в области ягодиц и задней части голеней, иррадиирующие в нижние конечности. Боль провоцируется резкими движениями, поднятием тяжестей, чиханием, кашлем. Приступы могут продолжаться несколько минут или несколько суток.
У больного могут наблюдаться и другие симптомы:
- понижение или потеря чувствительности кожи ягодиц и пораженной ноги;
- скованность в пояснице;
- мышечное напряжение;
- болезненность при становлении на ногу;
- судороги в икроножной мышце;
- онемение пальцев стопы;
- бледность кожного покрова в области крестца;
- повышение температуры тела;
- озноб и лихорадка;
- слабость в ногах;
- нарушение пищеварения;
- затруднение и болезненность мочеиспускания и дефекации;
- зуд, жжение или подкожная пульсация.
При отсутствии лечения нарушается циркуляция крови. Со временем люмбаго с ишиасом может вызвать недержание мочи и кала, половую дисфункцию, стать причиной уменьшения мышечной массы одной конечности и привести к инвалидности.
Диагностика
Предварительные выводы врач сможет сделать, изучив анамнез болезни и осмотрев пораженный участок.
Чтобы подтвердить диагноз, определить причину болезни и определить состояние тканей, он направляет пациента на диагностику:
- рентгенографию;
- ультразвуковое исследование;
- денситометрию;
- компьютерную или магнитно-резонансную томографию;
- анализ крови на инфекции и аутоиммунные заболевания;
- анализ на онкомаркеры (при подозрении на наличие опухоли).
Методы лечения
Лечение люмбоишиалгии состоит из двух этапов: медикаментозного и комплексного.
Медикаментозная терапия направлена на устранение мышечного спазма и избавление от боли. Обязательно больному назначается постельный режим (на пару недель). При этом постель должна быть ровной и твердой. При особо сильной боли рекомендуется использовать корсет.
Медикаментозное лечение включает прием:
- противовоспалительных медикаментов – снимают воспаление, ослабляют болевой синдром;
- анальгетиков – избавляют от боли;
- миорелаксантов – устраняют мышечные спазмы;
- сосудорасширяющих средств – активируют кровообращение и ускоряют метаболизм;
- диуретиков – оказывают мочегонное действие, устраняют отечность, выводят из организма токсины;
- антидепрессантов – снимают депрессию, нервозность, страхи;
- витаминных комплексов – обеспечивают организм полезными веществами, ускоряют регенерацию, способствуют восстановлению нервных структур и улучшению проводимости.
Повысить эффективность лечения помогут местные средства (мази, кремы и гели), улучшающие циркуляцию крови и оказывающие обезболивающее действие. При сильных неутихающих болях делают блокады с новокаином или глюкокортикостероидами.
Ни в коем случае нельзя массажировать и разминать больной участок, что может привести к существенному ухудшению самочувствия.
После исчезновения болевого синдрома переходят ко второму этапу, направленному на устранение причины патологии.
При комплексной терапии применяют:
- физиотерапевтические процедуры (ударно-волновую терапию, ультравысокочастотную терапию, ультрафиолетовое облучение, электрофорез, ионизацию, токи Бернара, лазеротерапию, магнитотерапию, электротерапию, диатермию, рефлексотерапию, озонотерапию, миорелаксацию, парафиновые аппликации) – эффективно снимают воспаления и боли, восстанавливают функциональность поясницы;
- лечебную физкультуру – подбирают специальные упражнения, снимающие защемление нерва.
Дополнительно можно воспользоваться рецептами народной медицины.
В сложных случаях (например, если люмбоишиалгия сочетается с межпозвоночной грыжей), прибегают к хирургическому вмешательству.
Лечение ударно-волновой терапией
Среди физиотерапевтических процедур наиболее эффективной является ударно-волновая терапия.
Во время процедуры на пораженные ткани действуют ударные акустические волны заданной частоты, которые генерируются специальным датчиком. Терапия оказывает комплексное действие на все компоненты патологического процесса: разрушает отложения солей, в десятки (а иногда и в сотни) раз усиливает кровоток в капиллярах, нормализует обмен веществ, улучшает питание клеток, устраняет мышечные спазмы и воспаления, избавляет от боли, возобновляет подвижность позвоночника. К тому же она активирует собственные силы организма, способствуя его восстановлению и возвращению к полноценной жизни.
Довольно часто, когда медикаментозное лечение оказывается бессильным, ударно-волновая терапия приводит к полному выздоровлению, благодаря чему служит достойной альтернативой инъекциям и позволяет избежать оперативного лечения.
Чтобы повысить результативность процедуры, для каждого пациента на приборе подбираются индивидуальные параметры с учетом общего состояния организма и сопутствующих патологий.
Полный курс лечения включает 8-10 еженедельных процедур.
Профилактика болезни
Чтобы предотвратить развитие люмбоишиалгии, рекомендуется:
- рационально питаться;
- почаще двигаться;
- заниматься спортом;
- выполнять упражнения, укрепляющие мускулатуру спины и растягивающие мышцы;
- при физической работе использовать принципы биомеханики;
- соизмерять нагрузки с возможностями организма;
- бороться с лишним весом;
- своевременно лечить болезни позвоночника, сосудов и пищеварительной системы;
- не переохлаждаться.
Эксперт статьи:
Татаринов Олег Петрович
Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Медицинский опыт более 40 лет
Источник