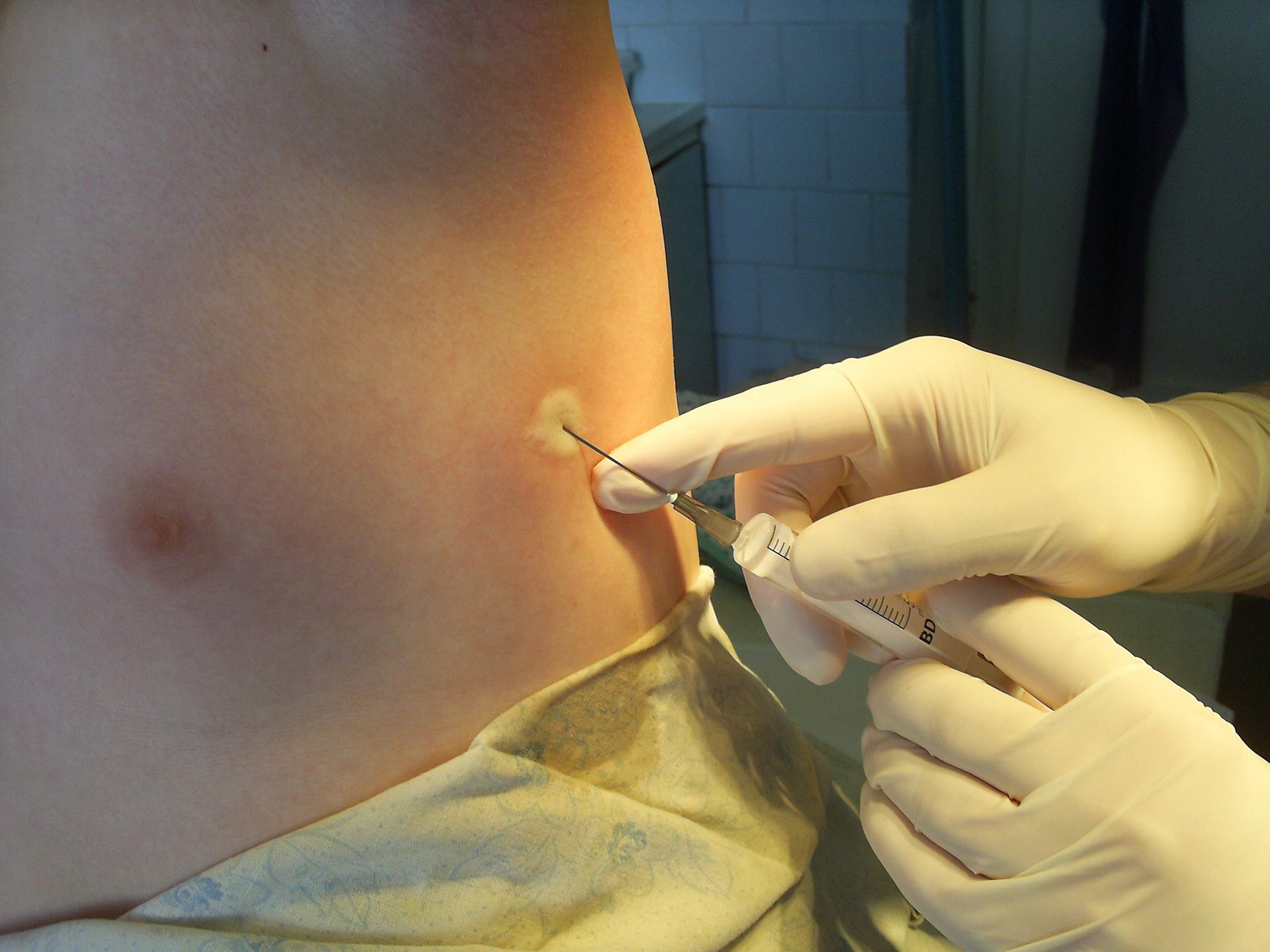
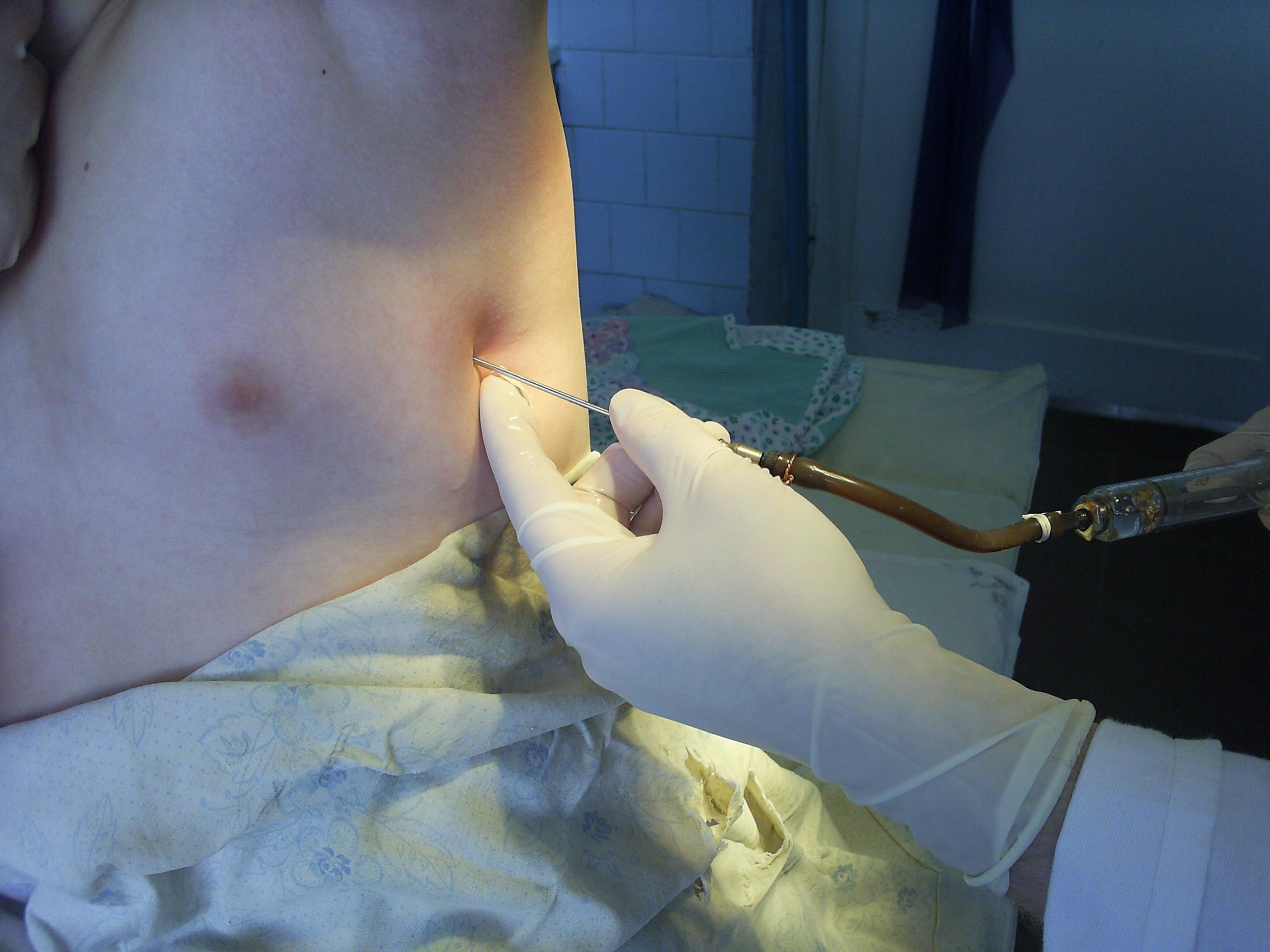
Применение воздуховода
Показания: ОДН при коме любой этиологии, сопровождающаяся утратой кашлевого и рвотного рефлексов. Методика введения. Подбирают соответственно возрасту ребенка воздуховод и вводят его в ротовую полость изогнутой стороной к языку. Когда воздуховод достигает задней стенки глотки, его разворачивают на 180°, и он 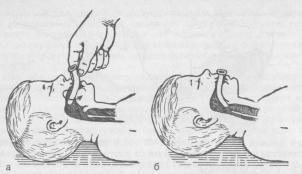
Критерием правильного положения воздуховода являются свободное спонтанное дыхание или беспрепятственная ИВЛ.
Осложнения: смещение воздуховода с последующей асфиксией, рвота и ларингоспазм при восстановлении глоточных рефлексов.
Интубация трахеи показана при острой вентиляционной дыхательной недостаточности III — IV степени, первичной реанимации, необходимости ИВЛ продолжительностью более 5 мин или санации трахеобронхиального дерева при аспирации грудного молока, желудочного содержимого, при эндобронхитах, бактериальных пневмониях, ларингостенозе III степени.
Интубацию трахеи без предварительной медикаментозной подготовки осуществляют только при первичной реанимации. Во всех остальных случаях больному внутривенно или в мышцы дна полости рта вводят возрастную дозу сульфата атропина. Необходимой степени мышечной релаксации достигают инъекцией седуксена или натрия оксибутирата с последующей гипервентиляцией.
В условиях скорой помощи у детей практически нет потребности в использовании миорелаксантов для эндотрахеальной интубации. Трахею интубируют после того, как очищены ротовая полость и глотка больного. Если есть возможность, перед интубацией проводят гипервентиляцию 100% кислородом в течение 1 — 2 мин при помощи дыхательного мешка и маски.
«Неотложная помощь в педиатрии», Э.К.Цыбулькин
Находящаяся в пути следования бригада обязана остановиться по первому требованию граждан или работников милиции независимо от того, где находится больной или пострадавший (на улице, в общественном месте или квартире), нуждающийся в медицинской помощи. О любой остановке в пути необходимо немедленно сообщить диспетчеру оперативного отдела и сделать отметку в карте скорой помощи с указанием фамилии диспетчера…
ИВЛ через эндотрахеальную трубку у детей в условиях скорой помощи всегда «ручная». Показания к ней возникают при необходимости дыхательной реанимации в продолжение всего периода транспортировки. Методика определяется возрастом ребенка. У детей раннего возраста адекватное искусственное дыхание возможно по методу Айра так как из за минимального «мертвого» пространства отсутствия сопротивления дыханию при его использовании не развивается…
Общая анестезия — единственный надежный способ обезболивания при сочетанных травмах, множественных переломах ребер, костей таза и обширных ожогах, причем в этих случаях успешно конкурируют между собой неингаляционные и ингаляционные анестетики. Из обширного арсенала неингаляционных наркотических препаратов в скорой помощи больше всего нашли применение натрия оксибутират и кетамин (кеталар, калипсол). Достоинства натрия оксибутирата (антигипоксический эффект, отсутствие…
Особенности тактики существуют только тогда, когда бригада скорой помощи прибывает на место происшествия раньше милиции или прокуратуры. В такой ситуации медицинский персонал обязан удалить из помещения всех посторонних и одновременно следить, чтобы окружающая обстановка, документы, оружие и т. п. оставались нетронутыми. Пострадавшему должна быть оказана соответствующая медицинская помощь, однако с минимальным нарушением предметов на месте…
Восстановление сердечной деятельности, наряду с обеспечением дыхания и мероприятиями по профилактике гипоксических повреждений мозга, является основным компонентом выведения из состояния клинической смерти. Оно включает закрытый массаж сердца, дефибрилляцию желудочков сердца, внутрисердечное введение лекарственных препаратов и экстренную ликвидацию метаболического ацидоза. Закрытый массаж сердца обеспечивает поддержание кровообращения за счет того, что ритмическое сжатие сердца между грудиной и…
Источник
6. Применение воздуховода
Острая дыхательная недостаточность вследствие обструкции на уровне ротоглотки, западение языка при бессознательном состоянии больного, кома любой этиологии с утратой кашлевого и рвотного рефлексов, атрезия хоан, синдром Пьера–Робена, необходимость держать рот ребёнка открытым для проведения эффективной искусственной вентиляции легких (ИВЛ).
МЕСТО ПРОВЕДЕНИЯ ПРОЦЕДУРЫ
Палата интенсивной терапии новорожденных (ПИТН) родильных домов, отделение реанимации и интенсивной терапии (ОРИТ).
СОСТАВ БРИГАДЫ, ПРОВОДЯЩЕЙ МАНИПУЛЯЦИЮ
Манипуляцию проводят врач-неонатолог или анестезиолог-реаниматолог и палатная медицинская сестра.
Подберите соответствующий возрасту ребёнка воздуховод, наденьте стерильные перчатки.
Положение ребёнка: на спине с валиком под плечами.
Раскройте рот новорождённого и осторожно продвигайте воздуховод по поверхности языка. Следите, чтобы трубка не отталкивала язык к задней стенке глотки.
Критерием правильного положения воздуховода является свободное спонтанное дыхание или беспрепятственная ИВЛ.
Травма слизистой, кровотечение, смещение воздуховода с последующей асфиксией, рвота и ларингоспазм при восстановлении глоточных рефлексов.
7. Плевральная пункция
Внутриплевральное напряжение, диагностические.
Инфекционное поражение кожи в месте предполагаемой пункции
Перевязочная хирургического стационара, стерильные условия (плановая)
По ситуации (неотложная)
Врач, ассистент, перевязочная (операционная ) медсестра.
Стерильные салфетки, пеленка, шприц 5-10 мл для инъекций №1, местный анестетик (новокаин 0,25%), хирургический зажим, емкость для анестетика, игла для плевральной пункции с эластичным переходником, шприц 20-50 мл №2 с канюлей под пункционную иглу и переходник, лоток для использованного материала.
Ассистент фиксирует ребенка, желательно, в положении сидя так, чтобы обеспечить доступ хирургу к любой точке на грудной стенке с пораженной стороны.
После обработки операционного поля проводится послойная местная анестезия мягких тканей в проекции пункции. Классическое место пункции 5-6 межреберья по средней подмышечной линии.
Анестезия кожи выполняется шприцем №1на уровне нижележащего ребра, затем игла проводится по верхнему его краю с одновременной анестезией тканей. К пункционной игле подсоединяется через переходник шприц №2, заполненный на 1/3 новокаином.
Пункция плевральной полости проводится в месте анестезии с соблюдением тех же правил.
После прокола париетальной плевры в плевральную полость вводится небольшой объём новокаина.
В дальнейшем шприцем работают в режиме эвакуации с периодическим пережиманием переходника. Заканчивается манипуляция после удаления иглы наложением стерильной герметичной повязки.
Анафилактический шок на анестетик. повреждение межреберного сосуда с внутренним кровотечением.
Источник
Сердечно-легочная реанимация (СЛР)
Правила поведения
Оказание первой помощи при отсутствии сознания, остановке дыхания и кровообращения
Основные признаки жизни у пострадавшего
К основным признакам жизни относятся наличие сознания, самостоятельное дыхание и кровообращение. Они проверяются в ходе выполнения алгоритма сердечно-легочной реанимации.
Причины нарушения дыхания и кровообращения
Внезапная смерть (остановка дыхания и кровообращения) может быть вызвана заболеваниями (инфаркт миокарда, нарушения ритма сердца и др.) или внешним воздействием (травма, поражение электрическим током, утопление и др.). Вне зависимости от причин исчезновения признаков жизни сердечно-легочная реанимация проводится в соответствии с определенным алгоритмом, рекомендованным Российским Национальным Советом по реанимации и Европейским Советом по реанимации.
Способы проверки сознания, дыхания, кровообращения у пострадавшего
При оказании первой помощи используются простейшие способы проверки наличия или отсутствия признаков жизни:
— для проверки сознания участник оказания первой помощи пытается вступить с пострадавшим в словесный и тактильный контакт, проверяя его реакцию на это;
— для проверки дыхания используются осязание, слух и зрение (более подробно техника проверки сознания и дыхания описана в следующем разделе);
— отсутствие кровообращения у пострадавшего определяется путем проверки пульса на магистральных артериях (одновременно с определением дыхания и при наличии соответствующей подготовки). В виду недостаточной точности проверки наличия или отсутствия кровообращения способом определения пульса на магистральных артериях, для принятия решения о проведении сердечно-легочной реанимации рекомендуется ориентироваться на отсутствие сознания и дыхания.
Современный алгоритм проведения сердечно-легочной реанимации (СЛР). Техника проведения давления руками на грудину пострадавшего и искусственного дыхания при проведении СЛР
На месте происшествия участнику оказания первой помощи следует оценить безопасность для себя, пострадавшего (пострадавших) и окружающих. После этого следует устранить угрожающие факторы или минимизировать риск собственного повреждения, риск для пострадавшего (пострадавших) и окружающих.
Далее необходимо проверить наличие сознания у пострадавшего. Для проверки сознания необходимо аккуратно потормошить пострадавшего за плечи и громко спросить: «Что с Вами? Нужна ли Вам помощь?». Человек, находящийся в бессознательном состоянии, не сможет отреагировать и ответить на эти вопросы.
При отсутствии признаков сознания следует определить наличие дыхания у пострадавшего. Для этого необходимо восстановить проходимость дыхательных путей у пострадавшего: одну руку положить на лоб пострадавшего, двумя пальцами другой взять за подбородок, запрокинуть голову, поднять подбородок и нижнюю челюсть. При подозрении на травму шейного отдела позвоночника запрокидывание следует выполнять максимально аккуратно и щадяще.
Для проверки дыхания следует наклониться щекой и ухом ко рту и носу пострадавшего и в течение 10 сек. попытаться услышать его дыхание, почувствовать выдыхаемый воздух на своей щеке и увидеть движения грудной клетки у пострадавшего. При отсутствии дыхания грудная клетка пострадавшего останется неподвижной, звуков его дыхания не будет слышно, выдыхаемый воздух изо рта и носа не будет ощущаться щекой. Отсутствие дыхания определяет необходимость вызова скорой медицинской помощи и проведения сердечно-легочной реанимации.
При отсутствии дыхания у пострадавшего участнику оказания первой помощи следует организовать вызов скорой медицинской помощи. Для этого надо громко позвать на помощь, обращаясь к конкретному человеку, находящемуся рядом с местом происшествия и дать ему соответствующие указание. Указания следует давать кратко, понятно, информативно: «Человек не дышит. Вызывайте «скорую». Сообщите мне, что вызвали».
При отсутствии возможности привлечения помощника, скорую медицинскую помощь следует вызвать самостоятельно (например, используя функцию громкой связи в телефоне). При вызове необходимо обязательно сообщить диспетчеру следующую информацию:
• место происшествия, что произошло;
• число пострадавших и что с ними;
• какая помощь оказывается.
Телефонную трубку положить последним, после ответа диспетчера.
Вызов скорой медицинской помощи и других специальных служб производится по телефону 112 (также может осуществляться по телефонам 01, 101; 02, 102; 03, 103 или региональным номерам).
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего, который должен располагаться лежа на спине на твердой ровной поверхности. При этом основание ладони одной руки участника оказания первой помощи помещается на середину грудной клетки пострадавшего, вторая рука помещается сверху первой, кисти рук берутся в замок, руки выпрямляются в локтевых суставах, плечи участника оказания первой помощи располагаются над пострадавшим так, чтобы давление осуществлялось перпендикулярно плоскости грудины.
Давление руками на грудину пострадавшего выполняется весом туловища участника оказания первой помощи на глубину 5-6 см с частотой 100-120 в минуту.
После 30 надавливаний руками на грудину пострадавшего необходимо осуществить искусственное дыхание методом «Рот-ко-рту». Для этого следует открыть дыхательные пути пострадавшего (запрокинуть голову, поднять подбородок), зажать его нос двумя пальцами, сделать два вдоха искусственного дыхания.
Вдохи искусственного дыхания выполняются следующим образом: необходимо сделать свой нормальный вдох, герметично обхватить своими губами рот пострадавшего и выполнить равномерный выдох в его дыхательные пути в течение 1 секунды, наблюдая за движением его грудной клетки. Ориентиром достаточного объема вдуваемого воздуха и эффективного вдоха искусственного дыхания является начало подъема грудной клетки, определяемое участником оказания первой помощи визуально. После этого, продолжая поддерживать проходимость дыхательных путей, необходимо дать пострадавшему совершить пассивный выдох, после чего повторить вдох искусственного дыхания вышеописанным образом. На 2 вдоха искусственного дыхания должно быть потрачено не более 10 секунд. Не следует делать более двух попыток вдохов искусственного дыхания в перерывах между давлениями руками на грудину пострадавшего.
При этом рекомендуется использовать устройство для проведения искусственного дыхания из аптечки или укладки.
В случае невозможности выполнения искусственного дыхания методом «Рот-ко-рту» (например, повреждение губ пострадавшего), производится искусственное дыхание методом «Рот-к-носу». При этом техника выполнения отличается тем, что участник оказания первой помощи закрывает рот пострадавшему при запрокидывании головы и обхватывает своими губами нос пострадавшего.
Далее следует продолжить реанимационные мероприятия, чередуя 30 надавливаний на грудину с 2-мя вдохами искусственного дыхания.
Ошибки и осложнения, возникающие при выполнении реанимационных мероприятий
К основным ошибкам при выполнении реанимационных мероприятий относятся:
— нарушение последовательности мероприятий сердечно-легочной реанимации;
— неправильная техника выполнения давления руками на грудину пострадавшего (неправильное расположение рук, недостаточная или избыточная глубина надавливаний, неправильная частота, отсутствие полного поднятия грудной клетки после каждого надавливания);
— неправильная техника выполнения искусственного дыхания (недостаточное или неправильное открытие дыхательных путей, избыточный или недостаточный объем вдуваемого воздуха);
— неправильное соотношение надавливаний руками на грудину и вдохов искусственного дыхания;
— время между надавливаниями руками на грудину пострадавшего превышает 10 сек.
Самым распространенным осложнением сердечно-легочной реанимации является перелом костей грудной клетки (преимущественно ребер). Наиболее часто это происходит при избыточной силе давления руками на грудину пострадавшего, неверно определенной точке расположения рук, повышенной хрупкости костей (например, у пострадавших пожилого и старческого возраста).
Избежать или уменьшить частоту этих ошибок и осложнений можно при регулярной и качественной подготовке.
Показания к прекращению СЛР
Реанимационные мероприятия продолжаются до прибытия скорой медицинской помощи или других специальных служб, сотрудники которых обязаны оказывать первую помощь, и распоряжения сотрудников этих служб о прекращении реанимации, либо до появления явных признаков жизни у пострадавшего (появления самостоятельного дыхания, возникновения кашля, произвольных движений).
В случае длительного проведения реанимационных мероприятий и возникновения физической усталости у участника оказания первой помощи необходимо привлечь помощника к осуществлению этих мероприятий. Большинство современных отечественных и зарубежных рекомендаций по проведению сердечно-легочной реанимации предусматривают смену ее участников примерно каждые 2 минуты, или спустя 5-6 циклов надавливаний и вдохов.
Реанимационные мероприятия могут не осуществляться пострадавшим с явными признаками нежизнеспособности (разложение или травма, несовместимая с жизнью), либо в случаях, когда отсутствие признаков жизни вызвано исходом длительно существующего неизлечимого заболевания (например, онкологического).
Источник