- Воспаление органов мошонки
- Что это такое, как проявляется и отчего бывает?
- Чем опасны воспаления органов мошонки? Надо ли срочно обращаться к врачу?
- Как проводится диагностика воспалительных заболеваний органов мошонки?
- В чем заключается лечение воспалительных заболеваний органов мошонки?
- Какова профилактика воспалительных заболеваний органов мошонки и их осложнений?
- Эпидидимит
- В чем причина развития эпидидимита?
- Кроме того, причинами развития эпидидимита могут служить:
- Чем проявляется эпидидимит?
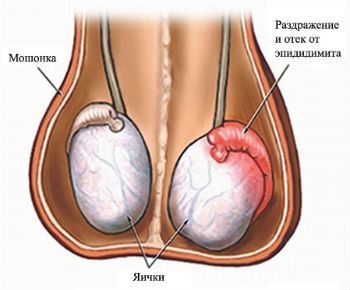
- Анатомия яичка
- Осложнения эпидидимита
- Степени тяжести острого эпидидимита
- Как проводится диагностика эпидидимита?
- ОСТРЫЙ ЭПИДИДИМИТ: этиопатогенез, диагностика, современные подходы к лечению и профилактике
Воспаление органов мошонки
ЭПИДИДИМИТ, ОРХИТ, ОРХОЭПИДИДИМИТ и ДЕФЕРЕНТИТ или ВОСПАЛЕНИЯ ОРГАНОВ МОШОНКИ в вопросах и ответах
Что это такое, как проявляется и отчего бывает?
Эпидидимит — это воспаление придатка яичка. Орхит — воспаление самого яичка, а орхоэпидидимит — одновременное воспаление яичка и его придатка. Яичко, придаток яичка и семенной канатик еще называют органами мошонки. На практике чаще всего наблюдается эпидидимит, реже орхоэпидидимит и еще реже изолированный орхит. Также достаточно редко встречается изолированное воспаление входящего в состав семенного канатика семявыносящего протока — деферентит. Данные воспалительные процессы могут быть острыми, хроническими и рецидивирующими.
Острый эпидидимит, орхоэпидидимит или орхит — это внезапно возникшее воспаление, сопровождающееся увеличением и уплотнением яичка и/или его придатка, резкими и интенсивными болями и подъемом температуры тела. На фоне правильно проведенного лечения эти заболевания проходят в течение 2-х недель.
Хронические воспаления яичка и/или его придатка характеризуются длительным (от нескольких месяцев до нескольких лет) течением и устойчивостью к проводимому лечению. Хроническим течением чаще всего отличается туберкулезный эпидидимит. Рецидивирующие воспаления органов мошонки связаны с неадекватно проведенным лечение или повторным попаданием инфекции в придаток яичка и яичко. Хронические и рецидивирующие эпидидимиты, орхоэпидидимиты и орхиты проявляются менее выраженным увеличением и более локальным уплотнением органов мошонки, боль носит менее интенсивный и приступообразый характер, температура тела, как правило, нормальная.
Причинами данных воспалительных процессов чаще всего бывают инфекции, которые попадают в придаток яичка через семявыносящий проток из мочеиспускательного канала (уретры). Причем у молодых мужчин, моложе 35 лет, это чаще всего инфекции передаваемые половым путем. В частности, хламидии являются причиной острых эпидидимитов молодых мужчин с частотой более 50%. В более старшем возрасте (после 50 лет) ведущей причиной воспалений органов мошонки являются кишечные микроорганизмы, которые вызывают инфекции мочевых путей (циститы, пиелонефриты). К ним относятся кишечная палочка, клебсиеллы, энтерококки, псевдомонады, протей и др. Реже причиной эпидидимита и орхита, а также деферентита, может стать туберкулезная или вирусная инфекция. Так у мальчиков моложе 15 лет орхиты нередко могут стать осложнением вирусного паротита (свинки) или краснухи. Развитию эпидидимита, орхита и орхоэпидидимита в значительной степени способствует резкое переохлаждение, которое приводит к ухудшению кровоснабжения мошонки. Воспаления органов мошонки также могут быть вызваны травмами и операциями на яичке, его придатке и семенном канатике. В связи с этим после травм мошонки и операций на ее органах часто назначаются антибиотики и противовоспалительные препараты.
Чем опасны воспаления органов мошонки? Надо ли срочно обращаться к врачу?
Воспаления яичка и/или его придатка опасны, прежде всего, развитием мужского бесплодия. Если их своевременно не лечить, они могут привести к нарушению образования сперматозоидов, их нормального развития и транспорта из яичка в задний отдел уретры, где окончательно формируется сперма. Если имеет место двухстороннее воспаление органов мошонки — опасность наступления бесплодия значительно выше. В таких случаях могут развиться и проблемы, связанные с недостаточной выработкой мужского полового гормона — тестостерона (снижение полового влечения, ослабление эрекции, снижение работоспособности, снижение мышечной массы и др.).
Вторым очень важным моментом, диктующим обязательность срочного обращения к врачу, является опасность наличия опухоли яичка, которая может начать проявляться так же, как и орхоэпидидимит. Как известно опухоли яичка более чем в 90% моложе 45 лет мы рекомендуем проверяться на инфекции, передающиеся половым путем, в этом возрасте может развиться и злокачественны и могут стать причиной смерти молодого человека, если он своевременно не обратиться к врачу. В то же время, если опухоль яичка вовремя выявлена и правильно пролечена — она излечима почти в 100% случаев. При наличии болезненного увеличения, а особенно уплотнения яичка, важно исключить его инфаркт, или омертвение, связанное с прекращением нормального кровоснабжения органа. Инфаркт яичка — необратимое заболевание приводящее к омертвению органа и требующее удаления яичка. Он наступает как правило в результате перекрута семенного канатика и пережатия яичковой артерии. Перекрут семенного канатика развивается чаще всего на фоне значительного переохлаждения или травмы, когда наступает спазм мышцы, поднимающей яичко (musculus cremaster). Таким образом, при появлении описанных выше симптомов (увеличение и уплотнение яичка и/или его придатка, боли в мошонке, повышение температуры тела) следует срочно обратиться к урологу и пройти надлежащие диагностику и лечение.
Как проводится диагностика воспалительных заболеваний органов мошонки?
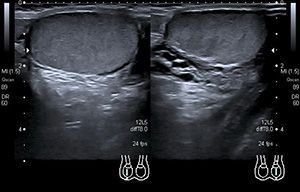
В основе диагностики заболеваний яичка, его придатка и семенного канатика лежит физикальное обследование (прежде всего пальпация или ощупывание). Ведущими вспомогательными методами являются диафаноскопия и ультразвуковое исследование (УЗИ) мошонки. Все эти методы абсолютно безболезненны, а их правильное использование и надлежащая интерпретация позволяют поставить точный диагноз в подавляющем большинстве случаев. В последние годы УЗИ мошонки, как значительно более информативный и точный метод, практически вытеснил диафаноскопию.
Для установления причин эпидидимита, орхита и орхоэпидидимита обязательно проводятся общий анализ и посев мочи на микрофлору, иногда выполняется анализ спермы (эякулята) на присутствие в ней различных инфекций. Выполняются тесты на наличие заболеваний, передаваемых половым путем. Если есть подозрения, осуществляется обследование на наличие микобактерий туберкулеза в моче и/или эякуляте. При подозрении на опухоль яичка — выполняются анализы крови на соответствующие онкомаркеры. Только правильно построенный комплекс диагностических мероприятий позволяет установить точный диагноз и провести максимально эффективное лечение. Обязательно обращайтесь к врачу-урологу!
В чем заключается лечение воспалительных заболеваний органов мошонки?
Лечение эпидидимита, орхита, орхоэпидидимита и деферентита осуществляется в первую очередь антибиотиками, так как их главной причиной являются различные инфекции. Выбор антибиотика при остром воспалительном процессе осуществляется эмпирически, с учетом известных возрастных особенностей причинных инфекций. По получении результатов микробиологических исследований и анализа на чувствительность выделенной микрофлоры к антибиотикам, возможна корректировка антибиотикотерапии, изменение ее длительности, дозировок препаратов, а иногда и самих препаратов и их комбинаций.
Вместе с антибиотиками назначаются нестероидные противовоспалительные препараты (индометацин, диклофенак, целебрекс и др.) с целью уменьшения воспалительного отека, болей и быстрейшего обратного развития воспалительных изменений. При сильных болях, применяется блокада семенного канатика с местным анестетиком (лидокаин, прилокаин, маркаин), которая существенно уменьшает болевые ощущения. Всем пациентам во время лечения рекомендуется ношение подтягивающих мошонку тугих трусиков (плавок). Это способствует лучшему кровотоку и лимфотоку в мошонке, ускоряет обратное развитие воспаления.
При наличии гнойников или абсцессов яичка и его придатка, а также при хроническом рецидивирующем эпидидимите, плохо поддающемся лечению, в случае туберкулеза яичка — применяется хирургическое лечение. Оно может заключаться во вскрытии и дренировании абсцессов, частичном или полном удалении яичка и/или его придатка. Использование различных методов физиотерапии при воспалительных заболеваниях органов мошонки не доказало своей эффективности в корректно проведенных научных исследованиях и не входит в международные стандарты лечения эпидидимитов, орхитов и орхоэпидидимитов. В связи с этим мы не используем в своей практике физиотерапевтические методы лечения данных заболеваний.
Какова профилактика воспалительных заболеваний органов мошонки и их осложнений?
Для профилактики описанных выше заболеваний и их осложнений следует, прежде всего, избегать заражения инфекциями, передаваемыми половым путем и своевременно их лечить, не подвергаться резким переохлаждениям, беречь мошонку от травм. Следует отдавать предпочтение обтягивающим трусикам, одеваться достаточно тепло зимой. При наличии описанных выше признаков эпидидимита, орхита и орхоэпидидимита следует срочно обратиться к врачу урологу!
 Здраствуйте. Полгода назад возникла тянущая боль в мошонке. Сделал узи обнаружили варикоцеле слева вены расширены до 3.9мм и жидкостное образование придатка справа 4.2мм Сделал трузи простаты -расширение вен паропрастотического сплетения слева на 3.5мм. Боль не проходит что мне делать заранее спасибо Посмотрите другие вопросы или задайте свой на тему: Боли в мошонке Источник ЭпидидимитЭпидидимитом называется воспалительный процесс в придатке яичка. Этот орган принимает непосредственное участие в образовании сперматозоидов. Его заболевание при отсутствии адекватного лечения способно приводить к самым серьезным последствиям вплоть до бесплодия. Чаще всего эпидидимитом болеют мужчины и подростки в возрасте 15-30 лет, а также пожилые люди после 60 лет. В чем причина развития эпидидимита?Наиболее часто это заболевание обусловлено попаданием инфекции из мочеиспускательного канала. Проникновение инфекции в придаток яичка происходит при использовании мочевых катетеров или при воспалении соседних органов (уретры, простаты и т.д.).
Записаться на прием Кроме того, причинами развития эпидидимита могут служить:
Хирургическое лечение показано в следующих случаях:
Не рекомендуется выполнять операцию при обострении хронических заболеваний и аллергической реакции на медикаменты и обезболивающие препараты. Чем проявляется эпидидимит?Наиболее частые симптомы данного заболевания – это припухлость, болезненность и отечность мошонки, а также ее покраснение на стороне поражения. Анатомия яичкаЯичко – это парный железистый орган овальной формы, который отвечает за выработку тестостерона и сперматозоидов. Масса тестикул редко превышает 30 грамм. Они находятся внутри мошонки и покрыты белой тканью, которая визуально разделяет орган на 300 небольших частей. Все части имеют примерно 2-3 семенных канала. Они содержат клетки Сертоли, ответственные за выработку здоровой спермы. Между каналами располагаются клетки Лейдига, которые стимулируют выработку тестостерона. Чтобы сперме покинуть тестикулы, она проходит долгий путь через выносящие, извитые, прямые и придаточные каналы. Осложнения эпидидимитаНесвоевременное начало лечения приведет к большому скоплению гноя в придатке, что вызывает рост температуры тела до 40 градусов и сильную головную боль. Мошонка становится более чувствительной и гладкой. Далее воспаление перетекает на тестикулы, что провоцирует появление орхита. В дальнейшем человек может стать бесплодным, так как каналы перекрываются рубцовой тканью. Степени тяжести острого эпидидимитаПереход патологии в острую стадию сопровождается ярко выраженными симптомами. Всего существует 3 стадии: легкая, средняя, тяжелая:
Как проводится диагностика эпидидимита?В медицинском центре ЦЭЛТ вы можете пройти комплексное обследование для выявления эпидидимита. Обычно оно включает в себя:
Источник ОСТРЫЙ ЭПИДИДИМИТ: этиопатогенез, диагностика, современные подходы к лечению и профилактикеОстрые заболевания органов мошонки встречаются довольно часто и являются причиной госпитализации 4–5% всех урологических больных. В структуре экстренных урологических заболеваний доля острого эпидидимита колеблется от 4,6 до 10,2%. Более 25% мужчин на пр Острые заболевания органов мошонки встречаются довольно часто и являются причиной госпитализации 4–5% всех урологических больных. В структуре экстренных урологических заболеваний доля острого эпидидимита колеблется от 4,6 до 10,2%. Более 25% мужчин на протяжении жизни переносят эпидидимит (П. М. Федорченко и соавт., 1985). В США ежегодно 600 тыс. обращений за врачебной помощью приходятся на долю пациентов, страдающих эпидидимоорхитом (Kaler, 1990). Наиболее часто (в 80% случаев) острым эпидидимитом заболевают мужчины в возрасте от 20 до 40 лет. Острое воспаление придатка яичка у 90% больных носит изолированный характер, а у остальных 10% — поражается и яичко. Острый эпидидимит нередко возникает после трансуретральных диагностических и лечебных мероприятий. Применение современных методов профилактики и усовершенствование способов стерилизации урологического инструментария не уменьшают частоту ятрогенных случаев острого эпидидимита, который осложняет послеоперационный период примерно у 8% больных, перенесших трансуретральную резекцию простаты по поводу аденомы. Острый эпидидимит, являясь ургентным урологическим заболеванием, требует незамедлительной диагностики и назначения адекватного лечения. Несвоевременное или неадекватное лечение острого эпидидимита может привести к тому, что заболевание перейдет в хроническую стадию. Хронический эпидидимит, в свою очередь, становится причиной склеротических, дистрофических изменений в придатке яичка, нарушения проходимости семявыносящих протоков, вследствие чего развивается бесплодие [14]. По мнению М. Н. Зильбермана и соавт. (1984), от 40 до 70% случаев эпидидимоорхита заканчиваются атрофией яичка. Атрофия яичка и бесплодие могут развиваться не только при двустороннем хроническом эпидидимоорхите, но и при одностороннем, что объясняется иммунопатологическими процессами. Нарушение репродуктивной функции у больных, перенесших острый эпидидимит, представляет собой важную социальную проблему. Острый эпидидимит является полиэтиологическим заболеванием. Данные о значении бактериальной инфекции при эпидидимитах носят крайне противоречивый характер. Одни авторы полагают, что основная роль в развитии острого эпидидимита принадлежит хламидиозу и микоплазменной инфекции. В последнее время все чаще упоминаются условно-патогенные и внутрибольничные штаммы микроорганизмов — кишечная палочка, стафилококк, синегнойная палочка и др. (K. A. Papadakis, 1997; B. Kashiwagi, 2000). В ходе исследований, проведенных В. Л. Мироновым (2003) с применением передовых, высокотехнологических бактериологических методов этиологический агент острого эпидидимита удалось выявить у 75% обследованных больных. При этом у мужчин моложе 45 лет преимущественное значение в этиологии острого эпидидимита имели инфекционные агенты, передающиеся половым путем (хламидии, микоплазмы и др.), в 25% случаев обнаруживалась условно-патогенная микрофлора, а у подавляющего большинства больных наблюдалось сочетание двух вышеуказанных видов микроорганизмов. У пациентов старшей возрастной группы выявляется как сапрофитная микрофлора в виде стафилококков (Staphylococcus epidermalis, Staphylococcus saprophyticus), так и грамотрицательная микрофлора, которой ученые придают все большее значение. В патогенезе острого эпидидимита определенная роль принадлежит транзиторным иммунологическим нарушениям: угнетению факторов клеточного иммунитета, что свидетельствует о переходе серозного воспаления в деструктивный процесс; значительному повышению концентрации IgG; появлению спермальных агглютинирующих антител, относящихся к классу IgG и IgM, иммуномобилизирующих антител, связывающих С3 компонент комплемента; и др. [6, 9]. В литературе нет единого мнения относительно того, как инфекция проникает в придаток яичка. Часть исследователей считает, что возможен лишь интраканаликулярный путь инфицирования, другие признают только гематогенный и лимфогенный пути, третьи, составляющие большинство, утверждают, что инфицирование придатка яичка может происходить гематогенным, лимфогенным и интраканаликулярным способами. Причинами острого эпидидимита как воспалительного осложнения трансуретральных операций по поводу аденомы простаты являются хроническая инфекция мочевых путей, сопутствующий бактериальный хронический простатит и внутрибольничная инфекция, распространенность которой в урологии достигает 44%. Штаммы, вызывающие инфицирование мочевых путей, представлены в основном грамотрицательной микрофлорой с высокой вирулентностью, обладающей резистентностью к большинству антибактериальных препаратов [16]. Формирование антибиотикорезистентных штаммов микроорганизмов происходит прежде всего за счет многократного, зачастую бесконтрольного применения антибактериальных препаратов урологическим больным в амбулаторных и стационарных условиях. Имеется также прямая зависимость развития ятрогенных острых эпидидимитов от применения катетеризации мочевого пузыря и длительности его дренирования уретральным катетером после операций. Постоянный уретральный катетер в 30–80% случаев играет роль входных ворот для госпитальных инфекций, а катетеризация мочевого пузыря приводит к бактериурии у 28–69% больных. У пациентов с постоянным уретральным катетером показатель распространенности бессимптомной бактериурии приближается к 100% (Н. А. Лопаткин, Т. С. Перепанова, 1998). Частое применение постоянных уретральных катетеров не только в урологических отделениях, но и в отделениях интенсивной терапии и реанимации, хирургических, терапевтических с последующим развитием «катетер-ассоциированной» инфекции мочевых путей делают проблему госпитальной инфекции мочевых путей чрезвычайно актуальной [1]. Высокая чувствительность ткани яичка и его придатка к повреждающим факторам, возникающим в результате инфекционно-воспалительного процесса, требует того, чтобы обследование больных и их лечение проводились в кратчайшие сроки. По мнению большинства авторов, диагностика острого эпидидимита в связи с наружным расположением яичек и их придатков не представляет трудности и основывается в большинстве случаев на жалобах больного, данных осмотра и пальпации органов мошонки. Однако эти методы исследования являются весьма субъективными, и определить стадию воспалительного процесса только на основании полученных таким образом данных не всегда возможно. Ультразвуковое исследование мошонки с применением допплеровского картирования (Aloka, B-K Medical, General Electric, Hitachi, Fukuda) позволяет быстро, безопасно, без вреда для здоровья больного и с высокой точностью диагностировать острый эпидидимит и уточнить стадию воспалительного процесса [13]. Авторы большого количества работ, посвященных этому вопросу, подчеркивают актуальность, необходимость и преимущества ультразвукового исследования и допплеровского картирования, как методов, позволяющих выявить очаги деструкции и тем самым определить дальнейшую тактику лечения [12]. Для лечения острого эпидидимита разработано множество различных подходов и способов, как консервативных, так и хирургических. Одни авторы подчеркивают преимущества радикальных методов лечения — гемикастрации, другие — убедительно демонстрируют положительные аспекты консервативных методов лечения [10]. Общепринятой на сегодняшний день является консервативно-выжидательная тактика [5]. Она сводится в основном к достижению наибольшей концентрации антибактериальных препаратов в очаге воспаления, обеспечению покоя путем иммобилизации мошонки (подвешивания), проведению противовоспалительной терапии, использованию новокаиновой блокады, местному применению холода на ранних стадиях заболевания, иммунокоррегирующей терапии [2]. Н. А. Лопаткин (2002) рекомендует назначать физиотерапию только после уменьшения активности воспалительного процесса. Антибактериальные средства, учитывая этиологию эпидидимита, по-прежнему занимают основное место в комплексном лечении больных. Однако действие антибиотиков на организм человека, особенно при длительном их использовании, носит двойственный характер [9, 15]. M. Ludwig и соавторы (1997) в эксперименте на крысах определили высокую проницаемость спарфлоксацина в ткани яичка и его придатка, что позволило рекомендовать антибиотики фторхинолонового ряда (спарфлоксацин, пефлоксацин) как препараты выбора при эмпирическом лечении острого эпидидимита. К антибиотикам первого ряда в лечении острого эпидидимита, вызванного госпитальными штаммами микроорганизмов (синегнойная палочка, энтеробактер, кишечная палочка, протей), относятся цефалоспорины III поколения (цефтриаксон, цефотаксим), аминогликозиды (амикацин, гентамицин, канамицин), монобактамы (азтреонам) и фторхинолоны (спарфлоксацин, пефлоксацин). Препаратами резерва являются цефтазидим (кефадим, фортум, цефзид), обладающий наибольшей активностью в отношении синегнойной палочки, и новые антибиотики широкого спектра действия — цефалоспорины IV поколения (цефпиром, цефепим) и карбапенемы (имипенем/циластатин, меропенем). С одной стороны, неоправданно длительная консервативная терапия, проводимая у больных с острым эпидидимитом, может привести к развитию гнойно-деструктивных осложнений, требующих выполнения органоуносящих хирургических вмешательств — эпидидимэктомии или орхоэпидидимэктомии. С другой — чрезмерная хирургическая активность влечет за собой дополнительный травматизм, увеличивает затраты на лечение, приводит в дальнейшем к снижению фертильности. В последние годы появились работы, авторы которых активно пропагандируют тактику раннего оперативного вмешательства при остром эпидидимите [1]. Есть исследователи, которые рекомендуют проводить хирургическую ревизию органов мошонки при всех случаях так называемой «острой мошонки». Некоторые авторы во всех случаях острого эпидидимита с целью декомпрессии придатка яичка предлагают осуществлять эпидидимотомию и дренирование мошонки. О высокой эффективности органоуносящей операции можно судить на основании быстрой нормализации температуры тела, показателей крови, улучшения самочувствия, сокращения койко-дней и отсутствия рецидивов [9]. Результаты оперативного лечения обнадеживают в плане исхода заболевания, однако отдаленные результаты еще недостаточно изучены, поэтому не всегда ясен прогноз в отношении сохранения фертильности пациентов, социоэкономических последствий [4]. Показания к оперативному вмешательству и его объем при острых эпидидимоорхитах до сих пор остаются предметом дискуссий. По нашему мнению, абсолютным показанием к оперативному вмешательству служат только гнойно-деструктивные формы эпидидимоорхита. В НИИ урологии МЗ РФ успешно и широко применяется непрямое электрохимическое окисление (НЭХО) крови в комбинированном лечении острого эпидидимита. НЭХО крови заключается во внутривенном введении 0,06% раствора гипохлорита натрия, обладающего поливалентным действием: дезагрегационным, антикоагулянтным, антигипоксическим, бактерицидным эффектами, способностью стимулировать клеточный иммунитет и фагоцитоз, коррегировать метаболический ацидоз (Ф. Шакир и соавт., 2004). Профилактика острого эпидидимита заключается в первую очередь в ведении здорового образа жизни, своевременном и адекватном лечении инфекционных (гнойных) заболеваний в других органах. Юноши должны знать о необходимости заниматься спортом (легкая атлетика, плавание, лыжи, бадминтон) и лечебной физкультурой, о вреде чрезмерных занятий онанизмом. Среди взрослого населения следует настойчиво пропагандировать упорядочение половых сношений, избежание половых эксцессов, недопустимость случайных половых связей, чреватых многочисленными инфекциями, передающимися половым путем и лежащими в основе большинства заболеваний мужских половых органов. Профилактика рецидивов острого эпидидимита заключается в дальнейшем динамическом наблюдении за пациентом после завершения курса лечения: 1 раз в 6 мес в течение 3 лет необходимо консультироваться у врача-уролога. При посещении врача обязательно проводятся УЗИ мочеполовых органов, общий анализ мочи и секрета простаты. Дополнительные лечебные мероприятия определяются в ходе контрольных осмотров врачом-урологом. Важное значение в своевременном распознавании этого заболевания и его рецидивов имеет диспансерное посещение врача-уролога здоровыми лицами, в первую очередь мужчинами старше 40 лет. Основным условием ликвидации внутрибольничной инфекции и профилактики ятрогенных случаев острого эпидидимита при трансуретральных вмешательствах является соблюдение правил асептики и антисептики. Наиболее важны адекватная стерилизация инструментария, предпочтение должно отдаваться использованию одноразовых инструментов. Медицинскому персоналу необходимо уделять особое внимание правилам стерилизации инструментария, неоднократно использующегося в течение рабочего дня. Однако важная роль в профилактике острого эпидидимита принадлежит адекватной антибактериальной терапии, в том числе после трансуретральных инструментальных вмешательств и операций. Рекомендуется удалять уретральные катетеры в максимально ранние сроки после операции. Герметичные дренажные системы не только обеспечивают стерильность мочевых путей, но и позволяют избежать перекрестной контаминации среди пациентов. Применение дренажных сумок не только удобно для больных и медицинского персонала, но и предотвращает развитие реинфекции и разливание мочи. Важным методом профилактики развития гнойно-воспалительных осложнений при осуществлении эндоскопических операций является широкое применение местной профилактики специальными гелями, содержащими бактерицидные и бактериостатические компоненты. Другим направлением профилактики послеоперационных эпидидимоорхитов является резекция семявыносящих протоков — вазорезекция. Вопрос о выполнении вазорезекции при операциях на предстательной железе до настоящего времени широко дискутируется. Целесообразность вазорезекции как профилактического мероприятия, снижающего частоту послеоперационных эпидидимоорхитов, подвергается в настоящее время сомнению, так как их возникновение не зависит от предварительно произведенной вазорезекции. Кроме того, двустороннюю вазорезекцию нельзя применять у мужчин, стремящихся сохранить функцию деторождения после операции [7, 8]. В заключение необходимо подчеркнуть, что в настоящее время большую актуальность приобретает профилактическое направление в медицине в целом и в частности при данном заболевании, так как хорошо известно, что болезнь легче предупредить, чем проводить продолжительное лечение, требующее больших затрат. Литература
А. А. Камалов, доктор медицинских наук, профессор Источник |