- Сиалоаденит — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы сиалоаденита
- Патогенез сиалоаденита
- Классификация и стадии развития сиалоаденита
- Осложнения сиалоаденита
- Доброкачественные опухоли
- Злокачественные опухоли
- Диагностика сиалоаденита
- Лечение сиалоаденита
- Консервативное лечение
- Хирургическое лечение
- Прогноз. Профилактика
Сиалоаденит — симптомы и лечение
Что такое сиалоаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
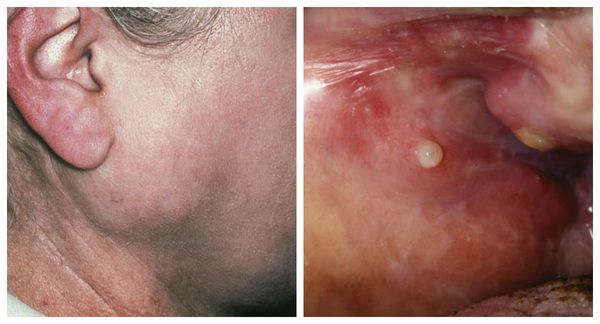
Сиалоаденит — это воспаление одной или нескольких слюнных желёз. Сопровождается отёком лица, покраснением устья слюнной железы, болезненностью и другими симптомами. Может привести к образованию гнойной полости, склерозированию железы и развитию опухоли.
Краткое содержание статьи — в видео:
Сиалоаденит развивается практически в любом возрасте, начиная от одного года, вплоть до 70 лет. Он составляет 42-54 % от всех патологий слюнных желёз. Чаще всего поражаются большие слюнные железы: околоушные и подчелюстные, реже — подъязычные.
По причине возникновения сиалоадениты делятся на две большие группы: специфические и неспецифические сиалоадениты [1] . К специфическим сиалоаденитам относятся воспаления слюнных желёз при туберкулёзе, актиномикозе и сифилисе . Неспецифические сиалоадениты более распространены. Они бывают бактериальными и вирусными.
Бактериальные сиалоадениты чаще всего возникают при проникновении микрофлоры полости рта из очагов острой и хронической инфекции — кариеса , пульпита , периодонтита , пародонтита и др. К причинным бактериям относят стафилококк, стрептококк, колибактерии, а также бактерии анаэробной флоры. Они могут проникать в слюнные железы с током лимфы, крови или при непосредственном контакте железы с очагом инфекции.
Причиной лимфогенных и гематогенных сиалоаденитов могут быть респираторные инфекции (ангина, пневмония, трахеит), а также воспалительные заболевания лицевой области — фурункулы, карбункулы, абсцессы полости рта, конъюнктивиты и др.
Контактный сиалоаденит развивается из очагов инфекции, расположенных по соседству с железой:
- флегмоны — разлитого гнойного воспаления подкожно-жировой клетчатки лица или шеи;
- воспалённых лимфатических узлов, прилежащих к тканям железы или расположенных непосредственно в её основной ткани — паренхиме.
Также сиалоадениты часто возникают в связи с нахождением в протоке или толще железы инородных тел, препятствующих нормальному току слюны. К ним относят ся камни слюнных желёз (сиалолитиаз), семечки, зёрнышки, косточки и др.
Причинами развития вирусного сиалоаденита являются следующие агенты: вирус гриппа , простого герпеса , Эпштейна — Барр, а также аденовирус, цитомегаловирус и др. [2] . Инфицирование ткани слюнной железы обычно происходит через её выводной проток. Предрасполагающими факторами являются: снижение иммунитета и слюноотделения, застой секрета, повышение вязкости слюны [3] . Также не стоит забывать про эпидемический паротит (свинку). Это заболевание вызвано парамиксовирусом. Помимо околоушных слюнных желёз оно поражает и другие железистые органы — поджелудочную железу, семенники и т. д.
В группе риска по развитию сиалоаденита находятся:
- пациенты с ксеростомией — сухостью полости рта;
- пациенты, получающие лучевую или химиотерапию;
- лежачие больные;
- пациенты, перенёсшие обширные хирургические вмешательства;
- пациенты, страдающие сахарным диабетом [4] ;
- пациенты с проблемами минерального обмена — они могут спровоцировать образование песка и камней в слюнной железе и её выводном протоке, которое приведёт к нарушению оттока слюны и воспалению железы [5] .
Симптомы сиалоаденита
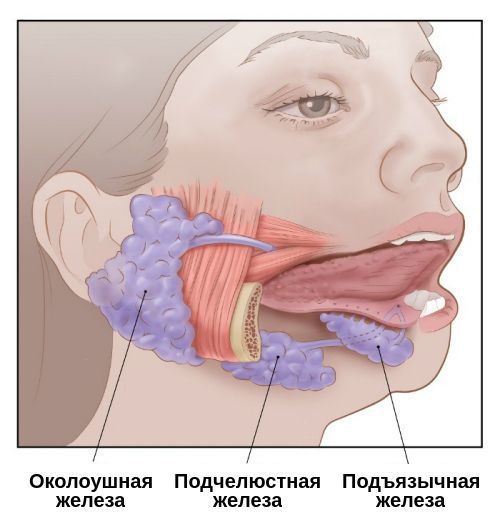
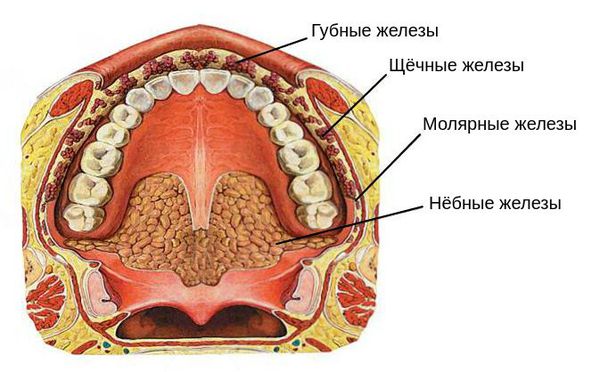
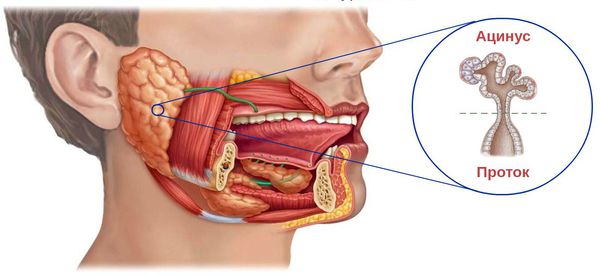
Проявления сиалоаденита во многом зависят от локализации поражённой железы. В целом слюнные железы бывают двух видов — большими и малыми. Малые слюнные железы расположены в толще слизистых оболочек губ, щёк, нёба. Большие слюнные железы делятся на околоушные, подчелюстные и подъязычные.
При подчелюстном сиалоадените пациент жалуется на:
- боли в подчелюстной области, которые часто усиливаются при приёме пищи;
- увеличение слюнной железы в размерах и отёчность данной области;
- повышение температуры (не всегда);
- привкус соли или гноя во рту.
При увеличении железы можно прощупать её рельеф, определить, смещена ли она. Если сиалоаденит возник не впервые, то она будет спаянной с окружающими тканями, неподвижной. Около железы обнаруживается группа лимфатических узлов либо единичный узел. При осмотре полости рта заметна отёчность, покраснение и отёк устья выводного протока, при его пальпации возможна болезненность [5] .
При сиалоадените подъязычной слюнной железы многие симптомы схожи с признаками подчелюстного сиалоаденита. Устье выходных протоков железы также красное, отёчное, но при этом боль выражена сильнее и нет явных внешних проявлений.
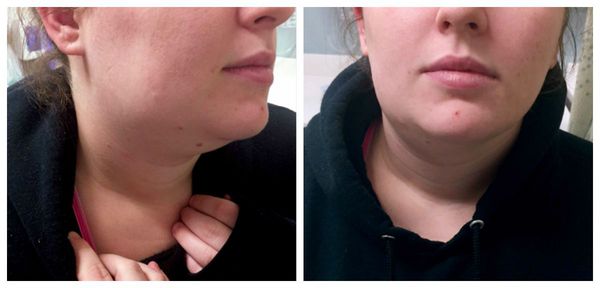
Околоушной сиалоаденит, иначе его ещё называют паротитом, обычно характеризуется довольно яркой клинической картиной. Пациент отмечает выраженную асимметрию, отёчность лица, покраснение кожи в проекции железы. Он жалуется на повышение температуры тела, сухость во рту, боли в околоушно-жевательной области, особенно при прощупывании. Устье выводного протока, расположенное на слизистой оболочке щеки в проекции коронки первого моляра (жевательного зуба), красное , отёчное. Наблюдается отсутствие или скудное выделение с примесями гноя. При пальпации околоушной слюнной железы возникает мутная слюна с гнойным компонентом.
Патогенез сиалоаденита
Рассмотрим механизм возникновения сиалоаденита на примере развития слюнокаменной болезни. Данный процесс можно разделить на три стадии:
- первая — начальная;
- вторая — клинически выраженная;
- третья — поздняя [6] .
На начальной стадии клинические симптомы воспаления отсутствуют, но при этом наблюдаются признаки развития отёка: застаивается лимфа около протоков железы и кровеносных сосудов, соединительная ткань становится рыхлой, отёчной, сосуды расширяются и с избытком наполняются кровью. При этом полностью сохранены ацинусы — концевые отделы слюнной железы. В них обильно скапливаются мукополисахариды и муцин — признаки воспаления. Протоки внутри и между дольками железы расширяются, постепенно увеличиваются и уплотняются коллагеновые волокна и лимфоидные инфильтраты.
На второй стадии болезни возникают морфологические признаки явного хронического воспаления слюнных желёз:
- в концевых отделах железы, вырабатывающих слюну, наблюдается атрофические изменения (не во всех);
- в склерозированной строме железы — её соединительнотканной опоре — возникают инфильтраты, состоящие из лимфоцитов, гистиоцитов и плазматических клеток;
- выводные протоки железы окружает плотная фиброзная ткань;
- в просвете протоков скапливаются слущенные эпителиальные клетки и лимфоциты.
На третьей стадии паренхима железы почти полностью атрофируется и замещается соединительной тканью, разрастаются кровеносные сосуды, протоки внутри долек железы расширяются по типу кисты или сужаются из-за сдавления соединительной, фиброзной тканью.
Классификация и стадии развития сиалоаденита
По течению процесса воспаления сиалодениты бывают острыми и хроническими.
По нозологической самостоятельности сиалоадениты делят на две группы:
- первичные сиалоадениты — являются самостоятельными заболеваниями (эпидемический паротит и др.);
- вторичные сиалоадениты — возникают в качестве осложнений или проявлений других патологий (сиалоаденит, развившийся на фоне гриппа , ангины и др.).
По причинам сиалоадениты бывают:
- травматическими и лучевыми — развиваются под воздействием природных, внешних факторов;
- токсическими — развиваются в результате химического воздействия;
- инфекционными — развиваются из-за проникновения в слюнную железу инфекции через её протоки, окружающие ткани, крово- и лимфоток.
- аллергическими и аутоиммунными;
- обструктивными — развиваются в связи с закупоркой выводного протока инородным телом (камнем слюнной железы) или его рубцовым сужением.
По локализации поражённой слюнной железы выделяют:
- Макросиалоаденит — воспаление больших слюнных желёз:
- паротит — воспаление околоушной железы.
- субмаксиллит — воспаление поднижнечелюстной железы.
- сублингвит — воспаление подъязычной железы.
- Микросиалоаденит — воспаление малых слюнных желёз.
По состоянию паренхимы различают два типа сиалоаденита:
- интерстициальный сиалоаденит — поражается только строма железы (как при эпидемическом паротите);
- паренхиматозный сиалоаденит — помимо стромы поражается ещё и паренхима железы (как при цитомегаловирусном сиалоадените).
По характеру воспаления и его исходу сиалоадениты бывают:
- серозными;
- гнойными;
- геморрагическими;
- межуточными (соединительнотканными);
- гранулематозными;
- деструктивными (с формированием гангрены слюнной железы);
- фибропластическими;
- без деформации железы;
- с рубцеванием железы (формированием её цирроза).
По распространённости процесса в слюнной железе выделяют три типа сиалоаденитов:
- очаговые;
- диффузные;
- сиалодохиты — воспаление выводного протока слюнной железы [4] .
Осложнения сиалоаденита
Все осложнения сиалоаденитов можно разделить на несколько групп:
- Абсцедирование — образование гнойной полости в слюнной железе при присоединении пиогенной (гноеродной) микрофлоры.
- Склерозирование — замещение паренхимы железы соединительной тканью из-за периодических обострений сиалоаденита [7] . Склерозированная железа не способна вырабатывать слюну, что обычно доставляет дискомфорт пациенту.
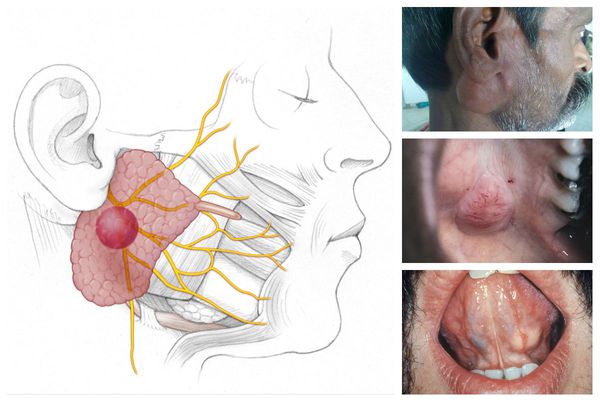
- Развитие доброкачественных опухолей — плеоморфной аденомы, миоэпителиомы, аденолимфомы, онкоцитомы.
- Развитие злокачественных опухолей — мукоэпидермоидного и аденокистозного рака, а также карциномы в плеоморфной аденоме.
В ряде случаев хроническое воспаление железистой ткани может преобразоваться с развитием доброкачественных и злокачественных опухолей. Однозначно утверждать о воспалительной природе опухолей не приходится, но и исключить воспаление как пусковой механизм их развития пока невозможно.
Доброкачественные опухоли
Плеоморфная аденома — наиболее распространённая железистая опухоль. Обычно она развивается в больших слюнных железах: 75 % — в околоушных, 13 % — в подчелюстных и подъязычных, 12 % — в малых слюнных железах (в основном локализуется на твёрдом нёбе). Макроскопически опухоль представляет собой узел плотной, эластической или мягкой консистенции диаметром 1-6 с м. На разрезе выглядит как белесовато-жёлтое или бело-серое образование с ослиз нением, иногда наблюдаются хрящеподобные вкрапления.
Миоэпителиома до недавних пор считалась разновидностью плеоморфных аденом и сравнительно недавно пол учила право являться отдельной нозологической единицей. Миоэпителиома является мономорфной аденомой и имеет в своём составе исключительно зрелые миоэпителиальные клетки. Данная опухоль встречается сравнительно нечасто: примерно в 4 % случаев всех опухолей слюнных желёз. Морфологически она представляет собой узел неправильно формы, на разрезе представлена белесоватой тканью.
Аденолимфома по частоте встречаемости занимает 2-3 место среди новообразований слюнных желёз. Она развивается только в околоушных железах. Представляет собой чётко ограниченный узел, заключённый в капсулу, 2-5 см в диаметре. На разрезе она выделяется бело-серой окраской со множеством кист, заполненных серозной жидкостью.
Онкоцитома — довольно редкая доброкачественная опухоль. Она развивается преимущественно к околоушных железах. Макроскопически состоит из узла, реже — множества узлов, ограниченных эластической капсулой. В разрезе опухоль имеет буро-коричневый цвет.
Злокачественные опухоли
Мукоэпидермоидный рак является наиболее частой разновидностью карцином слюнных желёз. Чаще всего поражает околоушную железу, на втором месте по локализации — малая слюнная железа в области нёба. Макроскопически данный вид рака обычно четко отграничен от окружающих тканей, в редких случаях заключён в тонкую, не до конца сформированную капсулу. При разрезе в толще опухоли можно заметить множество кист. Узел может быть как мягким, так и плотным, иногда — хрящеподобным, каменистым. По форме узел бывает круглым, овальным, реже — бугристым.
Аденокистозный рак ( цилиндрома ) встречается в 1-10 % всех случаев карцином слюнных желёз. Наиболее часто она поражает малые слюнные железы в области нёба и околоушные железы, реже — подчелюстные и подъязычные. Макроскопически опухоль представлена узлами диаметром 1-5 см, в разрезе она выделяется серым или серо-жёлтым цветом, чётких границ нет.
Карцинома в плеоморфной аденоме является самостоятельным заболеванием. Морфологически выглядит, как скопление узлов с нечёткими границами размером до 14*7 см, в разрезе жёлтого или бело-серого цвета.
Диагностика сиалоаденита
Диагностические мероприятия заболеваний слюнных желез можно разделить на клинические, лабораторные и аппаратные.
Клинические методы представляют из себя сбор жалоб, анамнеза (истории болезни), а также непосредственный осмотр пациента.
В ходе расспроса выясняются жалобы пациента, уточняется время их возникновения, характер, интенсивность боли, влияние этих симптомов на качество жизни, наличие рецидивов и ремиссий, их продолжительность. Отдельно стоит остановиться на вопросах о наличии или отсутствии соматических и инфекционных заболеваний — иногда они могут являться причиной или отягчающим фактором течения сиалоаденита. Стоит уточнить, были ли подобные состояния у родителей и родственников.
В ходе клинического осмотра доктор обращает внимание на наличие отёка и асимметрии лица, размеры, консистенцию, форму и рельеф поражённой и здоровой слюнной железы. Указанные данные во многом зависят от первичности заболевания, наличия рецидивов и характера проведённого лечения или же его отсутств ия. Чем больше было рецидивов, тем железа более склерозирована, что негативно влияет на её функционирование. В полости рта стоит обратить внимание на устье выводного протока, а также изучить сам выводной проток (по возможности) на наличие камней слюнных желёз и иных патологических изменений. Важно установить, имеется ли выделение слюны. Для этого проводится массаж ткани железы, после чего оценивается количество слюны, её цвет и консистенция.
Лабораторные методы диагностики обязательны при подозрении на сиалоаденит . Исследуются кровь, моча и сама слюна. В общем анализе крови можно обнаружить лейкоцитоз (повышенный уровень лейкоцитов) — первичный признак воспаления. В биохимии крови особое внимание стоит уделить показателям глюкозы крови, в моче — количеству солей. В слюне можно обнаружить большое количество лейкоцитов, содержание примесей и гноя, возможно наличие бактерий, песка. Физико-химическим показателям слюны уделяется отдельное внимание [8] .
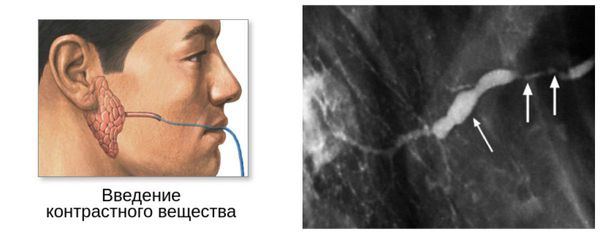
К одним из первых аппаратных методов диагностики при заболеваниях слюнных желёз можно отнести рентгенограмму железы — сиалографию . Она позволяет определить наличие камней в толще и выводном протоке железы. Позднее появилась сиалография с контрастированием , при помощи которой можно обнаружить не только камни, но и выявить сужение просвета выводного протока, наличие кист и других новообразований, препятствующих нормальному функционированию железы.
Наиболее современным методом сиалограммы является дигитальная динамическая сиалография , посредством которой удаётся исключить наложение костных компонентов челюстей, визуализировать мягкотканый компонент железы и оценить ток слюны по протоку. Помимо прочего, она в разы снижает лучевую нагрузку на пациента.
Компьютер ная и магнитно-резонансная сиалотомография информативны при наличии небольших инородных тел (камней) в выводном протоке и самой железе.
Метод сиалосонографии (УЗИ) даёт достаточно полное представление о структуре железы. С его помощью можно без труда выявить склеротические изменения тканей, инородные тела, оценить их количество, плотность, размеры, а также исключить наличие новообразований.
Термосиалография даёт возможность изучить в динамике изменение температуры железы. Это позволяет оценить эффективность проводимого лечения.
Биопсия слюнной железы под УЗ-контролем — довольно распространённый метод диагностики. Он особенно эффективен при наличии полостей (кист) в толще железистой ткани [9] .
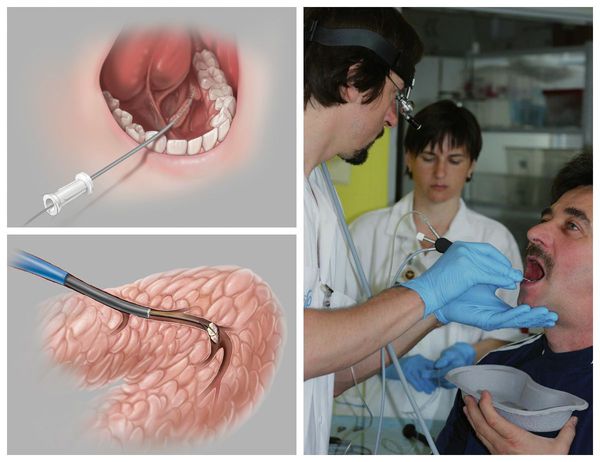
В настоящее время как во вс ем мире, так и в России широко распространён наиболее малоинвазивный и информативный метод диагностики поражений слюнных желёз — сиалоэндоскопия . Современные аппараты помогают визуализировать не только выводные и внутрижелезистые протоки, но и протоковую систуму, вплоть до протоков 2-3 порядка, иногда даже удаётся исследовать протоки 4-5 порядков.
Наличие второго рабочего канала в корпусе эндоскопа позволяет не только визуализировать, но и проводить промывание, расширение протока, при необходимости возможен забор биопсийног о материала. С помощью эндоскопа можно оценить цвет стенок выводного протока, их эластичность, обнаружить причины, затрудняющие нормальный ток слюны по протокам — камни, слизистые пробки, полипы, новообразования, участки сужения просвета протока. Также благодаря эндоскопической поддержке во время операции можно не только получить полную картину проблемы, но и устранить её с минимальным вмешательством.
Лечение сиалоаденита
Лечебные мероприятия при сиалоадените проводятся как в стационарных, так и в амбулаторных условиях. Лечение может быть хиру ргическим и консервативным. Выбор условия и метода лечения зависит от тяжести течения заболевания, возраста пациента, сопутствующих заболеваний и других факторов.
Консервативное лечение
Основные принципы консервативного лечения:
- Повышение общего и местного иммунитета . Достигается путём применения поливитаминов, ведения здорового образа жизни, рационального, сбалансированного и правильного питания, разумного распределения режима труда и отдыха. Помимо поливитаминов положительные результаты можно получить при приёме препаратов растительного происхождения: настойки календулы, сока подорожника, сиропа шиповника, экстракта чабреца и др.
- Улучшение обмена веществ в поражённой железе и поддержание жизнеспособности железистой ткани. Достигается путём применения стафилококкового анатоксина — бактериофага . В качестве препарата, восстанавливающего клеточные мембраны, назначается альфа-токоферол. Он регулирует нарушенные антиокислительные процессы. Для нормализации обмена веществ и питания железы применяются новокаиновые блокады, предложенные А. В. Вишневским. Наибольший терапевтический эффект этих блокад наблюдается при сочетании с компрессами диметилсульфоксида и гепарина натрия. Раствор димексида улучшает тканевую микроциркуляцию, оказывает местное обезболивающее, бактериостатическое действие. Максимальный эффект достигается введением 30 % раствора в проток железы. Больным паренхиматозным сиалоаденитом для приостановки образования рубцов и спаек назначают раствор пирогенала . Его действие улучшает трофику слюнной железы.
- Исключение обострений и прогрессирования общесоматических заболеваний . Терапия сопутствующих болезней обязательна, так как без лечения они могут усугубить течение сиалоаденита.
- Физиолечение . Довольно широко применяется для лечения больных с сиалоаденитом. Электрофорез области слюнной железы с использованием 1 % раствора лизоцима или 1 % раствора аскорбиновой кислоты оказывает благоприятное действие на течение болезни. Лазеротерапия усиливает регионарное кровообращение, что снижает количество обострений и продлевает период ремиссии. Хороший эффект наблюдается при внутрипротоковом применении лазера.
- Гирудотерапия. Помогает приостанавливать процесс воспаления, регулировать работу иммунной системы, снижать чувствительность организма к аллергену, устранять отёк, растворять тромбы, снижать артериальное давление и приостанавливать склерозирование. Данный вид терапии эффективен в лечении больных с интерстициальным сиалоаденитом и сиалозами, однако с осторожностью применяется при хроническом паренхиматозном сиалоадените и синдроме Шегрена [12] .
Неотъемлемой частью лечения сиалоаденитов, особенно острых или обострений хронических форм, является приём антибактериальных препаратов. Зачастую назначаются синтетические и полусинтетические пенициллины. Данные препараты хороши спектром антимикробного действия, малотоксичны и имеют довольно обширную базу клинических исследований, доказательность которых помогает планировать желаемый исход терапии и сократить сроки лечения и реабилитации.
При сильных болях также проводится симптоматическая терапия НПВС. Их применение оправдано дополнительным противовоспалительным эффектом.
Хирургическое лечение
Иногда одной консервативной терапии недостаточно. В таких случаях применяются хирургические методы лечения.
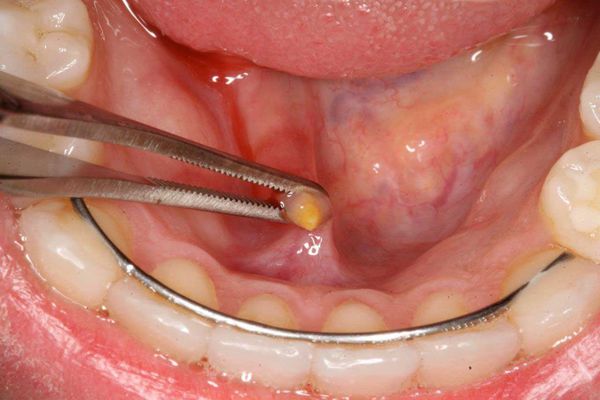
При зак уперке выводного протока инор одным телом приём лекарственных препаратов желаемого эффекта не принесёт — необходимо хирургическое удаление камня. Зачастую подобные манипуляции проводятся в амбулаторных условиях стоматологом-хирургом. Под местной анестезией выполняется удаление конкремента с последующей антисептической обработкой. По показаниям назначается антимикробная и симптоматическая терапия. Пациент наблюдается несколько дней, в ряде случаев проводится бужирование (расширение) выводного протока и его промывание.
При частых рецидивах сиалоаденита происходит полное или частичное склерозирование железистой ткани и её замещение соединительной. В таких случаях по показаниям проводится удаление поражённой слюнной железы.
Показанием к удалению долгое время считалось нахождение камня в толще самой железы, но с появлением новых современных методов лечения подобные радикальные операции проводятся реже.
Эндоскопическая хирургия с каждым днём укрепляет позиции и доказывает своё превосходство над более травматичными методами лечения. В настоящее время существуют гибкие эндоскопы, способные проникнуть даже в мельчайшие протоки железы. Они позволяют провести визуальный осмотр, забор материала на патогистологическое исследование, фрагментацию и удаление камней и инородных тел. Также видеохирургическая поддержка помогает пациентам избежать косметических дефектов лица и шеи [10] .
Прогноз. Профилактика
При своевременном и рациональном лечении первичного сиалоаденита вероятность выздоровления высока. Рецидивы случаются 1-2 раза в год в осенне-весенний период.
Профилактика сиалоаденита коренным образом не отличается от профилактики многих других заболеваний. Правильное, сбалансированное и рациональное питание, здо ровый, активный образ жизни, исключение вредных привычек обычно снижают риск развития большинства болезни. Однако профилактика сиалоаденита имеет свои особенности.
Заболевания органов полости рта и ЛОР-органов напрямую влияют на рост и развитие бактерий, которые через выводной проток железы, с током крови и лимфы могут проникнуть в слюнную железу и привести к развитию воспаления. Любые другие хронические очаги инфекции также можно считать предрасполагающими факторами развития сиалоаденита. Бактерии, находящиеся в организме поражённого органа или ткани, могут не только стать причиной сиалоаденита, но и снизить иммунитет организма в целом, что не позволит активно бороться с болезнью. Исключение переох лаждений и стрессовых ситуаций, приём поливитаминов в осенне-весенний период позволит поддержать иммунитет на должном уровне.
В случае появления проблем, связанных с сухостью во рту, развития болезненных ощущений в области слюнных желёз необходимо обратиться к специалисту. Только своевременное обнаружение проблемы в начальной стадии может предупредить развитие воспалительного процесса или избежать осложнений [11] .
Источник