Водянка
Водянкой называют патологическое состояние организма, связанное с нарушением водно-солевого обмена между сосудами (артериальными, венозными, лимфатическими) и межклеточным пространством.
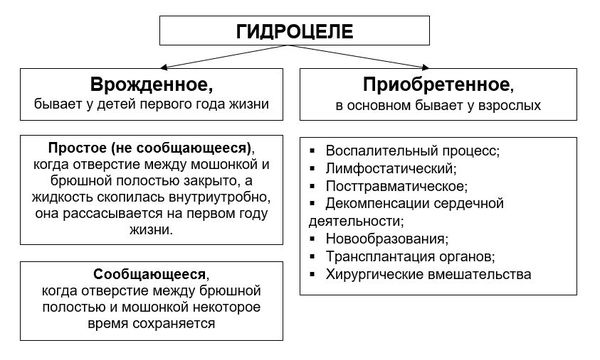
При водянке отмечается скопление жидкости в естественных полостях организма. В зависимости от того, в каких именно полостях отмечаются отеки, водянку называют по-разному:
- подкожной клетчатки — анасарка;
- брюшной полости — асцит;
- грудной полости и легких — гидроторакс;
- полости черепа — гидроцефалус;
- мошонки — гидроцеле.
Отеки рук, ног, лица и прочих частей тела представляют собой скопление жидкости в подкожной клетчатке и межмышечных пространствах, поэтому классифицируются как анасарка или упрощенно — водянка.
Возникновению отеков предшествуют многие патологические состояния и заболевания, поэтому лечением водянки занимаются практически все специалисты. Акушеры-гинекологи, кардиологи, хирурги, реаниматологи, аллергологи, онкологи, дерматовенерологи.
Поскольку нарушения водного обмена касаются внутренних органов, чаще всего лечение водянки проводят специалисты по внутренним болезням — терапевты.
Причины
Задержка воды в организме обусловлена следующими причинами:
- повышенным поступлением воды с пищей;
- нарушением выделения воды почками и кожей;
- изменением электролитного баланса внутри сосудов и межклеточного пространства;
- нарушением обмена воды между кровью и внесосудистым руслом;
- изменением регуляции водно-солевого обмена.
Скоплению жидкости в серозных полостях способствуют следующие факторы:
- Изменение гидростатического давления внутри артерий и венозных сосудов — регулируется гормоном альдостероном. Водянка обусловлена задержкой натрия в организме, наблюдается при артериальной гипертензии.
- Нарушение проницаемости сосудистых стенок. Поры капилляров расширяются за счет изменения рН крови при застойных явлениях. Состояние характерно для сердечной недостаточности.
- Расстройство лимфооттока. Местное — при закупорке или сжатии лимфатических магистралей. Системное — за счет рефлекторного спазма лимфатических сосудов при недостаточном выбросе крови из правого желудочка. Наблюдается при сердечной патологии, в том числе пороков клапанного аппарата.
- Нарушение нервной и эндокринной регуляции кровообращения.
- Повышенная гидрофильность тканей — появление отеков на лице при почечной недостаточности.
- Снижение онкотического давления крови за счет потери белка. Наблюдается при поражениях почек (пиело- и гломерулонефрит), голодании (недостаток белка в организме), нарушении функции печени (фиброз, цирроз).
- Стадия экссудации при воспалительном процессе.
- Аллергические и токсические поражения стенок сосудов.
- Иммунные реакции, сопровождающиеся сгущением крови. Водянка беременных.
Симптомы
При локальной водянке симптомы зависят от локализации отека. При выраженных отеках век сужается поле зрения. Отеки ног не позволяют надеть привычную обувь. Водянка головного мозга приводит к нарушениям сознания, а гидроцеле проявляется тянущей болью в яичке. Неврологические отеки сопровождаются нарушением функций конечностей и болью вследствие сдавления нервных окончаний.
Системная водянка проявляется следующими признаками:
- сухостью и набуханием кожных покровов;
- колебаниями веса в течение суток — характерно для водянки беременных;
- ощущение жажды за счет сгущения крови вследствие выпота жидкости в межтканевое пространство;
- симптом «ямки»: при надавливании пальцем в области отека остается ямка;
- появление одышки;
- быстрая утомляемость.
Отсутствие острой боли при водянке маскирует опасность состояния. Сгущение крови увеличивает риск развития тромбоза, который может привести к острой гипоксии и шоку.
У беременных, внутренние отеки которых проявляются только после задержки 3-4 литров жидкости, одновременно происходит отек плаценты, за счет которого сжимаются сосуды пуповины и развивается кислородное голодание плода.
Диагностика водянки не представляет трудностей и основывается на клинических проявлениях и данных анамнеза.
При обнаружении отеков проводятся дополнительные исследования с целью выявить причину появления водянки.
Применяются лабораторные методы:
- общий анализ мочи — определяется концентрационная способность почек и целостность клубочкового аппарата;
- специальные пробы: по Нечипоренко, Зимницкому, Аддис-Каковскому — позволяют выявить поражение почек;
- общий анализ крови — позволяет выявить воспалительные и аллергические процессы в организме;
- биохимические пробы — определяют функции печени и количество белка в плазме крови;
- анализы на гормоны — делаются с целью подтверждения или опровержения диагноза опухоли надпочечников, гипофиза, а также гипофункции щитовидной железы.
Лечение
В лечении водянки уделяется внимание основному заболеванию. Проводится терапия патологии почек, печени, эндокринных желез.
Для купирования острых состояний — отека мозга и легких — применяются реанимационные мероприятия с использованием препаратов «пеногасителей» и комплекса противошоковой терапии.
Патогенетическое лечение водянки основывается на механизме образования отеков. С целью «возвращения» жидкой среды в сосудистое русло проводится инфузия кристаллоидных (солевых) растворов. После чего — коллоидных (белковых) растворов с целью повышения онкотического давления крови и удержания всосавшейся в кровь жидкости. После инфузии вводятся мочегонные средства. Исключение составляют беременные пациентки, прием любых мочегонных препаратов которым противопоказан.
Профилактика
Профилактика отеков сводится к снижению количества потребляемой поваренной соли и жидкости, а также лечению основного заболевания.
Для профилактики отеков во время беременности разработаны специальные программы.
Источник
Гидроцеле (водянка яичка) — симптомы и лечение
Что такое гидроцеле (водянка яичка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лелявина Кирилла Борисовича, уролога со стажем в 28 лет.
Определение болезни. Причины заболевания
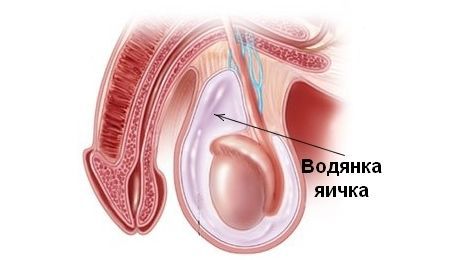
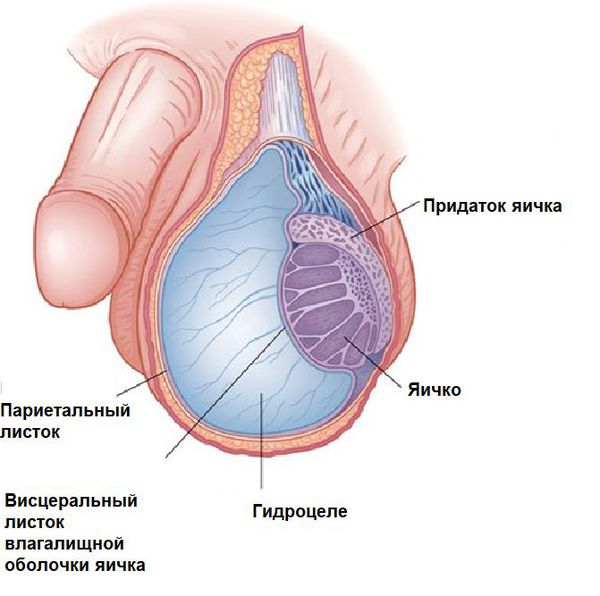
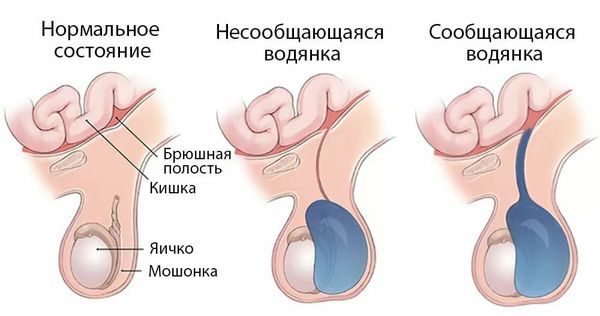
Гидроцеле (водянка оболочек яичка) — заболевание, при котором происходит накопление серозной (прозрачной) жидкости в полости мошонки вокруг яичка. Это доброкачественный процесс [1] [2] . Впервые в медицинской практике термин используется в XVI веке, происходит от двух греческих слов: ὕδρω – вода и κήλη — накопление, выбухание.
Серозная жидкость при гидроцеле состоит из различных клеточных элементов и белка, по своему составу напоминает плазму крови. Жидкость накапливается между париетальным (пристеночным, который покрывает мошонку изнутри) и висцеральным (внутренним, который срастается с придатком яичка) листками влагалищной оболочки яичка. В редких случаях скопление формируется вдоль семенного канатика, в этих случаях заболевание определяют как фуникулоцеле [1] [2] .
Гидроцеле достаточно часто встречается у новорожденных мальчиков в возрасте до 1 года (15 % новорождённых), особенно у недоношенных детей и детей с низким весом [1] [2] [3] . У таких детей возникновение водянки оболочек яичка связано с задержкой закрытия влагалищного отростка брюшины или его заращением, а также с повышением внутрибрюшного давления на фоне частого беспокойства ребёнка или физической активности. Имеются редкие случаи спонтанного повторного образования гидроцеле после двухлетнего возраста [14] . Этому как правило способствует перенесённое вирусное заболевание, травмы, грыжи и эпидидимит.
Гидроцеле у взрослых мужчин встречается в возрасте значительно реже (до 4 % мужчин в популяции) и является приобретенным заболеванием [4] . В случае возникновения во взрослом возрасте заболевание не исчезает самостоятельно и имеет тенденцию к прогрессированию [4] .
Как правило у новорожденных мальчиков гидроцеле проходит само в течении нескольких месяцев, при условии, что у ребенка нет сопутствующей паховой грыжи — патологического потенциально жизнеугрожающего состояние, при котором в грыжевой мешок через паховый канал выходят органы брюшной полости.
Причины возникновения гидроцеле у взрослых мужчин:
- заболевания яичка и его придатков;
- повреждение сосудисто-нервного пучка в результате травм мошонки;
- воспалительные поражения яичка;
- новообразования яичка и придатков [5] .
Во многих случаях истинную причину образования гидроцеле у взрослых мужчин выявить не удается. Для обозначения этой ситуации используется определение «идиопатическое гидроцеле». Предполагается, что оно может быть связано с сосудистыми нарушениями [1] [2] [4] [5] .
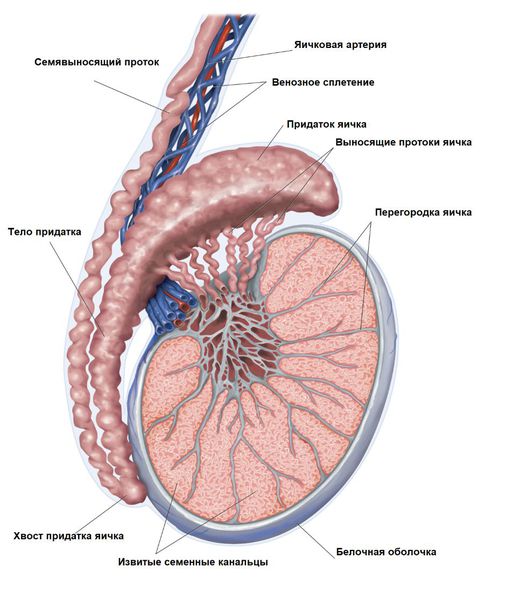
Яички — это парный мужской половой орган, состоящий из железистой ткани, в которых образуются сперматозоиды и стероидные гормоны (в основном тестостерон). Длина яичка равна 4-5 см, ширина 2-2,5 см, масса в среднем составляет 20 г. У верхнего полюса находится придаток яичка, состоящий из головки, тела и хвоста, который переходит в семявыносящий проток [7] [8] .
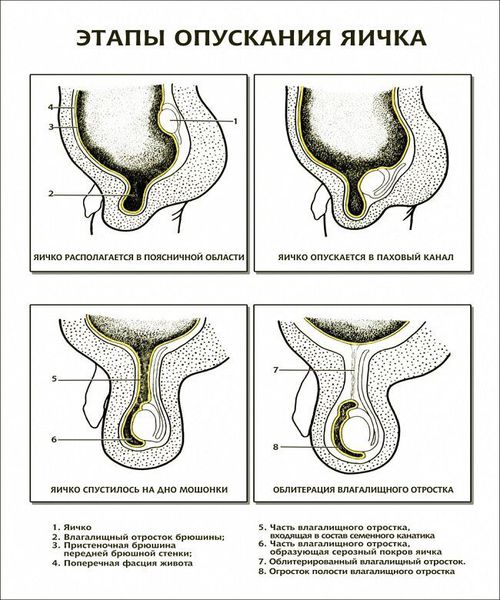
Анатомические предпосылки к возникновению гидроцеле заложены в физиологическом механизме, который обеспечивает опускания яичек при внутриутробном развитии ребёнка мужского пола. В период между 15-й и 28-й неделями внутриутробного развития яички постепенно перемещаются из брюшной полости в мошонку [7] [8] . В этот период до выхода органа из брюшной полости происходит формирование слепого выроста — влагалищного отростка.
Так же, как и яичко, вырост направляется в мошонку через переднюю брюшную стенку в составе семенного канатика и формирует одну из оболочек яичка [6] [7] [8] . Влагалищный листок вырабатывает серозную жидкость, которая необходима для перемещения яичек в мошонку и служит «смазкой» для органа. В нормальном физиологическом состоянии имеется баланс между выработкой этой жидкости и её обратным всасыванием. После опускания яичка верхний отдел влагалищного отростка чаще всего закрывается, а имеющаяся связь брюшной полости с щелевидным пространством между двумя листками влагалищной оболочки яичка исчезает.
Если заращения влагалищного отростка не происходит, связь с брюшной полостью сохраняется, способствуя формированию гидроцеле. Незаращение влагалищного отростка выявляется у 15-30 % взрослых мужчин, и только 25-50 % из выявленных случаев становятся клинически значимыми [7] [8] .
Симптомы гидроцеле
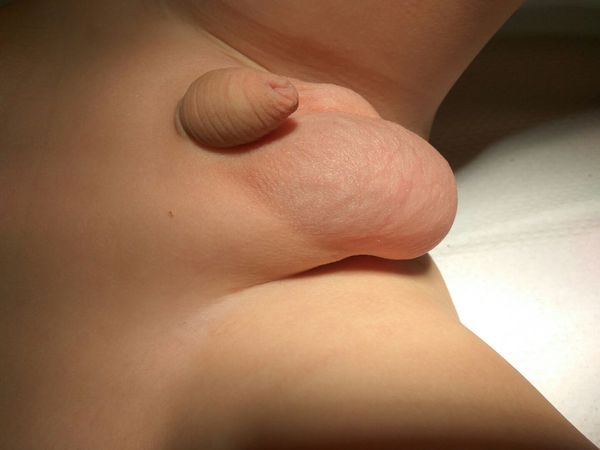
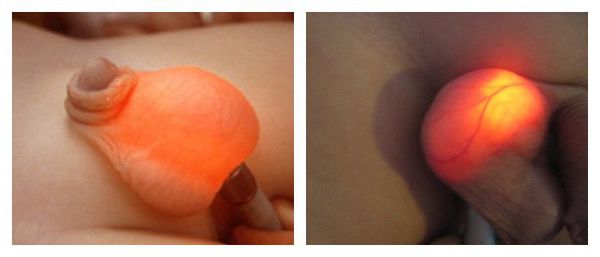
В большинстве случаев единственным признаком гидроцеле или водянки яичка является безболезненное увеличение размера мошонки за счёт отёка и скопления жидкости. Бессимптомное течение гидроцеле — самый распространенный вариант.
Родители новорожденных мальчиков могут обратить внимание на следующие признаки. Гидроцеле выглядит так, как будто у ребёнка одно яичко намного больше другого, или у мальчика просто большая мошонка.
Взрослые мужчины с гидроцеле могут испытывать некоторый дискомфорт в области мошонки в зависимости от степени развития отёка и количества накопившейся жидкости. У взрослого мужчины происходит постепенное, прогрессирующее увеличение мошонки без сопутствующей боли, появляется ощущение распирания. Чаще всего гидроцеле обнаруживается при самостоятельном осмотре, либо случайно на осмотре у врача.
В некоторых случаях у взрослых мужчин с гидроцеле может присоединиться болевой синдром, связанный с количеством накопившейся жидкости. Иногда пациент испытывает жгучую боль, отдающую в паховую область и половой член.
Как у взрослых, так и у детей объём гидроцеле может меняться в течение дня (меньше утром и крупнее вечером) [3] . С увеличением размеров в конце дня образование в мошонке может становиться более плотным и упругим на ощупь.
При развитии острой формы гидроцеле клинические симптомы зависят от причины, послужившей формированию заболевания. Если это острый воспалительный процесс в яичке, может возникнуть резкая боль, покраснение кожи мошонки, отёк яичка на стороне поражения, повышение температуры тела и рвота [1] [2] [6] . Гидроцеле в острой форме наиболее часто возникает у маленьких детей в возрасте от 2 до 5 лет в результате воспалительных процессов в яичке или придатках.
Хроническое гидроцеле возникает после острого гидроцеле, а также в результате травмы. В некоторых случаях хроническое гидроцеле может быть сопутствующим заболеванием, например при опухоли яичка у взрослых мужчин.
При скоплении серозной жидкости в нижнем полюсе мошонки орган приобретает форму «груши»; когда происходит накопление жидкости и в мошонке, и паховом канале, формируется форма «песочных часов«. В случаях, когда мошонка увеличивается значительно, может страдать и мочеиспускание, и половая функция мужчины [1] [2] [6] .
Патогенез гидроцеле
Происхождение гидроцеле объясняется тремя ведущими теориями: врожденного, травматического и инфекционного происхождения. К сожалению, не всегда удается установить истинную причину развития заболевания.
Врожденное гидроцеле формируется во время внутриутробного развития малыша в процессе перемещения яичек из брюшной полости в мошонку. Во время перемещения в брюшине образуется отверстие, через которое проходит яичко, сосуды, нервы и влагалищный отросток брюшины. В норме отверстие закрывается после завершения процесса перемещения яичек, с ростом мышц живота [1] [2] [5] . Если этого не происходит, брюшная полость и полость мошонки продолжают сообщаться.
В дальнейшем при повышении внутрибрюшного давления (например когда ребёнок плачет или болеет) через отверстие в полость мошонки поступает серозная жидкость или кишечная петля (формируется грыжа). Формирование грыжи требует оперативного лечения. Что касается жидкости, то при патологии она попадает в мошонку и не успевает всасываться, приводя к формированию водянки. Со временем отверстие может закрыться, а остатки серозной жидкости в мошонке впитаются. Если этого не происходит в течение 2-х лет после рождения ребёнка, необходимо проведение операции.
Одной из главных причин развития врожденного гидроцеле является незаращение влагалищного отростка брюшины. Это происходит из-за анатомического несовершенства строения человека, которое связано с наличием в влагалищном отростке гладких мышечных волокон. Они могут препятствовать заращению открытого брюшинного отростка из-за постоянных мышечных сокращений. Эта версия рассматривается некоторыми исследователями, как ведущая [6] . Другие авторы указывают на связь незаращения отростка с аномалиями развития яичка [6] .
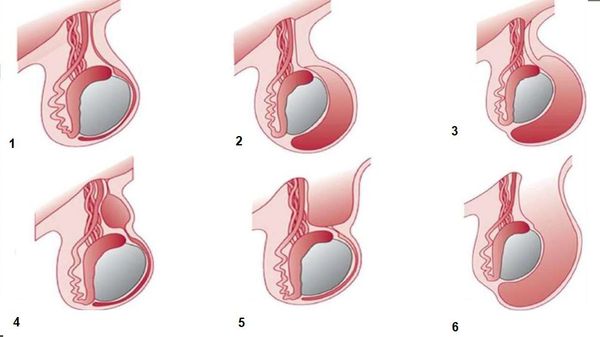
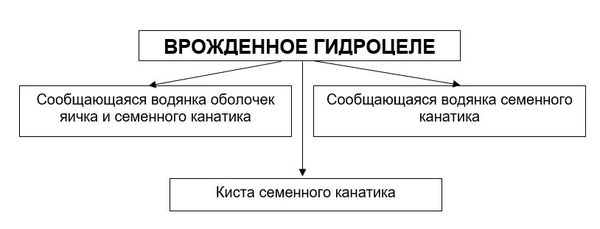
На рисунке ниже представлены виды водянки оболочек яичка:
- Неизменённое строение яичка, без водянки.
- Несообщающееся напряженное гидроцеле.
- Сообщающееся напряженное гидроцеле.
- Киста семенного канатика.
- Незаращение проксимального отдела влагалищного отростка брюшины — приводит к формированию канатиковой грыжи.
- Полное незаращение влагалищного отростка брюшины — органы брюшной полости смещаются в мошонку с формированием яичковой грыжи [1][2][5] .
Приобретенное гидроцеле формируется по ряду причин:
- травматическое повреждение органов мошонки и промежности;
- перекрут яичка;
- воспалительные заболеваниях органов мошонки (орхоэпидидимит, орхит, эпидидимит, фуникулит, уретрит);
- нарушение лимфатического оттока из мошонки;
- после перенесённых хирургических операций, выполнение которых связано с соприкосновением с лимфатической системой яичка [1][2][5][6] .
При травматическом повреждении органов мошонки может наступить обструкция (нарушение проходимости) лимфатического протока, что приводит к формированию гидроцеле.
Нарушение проходимости лимфатического протока может возникнуть при метастатических поражениях (опухоль яичка или почек), после проведения лучевой терапии, при паразитарных заболеваниях (гельминтоз, филяриоз). Также повреждение лимфатических сосудов может быть вызвано врачебными вмешательствами в результате операций. После варикоцелэктомии вероятность развития гидроцеле составляет 7 %; после трансплантации почки в случае повреждения анатомических структур семенного канатика — 67 %; после проведения лапароскопической герниотомии или аппендэктомии —10 % [11] .
Классификация и стадии развития гидроцеле
В МКБ-10 выделяют следующие формы водянки оболочек яичка и семенного канатика:
- N43.0 Гидроцеле осумкованное;
- N43.1 Инфицированное гидроцеле;
- N43.2 Другие формы гидроцеле;
- N43.3 Гидроцеле неуточненное.
Гидроцеле подразделяют на врожденное состояние и приобретённое: возникновение гидроцеле у мальчиков до 1 года рассматривается как врождённое состояние, а после первого года жизни и у взрослых — как приобретённое [2] .
По клинической классификации гидроцеле подразделяют:
- по времени возникновения: врожденное и приобретенное;
Осложнения гидроцеле
Мошонка — важный орган-терморегулятор, поддерживающий в яичках оптимальную температуру (на 1,5 °C ниже температуры тела), так как сперматогенный эпителий яичек крайне чувствителен к повышению температуры [1] [2] [3] . В большинстве случаев гидроцеле не вызывает осложнений, но заболевание способно повлиять на температурный режим мошонки и сперматогенез, что может привести к бесплодию.
Если гидроцеле вызвано острой инфекцией или травмой, к нему могут присоединиться гематоцеле (скопление крови) и пиоцеле (скопление гноя), возникающие из-за инфекций. В таких случаях требуется интенсивное лечение.
Если своевременно не приступить к лечению или отсрочить проведение операции, имеющееся длительное время гидроцеле может способствовать:
- механическому сдавливанию яичка (приводит к атрофическим изменения и развитию мужского бесплодия);
- нарушению кровообращения в яичке;
- эректильной дисфункции;
- появлению эстетических дефектов;
- психологическому дискомфорту и невозможности совершить половой акт [10] .
Диагностика гидроцеле
Любое изменение в области мошонки требует обращения за помощью к урологу без промедления. Необходимо помнить, что злокачественные опухоли яичка имеют сходные симптомы, связанные с изменением размеров мошонки, поэтому пациент должен быть обязательно обследован.
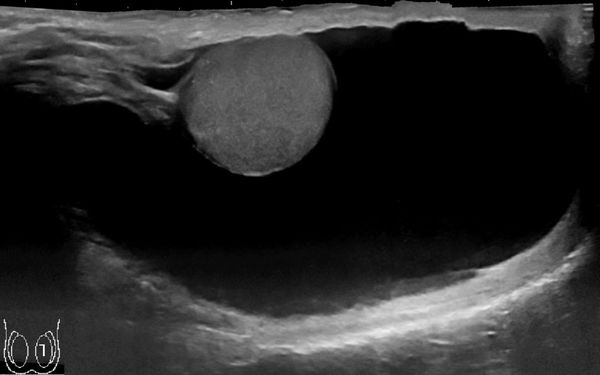
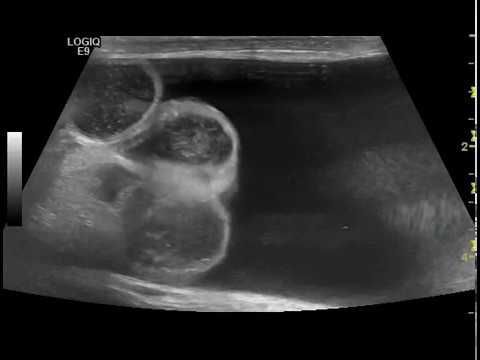
Постановка диагноза гидроцеле не вызывает затруднений и основана на данных характерного анамнеза (истории заболевания), осмотра и пальпации (ощупывания), проведения диафаноскопии и ультразвукового исследования органов мошонки.
У детей гидроцеле чаще всего обнаруживается с рождения, для него характерно постепенно нарастающее течение. В некоторых случаях может встречаться быстрое начало процесса, когда мошонка увеличивается в размерах в течение нескольких часов [2] . При малейшем контакте с мошонкой беспокойство может усиливаться, присоединяются признаки развития болевого синдрома. Такое состояние называют острым гидроцеле.
При осмотре взрослого человека с острой водянкой оболочек яичка определяется одностороннее или двустороннее увеличение размеров мошонки. В некоторых случаях может присутствовать отёчность, покраснение кожи мошонки, локальная гипертермия [2] . Наблюдается лёгкая или сильная болезненность, яичко на ощупь может не определяться.
При хроническом гидроцеле кожа мошонки может быть не изменена, размеры увеличения могут быть различными. Осмотр проводят в положении лежа и стоя, обращают внимание не только на размер мошонки, но и на её консистенцию: она может быть мягко-эластической, плотноэластической и напряжённой.
Помимо объективного исследования мошонки назначают лабораторные исследования. Однако они не специфичны: к ним относят общий анализ крови, анализ мочи, биохимию крови, коагулограмму, анализ мазка из мочеиспускательного канала на урогенитальную флору.
У 20–30 % взрослых мужчин с гидроцеле имеются изменения в эякуляте и структурные изменения в тканях яичка [4] . При исследовании спермограммы определяется уменьшение количества сперматозоидов, они преимущественно имеют низкое качество и невысокую оплодотворяющую способность.
Диафаноскопия или транслюминация — простой метод, основанный на просвечивании тканей, содержащих жидкость, пучком света. Как и ультразвуковое исследование, диафаноскопия подтверждает наличие гидроцеле [3] . При проведении диафаноскопии источник яркого света (электрический фонарь, цистоскоп и др.) устанавливают позади мошонки. У пациентов с гидроцеле мошонка и припухшее образование просвечивается равномерно, если нет осложнений и жидкость, содержащаяся в полости влагалищной оболочки яичка, прозрачна.
Отрицательный результат диафаноскопии при наличии патологии встречается в следующих случаях:
- в мошонке содержится гной (пиоцеле);
- имеется опухоль яичка;
- имеется утолщение оболочек яичка;
- в мошонку проникает петля кишечника или сальника при паховой грыже[1][2][3] .
Гидроцеле является сопутствующей патологией у 5 % пациентов с паховыми грыжами. Диафаноскопия позволяет проводить дифференциальный диагноз с паховыми и пахово-мошоночными грыжами, в том числе и с ущемлёнными. У мальчиков подросткового возраста в первую очередь необходимо дифференцировать гидроцеле от опухоли яичка. В последние годы с появлением ультразвукового исследования мошонки значение диафаноскопии в диагностике заболевания утрачивается. УЗИ мошонки позволяет поставить диагноз со 100 % точностью и провести дифференциальную диагностику.
Для оценки состояния сосудов яичка (при подозрении на его перекрут или травматическое кровотечение) выполняется ультразвуковое исследование с доплерографией. При проведении этого исследования устанавливаются особенности внутриорганной гемодинамики органов мошонки [1] [2] [3] .
Лечение гидроцеле
В первую очередь при лечении гидроцеле необходимо вовремя поставить точный диагноз. У детей в первые два года жизни при наличии гидроцеле рекомендуется консервативная терапия и выжидательная тактика [1] [2] [3] [9] . Лекарственная терапия в это время не требуется. Гидроцеле обычно исчезает во время первого года жизни ребенка, поэтому оперативное лечение в большинстве случаев не показано, требуется только динамическое наблюдение у детского хирурга или уролога [1] [2] [3] . С учётом современных клинических рекомендаций раннее проведение хирургического лечения показано только при подозрении на сопутствующую паховую грыжу или патологию яичка.
Однако если гидроцеле не прошло в течение двух лет после рождения ребёнка, потребуется операция. Если в старшем возрасте гидроцеле не удалять хирургическим путем, оно способно продолжать рост. Проведение оперативного вмешательства рекомендуется для всех детей с гидроцеле в возрасте старше 2 лет в плановом порядке.
Медикаментозная терапия может потребоваться при изолированном гидроцеле у детей на фоне острого эпидидимита и орхита, при аллергическом отёке мошонки. В таких случаях требуется покой, ношения бандажа для иммобилизации органов мошонки, противомикробная и десенсибилизирующая медикаментозная терапия [6] .
Наиболее радикальным и эффективным методом лечения гидроцеле считается хирургическое лечение. Прежде всего это открытые хирургические вмешательства:
- операции Бергмана;
- операция Винкельмана;
- пликация (уменьшение размеров) оболочек яичка;
- операция Лорда;
- плазмокоагуляция влагалищной оболочки яичка [4] .
Это миниинвазивные операции с видеоассистированием при иссечением оболочек яичка. Основная задача большинства перечисленных методов направлена на ликвидацию серозной полости между пластинками влагалищной оболочки яичка. Выполненная операция должна соответствовать определенным требованиям:
- не давать рецидивов;
- быть малоинвазивной;
- не вызывать осложнений;
- не вызывать нарушения функций яичка;
- последующий период госпитализации должен быть коротким.
При водянке оболочек яичка в большинстве клиник России предпочтение отдается трём видам открытых оперативных вмешательств:
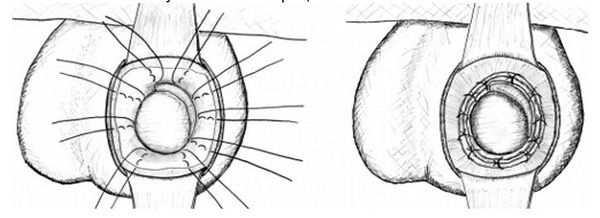
Операция Винкельмана. При этом оперативном вмешательстве один из листков собственной оболочки яичка рассекают по передней поверхности, выворачивают наизнанку и сшивают позади яичка. При этом накопления жидкости больше не происходит. Данная операция заключается в выполнении разреза длиной 4–5 см на передней
поверхности мошонки на стороне наличия гидроцеле. Выполняется рассечение всех оболочек вплоть до влагалищной. Яичко выводится в рану. Далее проводится пункция влагалищной оболочки и эвакуация жидкости. Затем эта оболочка также рассекается и яичко обнажается. Производится осмотр яичка и его придатка.
Далее выполняется пластика оболочек яичка по Винкельману: оболочки выворачиваются и сшиваются. Жидкость, продуцируемая эпителием влагалищной оболочки яичка, будет всасываться окружающими тканями. Далее яичко погружается в рану, производится послойный шов раны, с оставлением дренажной полутрубки, которая удаляется на следующие сутки после операции, накладывается тугая повязка. Швы снимаются на 10-е сутки после операции.
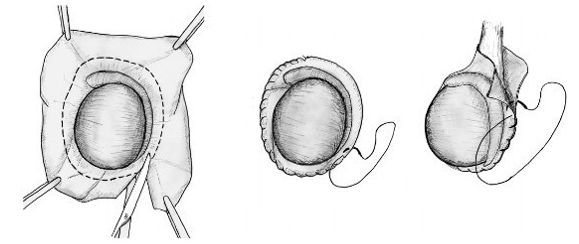
Операция Бергмана. Выполняют разрез кожи над водянкой. Водяночный мешок очищается от фасций и прокалывается троакаром, серозную жидкость собирают в подготовленную посуду. Оболочки’ яичка иссекаются, проводится тщательный гемостаз и яичко вновь помещается в своё ложе. Под яичко устанавливают дренаж. Кожа ушивается — антибактериальным, саморассасывающимся, косметическим материалом, который не оставляет рубцов. Накладывается асептическая повязка. Правильно проведенная операция Бергмана устраняет возможность появления осложнений. Повреждение семенного канатика при операции Бергмана также исключается. В послеоперационном периоде назначаются антибактериальные препараты. В течение некоторого времени необходимо ношение суспензория.
Операция Лорда. При этой операции проводится рассечение оболочек яичка, высвобождение водяночной жидкости и гофрирование влагалищной оболочки вокруг яичка. При этом само яичко от окружающих тканей не освобождается и в рану не вывихивается. Это позволяет снизить травматизацию прилежащих тканей и питающих сосудов яичка.
В 2005 году предложен метод плазмокоагуляции влагалищной оболочки яичка [11] . Данный метод основан на воздействии потоком плазмы (ионизированного инертного газа аргона) на влагалищную оболочку яичка. Однако широкого применения метод не получил [4] .
Лапароскопическое закрытие отверстия влагалищной оболочки яичка является одним из вариантов хирургического лечения, однако применение лапароскопии при лечении гидроцеле у детей остается спорным, так как имеется риск развития рецидивов и осложнений, связанных с продолжительностью наркоза [12] .
Склеротерапия занимает особое место среди хирургических миниинвазивных методов лечения гидроцеле [4] . Серозная жидкость отсасывается различными инструментами (прежде всего шприцом), для этого проводят пункцию водянки яичка. После удаления жидкости в полость вводят склерозирующие препараты. В основе механизма их действия лежит стимуляция ответной воспалительной клеточной реакции на введение химического вещества. В дальнейшем это приводит к слипанию листков влагалищной оболочки. Для склеротерапии при гидроцеле используют различные вещества, такие как:
- тетрациклин;
- бетадин (поливидон-йод);
- полидоканол;
- натрия тетрадецилсульфат;
- этаноламин;
- фенол;
- 96 % этиловый спирт [4] .
Склеротерапия несколько уступает по эффективности открытым хирургическим операциям. Она может ограниченно применяться у лиц пожилого возраста, а также при больших размерах гидроцеле. Ликвидация водянки путём пункции без введения склерозирующих препаратов носит временный характер. Метод пункции гидроцеле в настоящее время не применятся из-за высокой опасности инфицирования водяночного мешка [1] [2] [3] [6] .
После хирургического лечения возможны осложенения — такой риск несут любые хирургические вмешательства. После оперативного лечения гидроцеле могут возникнуть кровотечения, сформироваться гематомы, отёки и нагноения [9] [10] .
Прогноз. Профилактика
Прогноз заболевания благоприятный. Самостоятельное заращение (облитерация) вагинального отростка брюшины завершается к 2 годам у 80 % детей. Однако большое значение имеют ранняя диагностика и верный выбор лечения. Профилактикой гидроцеле у мальчиков в первую очередь является предотвращение воспалительных заболеваний и травм органов мошонки, а также последовательное лечение [1] [2] [6] .
Взрослым мужчинам необходимо оставаться внимательными к любому расширению, неприятному давлению и болезненности в области мошонки и яичек [1] [2] .
Для взрослых мужчин к основным факторам риска, способствующим формированию гидроцеле, относятся:
- расстройства лимфообращения в паховой области при повреждении лимфатических узлов;
- наличие сердечной недостаточности с застойными явлениями в большом или малом круге кровообращения;
- артериальная гипертония;
- операции по поводу варикозного расширения яичковых вен, вен семенного канатика или паховой грыжи;
- травматический удар в паховую зону, в том числе при активном занятии спортом;
- избыточные физические силовые нагрузки [1][2] .
Чтобы избежать развития водянки яичка и сохранить репродуктивное здоровье, необходимо оберегать органы промежности от травматического повреждения, своевременно лечить инфекционные заболевания, не перенапрягаться, вести здоровый образ жизни и повышать свою медицинскую грамотность.
Источник