Структура лекарственной устойчивости мбт
Устойчивость возбудителя туберкулеза к препаратам, используемым для лечения, и особенно множественная лекарственная устойчивость (МЛУ), во многих странах стала серьезной проблемой общественного здравоохранения, препятствующей эффективной борьбе с туберкулезом [3; 4].
По оценкам Всемирной организации здравоохранения в 2012г около 3,7% впервые выявленных больных туберкулезом выделяли штаммы микобактерий с множественной лекарственной устойчивостью. Среди ранее получавших лечение больных уровни МЛУ гораздо более высокие – около 20%. В 2011 г. среди всех случаев заболевания туберкулезом было от 220 000 до 400 000 случаев заболевания туберкулезом с МЛУ. Около 60% этих случаев приходилось на страны БРИКС (Бразилию, Российскую Федерацию, Индию, Китай и Южно-Африканскую Республику) [9].
На территории Сибири и Дальнего Востока наблюдался самый высокий уровень регистрируемого числа случаев туберкулеза с множественной лекарственной устойчивостью среди впервые выявленных больных [6; 8].
Уровень первичной лекарственной устойчивости характеризует часть микобактериальной популяции, циркулирующей на территории, и этот показатель чрезвычайно важен для оценки степени напряженности эпидемической ситуации [2; 7].
Лекарственная устойчивость имеет не только клиническое значение, связанное с увеличением продолжительности лечения дорогостоящими препаратами, вызывающими серьезные побочные реакции, но и крайне важное эпидемиологическое значение. Доказано, что эпидемические очаги туберкулеза, сформированные бактериовыделителями устойчивых к противотуберкулезным препаратам микобактерий, представляют собой территории особого риска заболевания контактных лиц. Недостаточная эффективность химиопрофилактики в очагах туберкулеза с МЛУ способствует формированию очаговости с высоким уровнем заболеваемости контактных лиц [5].
В системе эпидемиологического надзора за туберкулезной инфекцией изучение характеристик циркулирующих штаммов микобактерий туберкулеза (МБТ) позволяет адекватно воздействовать на составляющие эпидемического процесса [1].
Цель исследования: качественная характеристика циркулирующих на территории Омской области штаммов M. tuberculosis, а также краткосрочное прогнозирование заболеваемости населения туберкулезом с множественной лекарственной устойчивостью.
Материалы и методы
В основу ретроспективного эпидемиологического исследования положены наблюдения за эпидемическим процессом туберкулезной инфекции в Омской области за период 2004 – 2013 гг. Материалом для исследования послужили сведения форм федерального статистического наблюдения №2 «Сведения об инфекционных и паразитарных заболеваниях» и №33 «Сведения о больных туберкулезом», а также данные бактериограмм впервые выявленных больных туберкулезом. Выравнивание динамических рядов показателей осуществлялось по методу наименьших квадратов. Уровень и структура заболеваемости и ее исходов оценивались по интенсивным (инцидентности, превалентности) и экстенсивным показателям (показателей доли).
Характеристика частоты, структуры и спектра лекарственной устойчивости МБТ получена в ходе поперечного эпидемиологического исследования, объектами которого послужили впервые выявленные больные туберкулезом органов дыхания, находившиеся под диспансерным наблюдением в КУЗОО «Туберкулезная больница». Основную группу составили 122 больных туберкулезом, выявленных в период с января 2012 по декабрь 2013г. Для оценки динамики изменения характеристик лекарственной устойчивости подобрана контрольная группа – 89 больных, выявленных с января по декабрь 2008г. У всех больных, включенных в исследование, было установлено бактериовыделение М. tuberculosis бактериологическим методом (посев мокроты и определение лекарственной устойчивости методом абсолютных концентраций на плотной яичной питательной среде Левенштейна-Йенсена). Использовались следующие критические концентрации противотуберкулезных препаратов, которые содержались в питательной среде – стрептомицин (S) – 10 мкг/мл, изониазид (H)- 1 мкг/мл, рифампицин (R) – 40 мкг/мл, этамбутол -2 мкг/мл, офлоксацин (Of) — 2 мкг/мл, канамицин – 30 мкг/мл.
Оценка статистической значимости различий результатов исследования в сравниваемых группах была проведена с помощью критерия Пирсона χ2 (хи-квадрат). Критический уровень значимости (p) при проверке статистических гипотез в данном исследовании принимался равным 0,05. Статистический анализ осуществлялся с использованием возможностей МS Excel, STATISTICA 7.0.
Результаты и обсуждение
На территории Омской области за исследуемый период наблюдалось некоторое улучшение ряда эпидемиологических показателей, характеризующих эпидемический процесс туберкулезной инфекции, что выражалось в наметившейся тенденции к снижению заболеваемости, распространенности и смертности населения от туберкулеза.
Вместе с тем сохранялся значительный уровень заболеваемости населения туберкулезом органов дыхания с бактериовыделением — 44,0 на 100 тысяч населения (95% ДИ 41,0÷46,9). Распространенность туберкулеза с множественной лекарственной устойчивостью (МЛУ-ТБ) возросла с 20,7 (95% ДИ 18,7÷22,6) до 40,4 на 100 тысяч населения (95% ДИ 37,6÷43,2). Хотя за указанный период смертность населения от туберкулеза снизилась (с 25,8 до 11,4 на 100 тысяч населения, T сн.=-3,47%), в структуре смертности ежегодно увеличивался удельный вес умерших, страдавших туберкулезом с МЛУ – с 10,7% (N= 468; n=50; ДИ 2,2÷19,2) в 2004г до 51,5% в 2013г.(N=227; n=117; ДИ 42,4÷60,5) (p=0,000).
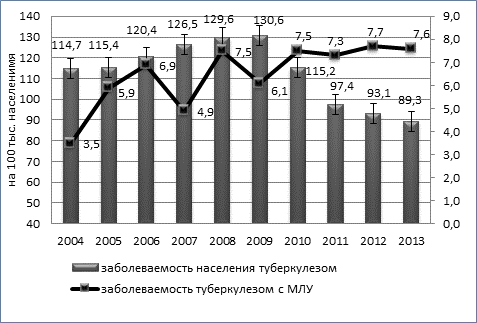
Динамика заболеваемости туберкулезом органов дыхания с множественной лекарственной устойчивостью имела умеренную тенденцию к росту (Тпр. = 2,7%). Заболеваемость МЛУ-ТБ возросла практически в 2 раза с 3,5 (95% ДИ 2,7÷4,3) до 7,6 на 100 тысяч населения (95% ДИ 6,3÷8,8), причем рост заболеваемости МЛУ-ТБ происходил на фоне умеренной тенденции (Тсн.=-1,43%) к снижению общей заболеваемости населения туберкулезом (рисунок).
Динамика заболеваемости туберкулезом населения Омской области и заболеваемости туберкулезом с множественной лекарственной устойчивостью возбудителя (на 100 тыс. населения), 2004-2013гг.
К концу наблюдаемого периода доля больных с первичной МЛУ среди обследованных больных составляла 22,0% (N=685; n=151; ДИ 15,4÷28,6), доля приобретенной в процессе лечения множественной лекарственной устойчивости в контингенте больных — бактериовыделителей – 49,6% (N=326; n=162; ДИ 41,9÷57,3).
Нами изучена качественная характеристика бактериовыделения в контингенте впервые выявленных больных туберкулезом органов дыхания. Как показали результаты исследования, в основной группе лекарственная устойчивость к одному и более противотуберкулезных препаратов была обнаружена у 52,5% (N=122; n=64; ДИ 40,3÷64,7) впервые выявленных больных туберкулезом. В структуре лекарственной устойчивости монорезистентными (устойчивыми к одному из ПТП) были 9,4% выделенных штаммов, множественная лекарственная устойчивость определена в 59,4% случаев, полирезистентыми (устойчивыми к комбинации различных ПТП, кроме одновременной к изониазиду и рифампицину) были 31,2% штаммов (таблица).
Структура первичной лекарственной устойчивости штаммов М. tuberculosis, выделенных у впервые выявленных больных туберкулезом органов дыхания
Источник
Контролируемая химиотерапия туберкулеза органов дыхания в современных условиях. Проблема лекарственной устойчивости
*Импакт фактор за 2018 г. по данным РИНЦ
Читайте в новом номере
Центральный НИИ туберкулеза РАМН,
кафедра туберкулеза Московского государственного медико-стоматологического университета
Этиотропная химиотерапия играет приоритетную роль среди методов лечения туберкулеза, к которым относятся также лечебно-охранительный режим, рациональное питание, патогенетическая терапия, коллапсотерапия, оперативное и санаторно-курортное лечение. Лечебный эффект противотуберкулезных препаратов основан на их бактериостатическом или бактерицидном действии в отношении микобактерий туберкулеза (МБТ), которое приводит к уменьшению бактериальной популяции в организме больного.
Группа препаратов, применяемых для лечения туберкулеза, весьма немногочисленна и включает разнородные химические соединения – антибиотики и химиотерапевтические средства.
Основными противотуберкулезными средствами на сегодня являются изониазид, рифампицин, стрептомицин, пиразинамид, этамбутол, тиоацетазон. Первые два из перечисленных препаратов обладают бактерицидным действием и способны быстро убивать большое количество активно размножающихся МБТ [1].
Противотуберкулезные препараты “второго ряда” – канамицин, амикацин, капреомицин; этионамид (протионамид); офлоксацин, ципрофлоксацин; циклосерин (теризидон); ПАСК – назначают в случаях, когда по каким-либо причинам невозможно использовать основные средства [2].
Полвека назад, вскоре после появления первых противотуберкулезных препаратов, продолжительность лечения была сравнительно небольшой (1– 3 мес), химиотерапия оказывала фантастический эффект, что позволило необоснованно считать проблему лечения туберкулеза решенной. Однако опыт, накопленный фтизиатрией в последующие десятилетия, показал, что после того, как интенсивное размножение бактериальной популяции подавлено в результате химиотерапии, продолжается персистирование части микобактерий, которые сохраняются, главным образом, внутриклеточно (внутри фагоцитов). Подавить жизнедеятельность этой части МБТ очень трудно, так как большинство химиопрепаратов не действуют на внутриклеточно расположенные микобактерии. Оказалось также, что при монотерапии (лечение одним противотуберкулезным препаратом), нерегулярном приеме лекарств быстро формируется лекарственная устойчивость МБТ.
Таким образом, было обосновано одновременное назначение больным нескольких противотуберкулезных средств, созданы новые химиопрепараты, продолжительность лечения постепенно увеличивалась и достигла 12–18 мес, что не всегда было оправдано. Было установлено, что низкая эффективность лечения туберкулеза в большей степени обусловлена нерегулярным приемом препаратов, чем недостаточной длительностью его. В течение последнего десятилетия по рекомендации ВОЗ во многих странах внедрили методику контролируемой краткосрочной химиотерапии (ДОТС), которая оказалась эффективной и позволила сократить длительность лечения до 6–9 мес за счет использования рациональных режимов химиотерапии.
Понятие “режим химиотерапии” включает определенную комбинацию химиопрепаратов, их дозировку, способ использования в виде однократной суточной дозы или разделенной на 2–3 приема, путь введения (внутрь, внутривенно, в виде аэрозолей, эндобронхиальных вливаний, ректально) и ритм приема (ежедневно или прерывисто).
Интенсивность и длительность химиотерапии больного туберкулезом определяется наличием или отсутствием бактериовыделения, тяжестью и распространенностью легочного процесса, сведениями о предшествующем лечении. Учет указанных факторов позволяет отнести каждый случай заболевания к определенной категории (табл. 1).
Курс противотуберкулезной химиотерапии состоит из двух фаз. Назначение первой фазы – интенсивной – подавить размножение бактериальной популяции, добиться ее количественного уменьшения. Главной задачей второй фазы является предупреждение размножения оставшихся микобактерий.
В первой фазе химиотерапии впервые выявленным бациллярным больным назначают 4 основных противотуберкулезных препарата. Интенсивную химиотерапию проводят 2 мес, а при сохранении бактериовыделения по данным микроскопии мазка – 3 мес. Во второй фазе химиотерапии у впервые выявленных больных используют 2 препарата в течение 4 мес ежедневно или через день.
Впервые выявленным больным, лечившимся нерегулярно или прервавшим лечение, а также больным с рецидивом туберкулеза, в интенсивной фазе рекомендуется назначение 5 химиопрепаратов в течение 2 мес, затем в течение еще 1 месяца применяют 4 химиопрепарата (отменяется стрептомицин). Вторую фазу химиотерапии у этой категории больных рекомендуется проводить 3 противотуберкулезными препаратами в течение последующих 5 мес ежедневно или через день.
Больным, у которых при первоначальном исследовании мокроты не были выявлены МБТ, интенсивную фазу химиотерапии проводят тремя основными противотуберкулезными препаратами, после чего переходят на прием двух препаратов в течение 4 мес (см. табл. 1).
Больные хроническими формами туберкулеза легких должны лечиться по индивидуальным схемам химиотерапии с учетом устойчивости микобактерий к химиопрепаратам (табл. 2).
Эффективность проводимой химиотерапии оценивают по динамике клинических проявлений, бактериовыделения, рентгенологически выявляемых изменений в легких (уменьшению инфильтративных изменений в легких и закрытию каверн).
Обеспечение регулярного приема больным назначенных химиопрепаратов является важной задачей в течение всего периода лечения. В стационаре прием назначенных химиопрепаратов осуществляется под контролем медицинского персонала с точным учетом принятых медикаментов. В амбулаторных условиях прием химиопрепаратов осуществляется под контролем медицинского персонала в противотуберкулезных диспансерах либо на дому у больного. Контроль облегчается при применении всей суточной дозы в один прием, при интермиттирующем лечении.
Удобство контролируемой химиотерапии обеспечивается также применением комбинированных таблетированных форм, содержащих 2–4 основных химиопрепарата. Майрин содержит этамбутол, изониазид и рифампицин, в майрин П дополнительно включен пиразинамид. Рифакомб плюс, рифатер и трикокс включают изониазид, пиразинамид и рифампицин; рифинаг и тибитекс — изониазид и рифампицин. Их применение значительно облегчает контроль за химиотерапией, особенно в амбулаторных условиях. Нерегулярный прием химиопрепаратов может привести к развитию лекарственной устойчивости МБТ и прогрессированию процесса.
Часть больных в процессе лечения нуждается в изменении режима химиотерапии вследствие возникновения неустранимых побочных реакций на препараты, либо обнаружения лекарственной устойчивости, либо отсутствия эффекта от проводимой терапии, что чаще всего выражается продолжающимся бактериовыделением и сохранением каверны в легком. Режим химиотерапии целесообразно менять не позже, чем через 2–3 мес после начала лечения, поскольку к концу 3-го месяца уже имеются результаты количественного исследования мокроты методом микроскопии до начала лечения и в процессе химиотерапии; результаты посева мокроты, сделанного до начала лечения, с данными о чувствительности МБТ к химиопрепаратам; динамика рентгенологических изменений в легких. Своевременная коррекция химиотерапии значительно повышает ее эффективность, способствует более быстрому заживлению деструктивных изменений в легких. Индивидуализация лечебной тактики осуществляется на основании информации, полученной на протяжении всего периода химиотерапии.
Причины неэффективности лечения
Положительных результатов лечения удается достичь не у всех больных. Среди важнейших причин неэффективности лечения больных туберкулезом можно назвать побочное действие противотуберкулезных препаратов; заметное увеличение частоты остропрогрессирующих форм туберкулеза, протекающих на фоне выраженного иммунодефицита с развитием необратимых изменений в легких; сопутствующие туберкулезу заболевания; плохое обеспечение противотуберкулезными химиопрепаратами, отсутствие контроля за приемом лекарств, недисциплинированность больных и др. Однако наиболее важной причиной недостаточной эффективности химиотерапии остается лекарственная резистентность МБТ.
Лекарственная резистентность МБТ
Больные туберкулезом, выделяющие лекарственно-устойчивые штаммы МБТ, длительное время остаются бактериовыделителями и могут заражать окружающих лекарственно-резистентными возбудителями. Чем больше число больных, выделяющих лекарственно-устойчивые МБТ, тем выше риск распространения инфекции среди здоровых лиц и появления новых случаев заболевания туберкулезом с первичной лекарственной устойчивостью.
По определению экспертов ВОЗ [2], лекарственно-устойчивый туберкулез – это случай туберкулеза легких с выделением МБТ, устойчивых к одному и более противотуберкулезным препаратам. В последние годы в связи с ухудшением эпидемической ситуации существенно увеличилось число больных, выделяющих МБТ, устойчивые к основным противотуберкулезным препаратам. По данным ЦНИИ туберкулеза РАМН, у 50% впервые выявленных и ранее не леченных противотуберкулезными препаратами больных в мокроте определялись лекарственно-устойчивые МБТ, из них у 27,7% имелась устойчивость к 2 основным противотуберкулезным препаратам – изониазиду и рифампицину. При хроническом фиброзно-кавернозном туберкулезе частота выявления лекарственно-уcтойчивых МБТ возрастает до 95,5% [3].
Феномен лекарственной устойчивости МБТ имеет важное клиническое значение. Существует тесная взаимосвязь количественных изменений микобактериальной популяции и изменения ряда биологических свойств МБТ, одним из которых является лекарственная устойчивость. В активно размножающейся бактериальной популяции всегда имеется некоторое количество лекарственно-устойчивых мутантов, которые практического значения не имеют, но по мере сокращения бактериальной популяции под влиянием химиотерапии изменяется соотношение между количеством лекарственно-чувствительных и устойчивых МБТ [4]. В этих условиях происходит размножение главным образом устойчивых МБТ, эта часть бактериальной популяции увеличивается. В клинической практике необходимо исследовать лекарственную чувствительность МБТ и результаты этого исследования сопоставлять с динамикой туберкулезного процесса в легких [3].
Методы обнаружения лекарственной устойчивости МБТ
Повышение эффективности лечения туберкулеза, вызванного лекарственно-устойчивыми МБТ, возможно за счет использования ускоренных методов обнаружения лекарственной устойчивости МБТ, что позволяет своевременно изменять режим химиотерапии, отменив препараты, к которым выявлена устойчивость МБТ, и назначить противотуберкулезные средства, к которым чувствительность сохранена.
Исследование лекарственной устойчивости МБТ непрямым методом осуществляют после получения культуры МБТ, выделенных от больного, что требует от 30 до 45 сут. Коррекция химиотерапии в таком случае носит отсроченный характер и проводится, как правило, уже на конечном этапе интенсивной фазы химиотерапии.
Лекарственную устойчивость МБТ в настоящее время определяют методом абсолютных концентраций, который основан на добавлении в плотную питательную среду Левенштейна–Йенсена стандартных концентраций противотуберкулезных препаратов, которые принято называть предельными. Для изониазида она составляет 1 мкг/мл, рифампицина – 40 мкг/мл, стрептомицина – 10 мкг/мл, этамбутола – 2 мкг/мл, канамицина – 30 мкг/мл, амикацина – 8 мкг/мл, протионамида (этионамида) – 30 мкг/мл, офлоксацина (таривида) – 5 мкг/мл, циклосерина – 30 мкг/мл и пиразинамида – 100 мкг/мл. Определение лекарственной устойчивости МБТ к пиразинамиду проводят на специально приготовленной яичной среде с рН 5,5–5,6. Культура МБТ считается устойчивой, если в пробирке выросло более 20 колоний.
Применение прямого метода определения лекарственной устойчивости МБТ возможно при массивном бактериовыделении и осуществляется путем посева исследуемого материала на питательные среды, содержащие противотуберкулезные препараты, без предварительного выделения культуры МБТ. Результаты его учитываются на 21—28-й день, что позволяет раньше провести коррекцию химиотерапии.
В последнее время для ускоренного определения лекарственной устойчивости применялся радиометрический метод с использованием автоматической системы BACTEC – 460 TB (Becton Dickinson Diagnostic Systems, Sparks, MD), который позволяет выявлять лекарственную устойчивость МБТ на жидкой среде Middlebrook 7H10 через 8–10 дней.
Другая не менее важная задача – правильное лечение впервые выявленных больных туберкулезом легких с использованием комбинации из 4–5 основных противотуберкулезных препаратов до получения данных лекарственной устойчивости МБТ [1]. В этих случаях существенно повышается вероятность того, что даже при наличии первичной лекарственной устойчивости МБТ бактериостатическое действие окажут 2 или 3 химиопрепарата, к которым чувствительность сохранена. Именно несоблюдение фтизиатрами научно обоснованных комбинированных режимов химиотерапии при лечении впервые выявленных больных и назначение им в большинстве случаев только 3 химиопрепаратов является грубой врачебной ошибкой, что, в конечном счете, ведет к формированию вторичной лекарственной устойчивости МБТ.
Наличие у больного туберкулезом легких лекарственно-резистентных МБТ существенно снижает эффективность лечения, приводит к появлению хронических и неизлечимых форм, а в ряде случаев и к летальным исходам. Особенно тяжело протекают поражения легких, вызванные полирезистентными МБТ, которые устойчивы как минимум к изониазиду и рифампицину, т.е. к основным и самым активным противотуберкулезным препаратам [4]. Множественная лекарственная устойчивость МБТ является на сегодня наиболее тяжелой формой бактериальной устойчивости, а специфические поражения легких, вызванные такими микобактериями, называются полирезистентным туберкулезом легких [2]. Лекарственная устойчивость МБТ имеет не только клиническое и эпидемиологическое, но и экономическое значение, так как лечение таких больных обходится намного дороже, чем больных с МБТ, чувствительными к основным химиопрепаратам. Разработка лечения лекарственно-резистентного туберкулеза легких является одним из приоритетных направлений современной фтизиатрии.
Возможные режимы химиотерапии при выявлении лекарственной устойчивости МБТ больных с впервые выявленным деструктивным туберкулезом легких представлены в табл. 2.
Для проведения эффективной химиотерапии больных хроническими формами туберкулеза легких с множественной лекарственной устойчивостью МБТ используют комбинации резервных противотуберкулезных препаратов, включающие пиразинамид и этамбутол, к которым медленно и довольно редко формируется вторичная лекарственная устойчивость [4]. В табл. 2 представлены схемы химиотерапии для больных с множественной лекарственной устойчивостью МБТ, ранее длительно получавших противотуберкулезную терапию.
Все резервные препараты обладают довольно низкой бактериостатической активностью, поэтому общая длительность химиотерапии у больных с хроническим фиброзно-кавернозным туберкулезом легких и множественной лекарственной устойчивостью МБТ должна составлять не менее 21 мес.
При отсутствии эффекта от проводимой химиотерапии резервными противотуберкулезными препаратами возможно применение хирургических методов лечения, наложение лечебного искусственного пневмоторакса или пневмоперитонеума. Оперировать следует после максимально возможного сокращения микобактериальной популяции, что определяется с помощью микроскопии или культурального исследования мокроты. После операции следует продолжать применять тот же режим химиотерапии минимум 18–20 мес. Лечебный искусственный пневмоторакс должен продолжаться у больных полирезистентным туберкулезом легких не менее 12 мес.
Повышение эффективности лечения больных с лекарственно-устойчивым туберкулезом легких в значительной степени зависит от своевременной коррекции химиотерапии и применения противотуберкулезных препаратов, к которым сохранена чувствительность. Для лечения больных лекарственно-устойчивым и, особенно, полирезистентным туберкулезом легких необходимо использовать резервные препараты: протионамид (этионамид), амикацин (канамицин), офлоксацин. Эти препараты в отличие от основных (изониазид, рифампицин, пиразинамид, этамбутол, стрептомицин) намного более дорогостоящие, менее эффективные и имеют много побочных эффектов. Они должны быть доступны только для специализированных противотуберкулезных учреждений.
Эффективное лечение больных туберкулезом достигается за счет подавления микобактериальной популяции путем применения современных режимов контролируемой химиотерапии основными противотуберкулезными препаратами: изониазидом, рифампицином, пиразинамидом, стрептомицином, этамбутолом. Важнейшими факторами, снижающими эффективность химиотерапии, следует признать резистентность МБТ к противотуберкулезным препаратам, характер специфического процесса и побочные реакции на химиопрепараты.
Повышение эффективности лечения больных с лекарственно-устойчивым туберкулезом легких в значительной степени зависит от своевременной коррекции химиотерапии и применения противотуберкулезных препаратов, к которым сохранена чувствительность. Для лечения больных лекарственно-устойчивым и, особенно, полирезистентным туберкулезом легких необходимо использовать резервные препараты: протионамид (этионамид), амикацин (канамицин), офлоксацин.
1. Лечение туберкулеза: рекомендации для национальных программ.- ВОЗ — Женева, 1998. — Пер. с англ. 77.
2. Рекомендации по лечению резистентных форм туберкулеза. — ВОЗ. — Женева, 1998. — Пер. с англ. 47.
3. Чуканов В.И. Основные принципы лечения больных туберкулезом легких. //Русс. мед. журн. 1998; 17: 1138–42.
4. Химиотерапия туберкулеза легких. Под ред. А.Г.Хоменко. М., 1980; 278.
Источник