- Парентеральный путь введения лекарств
- Содержание
- Парентеральное введение [ править | править код ]
- Внутривенное введение [ править | править код ]
- Подкожное введение [ править | править код ]
- Внутримышечное введение [ править | править код ]
- Внутриартериальное введение [ править | править код ]
- Интратекальное введение [ править | править код ]
- Парентеральные пути введения лекарственных средств
- Плазмозамещающие и дезинтоксикационные растворы и лекарственные средства для парентерального (минуя пищеварительный тракт) питания
Парентеральный путь введения лекарств
Содержание
Парентеральное введение [ править | править код ]
Парентеральный дословно переводится как «минуя кишечник». Основные способы парентерального пути введения лекарственных средств — внутривенный, подкожный и внутримышечный. При п/к и в/м введении препараты всасываются путем простой диффузии по градиенту концентрации между местом введения и плазмой. Скорость диффузии зависит от площади диффузионной поверхности (эндотелий капилляров) и растворимости препарата в интерстициальной жидкости. Благодаря довольно крупным порам в мембране эндотелиальных клеток скорость диффузии не зависит от растворимости препарата в жирах. Более крупные молекулы (например, белки) поступают в системный кровоток медленнее, по лимфатическим сосудам.
При любом способе парентерального введения (за исключением внутриартериального) лекарственное средство, прежде чем достичь ткани-мишени, может элиминироваться легкими. Некоторые лекарственные средства (особенно слабые основания, которые в крови находятся преимущественно в неионизированной форме) накапливаются в легких благодаря своей высокой жирорастворимости. Кроме того, легкие задерживают введенные в/в твердые частицы и элиминируют летучие вещества.
Пути ведения лекарственных веществ и их распределение в организме
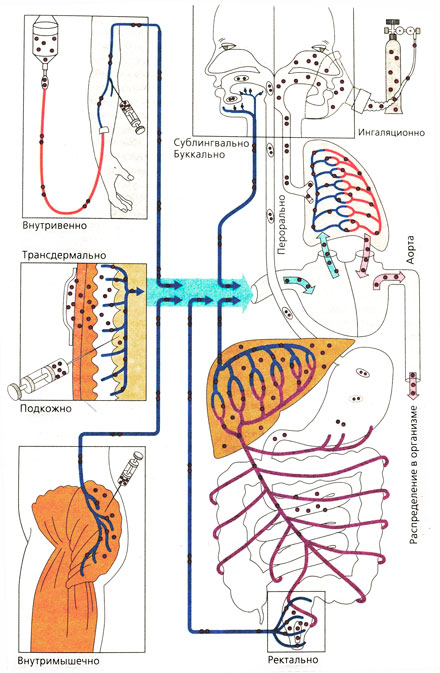
Внутривенное введение [ править | править код ]
При в/в введении препарат сразу и полностью поступает в системный кровоток. Это самый быстрый и точный способ введения лекарственных средств, позволяющий надежно регулировать их концентрацию. В некоторых случаях, например при вводной анестезии, дозу не определяют заранее, а подбирают в зависимости от реакции на препарат. Некоторые лекарственные средства, обладающие раздражающим действием, можно вводить только в/в, так как стенка сосудов менее чувствительна к ним. К тому же при медленном введении препарат успевает разбавиться кровью.
Наряду с достоинствами в/в введение имеет и свои недостатки. Быстрое повышение концентрации лекарственного средства в крови и ткани-мишени увеличивает риск побочных эффектов, поэтому препараты следует вводить медленно, тщательно наблюдая за больным. Если препарат введен по ошибке, исправить ее уже нельзя. Для многократного введения необходимо наладить надежный венозный доступ. В/в нельзя вводить масляные растворы и препараты, вызывающие осаждение растворенных в крови веществ или гемолиз.
Подкожное введение [ править | править код ]
Это распространенный способ введения лекарственных средств. Благодаря медленному, равномерному всасыванию обеспечивается длительный терапевтический эффект. Скорость всасывания можно регулировать, используя разные лекарственные формы (например, суспензия инсулина всасывается медленнее, чем раствор) или добавляя в раствор сосудосуживающие средства, замедляющие всасывание. Для введения некоторых гормональных средств успешно используют подкожные имплантаты, выделяющие препарат очень медленно, в течение нескольких недель или месяцев. П/к введение непригодно для лекарственных средств, которые обладают раздражающим действием и могут вызвать сильную боль и некроз тканей.
Внутримышечное введение [ править | править код ]
Водорастворимые лекарственные средства всасываются при в/м введении достаточно быстро. Скорость всасывания зависит от интенсивности кровотока в месте инъекции. Согревание и массаж в месте инъекции, а также физические упражнения усиливают всасывание. Так, если инсулин вводят в бедро, а не в плечо, бег может вызывать резкое падение уровня глюкозы плазмы за счет значительного увеличения кровотока в ногах. При инъекции в латеральную широкую мышцу бедра и дельтовидную мышцу водорастворимые препараты, как правило, всасываются быстрее, чем при инъекции в большую ягодичную мышцу. У женщин эта разница еще заметнее, так как у них более выражена подкожная клетчатка, которая довольно плохо кровоснабжается. При тяжелом ожирении и истощении скорость всасывания лекарственных средств после в/м и п/к введения меняется. Масляные растворы и другие препараты длительного действия для в/м введения (например, некоторые антибиотики) всасываются очень медленно и равномерно. Лекарственные средства, которые из-за раздражающего действия нельзя вводить п/к, зачастую пригодны для в/м введения.
Внутриартериальное введение [ править | править код ]
Этот способ используют в тех случаях, когда необходимо обеспечить высокую концентрацию лекарственного средства только в определенной ткани или органе (например, при лечении злокачественных новообразовании печени, головы и шеи). Иногда внутриартериально вводят рентгеноконтрастные средства. При внутриартериальном введении нужно соблюдать особую осторожность, а выполнять его должен опытный специалист. При внутриартериальном введении лекарственное средство попадает в системный кровоток, минуя легкие.
Интратекальное введение [ править | править код ]
Многие лекарственные средства медленно проникают через гематоэнцефалический барьер или вовсе не проходят через него. Поэтому в тех случаях, когда необходимо обеспечить быстрое воздействие на ЦНС (например, при спинномозговой анестезии, острых инфекциях ЦНС), препарат вводят непосредственно в субарахноидальное пространство спинного мозга. При опухолях головного мозга лекарственные вещества можно вводить в желудочки мозга.
Источник
Парентеральные пути введения лекарственных средств
К ним относятся все способы, при осуществлении которых лекарства попадают в кровь, минуя ЖКТ.
Подкожный путь введения ЛС обеспечивает хорошую биологическую фильтрацию их через мембраны клеток и капиллярной стенки. Поэтому этим путем можно вводить водные, масляные растворы. Лекарственное вещество при подкожном введении проходит следующий путь :
Подкожно-жировая клетчатка (лекарственные вещества быстрее всасываются из подкожной клетчатки передней стенки живота и плеча) кровь (лимфа) полая вена правые отделы сердца малый круг кровообращения левые отделы сердца аорта органы и ткани (лечебный эффект).
Преимущества подкожного пути введения :
более высокая скорость поступления лекарств в системный кровоток по сравнению с пероральным (10–15 мин.);
можно использовать ЛС белковой и пептидной природы;
возможно создание депо препарата, обеспечивающее длительное лечебное воздействие («Эспераль» — для лечения алкоголизма).
возможность внесения инфекции;
нельзя вводить вещества, обладающие раздражающим действием;
невозможность использовать при шоковых состояниях, так как нарушено периферическое кровообращение.
Внутримышечное введение — один из самых частых способов парентерального введения лекарств. Используют депо-препараты, масляные растворы. Лечебный эффект наступает через 10–30 мин. Наиболее быстро резорбция идет из дельтовидной мышцы плеча, чаще же в практике инъекции делают в наружный верхний квадрант ягодичной мышцы (она более объемна, что важно при многократных инъекциях). Всасывание можно ускорить наложением грелки.
Преимущества внутримышечного пути введения :
лекарство быстрее попадает в общий кровоток, так как мышцы кровоснабжаются лучше, чем подкожная клетчатка;
инъекция менее болезненна;
возможность применения ЛС с умеренным раздражающим действием.
большая опасность повреждения нервных стволов и крупных сосудов;
Внутривенное введение препаратов производят струйным или капельным способом. В вену вводят только водные, иногда спиртовые растворы с концентрацией спирта не более 30%. Данный способ обеспечивает быстрое появление лечебного эффекта, позволяет сразу прекратить введение препарата при развитии нежелательных реакций и осуществить точное дозирование лекарственного препарата. Внутривенный путь введения незаменим в экстренных ситуациях, когда жизни пациента угрожает опасность. Из периферических вен для введения лекарств наиболее часто используют локтевую вену (солидный диаметр, расположена поверхностно).
непосредственное поступление лекарственного вещества в кровь;
максимальная скорость наступления эффекта.
относительная сложность процедуры;
нельзя вводить масляные растворы, суспензии.
Внутриартериальное введение используется достаточно редко. Обычно этот способ используют для введения диагностических рентгеноконтрастных ЛС при ангиографии. Также этот способ введения применяют при необходимости достижения высоких концентраций препарата в каком-либо органе и избежания системного действия препарата. Для этой цели ЛС вводят непосредственно в артерию, кровоснабжающую данный орган (внутриартериальное введение цитостатика тиофосфамида в артерию, кровоснабжающую щитовидную железу, при раке).
возможность развития тромбоза;
некроз снабжаемой ткани (стенки артерий содержат значительные количества катехоламинов, которые при введении веществ с раздражающими свойствами могут освобождаться и вызвать стойкий спазм сосуда с некрозом ткани).
Внутрикостный путь введения (в большеберцовую кость, в грудину, пяточную кость) используют при невозможности внутривенного или внутримышечного введения. По скорости распределения вещества в организме этот путь приближается к внутривенному. Используется этот путь довольно редко (при обширных ожогах, у детей), весьма болезненный.
Субарахноидальный путь используют для введения в спинномозговой канал (на уровне LIII–LIV) местных анестетиков (спинномозговая анестезия), а также при химиотерапии менингита (вводят препараты, плохо проникающие через гемато-энцефалический барьер (ГЭБ)). Процедура относительно сложна технически.
Трансдермальный путь введения. Кожа в целом ведет себя как более или менее (в железах) мощная липидная мембрана. Гидрофильные вещества (сахара, ионы) не всасываются кожей и действуют поверхностно (это относится к большинству антисептических веществ, антибиотиков). Липофильные вещества (спирт, стероидные гормоны и др.) проникают пропорционально их растворимости в жирах, но медленно. Всасывание лекарств через поврежденную кожу (мацерация, пролежни, трещины, ожоги, механические повреждения) резко усиливается.
Следует принимать в расчет, что в разных участках тела кожный барьер неодинаково прочен и меняется с возрастом. У детей, особенно раннего возраста, кожа более тонкая и нежная, липидорастворимые вещества всасываются через нее гораздо легче и могут вызвать нежелательные общие реакции. Активное втирание способствует проникновению лекарства в глубокие слои кожи и его всасыванию.
Мази, наложенные на очаг острого воспаления, препятствуют оттоку экссудата, потоотделению, повышают местную температуру, расширяют сосуды дермального слоя кожи и обостряют воспаление подобно своеобразному компрессу. Поэтому жирные мази не применяются при остром воспалении и мокнущих процессах. Они показаны при хроническом воспалении, где оказывают рассасывающее действие.
Препараты, растворимые в воде, и суспензии (болтушки) практически не всасываются через неповрежденную кожу и оседают на ней после испарения жидкости, оказывая охлаждающий эффект. Именно такие формы предпочтительны при острых воспалительных процессах.
В настоящее время созданы специальные лекарственные формы — пластыри с нанесенными на них лекарственными средствами, так называемые трансдермальные транспортные системы (например, с нитроглицерином).
отсутствие пресистемной элиминации;
Недостаток способа : возможность развития дерматита.
Ингаляционнымпутем вводят следующие лекарственные формы :
газообразные вещества (летучие анестезирующие средства);
мелкодисперсные порошки (натрия кромогликат).
Данный способ введения обеспечивает как местное (адреномиметики), так и системное (средства для наркоза) действие. Ингаляции лекарств производят с помощью специальной аппаратуры (от простейших спрей-баллончиков для самостоятельного применения больным до стационарных аппаратов). Учитывая тесный контакт вдыхаемого воздуха с кровью, а также огромную альвеолярную поверхность, скорость резорбции лекарств очень высока. Ингаляторно не применяют лекарственные средства, обладающие раздражающими свойствами. Нужно помнить, что при ингаляциях вещества сразу поступают в левые отделы сердца через легочные вены, что создает условия для проявления кардиотоксического эффекта.
быстрое развитие эффекта;
возможность точного дозирования;
отсутствие пресистемной элиминации.
необходимость использования сложных технических устройств (наркозные аппараты);
Источник
Плазмозамещающие и дезинтоксикационные растворы и лекарственные средства для парентерального (минуя пищеварительный тракт) питания
ВОЛЕКАМ (Volecamum)
Фармакологическое действие. Волекам является коллоидоосмотическим плазмозамещающим препаратом.
Показания к применению. Эффективен при состояниях, сопровождающихся гиповолемическим синдромом (уменьшением объема циркулирующей крови): при травматическом шоке, ожогах, кровопотерях и др.
Способ применения и дозы. Вводят волекам струйно или капельно через систему с фильтром для переливания крови. Учитывая индивидуальную чувствительность больного к различным трансфузионным средам (растворам для переливания), вливание начинают капельно. После введения первых 5-10 и последующих 30 капель необходимо сделать перерыв на 3 мин, чтобы определить переносимость больным препарата.
При развившемся шоке, сопровождающемся кровопотерей, волекам вводят внутривенно струйно в дозе до 500 мл. При необходимости доза препарата может быть увеличена до 1500 мл.
Использование волекама не исключает необходимости проведения других противошоковых мероприятий (обезболивание, применение сердечных, вазотонических /повышающих тонус сосудов/ и других симптоматических средств).
При операциях в целях профилактики операционного шока внутривенное введение волекама в дозе 400-600 мл следует производить капельно с переходом на струйное в случае падения артериального давления.
В послеоперационном периоде волекам вводят струйно или капельно соответственно кровопотере.
Общая доза волекама в предоперационном и послеоперационном периодах определяется показателями гемодинамики и общим состоянием больных и составляет 1500 мл в сутки.
Препарат может применяться одновременно с другими традиционными трансфузионными средствами (полиглюкин, гемодез и др.).
Побочное действие. При применении волекама возможны аллергические реакции (сыпь, кожный зуд, отек Квинке и др.), учащение пульса, понижение артериального давления, повышение температуры тела, головная боль, тошнота, рвота. В этих случаях вливание волекама следует прекратить и провести симптоматическое лечение.
Противопоказания. Применение волекама противопоказано при травме черепа, сопровождающейся повышением внутричерепного давления, а также в других случаях, когда противопоказаны внутривенные введения жидкости в больших дозах, в частности при высоком артериальном давлении, сердечной недостаточности застойного характера, нарушениях функции почек, сопровождающихся олиго- или анурией (недостаточным или полным отсутствием образования мочи).
Форма выпуска. Раствор 6% оксиэтилкрахмала с молекулярной массой 170 000+30 000 в изотоническом растворе натрия хлорида в стеклянных флаконах по 100; 200 и 400 мл. Прозрачная бесцветная жидкость; рН 5,0-7,0.
Условия хранения. При температуре от +10 до +25 °С. Замораживание не допускается.
ГЕМОДЕЗ (Haemodesunt)
Синонимы: Неокомпенсан, Перистан и др.
Водно-солевой раствор, содержащий 6% низкомолекулярного поливинилпирролидона и ионы натрия, калия, кальция, магния, хлора.
Фармакологическое действие. Оказывает дезинтоксицируюшее (выводящее из организма вредные вещества) действие (поливинилпирролидон связывает токсины /вредные вещества/, циркулирующие в крови); быстро выводится почками и частично через кишечник.
Показания к применению. Токсические формы (протекающие с выделением вредных веществ в кровь) желудочно-кишечных заболеваний, ожогов, послеинфекционных заболеваний и др. Гемодез может дать хороший дезинтоксикационный эффект при сепсисе (заражении крови микробами из очага гнойного воспаления), но в связи с возможным понижением артериального давления необходимо тщательное наблюдение за состоянием больного.
Способ применения и дозы. Внутривенно капельно до 300-500 мл, детям 5-10 мл на 1 кг массы тела.
Вводят гемодез внутривенно капельно со скоростью 40-80 капель в минуту. При невозможности внутривенного введения допустимо подкожное, однако эффект в этом случае менее выражен.
Раствор подогревают перед введением до +35 — +36 ‘С. Взрослым однократно вводят до 300-500 мл, детям по 5-10 мл/кг.
Повторные вливания производят через 12 ч и более после окончания предыдущей инфузии.
Число введений и общее количество вводимого гемодеза зависят от характера и течения патологического процесса (заболевания). При острых желудочно-кишечных заболеваниях и интоксикациях (отравлениях) обычно достаточно 1-2 вливаний. При ожоговой болезни в фазе интоксикации (1-5-й день болезни) и в фазе интоксикации острой лучевой болезни производят 1-2 вливания, при гемолитической болезни (разрушении эритроцитов с выходом гемоглобина в кровь) и токсемии (наличии в крови токсинов /вредных веществ/, способных привести к заболеванию или гибели организма) новорожденных — от 2 до 8 вливаний (ежедневно или 2 раза в день).
Побочное действие. При быстром введении возможны понижение артериального давления, тахикардия (учащенные сердцебиения), затруднение дыхания.
Противопоказания. Кровоизлияние в мозг, бронхиальная астма, острый нефрит (воспаление почки).
Форма выпуска. Во флаконах по 100 мл, 200 мл и 400 мл.
Условия хранения. При температуре от 0 до +20 «С.
Коллоидный 8% раствор частично расщепленной пищевой желатины.
Фармакологическое действие. Плазмозамешаюшес средство.
Показания к применению. Шок (операционный и травматический), геморрагии (кровотечения), подготовка к операциям, для дезинтоксикации организма (выведения из организма вредных веществ).
Способ применения и дозы. Вводят при острой кровопотере и шоковых состояниях сначала внутривенно или внутриартериально струйно, затем переходят на капельное введение (100-150 капель в минуту) до нормализации артериального давления. Одновременно может быть введено до 2000 мл раствора.
Побочное действие. Возможно появление белка в моче в течение 1-2 дней.
Противопоказания. Острый и хронический нефрит (воспаление почки).
Форма выпуска. Во флаконах 450 мл.
Условия хранения. При температуре от +4 до +22 ‘С.
НЕОГЕМОДЕЗ (Neohaemodesum)
Фармакологическое действие. Нсогемодез отличается от гемодеза молекулярной массой используемого для его изготовления поливинйлпирролидона. Вместо полимера с молекулярной массой 12 600+2700 в Неогемодезе используется поливинилпирролидон с молекулярной массой 8000+2000.
Снижение молекулярной массы полимера ускоряет выведение его почками из организма и улучшает дезинтоксикационные свойства препарата (способность выводить из организма вредные вещества).
Показания к применению. Такие же, как для гемодеза.
Способ применения и дозы. Так же как гемодез, неогемодез вводят внутривенно капельно.
Противопоказания. Противопоказан при выраженной сердечно-сосудистой недостаточности, кровоизлиянии в мозг, тяжелой аллергии.
Форма выпуска. В бутылках по 100; 200 и 400 мл.
Условия хранения. При температуре от 0 до +20 ‘С.
ПОЛИГЛЮКИН (Polygluclnum)
Стерильный (очищенный от микробов) раствор среднемолекулярной фракции частично гидролизованного декстрана в 0,9% изотоническом растворе хлорида натрия.
Фармакологическое действие. Плазмозоменяюший противошоковый препарат.
Показания к применению. Шок (операционный, травматический, постгеморрагический — вызванный кровопотерей), ожоги, значительные потери крови.
Способ применения и дозы. Внутривенно до 1 л в сутки.
Препарат вводят внутривенно, а при острых кровопотерях и внутриартериально. Скорость введения определяется общим состоянием больного, уровнем артериального давления, частотой пульса, показателем гематокрита (отношением объема форменных элементов крови к объему плазмы).
При развившемся шоке полиглюкин вводят внутривенно струйно, обычно используют от 400 до 1200 мл на одно вливание (а при необходимости до 2000 мл). При повышении артериального давления до уровня, близкого к нормальному, переходят на капельное введение. При кровопотере более 500 мл и выраженной анемизации (сильном снижении содержания гемоглобина в крови) больного сочетают введение полиглюкина с переливанием крови.
С целью профилактики шока при операциях полиглюкин вводят капельно; в случае падения артериального давления переходят на струйное введение. При резком понижении давления (систолическое /верхнее/ давление ниже 60 мм рт.ст) целесообразно внутриартериальное введение препарата (до 400 мл). В послеоперационном периоде струйно-капельное введение полиглюкина является эффективным способом профилактики послеоперационного шока. Детям назначают из расчета 10-15 мл на 1 кг массы тела.
Для лечения ожогового шока вводят в первые 24 ч до 2000-3000 мл препарата, а в последующие 24 ч — до 1500 мл. Детям в первые 24 ч назначают по 40-50 мл на 1 кг массы тела, в следующие сутки — 30 мл/кг.
При обширных и глубоких ожогах введение полиглюкина сочетают с введением плазмы, альбумина, гамма-глобулина, а при ожогах более 30-40% поверхности тела — с переливанием крови.
При вливании полиглюкина следует после первых 10 и последующих 30 капель сделать перерыв на 3 мин. Если аллергические реакции отсутствуют, продолжают трансфузию. В случае появления жалоб на чувство стеснения в груди, затруднение дыхания, боли в пояснице, а также
при наступлении озноба, цианоза (посинения кожных покровов), нарушении кровообращения и дыхания трансфузию прекращают и вводят в вену 10% раствор кальция хлорида (10 мл), 20 мл 40% раствора глюкозы; применяют сердечные средства, противогистаминные препараты.
Противопоказания. Повышение внутричерепного давления при травмах черепа; кровоизлияние в мозг; сердечная недостаточность; заболевания почек.
Форма выпуска. Во флаконах по 400 мл.
Условия хранения. При температуре от -10 до +20 °С. Замерзание препарата не является противопоказанием к его применению при условии целостности флакона.
ПОЛИФЕР (Polyphemm)
Фармакологическое действие. Препарат полифункционального (разнонаправленного) действия, обладающий наряду с гемодинамической функцией (стабилизирующим действием на состояние сердечно-сосудистой системы) способностью стимулировать гемопоэз (кроветворение).
При внутривенном введении полифера в дозе 400-1200 мл увеличивается объем циркулирующей плазмы без нарушения кислотно-основного состояния, электролитного равновесия, белкового состава и свертывающей системы крови.
Показания к применению. Шок, развивающийся в результате травмы, острая кровопотеря, операционный шок, сопровождающийся выраженной кровопотерей, послеоперационный период с целью профилактики шока и стимуляции гемопоэза, наряду с гемотрансфузиями (переливаниями крови) для восполнения кровопотери при плановых и экстренных операциях.
Способ применения и дозы. Внутривенно: капельно или струйно. Дозы и скорость введения выбирают в соответствии с показаниями к применению и состоянием больного (артериальное и венозное давление, частота пульса и дыхания). Разовая доза — 400-1200 мл. При необходимости количество вводимого препарата может быть увеличено до 2000 мл. Препарат применяют только в стационарных условиях (в больнице) или в реанимационных отделениях.
Побочное действие. Как правило, не наблюдаются. Однако после первых 10 и последующих 30 капель необходимо сделать перерыв на 3 мин для биологической пробы. В случае развития аллергических реакций (сыпь, кожный зуд, отек типа Квинке, учащение пульса, снижение артериального давления и повышение температуры тела) введение полифера прекращают.
Противопоказания. Травма черепа, протекающая с повышением внутричерепного давления, а также все случаи, когда противопоказано внутривенное введение больших доз жидкости (отек легких, отечно-асцитический синдром /отечность конечностей, сочетающаяся со скоплением жидкости в брюшной полости/ другой этиологии /причины возникновения/).
Форма выпуска. Во флаконах по 400 мл для инъекций.
Условия хранения. В сухом месте при температуре от + 10 до +25 °С. Препарат выдерживает замораживание и может при температуре до -10 °С транспортироваться. Замерзание не является противопоказанием к его применению при условии сохранения герметичности флакона.
РЕГИДРОН (Rehydron)
Фармакологическое действие. Раствор солей и сахара предотвращает или уменьшает обезвоживание путем восстановления потерянных воды, натрия и калия и нормализации кислотно-основного баланса.
Показания к применению. Понос у детей, требующий регидратации (восстановления водного баланса).
Способ применения и дозы. Регидратация ребенка при поносе проводится через рот в течение 6-10 ч. Вводимое
количество раствора рассчитывают по предполагаемой потере массы тела. Без вреда можно дать как минимум 30 мл/кг за указанный срок, при амбулаторных условиях в среднем 60 мл/кг. В регидрон нельзя добавлять сахар. Ребенку можно дать обычную пишу сразу после регидратации. Если понос продолжается в такой степени, что ребенок вновь подвергается обезвоживанию, можно повторить регидратацию.
Содержимое пакета растворяют в 1 л свежекипяченой охлажденной питьевой воды. Раствор годен к употреблению внутрь в течение суток. Хранить раствор в холодильнике.
Форма выпуска. Дозированный порошок 18,9 г, в упаковке по 20 пакетиков. Состав: натрия хлорид — 3,5 г, калия хлорид -2,5 г, натрия цитрат -2,9 г, глюкоза — Юг.
Условия хранения. Хранить в плотно закрытой таре без доступа воздуха при комнатной температуре.
РЕОГЛЮМАН (Rhenglumanum)
Фармакологическое действие. Кровезаменитель полифункционального действия. Уменьшает вязкость крови, способствует восстановлению кровотока в капиллярах (мельчайших сосудах), предотвращает, ликвидирует или тормозит агрегацию (склеивание) форменных элементов крови, обладает дезинтоксикационными (выводящими из организма вредные вещества), диуретическими (мочегонг ными) и гемодинамическими (стабилизирующими состояние сердечно-сосудистой системы) свойствами.
Показания к применению. В качестве средства, улучшающего капиллярный кровоток (кровоток по мельчайшим сосудам), с целью профилактики и лечения заболеваний, сопровождающихся нарушением микроциркуляции (кровотока по самым мелким сосудам органа) местного и общего характера, задержкой жидкости в.организме. Показан при нарушении капиллярного кровотока (травматический, операционный, кардиогенный, ожоговый шок); нарушении артериального и венозного кровообращения (тромбозы /закупорка сосуда сгустком крови/, тромбофлебиты /воспаление стенки вен с их закупоркой/, эндартерииты /воспаление внутренней оболочки артерии/, болезнь Рейно /сужение просвета сосудов конечностей/); в сосудистой и пластической хирургии (для улучшения местной циркуляции и уменьшения тенденции к тромбозам в трансплантанте /пересаживаемом объекте/); у больных при почечной и почечно-печеночной недостаточности с сохраненной фильтрационной функцией почек; при посттрансфузионных осложнениях (осложнениях, связанных с переливанием крови), вызванных влиянием несовместимой крови; для дезинтоксикации (выведения из организма вредных веществ) при ожогах, перитонитах (воспалении брюшины), панкреатите (воспалении поджелудочной железы).
Способ применения и дозы. Препарат вводят внутривенно капельно. Дозы и скорость введения выбирают в соответствии с показаниями, состоянием больного и его почасовым и суточным диурезом (мочевыделением). Вместе с реоглюманом целесообразно вводить растворы, содержащие калий и натрий.
Введение начинают с 5-10 капель в минуту в течение 10-15 мин. После введения 5-10 капель, а затем 30 капель делают перерыв на 2-3 мин для биологичекой пробы. При отсутствии реакции препарат вводят со скоростью 40 капель в минуту. Увеличение скорости свыше 40 капель в минуту возможно лишь при динамическом контроле за показателями центрального венозного давления крови и ЭКГ (электрокардиограммы).
Побочное действие. Возможны аллергические реакции (уртикарные высыпания, кожный зуд, отек типа Квинке и т. д.), учащение пульса и снижение артериального давления. В этих случаях вливание реоглюмана прекращают. Больному следует ввести срочно сердечные, антигистаминные средства, сосудистые и кортикостероидные препараты.
Противопоказания. Чрезмерная гемодилюция (повышенное содержание воды в крови) — гематокрит (отношение объема форменных элементов крови к объему плазмы) ниже 25 единиц; геморрагические диатезы (повышенная кровоточивость); тромбоцитопения (уменьшение числа тромбоцитов в крови); недостаточность кровообращения с резко выраженной анасаркой (распространенным отеком подкожной клетчатки); недостаточность почек, сопровождающаяся анурией (отсутствием образования мочи); значительное обезвоживание больного и тяжелые аллергические состояния неясной причины.
Форма выпуска. Флаконы по 400 мл.
Условия хранения. В сухом месте при температуре от + 10 до +25 ‘С. Допускается замораживание до -10 °С при транспортировании препарата.
РЕОПОЛИГЛЮКИН (Rheoporygluclnum)
10% коллоидный раствор частично гидролизованного декстрана с молекулярной массой 30 000-40 000 с добавлением изотонического раствора хлорида натрия.
Фармакологическое действие. Плазмозамещаюший, противошоковой препарат.
Показания к применению. Патологические состояния, сопровождающиеся нарушением циркуляции крови в периферических сосудах, шок; для дезинтоксикации (выведения из организма вредных веществ) при ожогах, перитоните (воспалении брюшины) и др. Реополиглюкин назначают при заболеваниях сетчатки и зрительного нерва (осложненной миопии, дистрофии сетчатки и др.), воспалительных процессах роговицы (прозрачной оболочки глаза) и сосудистой оболочки глаза.
Способ применения и дозы. Внутривенно капельно до 400-1000 мл.
С целью предупреждения и лечения нарушений капиллярного (по мельчайшим сосудам) кровотока, связанных с травматическим, операционным и Ожеговым шоком, применяют внутримышечно капельно 400-1000 мл (до 1500 мл) реополиглюкина (в течение 30-60 мин). При оперативных вмешательствах на сердце и сосудах вводят до операции внутривенно капельно по 10 мл/кг массы тела, во время операции 400-500 мл и в течение 5-6 дней после операции по 10 мл/кг на введение.
При операциях с использованием аппарата искусственного кровообращения добавляют реополиглюкин к крови из расчета 10-20 мл/кг. Для дезинтоксикации вводят внутривенно капельно 400-1000 мл. При необходимости можно в тот же день ввести дополнительно 400-500 мл, а в последующие 5 дней вводят по 400 мл в день (капельно).
Детям при различных формах шока вводят по 5-10 мл/кг (до 15 мл/кг). При сердечно-сосудистых операциях вводят детям в возрасте до 2-3 лет по 10 мл/кг 1 раз в сутки (в течение 60 мин), до 8 лет — по 7-10 мл/кг (1-2 раза в сутки), до 13 лет — по 5-7 мл/кг (1-2 раза в сутки), старше 14 лет — дозу для взрослых. Для дезинтоксикации вводят по 5-10 мл/кг в течение 60-90 мин.
У обезвоженных больных целесообразно к реополиглюкину добавлять изотонический раствор натрия хлорида или 5% раствор глюкозы.
При сниженной фильтрационной способности почек или при необходимости ограничения введения натрия хлорида назначают реополиглюкин с глюкозой.
Побочное действие. Аллергические реакции.
Противопоказания. Тромбоцитопения (уменьшение числа тромбоцитов в крови), выраженные нарушения функции почек и сердечная недостаточность.
Форма выпуска. Во флаконах по 400 мл.
Условия хранения. При температуре от +4 до +40 °С.
ЭНТЕРОДЕЗ (Enterodesum)
Низкомолекулярный (молекулярная масса 12 600+2700) поливинилпирролидон.
Фармакологическое действие. Обладает дезинтоксикационными (выводящими из организма вредные вещества) свойствами, связывает токсины (вредные вещества), образующиеся в организме или поступающие в желудочно-кишечный тракт, и выводит их через кишечник. Лечебный эффект развивается через 15-20 мин после приема препарата.
Показания к применению. Для дезинтоксикаиии у взрослых при токсических формах (протекающих с выделением вредных веществ в кровь) острых инфекционных желудочно-кишечных заболеваний (дизентерия, сальмонеллезы и др.), пищевая токсикоинфекция (пищевое отравление), интоксикации (отравления) другого происхождения, обострения хронических энтероколита (воспаления тонкой и толстой кишки) и энтерита (воспаление тонкой кишки), печеночная недостаточность.
Способ применения и дозы. Внутрь. Перед употреблением 5 г порошка (1 чайная ложка) растворяют в 100 мл кипяченой воды. Для улучшения вкусовых качеств в раствор добавляют сахар или фруктовый сок. Принимают внутрь по 100 мл приготовленного раствора 1-3 раза в сутки в течение 2-7 дней (до исчезновения симптомов интоксикации).
Побочное действие. Возможны быстро проходящие тошнота и рвота.
Форма выпуска. Порошок в полиэтиленовых пакетах в расфасовке по 5 г и по 50 г.
Условия хранения. В сухом, защищенном от света месте при температуре от -10 до +30 «С. Приготовленный раствор хранить не более 3 дней при температуре +4 °С.
Источник


