Риск применения лекарственных препаратов при беременности
Назначение лекарственных препаратов (ЛП) беременным женщинам представляет сложную задачу для врача, поскольку предписываемый им препарат будут принимать два пациента: мать и ребенок. Поэтому необходимо, чтобы лечение было эффективно и безопасно для обоих.
В то же время отказ от лекарственной терапии, в связи с беременностью, приводит к ухудшению состояния здоровья матери и, соответственно, оказывает отрицательное воздействие и на развитие плода.
Почти все ЛП, которые принимает мать, проходят через плаценту и, следовательно, оказывают непосредственное влияние на плод. Среди применяющихся на нынешний день ЛП (включая те, безопасность которых для беременных доказана) многие обладают способностью вызвать аномалии развития внутренних органов плода, структурные или функциональные изменения (например, умственную отсталость). Сегодня большинство врачей не советуют принимать ЛП во время беременности, если от этого не зависит здоровье матери.
Объекты и методы исследования
Для выяснения фактического потребления ЛП беременными были проанализированы врачебные назначения (357) и произведено сопоставление этих назначений с категориями риска FDA.
Для обозначения потенциальной опасности лекарственных препаратов для плода в разных странах разрабатывают классификации категорий риска при беременности. Наиболее широко применяется классификация FDA (США), классификация FASS (Швеция) и классификация ADEC (Австралия). Категории риска, разработанные FDA, приводятся в настоящее время в отечественном Государственном реестре лекарственных средств, «Справочнике лекарственных средств, отпускаемых по рецепту врача», а также в описаниях препаратов.
При изучении безопасности фармакотерапии использовалась классификация риска применения ЛП при беременности, разработанная FDA, где все препараты распределены в различные категории безопасности от А (безопасные при беременности) до Х (противопоказанные, ввиду доказанной тератогенности) [2,4].
Однако у этой классификации есть свои недостатки. Она редко обновляется, очень упрощена и больше акцентирована на тератогенном воздействии лекарственных препаратов, чем на фетотоксическом, не учитывает дозу препарата и клинические ситуации. Большинство ЛП характеризуются лишь данными, полученными в экспериментах на животных, их относят к категории С. Кроме того, многие ЛП (некоторые спазмолитики, местные антисептики, системные антибиотики, гормональные, метаболические средства) не используются в США и поэтому в классификацию FDA не включены. И всё же в настоящее время это единственный систематизированный источник информации по опасности лекарственных препаратов во время беременности [1,5].
Классификация препаратов в зависимости от степени безопасности их применения во время беременности, разработанная Американским Советом по безопасности продуктов питания и лекарств (FDA-Food and Drug Administration), имеет следующий вид:
Категория A
Контролируемые исследования не выявили риска для плода. Вероятность вредного воздействия на плод мала.
Категория B
Опыты на животных не выявили риска для плода, исследования на беременных отсутствуют. В эту же категорию входят лекарственные препараты, оказывающие вредное воздействие на плод у животных, но не влияющие на человеческий плод.
Категория C
Исследования на животных выявили неблагоприятное действие на плод, данные о влиянии на человеческий плод отсутствуют. Также в эту группу относятся препараты, исследование которых не проводилось ни на человеке, ни на животных. Препараты категории С должны назначаться только тогда, когда ожидаемая польза от их применения превышает потенциальный риск для плода.
Категория D
Имеются данные о риске для плода, но польза от применения данного препарата оправдывает возможное негативное воздействие на плод. К этой категории препаратов относятся средства, применение которых необходимо при угрозе жизни беременной женщины, либо при наличии серьезного сопутствующего заболевания, когда менее безопасные препараты отсутствуют или неэффективны.
Категория X
Исследования на животных или людях свидетельствуют о развитии аномалий плода на фоне приема препаратов этой группы, либо есть свидетельства о риске для плода на основании человеческого опыта. Риски применения препаратов категории Х при беременности значительно перевешивают возможную пользу от его использования. Препараты противопоказаны беременным женщинам или женщинам, которые планируют беременность.
Эта классификация отражает потенциальную вредность лекарственных препаратов для плода в разные сроки беременности.
Результаты и обсуждение
По результатам исследования установлено, что только треть (30,8 %) среди всех проанализированных назначений ЛП были безопасными для беременных (категория А); 11,1 % — относительно безопасны, риск для плода окончательно не установлен (категория В); 13,5 % — представляют потенциальный риск для плода (категории C, D и Х); 44,6 % всех назначений ЛП не включены в классификацию FDA, их риск при беременности неизвестен (НИ).
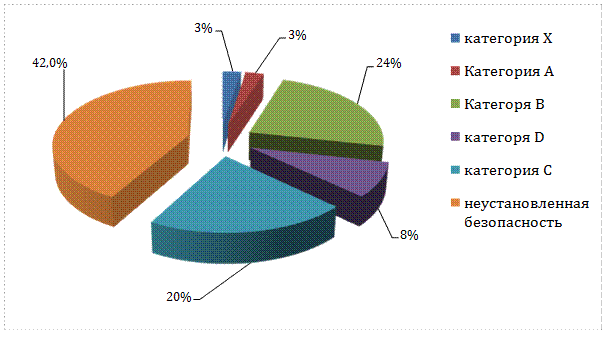
Рисунок 1. Распределение показаний для назначений ЛП по категориям безопасности FDA
Как показано на рисунке 1, 27,0 % пациенток получали безопасные при беременности ЛП (категория А и В). Тем не менее большому числу (42,0 %) беременных женщин назначались препараты с неустановленной безопасностью, 20,0 % пациенток употребляли ЛП с возможным риском для плода (категория С), а 11,0 % принимали препараты с доказанным риском для плода (категории D и Х).
По результатам исследования только 3 % среди всех назначений ЛП были безопасными — категория А (препараты клотримазол, альмагель, маалокс и др.), 24 % — относительно безопасны, риск для плода окончательно не установлен — категория В (гепарин, ацикловир, азитромицин, диклофенак и др.), 32 % — представляют потенциальный риск для плода — категории С, D, X (дексаметазон, дюфастон, доксициклин, тетрациклин, мочегонные препараты и др. ) и 42 % — препараты с неустановленной безопасностью.
Заключение
Как показал анализ справочной литературы, в настоящее время в РФ в Государственном реестре лекарственных средств, в справочниках лекарственных средств, отпускаемых по рецепту врача, в описаниях препаратов приводятся категории риска, разработанные FDA.
Нами установлено, что многие практические врачи часто назначают ЛП, не отвечающие требованиям безопасности при приеме во время беременности. Большинство препаратов оказывают отрицательное влияние как на мать, так и на плод. Это можно объяснить тем, что некоторые специалисты незнакомы с множеством других ценных источников информации об эффектах ЛП при беременности, в том числе доступных в Интернете. Большинство источников являются англоязычными, а как показали исследования, специалистов со знанием английского языка всего 30 % опрошенных. Выявлено, что Интернетом пользуются только 57,4 % врачей.
Очевидно, что использование ЛП во время беременности должно быть предметом регулярного мониторинга и основываться на современных руководствах, составленных в соответствии с принципами доказательной медицины. Результаты нашего исследования могут служить в качестве референтного источника для медицинских учреждений.
Рецензенты:
- Пафрейников Сергей Алексеевич, доктор фармацевтических наук, профессор, заведующий кафедрой управление и экономика фармации факультета послевузовского образования ГБОУ ВПО Пятигорской государственной фармацевтической академии Минздравсоцразвития Российской Федерации, г. Пятигорск.
- Андреева Ирина Николаевна, доктор фармацевтических наук, профессор кафедры управление и экономика фармации факультета послевузовского образования ГБОУ ВПО Пятигорской государственной фармацевтической академии Минздравсоцразвития Российской Федерации, г. Пятигорск.
Источник
Риск применения лекарственных препаратов при беременности
На сегодняшний день Перинатальный центр остается одним из медицинских учреждений, не перепрофилированных для лечения пациентов с коронавирусной инфекцией.
В период сложившейся эпидемиологической обстановки хотим обратить внимание, что у нас одноместные палаты, а это значит:
— вы сможете проводить время со своим малышом только наедине;
— ежедневный осмотр врачами малыша и мамы проводится в индивидуальном порядке в палате;
— отсутствуют контакты с другими пациентами;
— запрещены посещения родственниками;
— питание по графику с разграничением по времени;
— уникальная современная вентиляционная система, в каждой палате установлен фильтр тонкой очистки (Hepa H13),что дает 99% очистку воздуха от вирусов, бактерий и токсичной пыли.
При входе всем пациентам проводят измерение температуры тела, в случае повышения температуры более 37˚С пациент в Перинатальный центр не допускается.
Данные меры исключают риск заражения коронавирусной инфекцией.
АКТУАЛЬНЫЕ НОВОСТИ!
Уважаемые пациенты.
⚡⚡⚡ Информация для сопровождающих лиц
В связи с повышенным риском распространения COVID-19 нахождение лиц, сопровождающих пациентов амбулаторных отделений, в здании Перинатального центра не допускается. Вход в здание Перинатального центра разрешен только сопровождающим недееспособных пациентов и пациентов с ограниченными возможностями.
⚡⚡⚡ Информация для пациентов с бесплодием, нуждающихся в проведении ВРТ
В соответствие с приказом Минздрава РФ от 31.07.2020 №803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению», который вступил в силу 01.01.2021, наличие показаний к проведению программ ВРТ осуществляет лечащий врач. Он же оформляет направление на проведение лечение бесплодия методом ЭКО.
Для получения направления необходимо обратиться на консультацию к врачу-репродуктологу отделения охраны репродуктивного здоровья ГБУЗ ЯО «Областной перинатальный центр», который принимает решение о направлении на программу ЭКО. Запись по телефону регистратуры (4852) 78-81-96.
Особенности применения лекарственных препаратов во время беременности
Проблема безопасности и эффективности лекарственных средств становится все более актуальной во всем мире. Это связано с внедрением в медицинскую практику большого числа фармакологических препаратов, нерациональным использованием лекарств, бесконтрольным их применением.
При назначении медикаментов беременной женщине необходимо помнить, что лекарственные препараты могут оказывать влияние на созревание и функциональную активность половых клеток, процессы оплодотворения, имплантации плодного яйца, этапы эмбрио- и фетогенеза. Считают, что ЛС обуславливают около 1% всех врождённых аномалий. Вред, наносимый ЛС, зависит от их фармакологических действий, доз, а также стадии развития плода. Выделяют 5 периодов с точки зрения потенциальной опасности лекарственного воздействия на эмбрион/плод:
предшествующий зачатию (нарушение развития эмбриона возможно, когда токсические вещества, включая ЛС, принимаются незадолго до зачатия, причем не только женщиной, но и мужчиной.
с момента зачатия до 11 дня (в этот период эмбрион высоко устойчив к врожденным дефектам).
с 11 дня до 3 недели (начинается органогенез, максимально опасный период с точки зрения формирования врожденных аномалий. Тератогенный эффект развивается при применении ЛС с 31 по 81 день после последней менструации (с 15 по 60 день беременности).
с 3 до 9 недели (ЛС обычно не вызывают серьезных врожденных дефектов, но могут нарушать рост и функционирование нормально сформированных органов и тканей).
с 9 недели до родов (структурные дефекты, как правило, не возникают. Возможны нарушения метаболических процессов и постнатальных функций, включая поведенческие расстройства).
Таким образом, следует максимально ограничить лечение женщины во время беременности, назначая лекарственные препараты только в необходимых случаях, по определённым показаниям.
В связи с этим принципиально важно:
1. При необходимости постоянного приема лекарственных препаратов необходимо заранее проконсультироваться с лечащим врачом. Если вы постоянно принимаете лекарственные препараты по назначению врача, то к вопросам планирования беременности стоит отнестись очень внимательно. Необходимо обсудить свои планы с врачом, который может провести коррекцию терапии с учетом потенциальной беременности.
2. Если вы планируете беременность, то все препараты должны приниматься только по назначению врача и с учетом возможной беременности. При нынешней доступности лекарственных препаратов, люди часто принимают их бесконтрольно, без соблюдения показаний, дозировок и кратности приема.
3. Если нет возможности проконсультироваться с врачом, то не стоит выбирать современные и многокомпонентные лекарственные препараты.
4. В первый триместр беременности стоит, по возможности, воздерживаться от приема препаратов без показаний врача, ведь именно в этот период происходит закладка органов и тканей ребенка. Следует помнить, что эффективность большинства лекарственных препаратов, принимающих в первом триместре, не доказана, за исключением фолиевой кислоты и препаратов йода. Поэтому, с учётом их сомнительной эффективности в большинстве случаев, препараты в первом триместре лучше не принимать.
5. Случайный прием лекарственных препаратов во время беременности в большинстве наблюдений не является показанием к медицинскому аборту и проведению инвазивной диагностики. Если вы, не зная о беременности, употребляли препараты на ранних сроках, не стоит принимать скоропалительных решений и прерывать беременность. Прежде всего, нужно обратиться к своему лечащему врачу и обсудить ситуацию. Врач, на основании имеющихся данных о лекарственном средстве, дозировке, длительности применения, и сроке беременности поможет принять верное решение. Как правило, не требуется дополнительной инвазивной диагностики, будет достаточно традиционного скрининга УЗИ высокого разрешения. Но каждая ситуация индивидуальна.
Лекарственная терапия – это вынужденная необходимость. Но в неумелых руках пациента бесконтрольный прием лекарств может сыграть «злую шутку». Беременность – это ответственный период, когда формируется здоровье ребенка на всю жизнь, вмешиваться в этот процесс без показаний нельзя. Все препараты во время вынашивания ребенка и, особенно на ранних сроках беременности, должны приниматься только по назначению врача!
Врач клинический фармаколог
ГБУЗ ЯО “Областной перинатальный центр” Стусь Н.Н.
Источник
Риск применения лекарственных препаратов при беременности
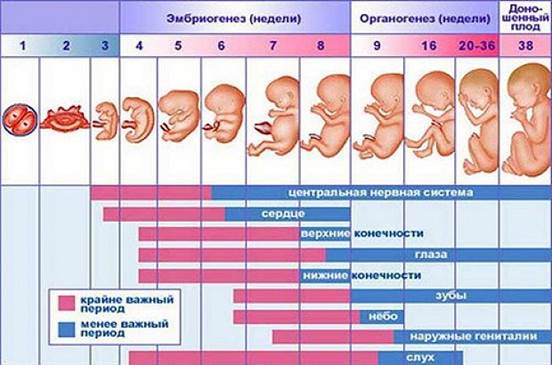
Врожденные аномалии у детей имеют широкий этиологический спектр. В настоящее время актуальность проблемы высока как на всем земном шаре, так и в России. Статистически частота врожденных пороков развития в России составляет 5-6 случаев на 1000 детей, тогда как в странах Европы 3-4 случая на 1000 родов. В настоящее время медицина не до конца выяснила причины врожденных аномалий у детей. Известно, что 10% врожденных пороков вызваны хромосомными и генетическими изменениями, 1% пороков вызваны действием лекарственных препаратов, в остальных 89% случаев изменения повлекли иные факторы. Путем рандомизированного исследования в странах мира лекарственные препараты во время беременности принимали более 80% опрошенных по данным Всемирной организации здравоохранения[2, 5]. Лекарства, которые выписывают доктора беременным, необходимы для нормального протекания беременности и развития здорового ребенка. Однако, есть определенный процент женщин, которые прибегают к самолечению, не выполняя указания врача. Во время беременности выделяют 3 триместра, в каждом из которых бесконтрольный и неправильный прием лекарственных средств может привести к врожденным порокам развития. Анализируя периоды беременности можно отметить, что отклонения от нормы будущего ребенка связаны с приемом лекарственных препаратов. Так, в первый триместр беременности, с 1-ой по 12-13-ю гинекологическую неделю, зародыш претерпевает ряд изменений, среди которых образование наружных половых органов, появляется точечно окостенение в хрящевом скелете, а также начинают функционировать мышцы, происходит окончание формирования плаценты[3]. (Рис.1) Во время 1-2 недели беременности, которые являются критическим периодом, эмбрион чувствителен к действию лекарств и при неправильном их приеме может произойти внутриутробная смерть зародыша. Второй триместр беременности длительностью с 14-ой по 26-ю гинекологическую неделю отличается относительным спокойствием, для этого периода характерно совершенствование органов и систем органов, которые начали закладываться в первом триместре. Третий триместр продолжается с 27-ой недели до родов. На данном этапе происходит формирование плода в плаценте. Происходит совершенствование нервной системы, почек, печени, органов чувств. Развиваются дыхательный, глотательный рефлексы. Плод набирает массу и активно растет в длину [3]. (Рис.1)
Рис.1 Внутриутробное развитие
Различают 3 вида патологических вариантов воздействия лекарственных средств на развитие плода: эмбриотоксический, тератогенный,фетотоксический. Эмбриотоксическое действие лекарственных препаратов, возникающее в первые 2-3 недели беременности, отмечается в негативном влиянии на зиготу и бластоцисту. Как следствие, может возникнуть гибель плода или морфофункциональные нарушения клеточных систем. Среди препаратов, которые вызывающие эмбриотоксическое действие выделяют противоопухолевые средства, противосудорожные препараты, никотин, эстрогены, гестогены, минералокортикоиды, антибиотики, сульфаниламиды, мочегонные препараты. (Табл. 1) Тератогенные эффекты, возникающие с 3 недели эмбриогенеза, вызывают нарушения биохимического, морфологического и функционального характера. Действие зависит от химической структуры, способности проникать через плаценту, дозировки препарата и скорость выведение лекарства из организма матери. По опасности препараты с тератогенными эффектами делятся на 3 группы: препараты, высоко опасные для плода, их употребление категорически запрещается даже за 6 месяцев до беременности, лекарства с определенной тератогенной опасностью, препараты, вызывающие отклонения при наличии определенных условий, например, высокий возраст беременной женщины, дозы применяемых лекарств [6]. Препараты с тератогенными эффектами являются наиболее опасными, так как они действуют на плод во время гистогенеза и органогенеза. Таким образом нарушение дифференцировки тканей может привести к порокам опорно-двигательной системы, а также внутренних органов. К таким средствам относятся: противоэпилептические средства, препараты половых гормонов, антибиотики, антикоагулянты, анальгетики, антидепрессанты, противомалярийные и противоопухолевые средства. Также известно, что прием ретиноидов, которые оказывают тератогенный эффект, вызывал врожденные аномалии развития, даже если курс лечения был завершен до начала беременности. (Табл. 1) [2,7]. Фетотоксическое действие наблюдается с 14-ой по 38-ую неделю беременности. Вызывают дисфункцию жизненно-важных систем органов. Примеры препаратов: аминогликозидные антибиотики, бета-адреномиметики и т.д. ( Табл. 1) [2,7] Лекарственные препараты проникают в организм плода через систему «мать-плацента-плод». Безусловно, самым важным органом во время беременности является плацента. Она служит своеобразным барьером между организмом матери и плода. Изначально толщина плаценты достигает 25мкм, но ближе к завершению беременности плацента становится заметно тоньше, ее толщина достигает 2 мкм. Этот факт способствует более легкому проникновению лекарств через плацентарный барьер в кровь плода. Также на ослабление плацентарного барьера влияют различные заболевания, например, сахарный диабет. Способность к проникновению различных веществ через плаценту обусловлена различными факторами, среди которых морфофункциональное состояние плаценты, плацентарный кровоток, физико-химическая характеристика лекарственных веществ и т.д. Известно, что большей проницаемостью через плаценту обладают низкомолекулярные вещества. Проникновение различных веществ через плаценту возможно различными путями, среди которых пиноцитоз, диффузия, активный транспорт. После проникновения лекарственного препарата происходит его дальнейшее попадание в пупочную вену, поэтому препарат достигает главных органов, например, сердце и мозг, минуя печень. Также важной проблемой является то, что некоторые препараты могут несколько раз циркулировать по организму плода, вызывая у него больший риск возникновения аномалий и пороков [8].
Таблица 1. Влияние лекарственных препаратов на развитие плода в первом, втором и третьем триместре беременности [4,5,9].
Источник