- Почему у мужчин возникает боль при мочеиспускании
- Инфекционные заболевания
- Причины неинфекционной природы
- Причины болей в зависимости от времени появления
- Что делать при болезненном мочеиспускании
- Слабая струя при мочеиспускании у мужчин
- Причины затрудненного мочеиспускание у мужчин
- Болезни, провоцирующие затрудненное мочеиспускание:
- Симптомы проблем с мочеиспусканием
- Лечение затрудненного мочеиспускания
- Уретрит — симптомы и лечение
- Определение болезни. Причины заболевания
- Причины заболевания
- Симптомы уретрита
- Патогенез уретрита
- Классификация и стадии развития уретрита
- Осложнения уретрита
- Диагностика уретрита
- Лечение уретрита
- Прогноз. Профилактика
Почему у мужчин возникает боль при мочеиспускании
Болезненное мочеиспускание – признак нарушения оттока мочи. В норме этот процесс не должен вызывать ни дискомфорта, ни резей, ни других симптомов. Боль может иметь разную степень: от неприятных симптомов до нестерпимого болевого синдрома, мешающего вести привычную жизнь. Еще разница прослеживается в локализации. Боль может возникать в мочеиспускательном канале, распространяться на другие области: пах, поясницу, область таза.
Еще возникающая боль различается по ощущениям. Кто-то ощущает покалывание или жжение, у других это острая или тупая, режущая или ноющая боль. Не меньшее значение в постановке диагноза имеют частота, время и периодичность появления. Характер боли может указать на определенные причины, о которых пойдет речь далее.
Инфекционные заболевания
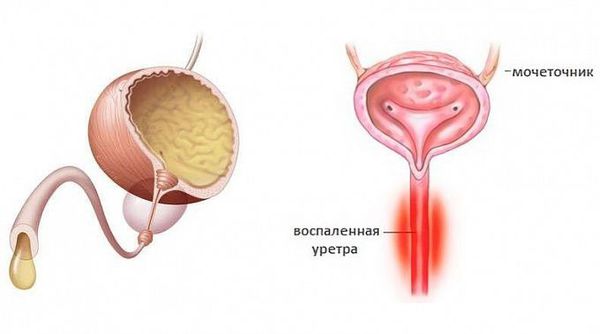
Основную группу причин боли составляют воспалительные заболевания. Из-за физиологических особенностей, в отличие от женщин, мужчины сталкиваются с уретритом, чем с циститом. Причина в более длинной уретре, из-за чего бактерии поражают преимущественно ее стенки. Их воспаление называется уретритом. Это заболевание может провоцировать острую боль и резь при мочеиспускании у мужчин. К другим характерным симптомам относятся:
- сильное раздражение отверстия уретры;
- гнойные и другие выделения;
- повышенная температура тела, озноб.
Большую группу причин режущей боли составляют заболевания, которые передаются половым путем (ЗППП). Жжение и режущий болевой синдром появляются на фоне:
- гонореи,
- трихомониаза,
- хламидиоза,
- уреаплазмоза,
- микоплазмоза,
- герпеса.
Характерными признаками выступают слизисто-гнойные выделения. На их фоне могут наблюдаться зуд и отек половых органов.
Причины неинфекционной природы
Если рассматривать неинфекционные причины болезненного мочеиспускания, можно назвать следующие болезни:
- Почечная колика. Появляется из-за закупорки мочевыводящих путей и последующего нарушения оттока мочи. Симптомы возникают внезапно: острая боль и рези при попытке справить нужду.
- Песок и камни в почках. Боль появляется в области около пупка, в паху, а при попытке помочиться появляется жжение, моча отходит каплями.
- Простатит, аденома простаты. Заболевания характерны для мужчин в возрасте от 50-55 лет. Кроме резкой боли вызывают нарушения половой функции и болезненность в промежности.
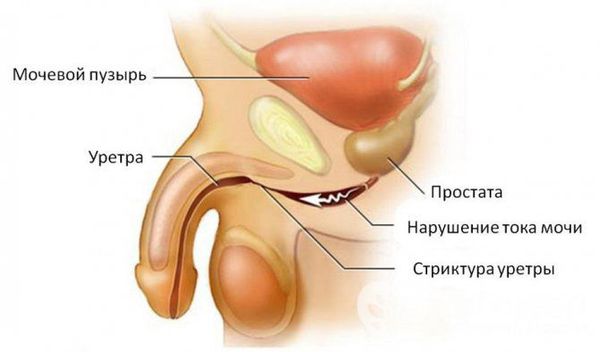
- Стриктура уретры. Представляет собой сужение уретры из-за травмы, воспаления или неосторожного проведения урологических процедур. Кроме боли наблюдается разбрызгивание мочи, вызванное невозможностью ее выведения через суженный канал.
- Опухолевые образования, затрагивающие мочевыводящие пути или предстательную железу. Характерные признаки: боль над лобком и в пояснице, чувство сдавливания мошонки, неравномерное выведение мочи, часто с кровью.
Боль внизу живота может быть спровоцирована не только мочекаменной болезнью, но и пиелонефритом – воспаление почек. Еще в список причин включают везикулит, который представляет собой воспаление семенных пузырьков. Для этого заболевания характерны режущие боли при отделении мочи, а также появление в ней примесей крови.
Причины болей в зависимости от времени появления
Если боль проявляется перед началом мочеиспускания, это может указывать на опухоль или воспаление в области мочевого пузыря, конкременты или песок в мочевыделительной системе. Когда болезненность появляется с началом выделения мочи, причина заключается в воспалении уретры, в том числе на фоне инфекций и венерических болезней. Чаще всего боль сопровождается зудом. При бактериальном простатите она появляется с началом мочеиспускания и проходит по его завершении, но при этом остается ощущение, что опорожнение было не до конца (сохраняются позывы в туалет).
Что делать при болезненном мочеиспускании
Как видно, боль и выделения при мочеиспускании у мужчин могут быть вызваны самыми разными причинами инфекционного и неинфекционного характера. Поэтому важно как можно раньше определить, почему возникли такие симптомы и с чем они связаны. Ранняя диагностика позволяет быстрее справиться с заболеванием и избежать серьезных последствий. Центр Урологии, Гинекологии и Репродуктологии Dr. AkNer предлагает вам квалифицированную медицинскую помощь. Чтобы избавиться от неприятных симптомов, для начала вам нужно обратиться к врачу, записавшись к нам на прием. Для этого заполните специальную форму или позвоните нам по контактным номерам.
Источник
Слабая струя при мочеиспускании у мужчин
У полностью здорового мужчины процесс мочеиспускания не должен длиться более 20 секунд. Частота же и количество мочеиспусканий у взрослого мужчины зависит от особенностей организма и носит индивидуальный характер. Однако определенная норма все же существует. Здоровый мужчина должен мочиться, в среднем 4-7 раз в день.
Слабый напор при мочеиспускании может свидетельствовать о наличие патологического процесса в органах мочеиспускания или в нервной системе.
Причины затрудненного мочеиспускание у мужчин
Чаще всего трудности с мочеиспусканием начинают появляться в пожилом возрасте (в среднем после 50-ти лет) на фоне увеличения предстательной железы. Затрудненное мочеиспускание проявляется у всех по-разному: у кого-то появляются жалобы на слабую струю мочи, раздвоенную струю, для кого-то на первый план выходят жалобы на частые позывы и чувство дискомфорта при мочеиспускании.
Это проблему можно смело назвать мультифакторной, потому что причин, приводящих к нарушению оттока мочи, достаточно много. Очень важно выбрать грамотного специалиста, который сможет определить истинную причину вашего заболевания и устранить её. При необходимости, мы предложим Вам консультацию наших врачей.
Болезни, провоцирующие затрудненное мочеиспускание:
Воспаление предстательной железы (простатит). Воспаленная железа имеет свойство увеличиваться в объеме, что приводит к сдавлению уретры так же, как это происходит при ДГПЖ.
Стриктура уретры. Говоря простым языком, стриктура — это сужение просвета, а из-за сужения просвета скорость потока мочи, естественно, резко падает. К появлению стриктуры чаще всего приводят травмы мочеиспускательного канала и опухоли уретры. Доброкачественная гиперплазия предстательной железы так же может приводить к затруднённому мочеиспусканию т.к. увеличеная железа начинает сдавливать просвет уретры.
Мочекаменная болезнь. Затрудненное мочеиспускание может стать одним из симптомов мочекаменной болезни, потому что камни, образующиеся в мочевых путях при погрешностях в диете или болезнях эндокринной системы, могут частично или полностью перекрывать их просвет, нарушая нормальный отток мочи.
Конечно, этот список гораздо внушительнее, а мы представили только наиболее частые причины затрудненного мочеиспускания. По Вашему желанию, мы предложим Вам помощь врача-уролога, который проведет осмотр, назначит дополнительные методы диагностики, если они понадобятся, и составит индивидуальный план лечения.
Симптомы проблем с мочеиспусканием
У большинства мужчин скорость мочеиспускания под влиянием патологических изменений меняется крайне медленно, из-за чего заметить разницу между нормальным и изменившимся напором не всегда удается своевременно.
Процесс мочеиспускания занимает гораздо больше времени, чем обычно.
Моча выходит отдельными каплями, а не непрерывной струей.
Струя раздваивается, из-за чего капли начинают брызгать во все стороны.
Когда мочи уже не остается и процесс оканчивается, мужчину не покидает ощущение, что его мочевой пузырь до сих пор полон.
Также поход в туалет является рутинным процессом, на который многие люди попросту не обращают никакого внимания.
Лечение затрудненного мочеиспускания

Как правило, для точной диагностики причин затрудненного мочеиспускания врач-уролог использует пальцевое ректальное исследование (можно пропальпировать увеличенную простату), УЗИ органов мочевыделения (на УЗИ определяются камни, их размер и локализация) и экскреторную урографию, на которой мы сможем увидеть стриктуру уретры, если такая имеется.
В зависимости от причины, вызвавшей затрудненное мочеиспускание, врач предложит Вам лечение. Оно может быть консервативным т.е. прем препаратов, расслабляющих стенку уретры, в результате чего увеличивается её просвет и антибиотиков, для лечения простатита или хирургическим, когда под обезболиванием в просвет уретры вводится специальный тонкий инструмент, с помощью которого врач удаляет стриктуру.
В особо сложных случаях, пред началом лечения, возможно, потребуется поставить уретральный катетер, для того чтобы восстановить нормальный отток мочи.
Источник
Уретрит — симптомы и лечение
Что такое уретрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барашиков Д. В., уролога со стажем в 19 лет.
Определение болезни. Причины заболевания
Уретрит (urethritis, греч. urethra — мочеиспускательный канал, -itis — воспалительный ответ) — воспалительный процесс в стенке мочеиспускательного канала [1] .
Уретриты могут иметь гонорейную природу и негонорейную. Негонококковый уретрит является распространенным заболеванием — ежегодно во всём мире регистрируют около 50 млн. случаев. По статистике в США и Великобритании заболеваемость негонококковым уретритом значительно превышает заболеваемость гонококковым уретритом, одна из причин — лабораторные анализы стали лучше выявлять заболевание [1] . Среди самых распространённых причин возникновения негонококковых уретритов называют хламидийную инфекцию.
Болезнь протекает в острой и хронической форме. Установлено, что острый уретрит чаще вызван сочетанием бактерий Chlamydia trachomatis и Ureaplasma urealyticum (у 45,4 % пациентов), подострый — Chlamydia trachomatis (у 66,7 %) [2] .
Наиболее частый путь передачи — половой, реже воспалительный процесс инициируется условно-патогенной флорой. Уретрит может быть вызван бактериями, грибками или вирусами (например, вирусом герпеса).
Причины заболевания
Чаще всего уретрит вызывают инфекции, передающиеся половым путём, и условно-патогенные микроорганизмы: гоноккоки, хламидии, микоплазма, менингококки, вирус герпеса, аденовирус, бледная трепонема, уреплазма. Вероятность развития заболевания напрямую связана с образом жизни: количеством незащищенных половых актов, снижением иммунитета и несоблюдением гигиенических мероприятий. В зоне риска находятся мужчины и женщины 18-35 лет, ведущие активную половую жизнь и не использующие барьерный метод контрацепции.
Гораздо реже уретрит инициируется сопутствующими заболеваниями, воздействием агрессивных веществ (спермицидных лубрикантов, спиртосодержащих растворов) или травмами.
Предрасполагающими факторами для развития уретрита могут служить:
- переохлаждение;
- травма (микротравма во время полового акта) половых органов;
- сопутствующие заболевания (сахарный диабет, мочекаменная болезнь, аутоимунные заболевания, дисбиоз влагалища);
- снижение общего иммунитета, изменение гормонального статуса (менопауза);
- оперативные вмешательства и манипуляции (например цистоскопия — эндоскопическое исследование мочевого пузыря, катетеризация, бужирование уретры);
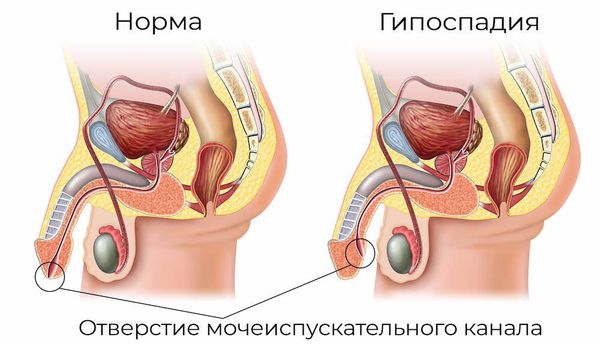
- аномалии развития половых органов: гипоспадия — это генетическое нарушение, при которой наружное отверстие уретры располагается в нетипичном месте (передней стенке влагалища или на теле полового члена);
- несоблюдение личной гигиены;
- употребление в больших количествах острого, кислого, солёного и алкоголя;
- малоподвижный образ жизни, сидячая работа.
Симптомы уретрита
Выраженность клинических симптомов зависит от стадии воспалительного процесса. Как правило, в острую стадию имеются жжение, «резь» или зуд в начале мочеиспускания, выделения из наружного отверстия мочеиспускательного канала. У мужчин клиническая картина ярко выражена, нередко сочетается с затруднением мочеиспускания. У женщин заболевание чаще всего проявляется симптомами острого цистита: частыми, болезненными мочеиспусканиями и болью внизу живота. При визуальном осмотре выявляют гиперемию, отёк слизистой оболочки в области наружного отверстия мочеиспускательного канала, обильное слизистое или гнойное отделяемое, при пальпации мочеиспускательного канала наблюдаются болезненные ощущения [3] . В дальнейшем гиперемия, отёк и выделения из уретры уменьшаются, становятся незначительным, либо прекращаются. При сохранении симптомов заболевание переходит в хроническую форму спустя два месяца.
У достаточно большого количества пациентов уретрит изначально протекает со стёртыми проявлениями (торпидная или вялотекущая форма). Пациенты предъявляют жалобы лишь на скудное отделяемое из уретры по утрам на нижнем белье. В некоторых случаях возможно «склеивание» и незначительная гиперемия наружного отверстия уретры, разбрызгивание мочи при мочеиспускании. Цвет и прозрачность мочи обычно не меняется.
При торпидных уретритах воспалительный синдром достаточно часто не ограничивается передней уретрой, а распространяется на задний отдел, предстательную железу и шейку мочевого пузыря.
Тотальный уретрит характеризуется частыми, императивными позывами к мочеиспусканию, болью внизу живота и промежности. Нередко имеется примесь крови в моче, либо примесь гнойного отделяемого. Воспалительная реакция в остром периоде длится от нескольких дней до трёх недель.
Патогенез уретрита
У мужчин микрофлора уретры остается постоянной на протяжении всей жизни. Её представляют стафилококки, дифтероиды, диплококки, палочки и анаэробы (пептококки, бактероиды, энтеробактерии и клостридии). Микроорганизмы заселяют лишь первые несколько сантиметров мочеиспускательного канала — на остальном протяжении он почти стерилен. Реакция в канале нейтрально-щелочная.
В норме у женщин микрофлора уретры представлена теми же бактериями, что у мужчин, но в большем количестве. В небольшом количестве в уретре присутствуют лактобацилы и кишечная палочка. Бактерии свободно размножаются, не вызывая при этом воспаления. В медицине этот процесс называется колонизацией.
От первоночальной колонизации уретры зависит устойчивость слизистой к воспалительным процессам. Если баланс микрофлоры нарушен, она может стать одной из факторов развития уретрита или привести к хроническому течению болезни [15] .
Различные инфекционные агенты, попадая на слизистую оболочку мочеиспускательного канала, адгезируются (сцепляются с поверхностью) и вызывают локальную воспалительную реакцию, либо персистируют (присутствуют в неактивном состоянии) в ней продолжительное время без клинических признаков заболевания.
Женщины более часто страдают клинически выраженными симптомами уретрита по сравнению с мужчинами, что связано с анатомическими особенностями строения мочеполовой системы — короткая уретра (около 1 см) и близкое расположение анального отверстия. Учитывая строение уретры, уретрит у женщин чаще приводит к развитию восходящей инфекции и может стать причиной бесплодия.
Классификация и стадии развития уретрита
Уретрит подразделяется по своей этиологии на:
- Гоноррейный.
- Негоноррейный:
- инфекционный (бактериальный-патогенная и условно-патогенная флора, вирусный, спирохетный, кандидомикотический, трихомонадный, амебный, микоплазменный);
- неинфекционный (посттравматический, аллергический, аутоимунный) [4] .
По Международной классификации болезней МКБ-10 к уретриту и уретральному синдрому также относятся:
- уретральный абсцесс (абсцесс железы Купера, железы Литтре);
- неспецифический уретрит (негонококковый, невенерический);
- другие уретриты (уретральный меатит, язва наружного отверстия уретры, постменопаузальный уретрит).
Классификация по локализации воспалительного процесса достаточно условная.
По глубине (степени) поражения выделяют (преимущественно у мужчин):
- передний уретрит (передняя уретра, висячий отдел);
- задний уретрит (простатический отдел уретры);
- тотальный уретрит (поражение уретры на всем протяжении).
По клиническому течению выделяют уретриты:
Осложнения уретрита
При отсутствии адекватной терапии активный процесс переходит в хроническую форму с периодическими эпизодами обострения. Это, в свою очередь, может привести к рубцовой деформации (стриктуре) уретры на любых уровнях, к развитию баланопостита (воспаление головки полового члена), простатита, везикулита, орхоэпидидимита (воспаления яичка с придатком) и воспалительных заболеваний верхних мочевыводящих путей (пиелонефрита) [5] . В случае развития пиелонефрита к симптомам может присоединиться гипертермия (повышение температуры тела), озноб, усиление боли и общая слабость.
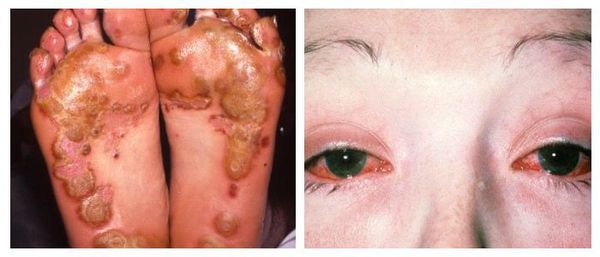
Наиболее тяжёлым осложнением уретрита, вызванного хламидийной инфекцией, является синдром Рейтера — реактивный артрит (или негнойное воспаление суставов) в сочетании с конъюнктивитом (воспалительным процессом конъюнктивы, тонкой прозрачной ткани, выстилающей внутреннюю поверхность века и видимую часть склеры) [6] .
Диагностика уретрита
Рекомендации Центра Контроля Заболеваемости (CDC) и Европейской Ассоциации урологов на сегодняшний день являются наиболее авторитетными и регулярно обновляющимися клиническими рекомендациями по диагностике и лечению инфекций урогенитального тракта [7] [8] .
Симптомы уретрита могут быть схожими с симптомами других заболеваний мочеполовой системы, поэтому очень важно провести дифференциальную диагностику. В этом помогает правильно и тщательно собранный анамнез, жалобы пациента, лабораторная и инструментальная диагностика [3] .
Первоначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен выяснить, что именно беспокоит пациента, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой акт, назначалось ли ранее лечение по поводу ИППП, имеются ли хронические заболевания.
После этого проводится гинекологический осмотр у женщин для исключения воспалительных заболеваний половой сферы, при отсутствии последних — обследование у уролога. Врач оценивает состояния мочеиспускательного канала, выявляет наличие выделений (гнойных или слизистых). Параллельно осматривается кожный покров промежности и наружные половые органы на наличие гиперемии (покраснения), налёта и высыпаний. Всем пациенткам для подтверждения диагноза дистопии наружного отверстия уретры выполняется пальцевое исследование влагалища. Оно позволяет выявить уретро-гименальные спайки, приводящие к интравагинальному смещению и зиянию наружного отверстия уретры при половом акте, что способствует повторному инфицированию нижних мочевыводящих путей и механической травме наружного отверстия уретры [9] .
После осмотра и у мужчин, и у женщин производится забор мазков из уретры для микроскопии и бактериологического исследования с целью выявления возбудителя болезни [10] . Также исследуют общий анализ мочи, а также анализ мочи по Нечипоренко на наличие лейкоцитов, бактерий и кристаллов солей.
Проведение 3-х стаканной пробы мочи позволяет косвенно определить уровень распространенности воспалительного процесса. Оценивается количество лейкоцитов в поле зрения:
- в первой порции — соответствует уретриту;
- во второй порции — циститу, простатиту (у мужчин);
- в третьей порции — воспалению верхних мочевыводящих путей (пиелонефрит).
Бактериологическое исследование (посев) отделяемого из уретры позволяет выявить патогенную и условно-патогенную микрофлору, ее титр (концентрацию) и чувствительность к антибиотикам. Диагностически значимым титром у женщин является 10х4, у мужчин — 10х3 КОЕ/мл.
Серологический метод – определение антител (иммуноглобулинов класса G, M и А) в венозной крови пациента к наиболее распространенным возбудителям уретрита. Используется как вспомогательный метод.
ПЦР – методика исследования отделяемого из уретры, крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей.
Приемуществом метода является высокая чувствительность. Вероятность ложноотрицательного ответа ничтожно мала, а вероятность ложноположительного ответа составляет менее 1 %.
Существуют специально разработанные диагностические комплексы [11] . К ним относятся исследования «Андрофлор» у мужчин и «Фемофлор» у женщин, которые включают в себя наиболее полную и комплексную этиологическую диагностику острых и хронических заболеваний и оценку микробиоценоза урогенитального тракта.
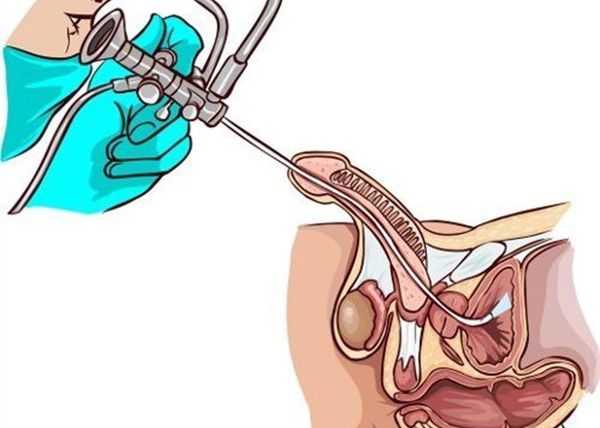
Наряду с лабораторными исследованиями, немаловажную роль играет проведение специфических исследований, таких как уретроцистоскопия или уретрография. В первом случае в мочеиспускательный канал вводят цистоскоп, с помощью которого визуализируют слизистую оболочку уретры, мочевого пузыря. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества и выполнения серии снимков для оценки проходимости и наличия патологических процессов в уретре.
Для исключения органических изменений и дифференциальной диагностики с другими заболеваниями, выполняется ультразвуковое исследование органов малого таза и верхних мочевых путей (мочевого пузыря, матки, придатков, простаты и семенных пузырьков, почек).
Лечение уретрита
В случае обнаружения у себя симптомов уретрита, необходимо обратиться к квалифицированному специалисту: урологу, гинекологу либо дерматовенерологу.
Терапия зависит от типа уретрита и направлена на устранение его причины. При гоноррейном уретрите необходима консультация дерматовенеролога с последующей антибактериальной терапией и контролем излеченности пациента и его полового партнера.
Лечение мужчин, ведущих половую жизнь, как правило, включает в себя инъекции цефтриаксона для лечения гонореи и пероральный приём азитромицина для лечения хламидиоза. Если обследование исключает гонорею и хламидиоз, то может применяться антибиотик триметоприм или фторхинолон (например, ципрофлоксацин). У женщин лечение такое же, как и лечение цистита. Для лечения инфекции, вызванной вирусом простого герпеса, могут потребоваться противовирусные препараты.
При негоноррейных бактериальных и грибковых уретритах основным методом является назначение антибактериальной и антимикотической терапии после верификации диагноза и определения чувствительности микрофлоры к антибиотикам (мазок, ПЦР диагностика, исключение гинекологических заболеваний и других воспалительных процессов, имеющих сходную клиническую картину).
В некоторых случаях возможно назначение эмпирической терапии, основанной на опыте лечения и частоте выявляемости возбудителя, обычно при недостатке точных данных. Сначала назначается препарат, а в дальнейшем врач оценивает, насколько он эффективен.
Параллельно базовой терапии пациенту назначают препараты, стимулирующие общий и местный иммунный ответ. Также применяют препараты для стимуляции местного иммунитета и профиллактики рецидивов. Доказана высокая эффективность препарата Уро-Ваксом при негонококковых бактериальных уретритах, вызванных E. coli.
С целью эвакуации возбудителя из мочевых путей и восстановления применяют местную терапию, включающую в себя инстилляции водного раствора хлоргекседина, колларгола, уропротекторов.
Для купирования внезапных и непреодолимых позывов к мочеиспусканию применяют ингибиторы М-холинорецепторов (солифенацин), селективные агонисты бета3-адренорецепторов (мирабегрон) и блокаторы альфа-адренорецепторов (тамсулозин). Механизм действия данных препаратов направлен на расслабление гладкомышечных клеток (снятие спазма) в строме простаты, шейке и мышечной оболочке мочевого пузыря.
Дополнительным методом является физиотерапия, действие которой направлено на уменьшение воспалительного, болевого синдрома, улучшение микроциркуляции в тканях [12] .
Прогноз. Профилактика
Своевременное лечение бактериального уретрита и соблюдение рекомендаций гарантирует полное выздоровление. После санированного (пролеченного) бактериального уретрита возможно реинфицирование (повторное заражение) при незащищенных половых актах с инфицированным партнером. Поэтому при уретритах, вызванных ИППП, для профилактики рецидивов лечение обязательно должен проходить и половой партнёр.
Учитывая распространенность и многогранность клинической картины уретрита, а также риск развития осложнений, для профилактики рекомендуется придерживаться определенных правил поведения:
- Барьерный метод контрацепции с непостоянным половым партнером (при выявлении патогенной микрофлоры рекомендуется обследование полового партнёра).
- Соблюдение личной гигиены: для женщин — вытирать интимную зону, начиная спереди и по направлению назад. Использование мыла может привести к дисбалансу полезных бактерий, что может вызвать присоединение инфекции. Мужчинам во время принятия душа необходимо сдвигать крайнюю плоть и тщательно обрабатывать головку полового члена.
- Адекватная физическая активность, укрепление иммунитета.
- Правильное питание.
- Своевременное лечение сопутствующих заболеваний, регулярные осмотры специалистов (1-2 раза в год у гинеколога или уролога).
- При появлении даже незначительных симптомов необходимо обратиться к урологу либо гинекологу. Перед этим важно исключить самостоятельный прием препаратов, так как это сгладит клиническую картину и затруднит диагностику [12] .
Источник