- 15. Доза. Виды доз. Единицы дозирования лекарственных средств. Цели дозирования лекарств, способы и варианты введения, интервал введения.
- 16. Введение лекарств с постоянной скоростью. Кинетика концентрации препарата в крови. Стационарная концентрация препарата в крови (Css), время ее достижения, расчет и управление ею.
- Левосимендан (Levosimendan)
- Владелец регистрационного удостоверения:
- Лекарственная форма
- Форма выпуска, упаковка и состав препарата Левосимендан
- Фармакологическое действие
- Фармакокинетика
- Радахлорин ® (Radachlorine)
- Владелец регистрационного удостоверения:
- Произведено:
- Лекарственная форма
- Форма выпуска, упаковка и состав препарата Радахлорин ®
- Фармакологическое действие
- Фармакокинетика
- Показания активных веществ препарата Радахлорин ®
- Режим дозирования
- Побочное действие
- Противопоказания к применению
- Применение при беременности и кормлении грудью
- Применение у детей
- Особые указания
- Лекарственное взаимодействие
15. Доза. Виды доз. Единицы дозирования лекарственных средств. Цели дозирования лекарств, способы и варианты введения, интервал введения.
Действие ЛС на организм в большей степени определяется их дозой.
Доза — количество вещества, введенное в организм за один прием; выражается в весовых, объемных или условных (биологических) единицах.
а) разовая доза – количество вещества на один прием
б) суточная доза — количество препарата, назначаемое на сутки в один или несколько приемов
в) курсовая доза — общее количество препарата на курс лечения
г) терапевтические дозы — дозы, в которых препарат используют с лечебными или профилактическими целями (пороговые, или минимальные действующие, средние терапевтические и высшие терапевтические дозы).
д) токсические и смертельные дозы – дозы ЛВ, при которых они начинают оказывать выраженные токсические эффекты или вызывать смерть организма.
е) загрузочная (вводная) доза – кол-во вводимого ЛС, которое заполняет весь объем распределения организма в действующей (терапевтической) концентрации: ВД = (Css * Vd)/F
ж) поддерживающая доза – систематически вводимое количество ЛС, которое компенсирует потери ЛС с клиренсом: ПД = (Css * Cl * T)/F
Единицы дозирования ЛС:
1) в граммах или долях грамма ЛС
2) количество ЛС в расчете на 1 кг массы тела (например, 1 мг/кг) или на единицу поверхности тела (например, 1 мг/м 2 )
Цели дозирования ЛС:
1) определить количество ЛС, необходимое для того, чтобы вызвать нужный терапевтический эффект с определенной длительностью
2) избежать явлений интоксикации и побочных эффектов при введении ЛС
Способы введения ЛС: 1) энтерально 2) парентерально (см. в. 5)
Варианты введения ЛС:
а) непрерывный (путем длительных внутрисосудистых инфузий ЛС капельно или через автоматические дозаторы). При непрерывном введении ЛС его концентрация в организме изменяется плавно и не подвергается значительным колебаниям
б) прерывистое введение (инъекционным или неинъекционным способами) — введение лекарства через определенные промежутки времени (интервалы дозирования). При прерывистом введении ЛС его концентрация в организме непрерывно колеблется. После приема определенной дозы она вначале повышается, а затем постепенно снижается, достигая минимальных значений перед очередным введением лекарства. Колебания концентрации тем значительнее, чем больше вводимая доза лекарства и интервал между введениями.
Интервал введения – интервал между вводимыми дозами, обеспечивающий поддержание терапевтической концентрации вещества в крови.
16. Введение лекарств с постоянной скоростью. Кинетика концентрации препарата в крови. Стационарная концентрация препарата в крови (Css), время ее достижения, расчет и управление ею.
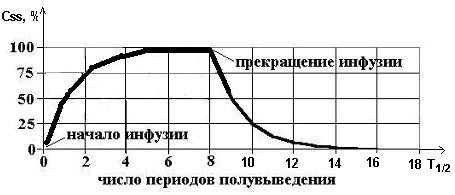
1) время достижения стационарной концентрации лекарства составляет 4-5t½ и не зависит от скорости инфузии (величины вводимой дозы)
2) при увеличении скорости инфузии (вводимой дозы) величина СSS также увеличивается в пропорциональное число раз
3) элиминация лекарства из организма после прекращения инфузии занимает 4-5t½.
Сss – равновесная стационарная концентрация – концентрация ЛС, достигаемая при скорости введения равной скорости выведения, поэтому:
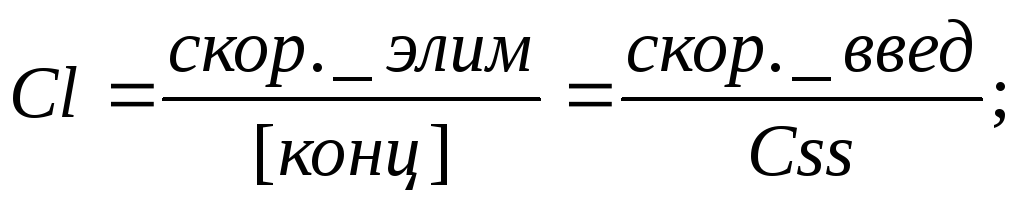
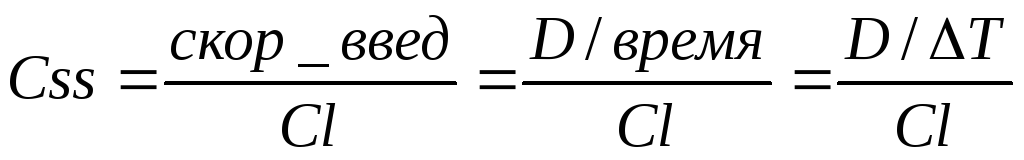
За каждый последующий период полувыведения концентрация ЛС прирастает на половину от оставшейся концентрации. Все ЛС, подчиняющиеся закону элиминации первого порядка, будут достигать Css через 4-5 периодов полувыведения.
Подходы к управлению уровнем Сss: изменить вводимую дозу ЛС или интервал введения
17. Прерывистое введение лекарств. Кинетика концентрации препарата в крови, терапевтический и токсический диапазон концентраций. Расчет стационарной концентрации (C ss), границ ее колебаний и управление ею. Адекватный интервал введения дискретных доз.
К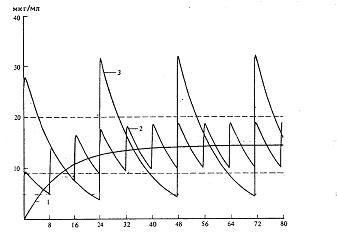
Прерывистое введение ЛС – введение определенного количества ЛС через некоторые промежутки времени.
Равновесная стационарная концентрация достигается через 4-5 периодов полуэлиминации, время ее достижения не зависит от дозы (в начале, когда уровень концентрации ЛС невысок, скорость его элиминации также невысока; по мере увеличения количества вещества в организме нарастает и скорость его элиминации, поэтому рано или поздно наступит такой момент, когда возросшая скорость элиминации уравновесит вводимую дозу ЛС и дальнейший рост концентрации прекратиться)
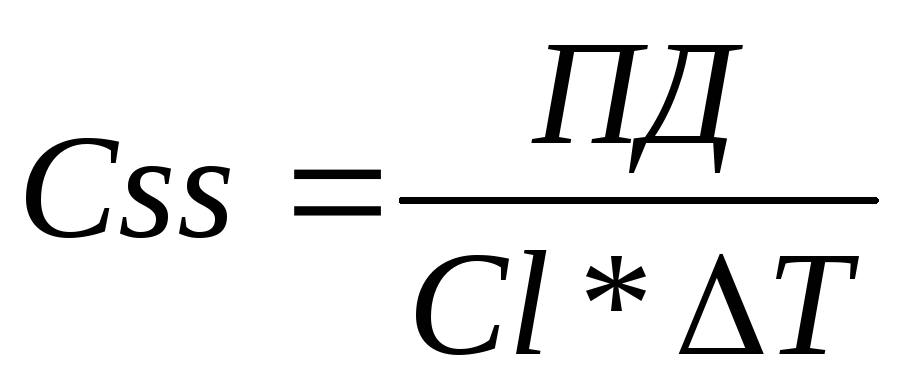
Границы колебаний Css: 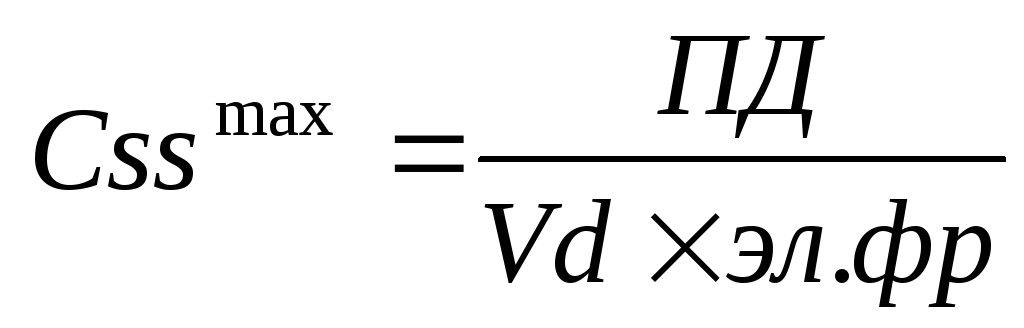

Терапевтический диапазон (коридор безопасности, терапевтическое окно) – это интервал концентраций от минимальной терапевтической до вызывающей появление первых признаков побочных действий.
Токсический диапазон – интервал концентрации от высшей терапевтической до смертельной.
Адекватный режим введения дискретных доз: такой режим введения, при котором флюктуация концентрации препарата в крови укладывается в терапевтический диапазон. Для определения адекватного режима введения ЛС необходимо рассчитать. Разница между Css max и Css min при этом не должна превысить 2Css.
Размах колебаний Css прямо пропорционален дозе ЛС и обратно пропорционален интервалу его введения.
1. Изменить дозу ЛС: при увеличении дозы ЛС диапазон колебаний его Css пропорционально увеличивается
2. Изменить интервал введения ЛС: при увеличении интервала введения ЛС диапазон колебаний его Css пропорционально уменьшается
3. Одновременно изменить дозу и интервал введения
Источник
Левосимендан (Levosimendan)
Владелец регистрационного удостоверения:
Лекарственная форма
 | Левосимендан |
Форма выпуска, упаковка и состав препарата Левосимендан
Концентрат для приготовления раствора для инфузий от желтого или оранжево-желтого до коричневато-оранжевого цвета.
| 1 мл | |
| левосимендан | 2.5 мг |
Вспомогательные вещества: повидон К17 — 10 мг, лимонная кислота — 2 мг, этанол (спирт этиловый абсолютированный) — 785 мг.
5 мл — флаконы (1) — пачки картонные.
5 мл — флаконы (4) — пачки картонные для стационаров.
5 мл — флаконы (10) — пачки картонные для стационаров.
10 мл — флаконы (1) — пачки картонные.
10 мл — флаконы (4) — пачки картонные для стационаров.
10 мл — флаконы (10) — пачки картонные для стационаров.
Фармакологическое действие
Кардиотоническое средство. Повышает чувствительность сократительных белков к кальцию путем связывания с тропонином С миокарда в кальциево-зависимой фазе. Левосимендан повышает силу сердечных сокращений, но не влияет на расслабление желудочков. Оказывает вазодилатирующее действие на артерии (включая коронарные) и вены. Левосимендан является селективным ингибитором ФДЭ 3 in vitro.
Благодаря наличию положительного инотропного и вазодилатирующего действия, при сердечной недостаточности повышает силу сердечных сокращений и уменьшает как преднагрузку, так и постнагрузку.
Левосимендан активирует ишемизированный миокард у пациентов после коронарной ангиопластики или тромболизиса.
Левосимендан увеличивает коронарный кровоток у пациентов, перенесших операции на сердце, и улучшает перфузию миокарда у пациентов с сердечной недостаточностью. Эти положительные эффекты достигаются без значительного повышения потребления миокардом кислорода. Левосимендан значительно снижает циркулирующий уровень эндотелина-1 при хронической сердечной недостаточности.
Вызывает дозозависимое увеличение сердечного выброса и ударного объема, а также дозозависимое снижение давления в легочно-капиллярной сети, снижение среднего АД и ОППС.
Положительное влияние на сердечный выброс и давление в легочных капиллярах сохраняется как минимум в течение 24 ч после прекращения инфузии.
Влияние на АД, как правило, продолжается 3-4 дня. При применении в терапевтических дозах образуется один фармакологически активный метаболит, который дает схожие с левосименданом гемодинамические эффекты, сохраняющиеся до 7-9 дней после прекращения 24 ч инфузии.
Фармакокинетика
В диапазоне терапевтических доз 50-200 мкг/кг/мин характеризуется линейной фармакокинетикой.
C max левосимендана в плазме крови достигается примерно через 2 дня после прекращения введения препарата. V d составляет около 0.2 л/кг.
Связывание с белками плазмы крови (преимущественно с альбумином) составляет 97-98%. Связывание с белками активного метаболита составляет 40%.
Левосимендан практически полностью метаболизируется.
Первичный метаболизм левосимендана осуществляется путем конъюгации с циклическим или N-ацетилированным цистеинилглицином и цистеиновыми конъюгатами. Около 5% введенной дозы метаболизируется в тонкой кишке путем восстановления до аминофенилпиридазинона, который после реабсорбции метаболизируется при участии N-ацетилтрансферазы до активного метаболита. Степень ацетилирования генетически детерминирована.
В исследованиях in vitro показано, что левосимендан может умеренно ингибировать CYP2D6.
Клиренс левосимендана составляет около 3 мл/мин/кг, T 1/2 около 1 ч. Выводится практически полностью в виде метаболитов: с мочой — 54%, с калом — 44%. Менее 0.05% выводится с мочой в неизмененном виде.
T 1/2 метаболитов составляет около 75-80 ч.
Выведение активного метаболита не изучено.
При легкой степени печеночной недостаточности, связанной с циррозом, выведение левосимендана несколько замедлено.
Источник
Радахлорин ® (Radachlorine)
Владелец регистрационного удостоверения:
Произведено:
Лекарственная форма
 | Радахлорин ® |
Форма выпуска, упаковка и состав препарата Радахлорин ®
Концентрат для приготовления раствора для инфузий темно-зеленого цвета с желтоватым оттенком, со слабым характерным запахом.
| 100 мл | |
| Радахлорин ® | 5 г |
| (сумма натриевых солей хлорина e6, хлорина p6, пурпурина 5) | 0.35 г |
Вспомогательные вещества: меглюмин — 0.2 г, вода д/и — до 100 мл.
10 мл — флаконы (1) — пачки картонные.
15 мл — флаконы (1) — пачки картонные.
Фармакологическое действие
Радахлорин (модифицированная природная смесь хлоринов из микроводоросли рода Spirulina, около 70-90% которых составляет хлорин е6) является фотосенсибилизатором второго поколения, предназначенного для флуоресцентной диагностики (ФД) и фотодинамической терапии (ФДТ) злокачественных опухолей.
Метод ФДТ основан на способности Радахлорина избирательно накапливаться в опухоли кожи при его в/в введении и генерировать синглетный кислород, оказывающий токсический эффект на опухолевые клетки и модифицирующее действие на их плазматические мембраны при воздействии света с длиной волны, соответствующей одному из пиков поглощения препарата (406, 506, 536, 608 или 662 нм).
В развитии эффекта после проведения ФДТ с препаратом Радахлорин можно выделить 3 этапа:
1 этап — характерная реакция на световое воздействие при ФДТ, проявляющаяся в виде отека и гиперемии зоны облучения различной выраженности;
2 этап — некроз опухоли, который формируется через 2-4 дня после сеанса ФДТ;
3 этап — отторжение некротических масс и эпителизация дефекта раны через 2-8 недель в зависимости от размеров опухоли.
Радахлорин в дозах 0.5-2.4 мг/кг при облучении опухоли лазерным излучением через 3 ч после введения препарата не обладает мутагенным действием и не повреждает ДНК нормальных клеток.
Фармакокинетика
После однократного в/в введения Радахлорина в дозах 0.5-2.4 мг/кг он в течение 0.5-5 ч распределяется между кровью и тканями. Cmax Радахлорина в сыворотке крови достигает через 15-30 мин и быстро снижается, составляя, после введения в дозе 0.5 мг/кг, через 1 ч — 10 мкг/л. через 3 ч — 5 мкг/л, через 24 ч — 1 мкг/л.
Cmax Радахлорина в опухоли через 1 ч (10-20 мкг/мл), но при более быстром выведении его из окружающих опухоль здоровых тканей, максимальный терапевтический индекс (индекс контрастности) наблюдается через 3 ч после введения препарата. Концентрация препарата в опухолевой ткани выше, чем в окружающих здоровых тканях в среднем в 3-6 раз. зависит от морфологической структуры опухоли, и составляет 2-10 мкг/мл.
Быстрое выведение Радахлорина из крови, кожи и слизистых оболочек и высокий индекс контрастности исключают повреждение здоровых органов, и тканей, и повышенную чувствительность кожных покровов к дневному свету
Наиболее высокие уровни Радахлорина через 3 ч после введения создаются в печени, почках, опухолевой ткани.
Около 70-80% Радахлорина метаболизируется в печени до биладиенов (линейных тетрапирролов, являющихся также продуктами метаболизма гема). Препарат выводится в неизмененном виде с калом (15%) и мочой (3%). Кумулятивная экскреция Радахлорина с калом и мочой за первые 12 ч составляет в среднем 15-20% от введенной дозы препарата. Основная часть (98%) Радахлорина выводится или метаболизируется в течение первых 48 ч. Следовые количества препарата определяются в коже до 6 суток.
Показания активных веществ препарата Радахлорин ®
Флюоресцентная диагностика рака кожи; фотодинамическая терапия поверхностных опухолей кожи (исключая меланому).
Открыть список кодов МКБ-10
| Код МКБ-10 | Показание |
| C44 | Другие злокачественные образования кожи |
| Z03 | Медицинское наблюдение и оценка при подозрении на заболевание или патологическое состояние |
Режим дозирования
Вводят однократно в виде в/в капельной инфузии в течение 30 мин.
Световое воздействие излучением с длиной волны 662±3 нм начинают через 3 ч после окончания инфузии.
Оптимальным режимом воздействия является введение препарата в дозе 1-1.2 мг/кг и световое воздействие излучением с длиной волны 662+3 нм в дозе 300 Дж/см 2 . При условии возможности проведения повторного лечения пациентов с частичным эффектом или стабилизацией, возможно использование и 2 других режимов: 0.5-0.6 мг/кг — 300 Дж/см 2 ; 1-1.2 мг/кг — 200 Дж/см 2 .
При этом выбор режима должен осуществляться индивидуально с учетом формы и распространенности опухолевого процесса.
При воздействии лазером используют дистанционное поверхностное облучение через кварцевый световод с применением или без применения микролинз.
В качестве источника лазерного излучения используют диодный лазер с длиной волны 662±3 нм.
Для выявления дополнительных очагов и уточнения границ распространения опухолевого очага рекомендуется совмещать введение Радахлорина с флуоресцентной диагностикой, например, с использованием спектрофлюориметров. Интенсивность флюоресценции достигает максимума через 3 ч после введения препарата и существенно выше для дозы 1.2 мг/кг. Флюоресцентная контрастность на границе опухоль/норма варьирует в пределах (2÷4)/1 (для дозы 0.6 мг/кг) и (4÷6)/1 (для дозы 1.2 мг/кг).
Побочное действие
При ФДТ Радахлорином:
- боли в месте облучаемого очага в течение всей процедуры ФДТ и вплоть до 1 ч после ФДТ. Выраженность болевого синдрома варьирует в зависимости от распространенности патологического процесса и индивидуальной чувствительности больных;
- отек окружающих тканей и мягких тканей головы, продолжающийся 2-7 сут;
- кожный зуд, реакции повышенной чувствительности нормальной кожи к лазерному излучению.
Противопоказания к применению
Беременность, период грудного вскармливания; детский возраст (опыта применения нет).
С осторожностью применять у пациентов с сахарным диабетом.
Применение при беременности и кормлении грудью
Противопоказан при беременности и в период лактации.
Применение у детей
Противопоказан к применению у детей (опыта применения препарата нет).
Особые указания
Во время воздействия лазером врач и пациент должны использовать защитные очки со светофильтром, поглощающим излучение 662±3 нм.
Для купирования болевых реакций используют местные анестетики, НПВП, опиоидные анальгетики.
Радахлорин не следует вводить тем же шприцем или через ту же систему для в/в введений, через которые вводились другие лекарственные препараты.
У больных, подвергающихся ФДТ с использованием Радахлорина, может наблюдаться увеличение абсолютного числа лейкоцитов в периферической крови с увеличение числа гранулоцитов, что по всей видимости связано с общей реакцией организма на развитие воспалительного процесса в зоне лечения (некроза).
Некроз в зоне лечения обычно начинает формироваться через 2-4 дня, а отторжение струпа происходит через 2-8 недель после воздействия лазером.
Лекарственное взаимодействие
Выявлена несовместимость Радахлорина при одновременном введении с препаратами, имеющими кислый показатель рН среды, например, с аскорбиновой кислотой.
Источник


