- Лечение народными средствами ревматизма
- Симптомы и разновидности
- Как лечить ревматизм в домашних условиях
- Прополис
- Сосновые иголки
- Березовые листья
- Клевер луговой
- Ревматизм (острая ревматическая лихорадка) — симптомы и лечение
- Определение болезни. Причины заболевания
- Факторы риска развития ОРЛ
- Этиология
- Симптомы ревматизма
- Патогенез ревматизма
- Классификация и стадии развития ревматизма
- Классификация и стадии развития заболевания
- Осложнения ревматизма
- Диагностика ревматизма
- Лабораторная диагностика
- Инструментальные методы
- Дифференциальный диагноз
- Лечение ревматизма
- Прогноз. Профилактика
- Профилактика
Лечение народными средствами ревматизма
В последнее время все чаще можно услышать о таком заболевании как ревматизм. И все чаще задают вопрос о том, как лечить ревматизм в домашних условиях. Данное заболевание очень коварно и может привести к очень страшным последствиям. Есть различные методы лечения данной проблемы. На одном месте с традиционной медициной можно поставить также народные средства от ревматизма. Они также не менее эффективны. Некоторые отмечают, что такие препараты даже полезней, так как не содержат химии и основываются на натуральном сырье.
Симптомы и разновидности
Его природа заключается в инфекционно-аллергической основе. Такое заболевание поражает соединительные ткани и сосуды. В основном оно возникает как следствие осложнения стрептококковой инфекции. Многие говорят о том, что наиболее подвержены этому заболеванию люди старшего возраста, но это не так.
Есть 5 вариантов размещения данной болезни:
- ревмоэритрема – кожное заболевание эпидермиса,
- ревмокардит – поражает оболочки сердца,
- ревмохорея – ревматический васкулит мелких сосудов головного мозга,
- ревмополиартрит – заболевание суставов,
- ревмоплеврит – воспаление бронхов, плевры, легких.
Основными симптомами данного заболевания считают:
- припухлость суставов,
- боль и скованность мышц и суставов,
- покраснение суставов.
Если у Вас появились хоть малейшие подозрения на данное заболевание, то лечение стоит провести незамедлительно. Ведь промедление способно вызвать тяжелый порок сердца. Для решения данной проблемы можно воспользоваться лечением ревматизма народными средствами в домашних условиях. Но стоит помнить о том, что перед началом проведения любых манипуляций стоит получить консультацию врача.
Как лечить ревматизм в домашних условиях
Первоначально ревматолог положит все силы на то, чтобы искоренить стрептококковую инфекцию, так как она могла стать причиной возникновения заболевания. Далее после антибактериальной терапии врач обязательно назначит гормональную. Только после этого стоит брать именно иммуномодулирующие препараты. Лечение ревматизма у взрослого больного проводят в несколько этапов:
- стационарная терапия – 1,5-3 месяца,
- нахождение в специальном санатории с кардиоревматологическим направлением,
- частое посещение поликлиники для диспансерного учета.
Но, кроме традиционной медицины есть еще и народные методы лечения ревматизма. Среди большого количества различных трав, настоев, отваров и прочего сырья, выделяют самые наиболее эффективные, такие как куркума, прополис, сосновые иголки и пр. Так, куркума оказывает терапевтический эффект на это заболевание. Она активно борется с хроническими болями, устраняет воспалительные процессы.
Прополис — достаточно распространенное вещество для лечения различных заболеваний. Особенно отмечают простоту в использовании препаратов на его основе. Это настолько доступно, что делать можно и в домашних условиях.
Прополис
Возьмите прополис и сделайте из него лепешку. Прикладывайте его на ночь на больные места. Для сохранения тепла рекомендуют обвязать теплым платком, а потом покрыть платком.
Есть и другой способ. Охладите прополис и измельчите его на терке. Далее залейте винным уксусом. Поставьте в темное прохладное место на 10 дней. Периодически взбалтывайте содержимое. Через отведенное время настойку стоит переставить в холодильник на 10 часов, а затем процедить. Ее используют для приготовления компрессов. Для этого необходимо свернуть марлю в несколько слоев и хорошо смочить ее. Затем обматывают больные суставы, покрывают дополнительной теплой тканью и оставляют на ночь. Он поможет усилить кровообращение и повысить регенерацию поврежденных тканей.
Из прополиса готовят мазь от ревматизма суставов. Возьмите 100 г вазелина и разогрейте его. Далее измельчите 10 г прополиса. Разогретый вазелин остудите до 50 градусов и соедините с прополисом. Полученное сырье поставьте на огонь и варите на протяжении 10 минут под закрытой крышкой. После приготовления ее стоит профильтровать и наносить на больные участки кожи. Делать это рекомендуют дважды в день.
Сосновые иголки
Их них готовят хвойную настойку, которая может помочь даже в самых тяжелых случаях. Для нее необходимо набрать полную литровую банку майских свежих еловых иголок. Далее залейте спиртом до верха и закройте плотно крышкой. Дайте постоять в темном и теплом месте на протяжении 3 недель. Время от времени взбалтывайте. Процедите и принимайте таким образом – 8 капель на кусочек сахара за 30 минут до приема пищи. Длительность – 4-6 месяцев.
Народное лечение ревматизма суставов отмечает особую эффективность соли. Она помогает снять боль в суставах в кратчайшие сроки. Для этого стоит растворить столовую ложку соли в стакане воды. Вода должна быть теплой. В этом растворе смочите марлю и приложите к больному месту. Поверх наложите целлофан и теплый шарф. Подержите несколько часов.
Можно не использовать воду, а взять мешочки из ткани. Раскалите соль на сковороде и пересыпьте в мешочки. Затем прикладывайте их на больные места.
Березовые листья
Возьмите хлопчатобумажные штаны. Заготовьте свежие березовые листья и поместите их в штаны. Оденьтесь и так и ложитесь спать, укутавшись в теплое одеяло. Сильный эффект будет достигнут тогда, когда Вы пропотеете.
Можно лечиться и иным способом с помощью листьев березы. Для него Вам понадобится старая ванна или кадушка. Наполните ее листьями. Поставьте на солнце и подождите несколько часов. Затем залезьте туда и наслаждайтесь.
Клевер луговой
Измельчите траву с корнями. Положите в емкость 50 г травы и залейте литром кипятка. Дайте постоять 2 часа и потом процедите. Принимайте ванну перед сном. Длительность приема – 12-14 ванн.
Любой рецепт, который Вы не выбрали бы из перечисленных окажет положительное влияние на лечение заболевания. Самое основное – это четко соблюдать указанных рекомендаций и дозировок.
Источник
Ревматизм (острая ревматическая лихорадка) — симптомы и лечение
Что такое ревматизм (острая ревматическая лихорадка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Семизаровой И. В., ревматолога со стажем в 33 года.
Определение болезни. Причины заболевания
Термин «ревматизм» в настоящее время употребляется в основном русскоязычной медициной. Согласно официальной международной терминологии, название заболевания — » острая ревматическая лихорадка». В обывательском понимании под термином «ревматизм» неверно подразумеваются исключительно заболевания опорно-двигательного аппарата.
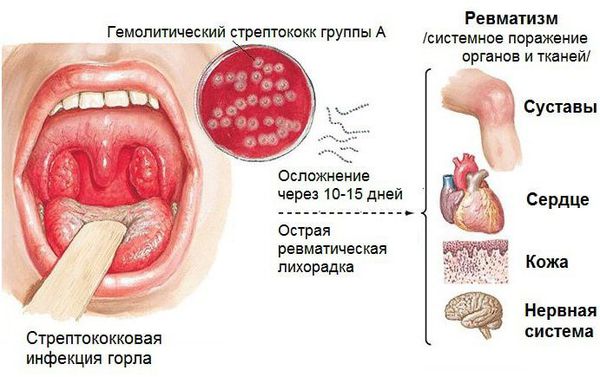
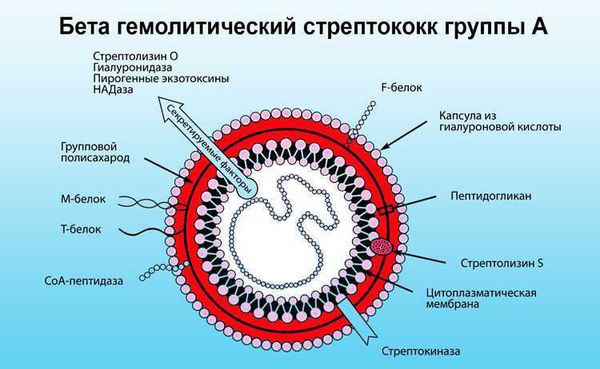
Острая ревматическая лихорадка (ОРЛ) — системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе. Может возникнуть у предрасположенных лиц после перенесённой ангины или фарингита, вызванных бета-гемолитическим стрептококком группы А [4] .
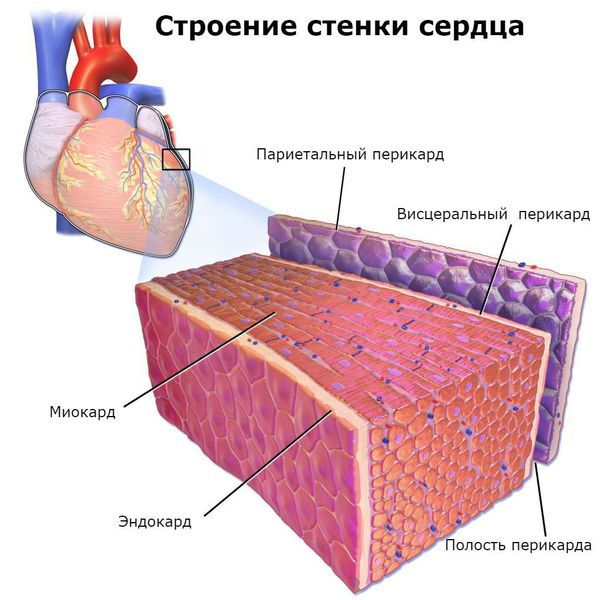
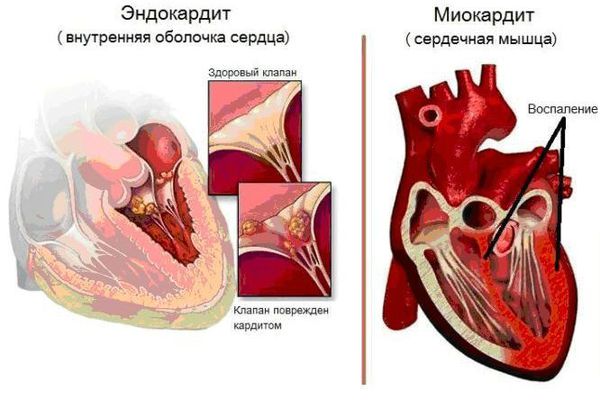
Болезнь поражает все оболочки сердца, особенно миокард ( средний мышечный слой) и эндокард ( внутреннюю оболочку) . В дальнейшем деформируется клапанный аппарат с развитием порока сердца и сердечной недостаточности.
Это заболевание известно человечеству с давних времён. Первые упоминания об острой ревматической лихорадке как о болезни суставов появились в древнекитайской медицине, и вплоть до XVIII века ревматизм рассматривали только как поражение суставов. Раньше врачи считали, что воспаление связано с тем, что какая-то ядовитая жидкость растекается по всему телу. Отсюда и произошло название болезни — «ревматизм» (от греческого rheuma — течение) [7] . Само это понятие ввёл римский врач и естествоиспытатель Клавдий Гален.
В XIX веке французский врач Ж. Буйо (1836) и русский профессор И.Г. Сокольский первыми описали ревматические пороки сердца. Заслуги этих учёных настолько велики в изучении ОРЛ, что ревматизм называли их именем — болезнью Сокольского — Буйо [1] [2] [7] .
Русский клиницист С.П. Боткин одним из первых в России поднял проблему ОРЛ. Он рассматривал данное заболевание как системное, поражающее все органы, в том числе сердце и суставы. Тогда ОРЛ впервые связали со стрептококковой инфекцией (если обратиться к терминологии того времени — это острый суставной ревматизм). Тогда же Боткин обратил внимание на связь болезни со скарлатиной. Ещё причинами он назвал плохое питание, скученность людей и неблагоприятные социально-бытовые условия [7] .
Факторы риска развития ОРЛ
Ревматизм чаще развивается у молодых людей и детей. Им свойственно более частое заболевание стрептококковой инфекцией. Большую роль в развитии ОРЛ играет наследственная предрасположенность. Важным доказательством влияния наследственности на ОРЛ можно считать открытие в 1985 году В-лимфоцитарного аллоантигена, определяемого с помощью моноклональных антител Д8\17. У больных ОРЛ наблюдается высокое носительство этого антигена [2] . Не случайно ревматизм возникает лишь у одного из 100 переболевших ангиной.
Ещё одним фактором развития ревматизма являются плохие социально-бытовые условиях, а именно низкая температура и высокая влажность в помещении, где находится много людей. Такие условия могут наблюдаться в казармах, что объясняет вспышки ревматизма у новобранцев [1] [2] .
ОРЛ и её последствия представляли серьёзную проблему для здоровья и жизни людей вплоть до середины XX века, когда был открыт пенициллин. От этого заболевания погибали люди молодого возраста, в том числе военнослужащие. В России заболеваемость ревматизмом была очень высокой. В 1920-1930-х гг. смертность от ОРЛ с вовлечением сердца доходила до 40 %, частота формирования пороков — до 75 % [5] . Благодаря активной противоревматической работе, организационным мероприятиям и научным достижениям к середине XX века заболеваемость ревматизмом начала снижаться, и в 1980-е гг. составляла 5 человек на 100 000 населения. К 2007 году первичная заболеваемость ревматизмом составляла 0,016 на 1000 населения. В настоящее время изменился характер течения ОРЛ. Нередко болезнь протекает со слабовыраженными признаками воспаления, что затрудняет своевременную диагностику.
Этиология
Отмечено, что заболевшие ОРЛ незадолго до начала болезни перенесли ангину, обострение хронического тонзиллита или скарлатину. В крови у таких пациентов было зафиксировано повышенное количество стрептококкового антигена и противострептококковых антител, что подтверждает связь ревматизма со стрептококковой инфекцией [5] .
Симптомы ревматизма
Основным, а в большинстве случаев и единственным проявлением ревматизма является поражение сердца, вызванное воспалением — ревмокардит (кардит). При ревмокардите происходит одновременное поражение миокарда и эндокарда. Это главный синдром, определяющий тяжесть и исход заболевания.
В случае кардита взрослые пациенты испытывают дискомфорт в области сердца, перебои сердечного ритма, учащённое сердцебиение. Может быть лёгкая одышка при физической нагрузке [4] [5] [7] . У детей эта патология протекает тяжелее: заболевание начинается с сердцебиения, появляется одышка в покое и при нагрузке, постоянные боли в области сердца [7] . Однако, согласно наблюдениям большинства педиатров, дети редко предъявляют субъективные жалобы. Только 4-5 % пациентов детского возраста отмечают неприятные ощущения в области сердца в начале заболевания. Зато около 12 % больных предъявляют жалобы на усталость и утомляемость, особенно после занятий в школе [2] [10] .
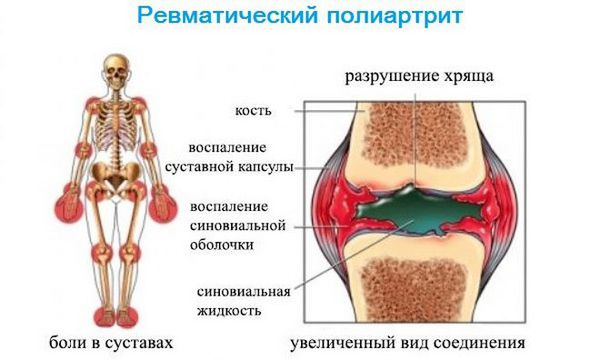
При ОРЛ возможно развитие ревматического полиартрита, который поражает опорно-двигательный аппарат. Это второе по частоте клиническое проявление ОРЛ. Распространённость ревматического полиартрита варьирует по разным данным от 60 до 100 % [3] . Пациенты жалуются на боли в крупных суставах, невозможность двигаться, увеличение суставов в объёме [4] . Полиартрит может протекать изолированно или в сочетании с другим синдромом, чаще всего с кардитом. Особенностью заболевания является быстрое и полное обратное развитие при своевременном назначении противоревматической терапии.
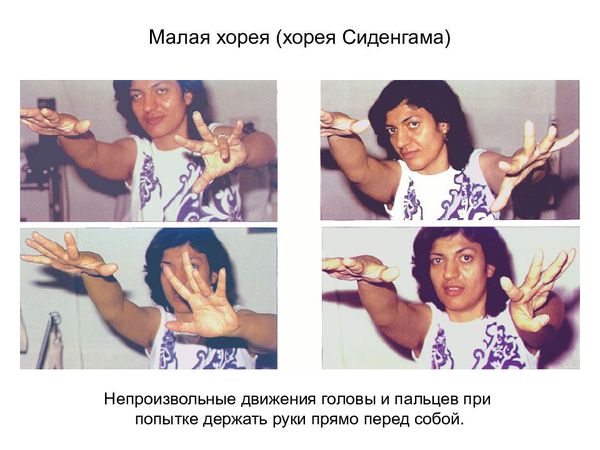
Ревматические поражения нервной системы встречаются преимущественно у детей. Стоит отметить такое заболевание, как «малая хорея», или ревматическая хорея (хорея Сиденхама, пляска святого Вита). Она проявляется эмоциональной нестабильностью и насильственными, беспорядочными, непроизвольными движениями (гиперкинезами) верхней части туловища, верхних конечностей и мимической мускулатуры [1] [2] .
Ревматическая хорея встречается у 12-17 % детей, чаще болеют девочки от 6 до 15 лет [11] . Начало постепенное: у пациентов возникает плаксивость, раздражительность, подёргивания мышц туловища, конечностей, лица. Они жалуются на неустойчивость походки, нарушение почерка. Продолжительность хореи — от 3 до 6 месяцев. Заканчивается обычно выздоровлением, но у некоторых больных в течение длительного времени сохраняются астеническое состояние (повышенная утомляемость, неустойчивость настроения, нарушение сна), снижение тонуса мышц, смазанность речи [1] [2] .
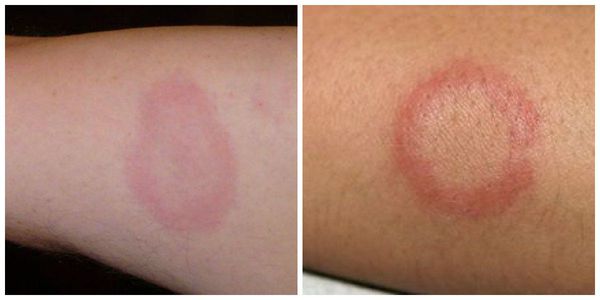
Кольцевидная эритема — редкое, но специфическое клиническое проявление ОРЛ. Она появляется в период наибольшей активности процесса примерно у 7-17 % детей. Кольцевидная эритема представляет собой незудящую сыпь бледно-розовой окраски. Она не возвышается над уровнем кожи, появляется на ногах, животе, шее, внутренней поверхности рук. Элементы сыпи имеют вид тонкого ободка, который исчезает при надавливании. Диаметр элементов — от нескольких миллиметров до ширины детской ладони.
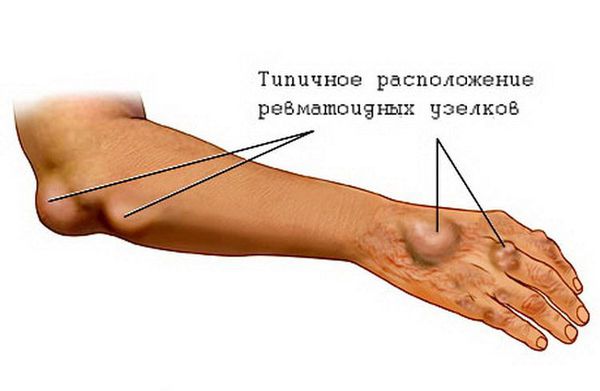
Подкожные ревматические узелки также являются редким признаком ОРЛ. Это округлые, плотные, безболезненные образования, варьирующие по размерам от 2 мм до 1-2 см. Они образуются в местах костных выступов (вдоль остистых отростков позвонков, краёв лопаток) или по ходу сухожилий (обычно в области голеностопных суставов). Иногда представляют собой скопления, состоящие из нескольких узелков. Часто сочетаются с тяжёлым кардитом.
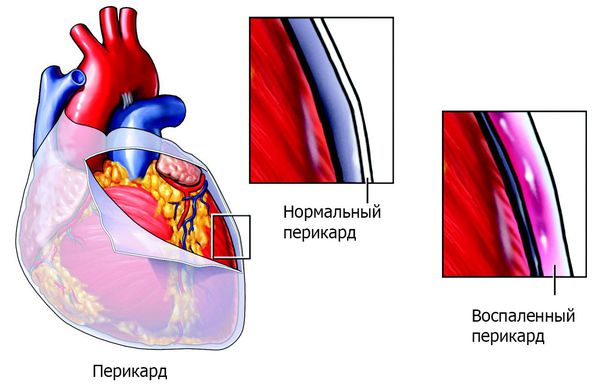
К дополнительным клиническим проявлениям ОРЛ относят абдоминальный синдром (о струю боль в животе) и полисерозит — воспаление серозных оболочек нескольких полостей тела (плевры, перикарда, брюшины и др.). Эти синдромы развиваются у детей на фоне высокой воспалительной активности. Абдоминальный синдром, обусловленный перитонитом ( воспалением брюшины) , проявляется острой диффузной болью в животе, иногда она сопровождается тошнотой и рвотой, вздутием живота, задержкой стула и газов.
Помимо перикардита возможно развитие плеврита (воспаления серозной оболочки, покрывающей поверхность лёгких ). Плеврит может быть сухим или экссудативным. Сухой плеврит — это воспаление плевральных листков с образованием на них фибрина. Экссудативный — воспаление, сопровождающееся скоплением в плевральной полости экссудата различного характера. При ОРЛ чаще наблюдается сухой плеврит. В настоящее время это проявление ОРЛ наблюдается редко. Может протекать клинически бессимптомно или сопровождаться болью при дыхании, сухим кашлем, иногда выслушивается шум трения плевры [5] [6] [7] .
Патогенез ревматизма
В ответ на проникновение стрептококковой инфекции организм начинает вырабатывать противострептококковые антитела. В то же время образуются иммунные комплексы, циркулирующие в крови и оседающие в микроциркуляторном русле. Стрептококк синтезирует токсины и ферменты. К токсинам относятся:
- стрептолизин О, который обладает кардиотоксическим действием, т. е. повреждает сердце;
- стрептолизин S, который обладает артритогенным действием, т.е. повреждает суставы.
Ферменты — это гиалуронидаза, стрептокиназа и дезоксирибонуклеаза, они участвуют в развитии воспаления.
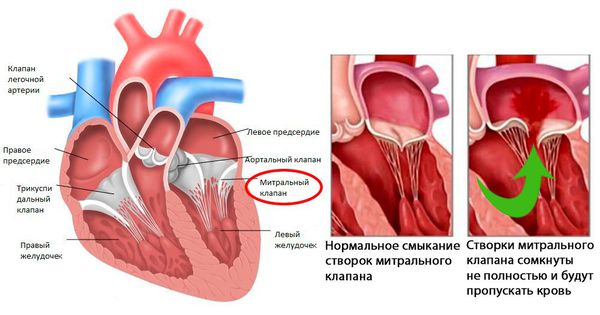
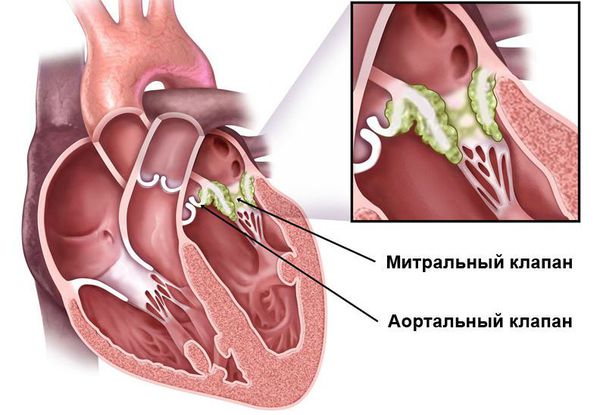
Иммунная система распознает эти токсины и ферменты, начинает их атаковать, но под удар попадают миокард и соединительная ткань. Чаще всего поражается митральный клапан, реже происходит поражение аортального и трёхстворчатого клапанов. На разных стадиях ОРЛ возникают разные пороки сердца:
- Через 6 месяцев после начала атаки развивается недостаточность митрального клапана (митральный клапан не может полностью смыкаться, что вызывает обратный патологический ток крови из левого желудочка в левое предсердие.
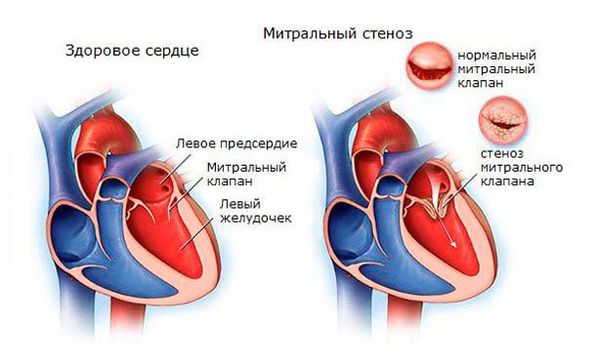
- Через 2 года после атаки формируется митральный стеноз — сужение просвета клапанного кольца между левым предсердием и желудочком, что приводит к нарушению нормального выброса крови [4][9] .
Установлено, что исход ревматизма определяется частотой формирования порока сердца, а частота формирования пороков сердца, в свою очередь, зависит от тяжести перенесённого ревмокардита. Известно также, что процент пороков сердца после первичного ревмокардита снизился в 2,5 раза. Следовательно, исход ревматизма стал более благоприятным.
Классификация и стадии развития ревматизма
Современная классификация ОРЛ была принята Ассоциацией ревматологов России (АРР) в 2003 году. Она существенно отличается от предыдущих классификаций ревматизма 1964 и 1990 гг. В частности, в соответствии с принятым новым названием болезни каждая повторная атака рассматривается как новый эпизод ОРЛ, а не обострение ревматизма как хронического заболевания. По современным представлениям эпизод ОРЛ может закончиться либо выздоровлением, либо формированием хронической ревматической болезни сердца (ХРБС) [4] . Стоит отметить, что хроническая ревматическая болезнь не может появиться в других органах, это поражение только сердца, при котором формируется порок сердца [4] [9] .
Классификация и стадии развития заболевания
Код ревматизма по МКБ10 — 100-102.
- Общеклинические интерпретации:
- острая ревматическая лихорадка — т. е. впервые возникшая;
- возвратная ревматическая лихорадка — возникшая после перенесённой предыдущей атаки ОРЛ.
- Общеклинические явления (возможные клинические проявления ОРЛ):
- основные: артрит, хорея, кардит, кольцевидная эритема, ревматические узелки;
- дополнительные: артралгии, абдоминальный синдром, лихорадка, серозиты.
- Результат:
- выздоровление;
- хроническая ревматическая болезнь сердца.
По классификации Н.Д. Стражеско и В.Х. Василенко есть несколько стадий нарушения кровообращения:
- I стадия (начальная) — недостаточность кровообращения проявляется только во время физических нагрузок. У пациента возникает одышка, учащённое сердцебиение, утомляемость. В покое этих симптомов не наблюдается. Гемодинамика не нарушена.
- II стадия (выраженная) — длительная недостаточность кровообращения, сопровождающаяся нарушением гемодинамики (застой в малом и большом кругах кровообращения). Признаки проявляются в покое.
- IIА стадия — в состоянии покоя симптомы недостаточности кровообращения выражены умеренно. Нарушения гемодинамики наблюдаются только в одном из отделов сердечно-сосудистой системы (в большом или малом круге кровообращения).
- IБ стадия — характеризуется выраженными гемодинамическими нарушениями с вовлечением всей сердечно-сосудистой системы (и большого, и малого кругов кровообращения).
- II стадия (конечная, дистрофическая) — проявляется серьёзными нарушениями гемодинамики, стойкими изменениями обмена веществ и необратимыми поражениями в структуре органов и тканей.
По классификации Нью-Йоркской ассоциации кардиологов есть несколько функциональных классов (ФК):
- 1 ФК — пациент перенёс или имеет заболевание сердца, но его физическая активность не ограничена. Привычные нагрузки не приводят к возникновению слабости, сердцебиения, одышки или ангинозных болей (д авящих или сжимающих болей в области сердца) .
- 2 ФК — пациент испытывает небольшие трудности с физической активностью. В покое состояние больного нормальное, но при обычных физических нагрузках появляется слабость, сердцебиение, одышка или ангинозные боли.
- 3 ФК — у пациента имеется заболевание сердца, которое значительно ограничивает его физическую активность. Больной чувствует себя комфортно только в состоянии покоя. При незначительных нагрузках появляется слабость, сердцебиение, одышка или ангинозные боли.
- 4 ФК — даже при минимальной физической нагрузке больные испытывают дискомфорт. Проявления сердечной недостаточности и синдром стенокардии могут проявляться в покое [12] .
Осложнения ревматизма
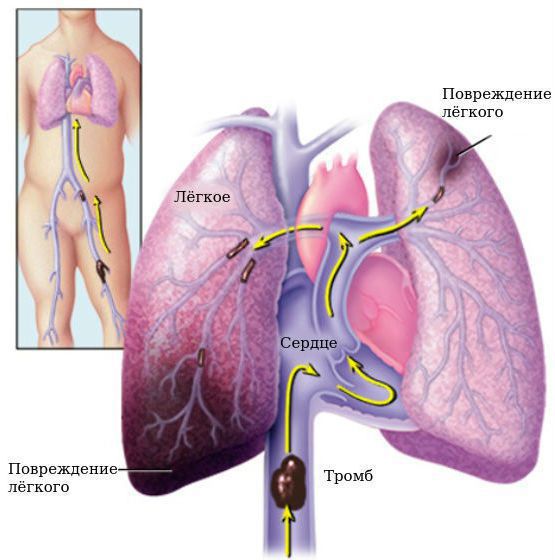
Осложнения при ОРЛ: тромбозы глубоких вен, тромбоэмболия лёгочных артерий, застойная сердечная недостаточность, инфекционный эндокардит, нарушение ритма и проводимости.
Тромбоэмболия лёгочной артерии — угрожающее жизни состояние, при котором из вен нижних конечностей или из левого предсердия отрывается тромб и закупоривает всю лёгочную артерию (при этом наступает смерть) или мелкие её ветви (в этом случае прогноз более благоприятный).
Сердечная недостаточность — это симптомокомплекс, характеризующийся одышкой, сердцебиениями, отёками нижних конечностей, увеличением печени. В начальной стадии эти признаки не так сильно выражены и могут быть обратимы. В конечной стадии они необратимы и заканчиваются летальным исходом.
Инфекционный эндокардит — инфекционное полипозно-язвенное воспаление эндокарда (внутренней оболочки сердца). При этом заболевании страдает не только сердце, но и другие внутренние органы. На сердечных клапанах образуются скопления микроорганизмов (вегетации), они могут отрываться от сердца и с током крови попадать в другие органы, например в мозг, почки, кишечник. Там они вызывают закупорку сосудов (тромбозы) с соответствующей тяжёлой клиникой вплоть до летального исхода.
После перенесённой ОРЛ возможно формирование порока сердца. При возвратном (вторичном) ревмокардите число случаев последующего формирования порока сердца возрастает, особенно в подростковом возрасте. Ревматический процесс вызывает укорочение створок клапана (недостаточность) или сужение клапанного отверстия (стеноз). В результате возникают нарушения сердечного кровообращения и камеры сердца увеличиваются в размерах. Затем возникает и прогрессирует сердечная недостаточность.
Диагностика ревматизма
Для диагностики ОРЛ используют критерии Киселя — Джонса. Они были пересмотрены Американской кардиологической ассоциацией в 1992 году, а в 2003 году преобразованы Ассоциацией ревматологов России. Это очень важный шаг, так как он способствовал раннему распознаванию и правильной трактовке клинических явлений. Критерии Киселя — Джонса разделили на две группы: большие и малые.
К большим относятся:
- Кардит.
- Полиартрит.
- Хорея.
- Кольцевидная эритема.
- Подкожные ревматические узелки.
- Клинические критерии: артралгия (боли в суставах), лихорадка.
- Лабораторные критерии: увеличение скорости оседания эритроцитов (СОЭ), повышение концентрации C-реактивного белка (СРБ).
- Признаки митральной и/или аортальной регургитации (патологического обратного тока крови из левого желудочка в предсердие) при эхокардиографии.
Данные, подтверждающие предшествовавшую БГСА-инфекцию (бета-гемолитическую стрептококковую А инфекцию)
- Положительная БГСА-культура, выделенная из зева, или положительный тест быстрого определения группового БГСА-Аr.
- Повышение титров противострептококковых антител.
Вероятность ОРЛ высока, если подтверждено два момента:
- У больного выявлено два больших критерия или один большой и два малых критерия.
- Больной ранее перенёс БГСА-инфекцию [1][2][9] .
- Изолированная («чистая») хорея в случае отсутствия других причин.
- «Поздний» кардит — длительное (более 2 месяцев) развитие клинических и инструментальных признаков вальвулита (воспаления тканей, образующих клапаны сердца) при отсутствии других причин.
- Повторная острая ревматическая лихорадка на фоне хронической ревматической болезни сердца (или без неё).
Лабораторная диагностика
- Общий анализ крови, анализ на уровень С-реактивного белка, на уровень антител к стрептококку и его токсинам.
- Исследование мазка из зева для обнаружения бета-гемолитического стрептококка группы А.
При подозрении на ОРЛ необходимо взять мазок из зева и кровь на АСЛ-О (антистрептолизин-О — антитела, которые организм вырабатывает против стрептолизина) [2] [6] . Лабораторные показатели, как правило, коррелируют со степенью активности ревматического процесса за исключением хореи, при которой показатели могут быть нормальными [8] [10] .
Инструментальные методы
Для оценки поражения сердца применяют:
- электрокардиографию ( ЭКГ) — помогает выявить нарушения ритма и проводимости сердца;
- фонокардиографию — позволяет выявить и дать характеристику шумов, тонов сердца;
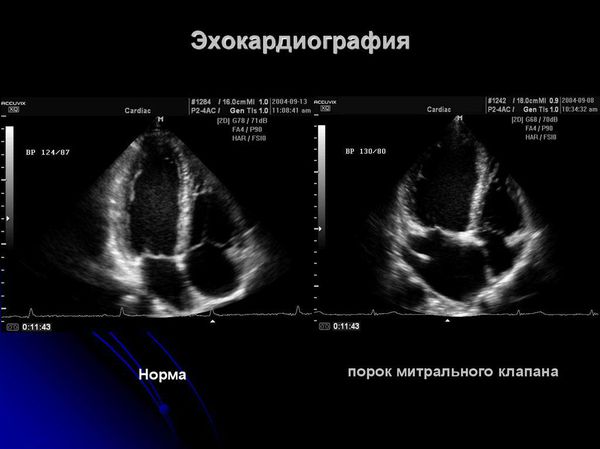
- эхокардиографию (ЭХО КГ) для выявления клапанной патологии, перикардита.
Дифференциальный диагноз
- Инфекционный эндокардит — инфекционное воспаление внутренних оболочек камер сердца.
- Неревматический миокардит — воспаление сердечной мышцы (миокарда).
- Идиопатический пролапс митрального клапана — провисание створок левого предсердия в полость левого желудочка. При небольшой степени гемодинамические изменения незначительны и на общее состояние не влияют. При выраженной степени (3-4 стадия) могут быть признаки сердечной недостаточности. Дифференцировать необходимо с помощью ЭХО КГ.
- Клещевая мигрирующая эритема (Лайм-боррелиоз, или болезнь Лайма). Имеются в виду кожные проявления.
Лечение ревматизма
При ОРЛ, особенно с выраженным кардитом, больные должны соблюдать постельный режим в течение 2-3 недель. В дальнейшем необходимо включать комплексы лечебной гимнастики.
Пациентам с кардитом рекомендуется ограничить потребление поваренной соли и углеводов (примерно до 300 г в сутки). Считается, что эти вещества усиливают воспалительные процессы в организме [5] . Количество полноценных белков (мясо, творог, рыба, яйца, сыр) должно составлять не менее 2 г на 1 кг массы тела. Содержащиеся в них фосфолипиды оказывают защитное действие по отношению к инфекции.
Этиотропная (противострептококковая) терапия. Основа — препараты бензилпенициллина. Антибиотики назначают немедленно после установления диагноза ОРЛ, продолжительность лечения составляет 10 дней для большинства препаратов. Сразу после окончания курса антибиотиков назначается бензатин бензилпенициллин (экстенциллин, ретарпен) для вторичной профилактики ОРЛ [3] [5] . При ОРЛ не рекомендуется назначать тетрациклин, левомицетин, так как стрептококк мало чувствителен к этим препаратам.
При тяжёлом течении заболевания (СОЭ 30 мм/час, кардит) назначаются глюкокортикоиды (ГКС). Препарат выбора — преднизолон 15-25 мг/сутки. Принимать следует в утренние часы в один приём до достижения терапевтического эффекта, в среднем курс составляет 2 недели. Один раз в 5-7 дней нужно снижать дозу на 2,5 мг. Общая продолжительность курса —1,5 -2 месяца
НПВП (нестероидные противовоспалительные препараты) назначают в следующих случаях:
- при слабо выраженном кардите;
- при ревматическом артрите без кардита;
- при минимальной активности процесса (СОЭ менее 30 мм/час);
- при необходимости продолжительного лечения после снижения высокой активности;
- после отмены ГКС;
- после повторной атаки острой ревматической лихорадки на фоне ревматического порока.
НПВП имеют выраженный противовоспалительный эффект и в течение 10-14 дней помогают снизить проявления лихорадки, артрита, приводят к положительной динамике кардита, улучшению лабораторных показателей. При длительном применении НПВП могут вызвать побочные реакции: изменение клеточных элементов крови, поражение слизистой желудочно-кишечного тракта и др. [1] [3] [5] С целью контроля периодически проводят исследования кала на скрытую кровь, по показаниям выполняют фиброгастроскопию, определяют лейкоциты и тромбоциты в периферической крови.
Симптоматическая терапия заключается в коррекции сердечной недостаточности, которая может развиться у больных с ревматическими пороками сердца или активным воспалением тканей, образующих клапаны сердца. Симптоматическое лечение подразумевает использование по показаниям сердечных гликозидов, диуретиков, и-АПФ и бета-блокаторов. Для лечения хореи назначают противовоспалительные препараты, при выраженных гиперкинезах дополнительно применяют нейротропные средства: фенобарбитал 0,015-0,03 г 3-4 раза в сутки или «Финлепсин» 0,4 г\ сут.
Прогноз. Профилактика
При своевременном и правильном лечении прогноз благоприятный. Если формируется порок сердца, то в дальнейшем необходима хирургическая коррекция (протезирование, пластика).
Профилактика
В соответствии с рекомендациями Комитета экспертов Всемирной организации здравоохранения (ВОЗ) различают первичную профилактику ревматической лихорадки (профилактику первичной заболеваемости) и вторичную (профилактику рецидивов болезни).
Первичная профилактика — это комплекс общественных и индивидуальных мер, которые направлены на предупреждение заболеваемости ангинами, фарингитами. Комплекс включает закаливание, повышение жизненного уровня, улучшение жилищных условий, обязательные прогулки на свежем воздухе.
Очень важно раннее лечение ангин и других острых заболеваний верхних дыхательных путей, вызванных стрептококком. Любое лечение ангины должно продолжаться не менее 10 дней. В этом случае возможно полное излечение стрептококковой инфекции.
Вторичную профилактику начинают ещё в стационаре, сразу после окончания 10-дневной терапии пенициллинами или макролидами. Важно иметь в виду — чем меньше возраст пациента при первой атаке, тем выше риск рецидива. Длительность вторичной профилактики определяется индивидуально.
- Пациенты без поражения сердца должны проходить противорецидивную профилактику минимум 5 лет после последней атаки, по крайней мере до 21 года, после этого возраста частота рецидивов, как правило, снижается.
- Больным, у которых есть поражение сердца, проводят профилактику до 40 лет.
- Если пациенты перенесли операцию на сердце, то вторичная профилактика проводится пожизненно [10] .
Одновременно с осуществлением вторичной профилактики больным ОРЛ в случае присоединения острых респираторных инфекций, ангин, фарингита рекомендуется проведение текущей профилактики. Последняя предусматривает назначение 10-дневного курса лечения пенициллином.
Накопленный многолетний опыт свидетельствует о том, что бициллинопрофилактика наряду с комплексом других мероприятий является высокоэффективным средством предупреждения рецидива ОРЛ у детей и взрослых [6] [8] . Однако, согласно многочисленным наблюдениям, при проведении бициллинопрофилактики у 0,7-5,0 % больных возникают побочные реакции, преимущественно аллергические.
Санаторно-курортное лечение — важное звено в комплексе реабилитационных (восстановительных) мероприятий больных ревматической лихорадкой в неактивной фазе заболевания или с минимальной степенью активности ревматического процесса. Таких пациентов направляют в санатории Крыма, Северного Кавказа, Сочи, Мацесты, Цхалтубо, Кисловодска. Больным с выраженной активностью ревматического процесса курортное лечение противопоказано [3] [5] .
Источник