- Подкожный клещ на лице: причины появления, симптомы и лечение
- Содержание статьи:
- Причины появления демодекоза
- Признаки болезни
- Диагностика демодекоза
- Лечение демодекоза
- Чесотка — симптомы и лечение
- Определение болезни. Причины заболевания
- Распространённость чесотки
- Этиология
- Прямое заражение чесоткой
- Непрямое заражение чесоткой
- Симптомы чесотки
- Патогенез чесотки
- Классификация и стадии развития чесотки
- Осложнения чесотки
- Диагностика чесотки
- Лабораторная диагностика
- Лечение чесотки
- Противочесоточные препараты
- Снижение зуда
- Народные методы лечения
- Прогноз. Профилактика
Подкожный клещ на лице: причины появления, симптомы и лечение
Содержание статьи:
Причины появления демодекоза
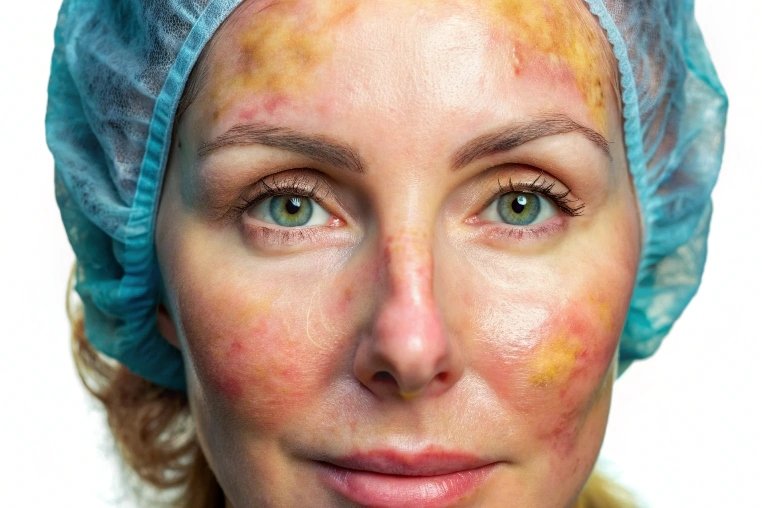
Тело подкожного клеща полупрозрачное, а его длина достигает 0,4 мм. Максимальная активность приходится на ночное время – человек начинает испытывать зуд, дискомфорт, что ухудшает качество сна. Днем паразит избегает света.
Демодекоз поражает преимущественно лоб, нос, шею и щеки. Заболевание чаще встречается у людей с жирным типом кожи, так как клещ поддерживает жизнедеятельность за счет сала и отмерших эпителиальных клеток.
Заболевание появляется у людей разного возраста и пола, исключение составляют лишь новорожденные дети. При этом присутствие клеща может оставаться незамеченным на протяжении многих месяцев, если он активно не размножается.
- нарушения в работе органов пищеварения;
- нервные срывы;
- сбои эндокринной системы;
- использование косметики.
- злоупотребление спиртными напитками;
- употребление острых приправ, кофе;
- частое посещение бани и солярия;
- длительное пребывание на солнце.
Подкожный клещ является очень заразным, поэтому легко передается. Кроме того, переносчиками могут быть не только люди, но и домашние животные. Медики не рекомендуют пользоваться одним полотенцем, посудой, щеткой для волос и другими бытовыми предметами, чтобы избежать демодекоза и прочих кожных заболеваний.
Признаки болезни
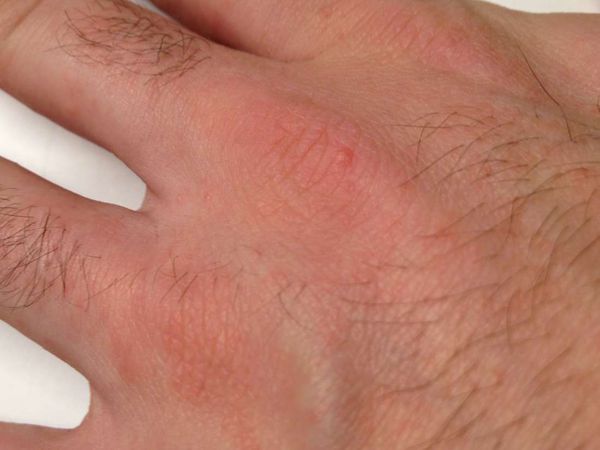
После того, как клещ активизируется, кожа становится более жирной, блестящей, а поры расширенными. Возможно появление высыпаний, прыщей и язвочек. Количество красных пятен постепенно растет, они становятся бугристыми. Некоторые пациенты отмечают припухлость кожи.
Когда человек является носителем подкожного клеща, симптомы могут полностью отсутствовать. Только при определенных обстоятельствах численность паразитов начнет расти.
Если клещ паразитирует на ресницах, у их основания заметны белесые чешуйки. Постепенно отмечается выпадение волосинок, покраснение глаз, слезотечение и сильный зуд. Отсутствие лечения ведет к образованию корок, постоянному дискомфорту. Больной становится нервным, в целом неважно себя чувствует.
Диагностика демодекоза
При выраженных симптомах диагностика болезни не вызывает затруднений. Заподозрить наличие клеща можно уже при первичном осмотре, но чтобы верифицировать диагноз берут соскоб. В лабораторных условиях исследуют кожный жир, корочки, выявляют наличие клещей или следов их жизнедеятельности. После этого подбирается лечение, которое напрямую зависит от стадии заболевания.
Чтобы результаты анализов были достоверными, за сутки до их сдачи не рекомендуется умываться, ходить в баню, пользоваться косметикой. В противном случае соскоб может оказаться без особенностей, соответственно, врач не сможет назначить лечение.
Лечение демодекоза
Дерматологи подбирают комплексное лечение демодекоза, направленное не только на устранение клещей, но и причин их появления, последствий жизнедеятельности. Использовать только наружные препараты нерационально – они позволяют лишь немного улучшить состояние кожи, но не способны устранить проблему.
Для лечения демодекоза назначают следующие лекарства:
- антипаразитарные средства, имеющие широкий спектр действия и доказанную эффективность;
- антибиотики, в том числе мази на их основе;
- витаминные комплексы, пробиотики;
- сосудоукрепляющие средства.
В целом медикаментозное лечение направлено на уменьшение численности клещей, устранение причин их активного размножения. Поддержание иммунитета – обязательный пункт. Если не восстановить защитные силы организма, вылечиться не удастся или эффект будет недолгим. В некоторых случаях рекомендуют прием гормональных препаратов, помогающих бороться с кожными паразитами.
На время лечения запрещается пользоваться жирными кремами, пудрой. Нельзя проводить механический пилинг кожи, наносить маски, не назначенные врачом. Любые жирные средства создают благоприятную среду для размножения клещей, поэтому лечение становится неэффективным, даже если одновременно человек применяет выписанные препараты.

Нередко назначают криотерапию в комплексе с основным лечением. Она позволяет повысить защитные функции кожи, улучшить ее внешний вид. К концу курса отмечается значительное сужение пор, исчезновение покраснения, выравнивание эпидермиса. Количество процедур и тип воздействия подбирается индивидуально – это может быть как массаж, так и пилинг. Отзывы о криотерапии положительные.
Криотерапия имеет доказанную эффективность. В результате охлаждения кожи улучшается приток крови, повышаются защитные функции. Процедуру проводят как во время лечения демодекоза, так и после него.
При демодекозе важна диета, помогающая вывести клеща. Запрещено употребление шоколада, меда, облепихи, острого, жареного, копченого. Нужно в целом придерживаться здорового питания, принимать витаминные комплексы, подобранные врачом. Меню нужно разнообразить овощами и фруктами, зеленью. Нельзя придерживаться строгих диет или же есть все подряд. Медики не рекомендуют лечиться народными методами, ведь их эффективность ставится под сомнение.
Чтобы избежать перезаражения, на время лечения нужно ежедневно менять не только полотенца, но и постельное белье. После стирки вещи требуется тщательно проглаживать утюгом. Когда в доме живут и другие люди, они должны сдать соскоб с профилактической целью. Если этого не сделать, они могут стать носителями подкожного клеща, поэтому возможно повторное заражение.
Источник
Чесотка — симптомы и лечение
Что такое чесотка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николаевой Ларисы Борисовны, дерматолога со стажем в 38 лет.
Определение болезни. Причины заболевания
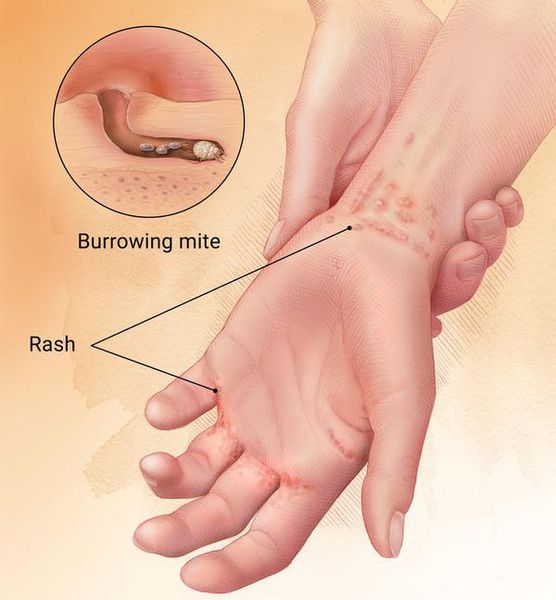
Чесотка (scabies) — паразитарное заболевание кожных покровов, причиной которого является чесоточный клещ Sarcoptes scabiei.
Распространённость чесотки
С возбудителем чесотки столкнулось около 130 миллионов человек во всём мире. С увеличением миграции чесотка вновь стала одним из наиболее распространённых заболеваний в странах Западной Европы. [7] С ней приходится иметь дело врачам как в поликлиниках и стационарах, так и при оказании неотложной медицинской помощи в травмпунктах и отделениях скорой медицинской помощи. Интенсивный показатель в России за 2011 год составил 45,9 случаев на 100 тысяч населения. [6]
Этиология
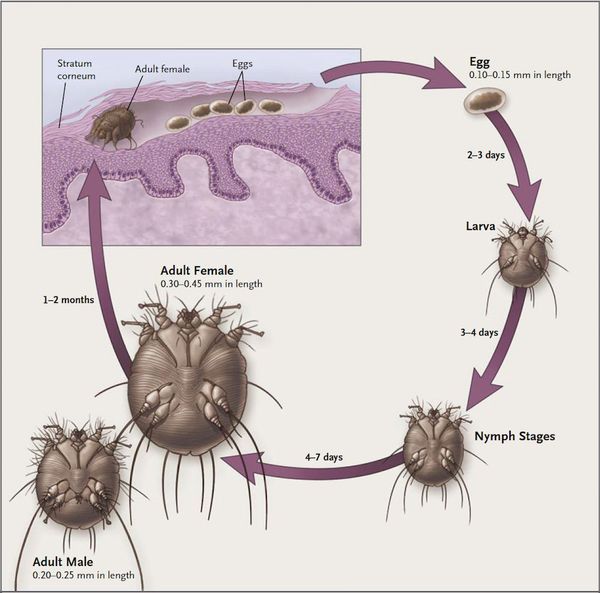
Причиной заболевания является чесоточный клещ Sarcoptes scabiei. Его жизненный цикл протекает в эпидермисе человека и составляет 1-1,5 месяца. Вне человеческого тела клещ погибает в течение трёх суток. Он не способен поддерживать водный баланс за счёт поглощения воды из воздуха, поэтому причиной его гибели является не голодание, а дефицит влаги.
Чаще всего чесоткой болеют дети, так как кожа у них более тонкая и мягкая. В среднем клещу необходимо 30 минут, чтобы прогрызть кожу. [1] [2]
Прямое заражение чесоткой
Источником чесотки является больной человек, при тесном телесном контакте с которым (совместное нахождение в постели или интимная близость) происходит заражение. Активность паразита выше в вечерние и ночные часы, именно в это время он более заразен (прямой путь инфицирования). Нередко встречаются случаи заражения через бытовые принадлежности больного чесоткой, контакт с его одеждой, крепкие рукопожатия и т.п. [2] [3]
В группе риска находятся инвазионно-контактные коллективы — люди, проживающие совместно, имеющие общую спальню и тесно контактирующие в бытовых условиях (особенно вечером и ночью). К таким лицам относятся те, кто находятся в детских домах, интернатах, общежитиях, домах престарелых, казармах, «надзорных» палатах в психоневрологических стационарах и тюрьмах.
Непрямое заражение чесоткой
Самопроизвольное заражение чесоткой (то есть вне очага) в банях, отелях, подъездах встречается реже. Этот непрямой способ инвазии возможен в случае последовательного контакта большого количества людей с вещами, которые ранее использовал инфицированный человек (постельное бельё, предметы туалета и другое). [2] [3] [6]
Симптомы чесотки
Основным субъективным симптомом чесотки является сильный зуд, чаще возникающий в вечернее и ночное время.
Инкубационный период: если человек заболевает чесоткой впервые, зуд возникает спустя 1-2 недели, при повторном заражении — через день.
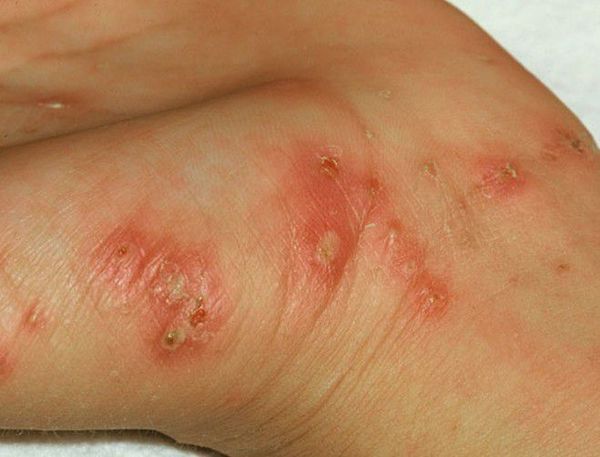
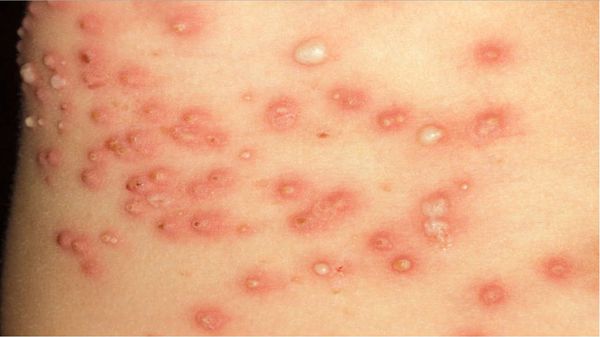
Высыпания на коже (чесоточные ходы, папулы и везикулы) появляются ввиду деятельности клеща. Позже возникает аллергия на продукты его жизнедеятельности, в результате чего присоединяются другие симптомы: мелкие расчёсы и геморрагические (кровянистые) корочки.
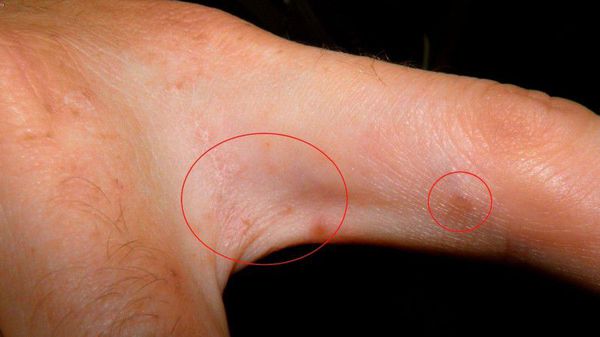
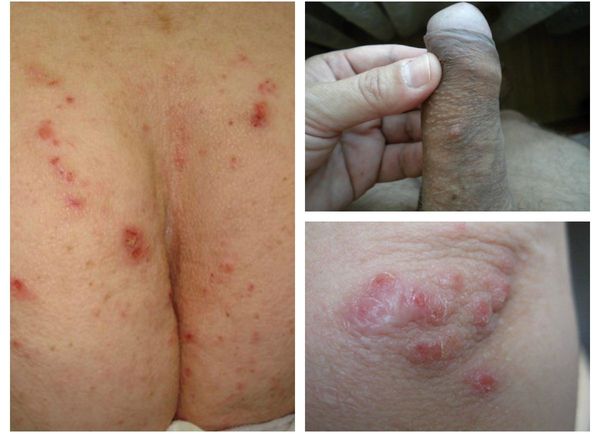
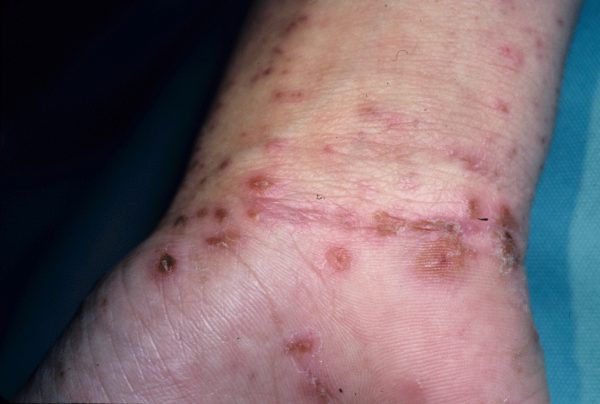
Основным клиническим симптомом является чесоточный ход. Он имеет вид возвышающейся прямой или изогнутой линии беловато-сероватого или грязно-серого цвета, длина которого составляет 5-7 мм. Их часто обнаруживают на запястьях, стопах и мужских половых органах. Чесоточные ходы в области стоп обычно встречаются у лиц, длительно болеющих чесоткой, а также при первичном проникновении самки клеща в эпидермис подошв, что нередко происходит после посещения бань и душевых, в которых до этого побывал инфицированный человек. [2] [3] [6]
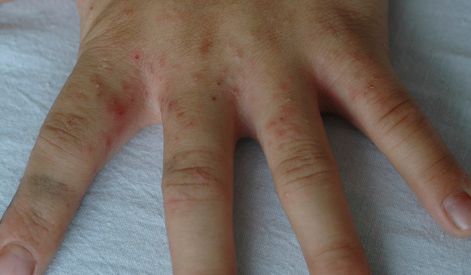
В клинической картине чесотки преобладают папулы (узелки) и везикулы (пузырьки). Молодые самки и самцы (неполовозрелые формы паразита) обнаруживаются в папулах и везикулах в 1/3 случаев. Папулы с клещами обычно небольшого размера (до 2 мм), они располагаются в области волосяных луковиц. Везикулы чаще мелкие (до 3 мм) и располагаются изолированно, воспалительная реакция может отсутствовать. Они встречаются преимущественно в межпальцевых промежутках кистей, иногда на запястьях и стопах.
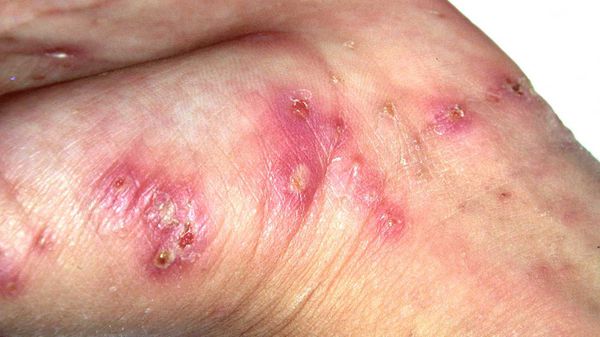
Высыпания в виде расчёсов и геморрагических корочек появляются вторично при расчёсывании кожи. В случае повреждения кожи расчёсами может присоединиться микрофлора, вызывающая нагноение, тогда появляются пустулы, гнойнички, серозно-гнойные корки.
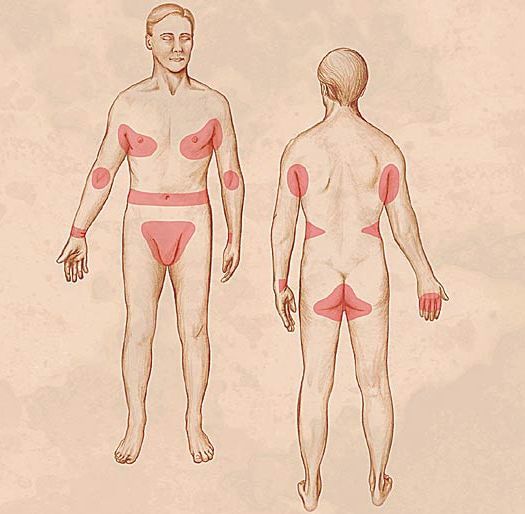
Локализуются высыпания в основном на туловище и конечностях, редко на лице и межлопаточной области. Чаще всего они обнаруживаются на кистях, иногда на запястьях, стопах, мошонке, половом члене у мужчин и в области ареолы сосков у женщин. Расчёсы, гнойнички и кровянистые корочки обычно возникают в зоне локтей, межъягодичной складки и крестца. [1] [2] [6]
К диагностическим признакам чесотки относятся:
- симптом Горчакова — геморрагические корочки в области локтей и их окружности;
- симптом Арди — пустулы и гнойные корочки на локтях и в их окружности;
- симптом Сезари — чесоточный ход, представленный лёгким возвышением в виде полоски, которое можно обнаружить при пальпации;
- симптом Михаэлиса — геморрагические корочки и импетигинозные высыпания в межягодичной складке с переходом на крестец.
Патогенез чесотки
Жизненный цикл чесоточного зудня можно разделить на две стадии — накожную (непродолжительную) и внутрикожную (длительную).
Мужская и женская особь чесоточного клеща спариваются на поверхности кожи, после чего самец погибает, а самка прогрызает эпидермис и проделывает чесоточный ход. На его создание у женской особи уходит от 15 минут до одного часа.
В чесоточном ходе самка чесоточного клеща откладывает яйца — примерно 1-2 яйца за сутки и около 40-50 яиц за весь период своего существования (причём самое плодовитое время — осенне-зимний период). Через две недели из них появляются молодые особи, которые прогрызают новые ходы. В вечернее и ночное время они выходят на поверхность, и процесс размножения продолжается вновь.
Молодые особи чесоточного клеща проникают в определённые участки кожи. В основном они размещаются в зоне кистей, запястий, стоп и мужских половых органов. Причём, кисти являются зеркалом заболевания, так как они — излюбленное место расположения женских особей чесоточного зудня. Именно в чесоточных ходах на кистях они откладывают основную часть личинок, которые в дальнейшем разносятся руками на другие участки кожного покрова. [1] [2] [6]
Классификация и стадии развития чесотки
Общепринятой классификации заболевания не существует, но по клинической картине выделяют следующие разновидности чесотки:
- Типичная чесотка — самая распространённая чесотка, присутствуют все перечисленные выше клинические симптомы.
- Чесотка «чистоплотных» или «инкогнито» — возникает у людей, которые часто принимают водные процедуры в вечернее и ночное время. Для неё характерны минимальные клинические проявления, единичные папулы и везикулы, отсутствие расчёсов и кровянистых корочек.
- Норвежская чесотка — редко встречающаяся форма, чаще возникает у ослабленных пациентов с иммуннодефицитными состояниями, при длительном приёме гормональных и цитостатических средств, а также у людей с нарушением периферической чувствительности, болезнью Дауна, сенильной деменцией или СПИДом. На фоне красной кожи присутствуют массивные серо-жёлтые или буро-чёрные корочки (иногда до 3 см толщиной), ограничивающие движение. Между слоями корочек и под ними находится множество клещей. Нередко у пациентов с норвежской чесоткой наблюдается поражение ногтей, увеличение лимфоузлов, выпадение волос, повышение температуры. Такие люди неприятно пахнут и в эипдемическом отношении очень заразны.
- Чесотка без ходов — заражение личинками чесоточного клеща. Заболевание выявляется чаще при осмотре контактных лиц в эпидемическом очаге. В первоначальном виде существует не более двух недель. В клинической картине наблюдаются только воспалительные пузырьки и единичные папулы.
- Скабиозная лимфоплазия (узелковая чесотка) — зуд в области локтей, ягодиц, живота, молочных желёз и мужских половых органов. Также в этих зонах возникают узелки и бугорки (папулы).
- Скабиозная эритродермия — тип заболевания, возникающий у длительно болеющих чесоткой (2-3 месяца), которые применяли корткостероидные мази, противозудные и успокаивающие препараты. Зуд слабовыражен, но распространён. Основной симптом этой формы — эритродермия. На фоне красной кожи выявляются множественные небольшие чесоточные ходы длинной до 2-3 мм. Они возникают даже в нетипичных местах (на лице, в межлопаточной части и на голове). В зонах, которые подвержены давлению (область локтей и ягодиц), происходит гиперкератоз — утолщение наружного слоя кожи. [3][4][5][6]
- Псевдосаркоптоз — заражение чесоткой, которой страдают животные. От человека к человеку не передаётся. Чесоточных ходов нет, но есть уртикарные элементы (волдыри), геморрагические корочки и расчёсы. Инкубационный период составляет несколько часов. [1][2]
Осложнения чесотки
Осложнения маскируют истинную картину чесотки, поэтому нередко приводят к лечебно-диагностическим ошибкам. Они возникают в запущенных случаях, при несвоевременной или неправильной диагностике заболевания, а также у людей с ослабленным иммунитетом.
Частыми осложнениями чесотки являются вторичная пиодермия (гнойные поражения кожи) и дерматит. К редким осложнениям относятся микробная экзема и крапивница.
Среди вторичных гнойных болезней кожи преимущественно встречается стафилококковое импетиго, остиофолликулиты и глубокие фолликулиты, реже появляются фурункулы и вульгарные эктимы. Такие пациенты вначале могут обратиться не к дерматологу, а к хирургу. Импетиго зачастую образуется на кистях, запястьях и стопах, остиофолликулиты — на переднебоковой поверхности туловища, ягодицах и бёдрах. При распростанённых пиодермиях могут увеличиваться регионарные лимфоузлы, страдать общее самочувствие. Нередко повышение температуры и болезненность в очагах пиодермии. [1] [2] [3]
В случае осложнения аллергическим дерматитом к чесоточным симптомам присоединяются покраснение кожи и зуд других участков кожного покрова, где клеща может и не быть. [1] [3]
При микробной экземе образуются мокнущие элементы, эрозии, пузыри и гнойники. Они локализуется чаще всего в местах скабиозной лимфоплазии кожи (преимущественно в области ягодиц) на фоне плотных, длительно непроходящих узлов бордового или синюшного цвета. [1] [2] [6]
Диагностика чесотки
Заподозрить чесотку в домашних условиях можно при появлении сильного зуда, чаще возникающего в вечернее и ночное время. Затем на коже появляются высыпания, мелкие расчёсы и кровянистые корочки.
Лабораторная диагностика
Диагноз чесотки считается подтверждённым в случае обнаружения чесоточного клеща одним из применяемых методов диагностики:
- прокрашивание чесоточных ходов анилиновыми красителями или 3-5% раствором йода; [1][6]
- масляная витопрессия — после нанесения масла на предполагаемый чесоточный ход и надавливании на него предметным стеклом визуализируются поверхностные кожные включения;
- извлечение клеща при помощи иглы и его микроскопия — слепой конец хода (буроватое точечное включение) вскрывают иглой, присосками самка прикрепляется к игле, затем её извлекают и погружают в каплю воды или 40% молочную кислоту, находящуюся на предметном стекле, после чего проводят микроскопию; [1][6]
- соскоб — через пять минут после нанесения 40% молочной кислоты на предполагаемый чесоточный ход разрыхлённый эпидермис соскабливают и осматривают с помощью микроскопии. Результат считается положительным при обнаружении в исследуемом препарате самки, самца, личинки, нимфы, яиц, опустевших яйцевых оболочек или линочных шкурок; [1][6]
- дерматоскопия — осмотр кожи с увеличением её до 20 крат и более. При типичной чесотке дерматоскопия положительна в 100% случаев. [1][3][6]
Чесотку необходимо дифференцировать с псевдосаркоптозом, крапивницей, аллергическим дерматитом, педикулёзом, почесухой и клещевым дерматитом. [1] [2]
Лечение чесотки
Лечение при чесотке подразделяется на:
- специфическое — проводят пациентам, у которых диагноз подтверждён клиническими и лабораторными исследованиями;
- профилактическое — показано людям, которые были в тесном телесном, бытовом и половом контакте с человеком, страдающим чесоткой;
- пробное — проводится в случаях, когда клинические симптомы чесотки не подтверждены обнаружением чесоточного клеща. [4][6]
Противочесоточные препараты
Для уничтожения клещей применяют:
- Бензилбензоат (эмульсия и мазь) 20% для взрослых и 10% для детей от трёх до семи лет. Мазь наносится в первый и четвёртый день, смывается через 12 часов после нанесения. Смена белья на происходит на пятый день лечения.
- Спрегаль (аэрозоль) наносится однократно, при осложнённой чесотке орошение повторяют на третий−пятый день. Препарат можно применять детям до трёх лет, беременным и больным чесоткой с сопутствующими кожными заболеваниями (например, атопический дерматит).
- Серная мазь 33% — показано ежедневное втирание 1 раз на ночь в течение 5-7 дней. Противопоказана детям до трёх лет и беременным.
- Перметрин 5% (мазь) наносится 1 раз на ночь в течение трёх дней .Не рекомендуется детям до года, лицам с почечной и печёночной недостаточностью, а также в период кормления грудью.
- Кротамитон 10% (мазь) наносится 1 раз в день.
Независимо от выбранного препарата, должны соблюдаться основные принципы лечения:
- все средства желательно наносить в вечернее время после мытья кожи;
- препарат наносится голыми руками, тщательно втирается в ладони и подошвы;
- постельное и нательное белье необходимо сменить перед первым нанесением мази и после завершения курса лечения;
- обязательно одновременное лечение всех лиц в очаге заражения для предупреждения повторного заражения. [4][5][6]
Снижение зуда
Интенсивный зуд при чесотке можно уменьшить с помощью антигистаминных препаратов. Лекарства назначает врач, применяются они коротким курсом. Предварительно доктор должен убедиться, что зуд не связан с рецидивом чесотки или её осложнениями: аллергическим дерматитом или микробной экземой.
Кроме антигистаминных препаратов, для снижения зуда местно могут использоваться топические кортикостероиды. Эти препараты также назначаются коротким курсом и наносятся на отдельные участки тела. Особенно внимательными и осторожными следует быть при нанесении этих средств на складки и область гениталий.
Если зуд сохраняется более недели, несмотря на применение антигистаминных препаратов и топических глюкокортикостероидов, то необходимо повторно обработать кожу одним из препаратов-скабицидов. Обработку проводят после тщательного мытья пациента с мылом и мочалкой.
Если врач связывает возникновение зуда с сухостью кожи, в комплекс терапии включаются эмолиенты — вещества, смягчающие и увлажняющие кожу.
Народные методы лечения
Лечение чесотки средствами альтернативной медицины зачастую бесполезно, а иногда может быть и опасно. Без своевременной адекватной терапии чесотка может привести к вторичной пиодермии (гнойным поражениям кожи), дерматиту, микробной экземе и крапивнице.
Прогноз. Профилактика
При правильном и своевременном лечении чесотки прогноз благоприятный.
Профилактика включает в себя противоэпидемические и санитарно-гигиенические мероприятия при выявлении больных чесоткой. Также необходимо проводить профилактические осмотры взрослого и детского населения.
Во избежание распространения заболевания необходимо:
- регистрировать, лечить и проводить диспансерное наблюдение всех людей, заболевших чесоткой;
- проводить осмотр всех бытовых и половых контактов;
- выявлять и ликвидировать очаги чесотки, проводить дезинсекцию в очагах — обеззараживать постельные и нательные принадлежности путём стирки при 70-90°C с последующим проглаживанием утюгом;
- проводить осмотр на чесотку всех заражённых людей, обратившихся за помощью в поликлиники, амбулатории и медсанчасти любого профиля;
- осуществлять профилактические осмотры детей в детских учреждениях, отстранять заражённых от посещения детских коллективов на период проведения полноценного лечения, осматривать детей, отправляющихся в детские оздоровительные учреждения;
- проводить ежемесячные осмотры людей, находящихся в стационарах и домах престарелых, инвалидов, а также людей без определенного места жительства;
- проводить дезинфекцию жилья и предметов обихода в случае массовых вспышек чесотки в организованных коллективах и при наличии нескольких заражённых в очагах;
- в больших коллективах (армейские казармы, тюрьмы, общежития) при неблагоприятной эпидемической обстановке проводить профилактическую обработку скабицидами всех вновь прибывших в карантинную зону. [3][5][6]
За дополнение статьи благодарим Татьяну Репину — к. м. н., дерматолога, научного редактора портала «ПроБолезни».
Источник