- Как помочь ребенку при ознобе?
- Озноб у ребенка
- Симптомы и причины озноба у ребенка
- Как озноб связан с высокой температурой?
- Почему озноб может быть без температуры
- Что делать, если у малыша озноб?
- Чего нельзя делать при ознобе у ребенка?
- РИНЗАСИП ® для детей при ознобе у ребенка
- Порядок оказания первой помощи при повышенной температуре тела
- Что делать, если у ребенка лихорадка
- Первая помощь ребенку в экстренной ситуации
- Остановка кровообращения и дыхания
- Первая помощь при удушье
- Лихорадочные состояния
Как помочь ребенку при ознобе?
Организм ребенка — автономная и сложная система с целым набором различных механизмов для саморегуляции.
Научно доказано, что повышение температуры тела, которое возникает при проникновении вирусов или бактерий в тело человека, является природной защитной реакцией. На фоне гипертермии существенно замедляется размножение практически всех микроорганизмов. Это способствует более быстрому выздоровлению.
После проникновения патогенных микроорганизмов в тело пациента вирусы или бактерии начинают активно размножаться и выделяют экзотоксины и другие продукты жизнедеятельности, запускающие процесс локального воспаления. В ответ организм синтезирует эндогенные пирогены — биохимические вещества, участвующие в иммунологических реакциях и влияющие на центр терморегуляции.
Именно пирогены становятся непосредственной причиной лихорадки. Они запускают каскад реакций, приводящих к синтезу простагландина Е2. Последний является своеобразным биохимическим «переключателем», который может устанавливать необходимую температуру тела в зависимости от имеющейся ситуации.
Для повышения температуры с целью эффективной борьбы с микроорганизмами нужно уменьшить теплоотдачу. Это достигается за счет сужения сосудов. Одновременно повышается и теплопродукция, чему способствуют ритмичные сокращения мелких мышечных групп. В это время пациент ощущает холод и мелкую дрожь — озноб.
После достижения необходимой температуры происходят обратные реакции (в первую очередь расширение сосудов), и ребенок начинает ощущать жар.
К слову, образовавшийся простагландин Е2 может не только изменять работу терморегуляторного центра, но и стать причиной боли в мышцах и суставах (ломота в теле), а интерлейкин-1 — спровоцировать сонливость.
Подводя итог сказанному выше, очевидно, что озноб — природная защитная реакция и сама по себе не опасна для организма. В этот период необходимо обеспечить ребенку максимальный комфорт. Рекомендуется повысить влажность в комнате, накрыть малыша одеялом, напоить теплым напитком.
Родителям важно помнить, что если самочувствие ребенка на фоне лихорадки нормальное, то сбивать температуру не надо. Дайте организму возможность самому справиться с инфекцией и ориентируйтесь на общее состояние малыша. Однако при любом его ухудшении — проконсультируйтесь с врачом!
Источник
Озноб у ребенка
Соавтор, редактор и медицинский эксперт – Максимов Александр Алексеевич.
Содержание:
Когда у малыша возникает простуда или грипп, первым симптомом нередко выступает озноб 1,2 . При таком состоянии ребенок ощущает холод, что нередко сопровождается появлением «гусиной кожи» и дрожью 1 . Все это является защитной реакцией организма, которая направлена на усиление кровообращения и согревание. Озноб и высокая температура у малыша тревожат любого родителя. Именно поэтому особенно важно знать, как облегчить состояние малыша и помочь ребенку при ознобе.
Симптомы и причины озноба у ребенка
Ознобом врачи называют состояние, возникающее в результате резкого спазма периферических сосудов кожи без повышения кровяного давления. При этом малыш может жаловаться на несколько неприятных симптомов. Выделим основные признаки озноба у детей:
- дрожь во всем теле – это связано с частыми рефлекторными сокращениями мускулатуры;
- чувство холода – ребенок мерзнет, даже если температура воздуха выше 20°С и малыш тепло одет;
- появление «мурашек» – небольшие по размеру пупырышки образуются на коже за счет сокращения гладкой мускулатуры вокруг волосяных фолликулов 1 .
Если у ребенка сильный озноб и одновременно ноющая головная боль, повышенная температура, «ломота» во всем теле, то это может быть признаком интоксикации при простуде, ОРВИ или другом заболевании 1 .
Как озноб связан с высокой температурой?
Повышенная температура и озноб – связанные между собой состояния, являющиеся реакциями иммунитета на заражение бактериями или вирусами 2,3 . Когда ребенка знобит, в организме сильно повышается теплообразование (до 200 % от нормы). Вначале тело отдает тепло в обычном режиме. Немного позже у ребенка появляется жар. Озноб – один из механизмов, которые способствуют повышению температуры тела.
Почему озноб может быть без температуры
Озноб у ребенка без температуры нередко появляется из-за следующих состояний/заболеваний:
- сильных переохлаждений организма;
- инфекционных заболеваний;
- стрессовых ситуаций;
- резких скачков артериального давления;
- острой респираторной вирусной инфекции;
- эндокринных заболеваний.
Что делать, если у малыша озноб?
Что делать, если ребенка знобит? Этот вопрос волнует всех родителей. Ниже приведен список основных рекомендаций, которым необходимо следовать, если у ребенка озноб при высокой температуре 3 .
- Обеспечить постельный режим
Нередко у ребенка озноб с температурой сопровождается слабостью. Маленькому больному в этой ситуации требуется покой. Уложите ребенка в постель и исключите интеллектуальные и физические нагрузки.
- Давать теплое питье
Теплое, не обжигающее питье поможет ребенку восполнить возросшую в таком состоянии потребность организма в жидкости, а также согреться. Можно сделать брусничный морс, чай с лимоном или любой ягодный компот. Желательно предлагать напиток небольшими порциями как можно чаще (каждые 10 минут по несколько столовых ложек). Читайте подробнее в материале «Что пить при простуде?».
- Вызвать врача
Если ребенка мучает озноб, а признаков простуды нет, то это может свидетельствовать о переутомлении, нервном перенапряжении и даже о нарушении работы щитовидной железы. В этих случаях рекомендуется проконсультироваться со специалистом.
Обязательно вызовите врача-педиатра при следующих состояниях:
- высокой температуре (38,5–39 °С);
- лихорадке, сопровождающейся стуком зубов;
- резком и сильном ухудшении самочувствия;
- вялости;
- капризности ребенка 3 .
Чего нельзя делать при ознобе у ребенка?
Проводить согревающие процедуры
При ознобе у ребенка с температурой делать ингаляции и горячие компрессы нельзя. Согревающие процедуры могут привести к резкому повышению температуры тела и, как следствие, тепловому удару.
Пытаться сбить температуру физическими методами 3
При ознобе нельзя применять водные, спиртовые или уксусные обтирания. Прохладная ванна или клизма с холодной водой для снижения жара также противопоказаны: они могут только усугубить состояние больного. В этом случае спазм периферических сосудов усилится, а температура внутренних органов, наоборот, может повыситься. От лихорадки и озноба ребенку можно дать рекомендованный врачом жаропонижающий препарат 3 .
РИНЗАСИП ® для детей при ознобе у ребенка
В случае, когда озноб у ребенка сопровождается значительным повышением температуры, можно использовать комплексные мультисимптомные средства, например РИНЗАСИП® для детей 4 . Препарат показан к применению у детей старше 6 лет. * За счет сочетания активных действующих веществ РИНЗАСИП® для детей способствует устранению не только температуры, но и насморка, головной боли и «ломоты», помогая вернуть маленькому больному хорошее самочувствие 4 . Перед употреблением средства рекомендуется проконсультироваться с врачом.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
- Л.И. Калюжная. Нарушения теплообмена и лихорадка. / Л.И. Калюжная, Д. А. Земляной // Педиатр том VI №1 2015, с.124-133.
- Ю. Б. Белан. Лихорадка в педиатрической практике. / Ю. Б. Белан, М. В. Старикович // Лечащий врач. №10/13, 2013.
- Делягин В.М. Лихорадка. Многообразие причин и сложность решения / На допомогу педiатру. №1 2013, с.80-83.
- Инструкция по применению препарата РИНЗА® для детей. Регистрационный номер: ЛП-001821.
* Согласно инструкции по медицинскому применению препарата РИНЗАСИП ® для детей.
Источник
Порядок оказания первой помощи при повышенной температуре тела

1. Раздеть ребёнка.
2. Растереть влажной тканью (температура чуть выше комнатной).
3. Жаропонижающие не использовать.
Фебрильная температура (выше 38°C)
1. Обеспечить покой, уложить в постель.
2. Обильно поить сладким чаем, морсом.
3. При ознобе согреть ребёнка (тёплое одеяло, горячий чай, грелка к конечностям).
4. Дать жаропонижающее.
5. При температуре 39.5-40°C закутывать ребёнка не следует.
6. При температуре выше 40.4°C дать жаропонижающее и вызвать неотложную помощь.
Нормальная температура — не 36,6°C, как часто считают, а 36,0-37,0°C, к вечеру она немного выше, чем утром. Температура тела повышается при многих заболеваниях. Польза от повышенной температуры — это сигнал болезни, способ борьбы с возбудителями
(многие бактерии и вирусы перестают размножаться при температуре выше 37-38°C), это стимул для иммунного ответа, так как ряд защитных факторов (в т. ч. интерферон) выделяются лишь при температуре выше 38°C.
Понизив повышенную температуру, мы не влияем на причину болезни, однако можем улучшить самочувствие ребенка.
Субфебрильная температура (до 38°C) может появляться при перегревании, при вирусной или бактериальной инфекции. Принимать жаропонижающие средства в таких случаях не стоит, если самочувствие ребенка не страдает. При «фебрильной» температуре (выше 38°C) отмечается сужение сосудов, усиление мышечных сокращений (отсюда — озноб, дрожь), у маленьких детей — судороги (так называемые «фебрильные» судороги).
При повышении температуры до 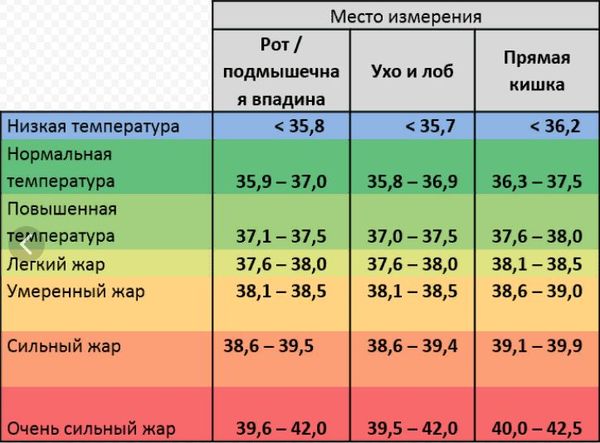
Ее признаки:
· температура выше 40,4°C;
· пестрая, «мраморная» окраска кожи;
· холодные на ощупь конечности;
Необходимо вызвать неотложную помощь и обязательно дать жаропонижающее средство, лучше в растворе внутрь.
Детям жаропонижающие средства надо давать при температуре выше 38,0°C, но если ребенок плохо переносит повышенную температуру, беспокоится, плачет, или у него отмечались судороги при повышенной температуре — жаропонижающие дают при температуре выше 37,5°C. Дав жаропонижающее, нельзя успокаиваться: обязательно обратиться к врачу (для выздоровления потребуется принимать и другие препараты).
Основным жаропонижающим средством, рекомендуемым для детей, является ПАРАЦЕТАМОЛ (ацетаминофен). Он не оказывает выраженного побочного влияния, обладает противовоспалительным и обезболивающим действием, снимает неприятные ощущения.
Доза парацетамола: 10-12 мг/кг массы тела на прием, 2-4 раза в день (суточная доза не должна превышать 40 мг/кг массы тела). Раствор парацетамола для приема внутрь действует быстро — через 20-30 минут. Для маленького ребенка лучше применять детские лекарственные формы, для младших школьников используют таблетки парацетамола по 0,2 г, для старших — по 0,5 г. Специально для детей разработаны свечи ЦЕФЕКОН Д, в их состав входит только парацетамол. Действие свечи начинается через 30-60 минут и продолжается 5-6 часов.
Некоторые жаропонижающие препараты обладают серьезными побочными эффектами, поэтому у детей не используются: ацетилсалициловая кислота, анальгин (под контролем педиатра).
Источник
Что делать, если у ребенка лихорадка
Лихорадка – это повышение температуры тела более 38 ºС. Некоторые симптомы и лабораторно-инструментальные исследования помогают понять причину лихорадки и назначить необходимое лечение.
Если лихорадка сопровождается насморком, кашлем и «покраснением горла», наиболее вероятной причиной является вирусная инфекция. Поскольку антибиотики против вирусов эффекта не оказывают, антибактериальная терапия в случае вирусной инфекции не назначается.
Насторожить должна высокая лихорадка (более 39 ºС) с ознобом. Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Родители должны знать, как помочь лихорадящему ребенку.
В детском возрасте разрешено использовать только препараты ибупрофена (10 мг/кг на прием) и парацетамола (15 мг/кг на прием). Из препаратов на основе ибупрофена в аптеке можно купить нурофен, а из препаратов на основе парацетамола – панадол, цефекон, эффералган. Метамизол-натрий (или анальгин), в том числе в составе «литической смеси» могут вызвать тяжелые осложнения со стороны крови, а нимесулид (нимулид, найз) – жизнеугрожающее поражение печени. Если у ребенка нет тяжелой фоновой патологии, например порока сердца или эпилепсии, и если он удовлетворительно переносит лихорадку (интересуется окружающим, не отказывается от питья, не жалуется на боль), жаропонижающие препараты начинают давать при температуре 38,5 – 39 ºС и выше.
И не нужно добиваться снижения температуры тела сразу до 36,6 ºС! Хорошим эффектом считается снижение лихорадки до 38 ºС. Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Источник
Первая помощь ребенку в экстренной ситуации

Какую помощь можно и нужно начинать оказывать еще до прибытия «Скорой помощи», а чего делать не нужно и даже категорически нельзя? Этот вопрос волнует многих родителей. Попробуем рассмотреть основные варианты экстренных состояний и рассказать о том, какие действия при этом следует принимать.
Остановка кровообращения и дыхания
Немедленно вызвать бригаду скорой помощи (реанимационную)!
- Обеспечение проходимости дыхательных путей:
- при подозрении на травму шейного отдела позвоночника иммобилизируют шею
- очищают ротоглотку (грушей, пальцем)
- устраняют обструкцию, вызванную западением языка или сдавлением мягкими тканями шеи, выдвигают вперед нижнюю челюсть или приподнимают подбородок.
- улучшение проходимости дыхательных путей. Голову располагают по средней линии. Детям, в отличие от взрослых, не следует сильно запрокидывать голову, т.к. у детей это может привести к обструкции дыхательных путей. Под затылок кладут сложенное в несколько раз полотенце (взрослым – валик под плечи).
- Начинают ИВЛ методом рот в рот (рот в рот и нос) и непрямой массаж грудной клетки. Эффективность вентиляции оценивают по экскурсии грудной клетки.
ИВЛ выполняют так, чтобы каждый вдох продолжался 1,0-1,5 с. Частота надавливаний на грудную клетку новорожденного – не менее 120 в мин, соотношение частоты вдуваний и надавливаний – 1:3. У детей более старшего возраста частота надавливаний – не менее100 в мин. Ребенка укладывают на жесткую поверхность и немедленно начинают непрямой массаж сердца. Отношение частоты вдуваний к частоте надавливаний на грудную клетку 1:5.
В обоих случаях надавливают на нижнюю треть грудины (примерно на ширину пальца ниже сосков). У детей 1-2 лет на грудину надавливаю выступом ладони одной руки. У детей постарше и взрослых используют две руки. В обоих случаях надавливают на нижнюю треть грудины (примерно на ширину двух пальцев выше мечевидного отростка). Глубина опускания грудины: дети до года: 1,5-2,5 см, до 7-8 лет – 3-5 см, старше – 4-6 см. Эффективность непрямого массажа оценивают по пульсу на сонных и бедренных артериях. Реанимационные мероприятия нужно продолжать до прибытия врачей!
Первая помощь при удушье
- Инородные тела дыхательных путей
Чаще всего в дыхательные пути попадают игрушки, пища (конфеты, жевательная резинка, орехи). Для детей младшего возраста опасны надувные игрушки, прокусив такую игрушку и испугавшись хлопка, ребенок может вдохнуть ее части.
- Признаки: ребенок задыхается и не может кричать, издает свистящие шумы, тщетно пытается кашлять, лицо начинает синеть.
- Что делать: вызовите неотложную помощь как можно быстрее. Затем приступайте к оказанию первой помощи.
Если вы различаете в горле инородное тело и видите, что его можно извлечь, сделайте это. Присмотритесь и прислушайтесь, дышит ли ребенок. Чтобы язык не закрывал дыхательное горло, приподнимите подбородок и отведите голову назад. Рот ребенка должен оставаться открытым. Наклонитесь ухом ко рту ребенка, чтобы услышать его дыхание, и посмотрите, движется ли его грудная клетка. Присматривайтесь и прислушивайтесь не более 5 секунд. Если ребенок не дышит, приступайте к искусственному дыханию и сердечно-легочной реанимации. Даже если вам удалось освободить дыхательные пути ребенка от инородного тела и ребенок кажется вам вполне здоровым, обратитесь к врачу.
2. Приступ бронхиальной астмы
- Симптомы: кашель, затрудненный выдох, свистящее дыхание, вплоть до тяжелых дыхательных нарушений. Когда обращаться ко врачу: если (1) признаки астмы появились у ребенка в первый раз, (2) не помогает назначенное врачом лечение, (3) температура тела поднялась выше 39°С, вызовите врача.
- Что делать: успокойте и приободрите ребенка: беспокойство может лишь усилить астматический приступ. Дайте ребенку рекомендованные врачом лекарства. Поите ребенка часто и понемногу.
3. Ложный круп
Ложный круп протекает в виде затруднения дыхания (преимущественно выдоха), осиплости голоса, «лающего» кашля. Порядок оказания первой помощи:
- Придать возвышенное положение тела;
- Обеспечить доступ свежего воздуха;
- Вызвать врача;
- Щелочные ингаляции (1 столовая ложки соды на 1 литр воды);
- Отвлекающие процедуры — тёплые ножные или ручные ванны;
- Можно дать ребёнку антигистаминный препарат в возрастной дозировке (пипольфен, супрастин, тавегил и др.).
4. Обморок
Симптомы-«предвестники»: головокружение, тошнота, потемнение перед глазами, чувство дурноты, проваливания, отрешенности. Порядок оказания первой помощи:
- Посадите ребенка и наклоните его голову вниз ниже колен.
- Расстегните воротничок, пояс и другую одежду, стесняющую дыхание.
- Если ребёнок потерял сознание, уложите его на ровную поверхность и приподнимите его ноги на 20-30 см выше уровня туловища.
- Похлопать по щекам, растереть виски.
- Дать вдохнуть пары нашатыря, либо уксуса, либо другого резко пахучего вещества (детям старше 3-х лет).
- Повернуть голову ребёнка на бок для предотвращения удушья в случае рвоты.
- Проверить есть ли дыхание и пульс (сердечные сокращения), если нет — вызвать неотложную помощь и проводить искусственное дыхание.
Если обморок длится более 5 минут, вызвать неотложную помощь. После прихода в себя дать попить горячий сладкий чай. Хотя обмороки, длящиеся менее 5 минут обычно не причиняют вреда ребенку, необходимо выяснить причину их возникновения. Даже если обморок произошел впервые, обязательно обратитесь к врачу в ближайшее время!
Лихорадочные состояния
Субфебрильная температура (до 38°C) может появляться при перегревании, при вирусной или бактериальной инфекции. Принимать жаропонижающие средства в таких случаях не стоит, если самочувствие ребенка не страдает. Порядок оказания первой помощи:
Субфебрильная температура (до 38°C)
- Раздеть ребёнка.
- Растереть влажной тканью (температура чуть выше комнатной) или поместить ребенка под теплый (не горячий) душ, постепенно снижая температуру воды до прохладной.
- Жаропонижающие не использовать.
Фебрильная температура (выше 38°C)
- Раздеть ребёнка.
- Растереть влажной тканью (температура чуть выше комнатной) или поместить ребенка под теплый (не горячий) душ, постепенно снижая температуру воды до прохладной.
- Обеспечить покой, уложить в постель.
- Обильно поить сладким чаем, морсом.
- При ознобе (у маленького ребенка – дрожь, «гусиная кожа»), согреть (тёплое одеяло, горячий чай), но долго закутанным не держать, чтобы не перегрелся.
- Дать жаропонижающие (Панадол, Парацетамол, нурофен) при температуре: выше 38.0°C у детей до 3 месяцев, выше 39.0°C у здоровых детей старше 3 месяцев, в случае озноба, головных или мышечных болей при более низкой температуре, выше 38-38,5°C при фебрильных судорогах в анамнезе, выше 38.5°C при тяжелых сопутствующих заболеваниях.
При температуре 39.5-40°C закутывать ребёнка не следует.
При температуре выше 40.4°C вызвать неотложную помощь.
5. Судороги
В большинстве случаев судороги прекращаются самостоятельно через 3-5 минут, — поэтому сохраняйте спокойствие. Если судороги возникли на фоне повышенной температуры тела, примите меры первой помощи при лихорадке. Опасным для жизни является эпилептический статус — длительные судороги (более 10-15 минут), такое развитие ситуации требует немедленной врачебной помощи.
Порядок оказания первой помощи:
- Уложите ребёнка в безопасное место, на ровную поверхность, где нет опасности травматизации, удалите из окружающей обстановки предметы с острыми и выступающими краями.
- Сохраняйте спокойствие.
- Развяжите шарф, галстук, расстегните ворот рубашки для облегчения дыхания.
- Положите под голову что-либо мягкое или плоское.
- Поверните ребёнка на бок для предотвращения удушья вследствие рвоты или западения языка.
- Находитесь рядом с ребёнком.
- Если судороги возникли впервые, или длятся более 5 минут или возобновились — вызывайте неотложную помощь.
6. Солнечный и тепловой удар
Длительное перегревание организма или воздействие прямых солнечных лучей на непокрытую голову может привести к тепловому (солнечному) удару. Солнечный удар может произойти как во время пребывания на солнце, так и через 6-8 часов после этого. Симптомы: общее недомогание, разбитость, головная боль, головокружение, шум в ушах, тошнота, а иногда рвота. При осмотре обнаруживается гиперемия кожи лица и головы, учащение пульса и дыхания, усиленное потоотделение, повышение температуры, иногда носовое кровотечение. В тяжелых случаях возникает сильная головная боль, снижается АД, температура тела достигает 40-41°С и более, больной впадает в прострацию, теряет сознание. Дыхание учащается, затем замедляется. Пульс редкий. Возможно развитие отека легких. В некоторых случаях отмечаются судороги, коматозное состояние, иногда возбуждение, галлюцинации, бред. Порядок оказания первой помощи:
- Поместить ребёнка в тень.
- Освободить от одежды.
- Дать выпить холодной воды.
- Холодный компресс на голову.
- Обернуть простыней, смоченной холодной водой.
- Если у ребенка высокая (39-41°С) температура тела, вызовите неотложную помощь.
- В тяжелых случаях больные подлежат госпитализации.
7. Аллергические реакции
Чаще всего аллергические реакции проявляются в виде высыпаний на коже. Причиной могут быть пищевые погрешности, прием лекарств, укусы насекомых, контакт с животными, тепло, холод и др. Порядок оказания первой помощи:
- Прекратите контакт ребёнка с предполагаемым аллергеном (медикаменты, пищевые продукты, контакт с животными, химическими веществами и др.) или воздействие физических факторов (холод, тепло, вода и др.).
- Успокойте ребёнка.
- Дайте ребёнку антигистаминные препараты в возрастных дозировках (тавегил, супрастин, фенкарол и др.).
- На область зудящих высыпаний можно наложить фенистил-гель или псилобальзам.
- Если у ребёнка вместе с аллергической реакцией появились нарушение общего состояния, подъём температуры, отёки, затруднение дыхания, боли в животе — необходимо вызвать врача (неотложную помощь).
Источник







