- Первая помощь при зажатии пальца
- Что делать если прищемил палец дверью
- Как защитить детей от двери
- Синдром запястного канала — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы синдрома запястного канала
- Патогенез синдрома запястного канала
- Классификация и стадии развития синдрома запястного канала
- Осложнения синдрома запястного канала
- Диагностика синдрома запястного канала
- Лечение синдрома запястного канала
- Прогноз. Профилактика
Первая помощь при зажатии пальца
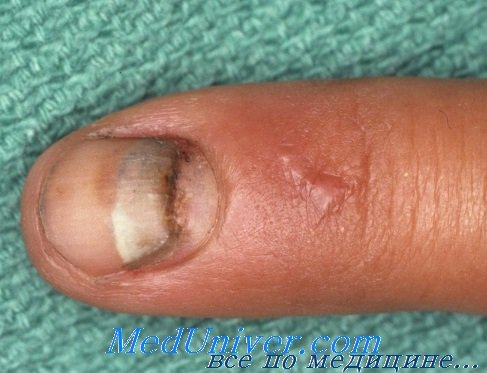
Кончик пальца является конечным сегментом верхней конечности. Прикосновения кончиков пальцев помогают человеку общаться с окружающим миром, в том числе читать шрифт Брайля и распознавать текстуру объектов размером не более песчинки. Потеря тактильной чувствительности после травмы может в той или иной мере нарушить привычную для человека трудовую деятельность. Как концевой орган, кончик пальца особенно уязвим, получая повреждения от захлопывающейся двери, молотка, пилы и множества других острых предметов.
Ногти служат для защиты кончиков пальцев и помогают, в известной мере, выполнять определенную мелкую работу. Потерю ногтевых пластинок тоже трудно компенсировать, поэтому их повреждения не должны восприниматься как малозначимые.
При первичном обследовании пациента с травмой кончика пальца обращают внимание на общее состояние пострадавшего, род занятий, определяют доминирующую кисть и уточняют, какой палец поврежден. После чего переходят к оценке повреждения, а в случае травматической ампутации определяют уровень и плоскость отрыва. Ампутация в косой плоскости может быть тыльной, ладонной или боковой. Ампутации в поперечной плоскости различают, главным образом, по уровню их локализации относительно ногтевой пластинки.
Лечение тыльных ампутаций, с дефектом кожи менее 1 см2 и без попадания в зону повреждения кости или сухожилия лучше проводить консервативным способом, с санацией раневой поверхности и частой заменой перевязочного материала. Заживление раны, включая полное закрытие эпидермисом, может продолжаться до девятой недели и даже дольше, если заживлением считать окончательное восстановление чувствительности, разрешение гиперпатии и холодовой непереносимости.
Более тяжелые повреждения с вовлечением в процесс кости или сухожилия можно лечить путем простой резекции костными кусачками обнаженной с тыльной стороны кости или с использованием более сложных способов, таких как свободная кожная пластика полнослойным лоскутом, пластика местными тканями или отдаленными кожными лоскутами. По имеющимся данным, дискриминационная чувствительность после пересадки полнослойного кожного лоскута составляла 10 мм и менее в 86% случаев, из них в 50% случаев она соответствовала или была меньше 6 мм, что можно отнести к хорошим результатам. К тому же, при использовании данного способа не было выявлено серьезных осложнений со стороны донорской раны и отсутствовали сообщения о холодовой непереносимости или некроза пересаженного лоскута.
В современной пластической хирургии для восстановления утраченных в области кончика пальца тканей продолжают использовать V-Y пластику с перемещением лоскутов, выкроенных с лучевой и локтевой стороны дистальной фаланги. В 1947 г. этот способ впервые применил Kutler на фаланге пальца.40 Суть методики состоит в том, что в пределах кожи и подкожно-жировой клетчатки отсепаровыва-ют заранее намеченные V-образные лоскуты с вершиной к дистальной межфаланговой бороздке. Кровоснабжение отделенных участков сохраняют. Мобилизацию лоскутов проводят путем отделения соединительнотканных тяжей от подлежащей кости. Лоскуты сшивают между собой над верхушкой пальца.
Техника V-Y перемещаемого лоскута в дальнейшем была модифицирована Atasoy с соавторами, которые в 1970 г. использовали ее для пластики ладонной поверхности. Выкраивание лоскута при этой методике более простое, а рубец располагается не над верхушкой пальца, а на границе кожи с ногтевой пластинкой, что уменьшает частоту развития гиперчувствительности. При оценке чувствительность этих лоскутов составила лишь около 73% от чувствительности одноименного пальца другой руки.
Если оба вышеназванных способа не соответствуют необходимым требованиям, то обычно используют перекрестную пластику с пальца на палец. Лоскут поднимают с трех сторон с тыльной поверхности средней фаланги смежного пальца и подшивают к травмированной верхушке. Лоскут в этом случае называют «отсроченным». Место забора лоскута в дальнейшем закрывают полнослойным трансплантатом, взятым в области гипотенара или запястной бороздки. Шовное соединение пальцев сохраняют 10-14 дней с последующим отсечением и погружением питающей ножки лоскута. При таком способе можно ожидать восстановления чувствительности с результатами, сопоставимыми с полнослойной кожной пластикой. Улучшение осязания может быть достигнуто путем перемещения лоскута, имеющего в своем составе нерв, и создания микроанастомоза с нервом поврежденного участка.
Другие типы лоскутов, предложенные для восстановления кончика пальца, включают островковый иннервируемый лоскут, выкроенный с одноименного пальца или других пальцев кисти, островковые тыльные метакарпальные лоскуты, а также свободные лоскуты, выделенные со смежных пальцев кисти или пальцев стопы. Не следует забывать о возможности успешной реплантации частично ампутированной подушечки пальца или части кончика пальца, относящейся к I зоне.
Травмы ногтевого ложа включают подногтевые гематомы, резаные раны, размозжение и отрывные повреждения. Лечение лучше начинать сразу, так как отсроченное оказание помощи вызывает больше проблем и осложнений, чем вовремя проведенные реконструктивные вмешательства.
Подногтевые гематомы составляют около 50% от всех травм ногтевого ложа. При выраженной клинической симптоматике и отсутствии перелома концевой фаланги оказание помощи сводится к эвакуации излившейся крови. Абсолютных показаний к дренированию не существует. При гематомах, занимающих более 50% площади ногтя или сочетающихся с переломом со смещением отломков дистальной фаланги, рекомендуется удалить ногтевую пластинку и восстановить целостность ложа.
При легких ранениях лечение может осуществляться с предварительным обезболиванием путем блокады пальцевых нервов и применением кровоостанавливающего жгута. Ногтевая пластинка удаляется с помощью распатора Freer, кровоостанавливающих зажимов или небольших, хорошо заточенных ножниц. После чего, под оптическим увеличением восстанавливается целостность матрикса хромированным или обычным кетгутом 6/0-го или 7/0-го номера. Для предупреждения спаечного процесса под ногтевой валик вводится ногтевая пластинка или кусочек рентгеновской пленки. При правильном размещении такая вставка не нуждается в дополнительном подшивании.
Сильное размозжение часто приводит к отделению ногтевой пластинки с частью матрикса. Для эффективного лечения может потребоваться микрореплантация или замещение участков матрикса. Если есть ногтевая пластинка с отделившимся матриксом, то последний осторожно отслаивается и в качестве трансплантата подшивается к поверхности дефекта. В случаях потери матрикса, но при наличии возможности сохранить длину фаланги, в качестве трансплантата используют ногтевой матрикс большого пальца стопы, а при повреждении нескольких пальцев пересаживают матрикс того пальца, который не представляется возможным сохранить. Время, затраченное на восстановление ногтя, окупается результатами лечения. Поэтому такая тактика является оправданной и представляет ценный опыт, как для врача, так и для пациента.
Отсроченное выявление утраты или травмы ногтя нередко связано с необходимостью полной реконструкции или удаления ногтя, чтобы получить безболезненное и косметически приемлемое состояние.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Что делать если прищемил палец дверью
Наверное, каждый человек хоть раз в жизни (а кто-то и не один раз) случайно травмировал палец, прищемив его дверью. Подобный случай – это одна из самых распространенных бытовых травм, от которой чаще всего страдают дети.
Схема действия в таких случаях универсальна:
- Опустить ушибленное место в холодную воду или лед. Холод уменьшит гематому, снизит болевые ощущения и остановит кровь. Для удобства ушибленное место можно обкладывать льдом, а не погружать в него.
- Намазать палец мазью от ушибов. Через 10-15 минут после приложения холодного компресса лед можно убирать, а палец обрабатывать мазью от ушибов.
- Снять боль. Если болевые ощущения сильные, можно выпить обезболивающие.
- Наблюдать за собственным самочувствием. Если боль не утихает, или у пострадавшего растет температура – нужно обращаться к врачу.
Причем после первого этапа важно определить характер повреждения. Если палец ушиблен, а кожные покровы повреждены, то мазь от ушибов можно заменить ранозаживляющими или противовоспалительными составами. На поврежденное место после нанесения мази или вместо нее можно наложить повязку из медицинского бинта. Причем пальцу нужно обеспечить фиксацию и небольшое давление, что поможет уменьшить отек. Однако перетягивать сильно поврежденное место не следует – это может только ухудшить ситуацию.
Если наблюдается перелом пальца или подозрение на трещину кости, то следует обратиться в травмпункт и сделать рентген ушибленного места. Перелом обычно проявляется потерей подвижности, неестественным поворотом, волнообразной болью и постоянно нарастающим отеком. Для трещин характерно длительное заживление.
В любом случае, если в течение нескольких дней боль не уменьшается, то с визитом к врачу не следует затягивать.
Как защитить детей от двери
Чаще всего от защемления пальцев дверью страдают маленькие дети. Поэтому, прежде всего, стоит обезопасить их от возникновения подобных проблем. Сделать это помогут специальные накладки на двери. Которые, вешаясь в открытом режиме, не позволят двери закрыться плотно.
Удобство данного механизма состоит еще и в том, что его можно снимать при закрытии двери, и вешать на недоступной для ребенка высоте. В результате дверь не закроется даже под большим силовым воздействием.
Оставляя ребенка в комнате с открытой дверью, всегда стоит позаботиться о механизмах предотвращения ее самовольного закрытия (от простого клина до специальных подкладок).
Источник
Синдром запястного канала — симптомы и лечение
Что такое синдром запястного канала? Причины возникновения, диагностику и методы лечения разберем в статье доктора Михайлюка И. Г., невролога со стажем в 12 лет.
Определение болезни. Причины заболевания
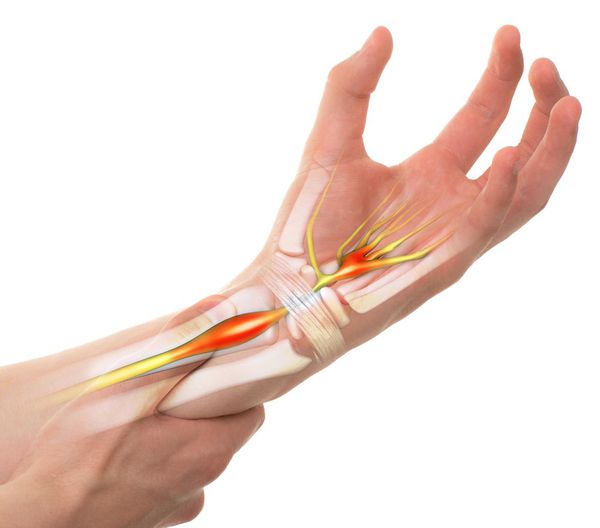
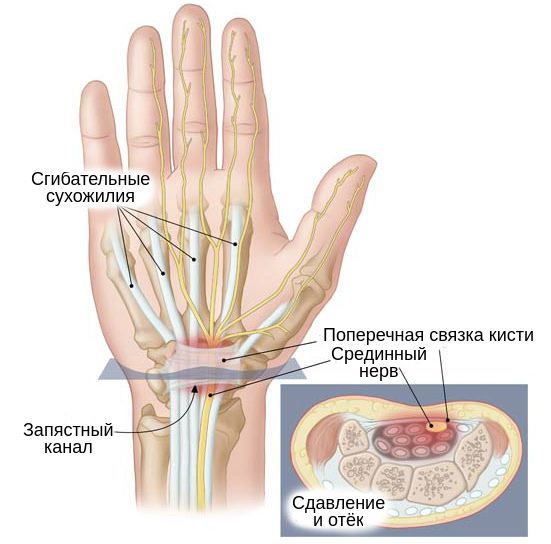
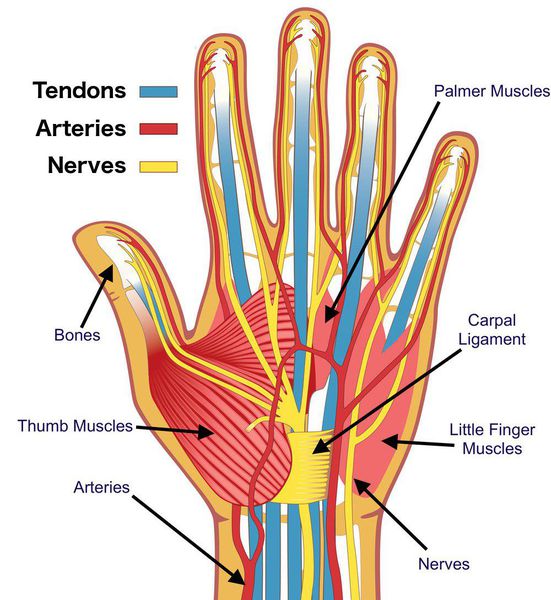
Синдром запястного канала — это наиболее распространённая форма туннельных синдромов, которая возникает в результате сдавления срединного нерва в месте его прохождения через такой анатомический «туннель», как запястный канал [1] .
Средняя распространённость синдрома составляет 1-5,8 % [2] [3] , при этом она может значительно отличаться в зависимости от социальной группы человека и факторов риска, которым он подвергается [4] .
Основными факторами риска, предрасполагающими к развитию синдрома запястного канала, являются:
- возраст от 40 до 60 лет;
- женский пол;
- ожирение или избыточная масса тела;
- сахарный диабет;
- алкоголизм и курение[4][5][6] ;
- профессиональные факторы: интенсивная нагрузка на лучезапястный сустав во время физически сложной работы ( механик, слесарь ), удерживание кисти в неудобном положении, особенно в позиции сгибания или разгибания (фотограф, музыкант, швея), воздействие локальной или общей вибрации ( бурильщик, шлифовщик, асфальтоукладчик, водитель ), а также работа, связанная с длительным пребыванием за компьютером (программист, редактор, наборщик) [7][8][9] .
В большинстве случаев встречается так называемая идиопатическая форма синдрома запястного канала, при которой установить причину имеющихся симптомов не удаётся [5] . При этом, по данным компьютерной томографии, у таких пациентов имеется врождённая узость канала запястья [10] . Поэтому основная роль в формировании идиопатической формы синдрома, вероятно, принадлежит врождённым неизменяемым факторам (например, наследственности) [11] .
Вторичная форма синдрома запястного канала может возникать при поражении различных анатомических структур, которые расположены в запястном канале, в ходе некоторых заболеваний и состояний:
- системные заболевания соединительной ткани (например, ревматоидный артрит);
- тендовагинит мышц-сгибателей кисти (воспаление сухожилия мышцы и её оболочки);
- заболевания эндокринной системы;
- гиповитаминозы (нехватка витаминов в организме);
- беременность [3][5] .
Симптомы синдрома запястного канала
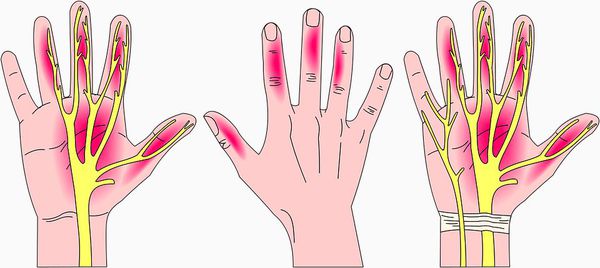
Симптомы заболевания включают в себя чувствительные нарушения: онемение и парестезии (мурашки, покалывание, жжение) в области иннервации срединного нерва на кисти, т. е. в области пальцев с первого по четвёрты й.
Дополнительно человек может испытывать ноющие, иногда жгучие болевые ощущения в этой области. При этом заподозрить именно синдром запястного канала, а не другое заболевание с похожими симптомами, позволяют следующие характеристики этих проявлений [12] :
- Нарушения чувствительности в виде онемения или парестезий, которые присутствуют минимум в двух пальцах с первого по четвёртый в течение по крайней мере одного месяца. Указанные симптомы могут появляться периодически или быть постоянными. Причём если сейчас симптомы присутствуют постоянно, то перед этим обязательно был период, когда они возникали периодически. Для соблюдения этого критерия недостаточно одной боли — ей обязательно должны сопутствовать онемение и парестезии.
- Онемение и парестезии становятся сильнее под влиянием хотя бы одного из указанных факторов: сон, удержание руки в одном положении, многократно повторяющиеся движения кисти.
- Онемение и парестезии уменьшаются под влиянием минимум одного из указанных факторов: смена положения или встряхивание руки, фиксация лучезапястного сустава ортезом (специальным приспособлением).
- Болевой синдром (при наличии) должен быть более выраженным в пальцах, области кисти и лучезапястного сустава, чем в предплечье, плече и шее.
При выраженной степени повреждения срединного нерва в области прохождения его через запястный канал может присутствовать слабость мышц, за движения которых отвечает срединный нерв. Чаще всего, это мышцы возвышения большого пальца. Однако из-за часто встречающихся анастомозов (соединений) между срединным и локтевым нервом могут встречаться нетипичные для поражения срединного нерва варианты слабости мышц [13] .
Патогенез синдрома запястного канала
В основе развития чувствительных нарушений лежит повышение давления тканей внутри запястного канала, из-за чего и происходит сдавливание нервного ствола окружающими тканями [5] [14] . Такое давление снижает подвижность нерва, в связи с чем во время движений в лучезапястном суставе он подвергается микротравматизации. Вместе с этим из-за повышения давления в этой области страдает циркуляция венозной и артериальной крови и процесс аксонального транспорта — распространения нервного импульса. Это, в свою очередь, вызывает запуск биомеханические и структурные изменения в области запястного канала [5] [14] [15] .
По причине недостатка поступления крови в нервном стволе начинают происходить биохимические изменения. Периоды снижения (ишемии) и возобновления кровотока приводят к оксидантному повреждению на клеточном и тканевом уровне, при этом в первую очередь повреждаются волокна, покрытые миелиновой оболочкой (защитным слоем) [16] . Возникшая ишемия и оксидантное повреждение усиливают выработку таких веществ, как цитокины и простагландины E2, которые отвечают за развитие боли [5] .
Чередование периодов ишемии и восстановления кровообращения создаёт отрицательное внутритканевое давление, а это в свою очередь приводит к отёку синовиальных оболочек (внутренних слоёв суставных капсул). В итоге содержимое запястного канала сдавливается ещё больше [5] [14] .
Если сдавление срединного нерва сохраняется довольно долго, то чрезмерный синтез белка интерлейкина-6 приводит к образованию рубцовой ткани внутри и вокруг нервного ствола. Это происходит из-за того, что данное вещество стимулирует увеличение количества фибробластов и разрастанию соединительной ткани [5] .
Классификация и стадии развития синдрома запястного канала
На начальной стадии заболевания обычно присутствуют только симптомы нарушения чувствительности — онемение или парестезии, иногда сопровождающиеся болью, которые возникают периодически, чаще ночью, при удержании руки долгое время в одном положении, выполнении многократно повторяющихся движений в лучезапястном суставе. Со временем эти симптомы становятся постоянными, и при дальнейшем прогрессировании заболевания возникает слабость мышц, за движение которых отвечает срединный нерв, с их последующей истощением [5] .
Стадию синдрома запястного канала обычно определяют на основании данных, полученных при выполнении электронейромиографического обследования, однако единой электрофизиологической классификации стадий течения заболевания нет: авторы выделяют различное количество степеней поражения срединного нерва — от трёх до семи [17] [18] [19] [20] . Согласно ним, на начальных стадиях синдрома возникает небольшое локальное уменьшение скорости распространения возбуждения (в первую очередь по чувствительным волокнам срединного нерва), увеличение остаточных проявлений без снижения амплитуды сенсорных и моторных ответов на стимуляцию электрическим током. Затем наблюдается прогрессирование патологического процесса в виде дальнейшего снижения амплитуды ответа, а также появления в определённый момент спонтанной (денервационной) активности.
Чёткой взаимосвязи между степенью синдрома по данным электронейромиографии и выраженностью клинических симптомов заболевания в исследованиях выявлено не было. Это объясняют повреждением тонких нервных волокон типа Аδ и С, проводимость которых электронейромиография оценить не может. Удаётся зафиксировать изменения только при повреждении Аβ-волокон, которое при синдроме запястного канала возникает обычно значительно позже, чем первые симптомы заболевания [5] .
Ещё одной причиной, вызывающей несоответствие клинических симптомов со степенями нарушения проводимости по срединному нерву в области запястного канала, является вариабельность иннервации кисти локтевым и срединным нервом [13] .
Деление патологического процесса синдрома на стадии является важной задачей, которую только предстоит решить. Она поможет принимать решение о выборе тактики лечения — использовать консервативные методы имеет смысл только на начальных стадиях заболевания [12] .
Осложнения синдрома запястного канала
Главным осложнением синдрома запястного канала является необратимое поражение срединного нерва. Оно приводит к стойким расстройствам чувствительности в области иннервации данного нерва, а также к слабости мышц кисти, за движение которых он отвечает.
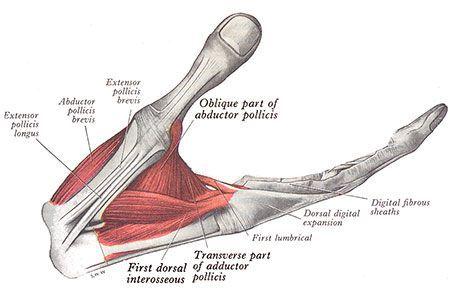
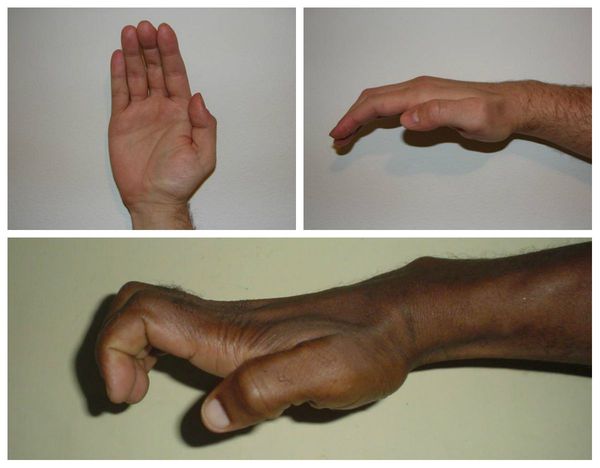
Срединный нерв на кисти иннервирует мышцы возвышения большого пальца, а также первые две червеобразные мышцы. Поэтому при повреждении нерва может нарушаться функция указанных мышц, что приводит к нарушению сгибания, отведения, противопоставления большого пальца (соприкосновение его подушечки с подушечками других пальцев), а также сгибания указательного и среднего пальцев. Параллельно со слабостью развивается гипотрофия указанных мышц (истончение и уменьшение мышечных волокон).
Всё это в конечном итоге приводит к невозможности нормально пользоваться рукой и развитию специфичной форме кисти, которая получила образное название «обезьянья лапа».
У некоторых пациентов помимо указанных нарушений также может наблюдаться развитие стойкого хронического болевого синдрома в области кисти и запястья, который с трудом поддаётся лечению [5] .
Для предупреждения развития данных осложнений важно вовремя провести правильную диагностику состояния и назначить корректное лечение.
Диагностика синдрома запястного канала
В основе диагностики поражения срединного нерва лежат клинические и электрофизиологические критерии.
Осмотр пациента направлен не только на выявление симптомов, характерных для синдрома запястного канала (онемение, парестезии, боль), но и на то, чтобы исключить другие возможные пр ичины жалоб: шейную радикулопатию, отражённую боль при миофасциальном или фасеточном синдроме, диабетическую нейропатию, множественную мононейропатию, плечевую плексопатию, синдром верхней аппертуры грудной клетки, иррадиацию боли при эпикондилите.
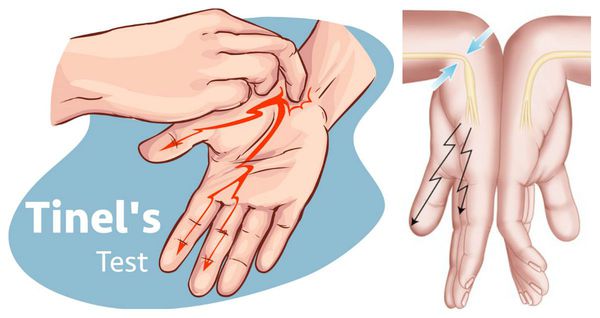
Физикальный осмотр включает оценку чувствительности в области иннервации срединного нерва, мануальное тестирование силы мышц, а также специальные провокационные тесты, при выполнении которых у людей с с индромом запястного канала имеющиеся симптомы нарастают. Наиболее часто используют тест Тинеля, при котором лёгкое постукивание над запястным каналом вызывает покалывание и прострелы в пальцы, либо тест Фалена, при котором удержание запястья в максимально согнутом состоянии в течение 30 секунд приводит к появлению или усилению имеющихся у пациента жалоб [5] .
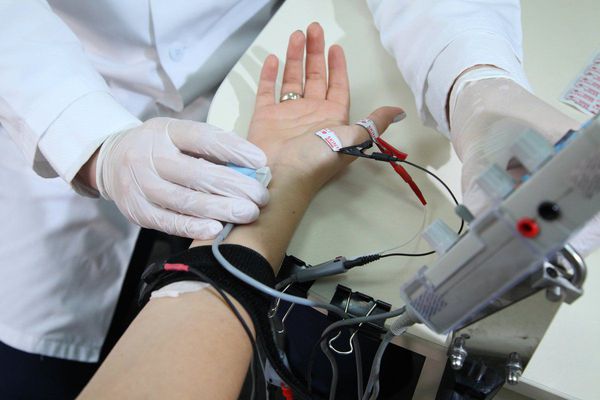
Чаще всего для инструментальной диагностики синдрома применяют метод стимуляционной электронейромиографии. При его выполнении срединный нерв с помощью электрического тока стимулируется в определённых местах. Вызванные таким образом потенциалы регистрируются и анализируются. Так можно определить место сдавления нерва, степень поражения сенсорных и моторных волокон, а также морфологический тип поражения (поражение миелиновых оболочек или отростков нервных клеток) [5] [12] [21] .
Несмотря на то, что метод электронейромиографии является достаточно чувствительным и специфичным, его нельзя использовать в отрыве от клинических симптомов заболевания, так как известно множество вариантов нарушений проведения импульса по периферическим нервам без клинических признаков того или иного заболевания.
В последнее время в процессе диагностики синдрома запястного канала всё чаще используют УЗИ, а также КТ и МРТ. Их применение оправдано, так как они помогают выявить морфологические изменения срединного нерва и окружающих его структур, а также те или иные аномалии в области канала запястья, которые могут вызывать клинические симптомы у данных пациентов [22] .
Однако применение КТ и МРТ в диагностике синдрома запястного канала ограничено из-за высокой стоимости по сравнению с другими методами и высоких требований к способности аппаратуры. Поэтому методом выбора, позволяющим исключить структурную патологию в области запястного канала, является УЗИ.
Лечение синдрома запястного канала
Начальным методом терапии пациентов с синдромом запястного канала может стать изменение повседневной активности, исключение вредных профессиональных факторов, эргономичная организация рабочего места при работе за компьютером — использование специальных мышек, ковриков и клавиатур [23] .
Следующим методом, показавшим свою эффективность и безопасность, является ортезирование запястья, при котором лучезапястный сустав помещается в нейтральное положение. Таким образом минимизируется негативное воздействие на срединный нерв со стороны окружающих его структур [5] .
В комплексном лечении могут использоваться и многие другие методики: мануальная терапия, физиотерапия, кинезиотейпирование, однако данные об их эффективности противоречивы [5] .
В качестве терапии у пациентов с синдромом запястного канала также используется медикаментозное лечение. Оно направлено на уменьшение воспаления и отёка в области запястного канала, что приводит к купированию симптомов.
В клинической практике применяется достаточно большое количество лекарственных средств, однако для большинства препаратов эффект является кратковременным и малозначительным. Исключением являются препараты кортикостероидов, особенно при локальном применении в форме медикаментозных параневральных блокад (введение анестетика в пространство около почек) [5] .
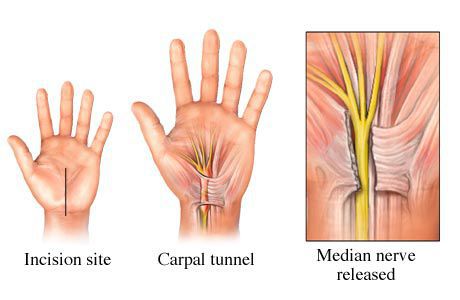
Также существует большое разнообразие методов оперативного лечен ия, которые отличаются лишь вариантами оперативного доступа [24] . Однако в основе любого вмешательства лежит рассечение поперечной связки запястного канала и освобождение срединного нерва от компрессии (сдавления) окружающими тканями.
Выбор варианта операции и техники лечения зависит от многих факторов:
- степени сдавления срединного нерва;
- наличия сопутствующих заболеваний;
- особенностей анатомии запястного канала;
- предпочтений хирурга [25] .
Хирургическое вмешательство — радикальный метод лечения, который позволяет нормализовать давление внутри запястного канала. Эффект от оперативного лечения превосходит все существующие в данный момент консервативные методы. Кроме того, уже через две недели после операции люди могут вернуться к своей профессиональной деятельности. Однако не смотря на широкое распространение синдрома запястного канала до сих пор нет единой тактики определения показаний к выполнению операции. Различные авторы предлагают свои критерии, которые позволяют отобрать пациентов для оперативного лечения, и в каждом случае решение принимается индивидуально [2] [5] .
Не смотря на разнообразие методов, единого подхода к лечению пациентов с синдромом запястного канала не существует.
Одна точка зрения заключается в том, что оперативное лечение должно использоваться только в крайнем случае: при неэффективности проведённого консервативного лечения и при наличии выраженной симптоматики в виде слабости и гипотрофии мышц [26] .
Также существует мнение, что несмотря на большое разнообразие консервативных методов лечения их эффективность крайне низка, поэтому достигнутый результат лечения является кратковременным. В связи с этим не рекомендуется затягивать с хирургическим вмешательством, так как оно является наиболее эффективным методом лечения [2] [5] .
Прогноз. Профилактика
Синдром запястного канала является прогрессирующим состоянием. Без лечения со временем он может привести к стойкому повреждению срединного нерва и, как следствие, нарушению функции кисти из-за невозможности сгибать с первого по третий палец, а также приводить и противопоставлять большой палец, который выполняет важную роль в повседневной жизни любого человека.
Пока нет достоверных научных данных о том, может ли какое-либо консервативное лечение предотвратить прогрессирование заболевания. Даже при хирургическом лечении и высвобождении срединного нерва от сдавливающих его структур в 1/3 случаев возможен рецидив заболевания в первые пять лет после операции [27] .
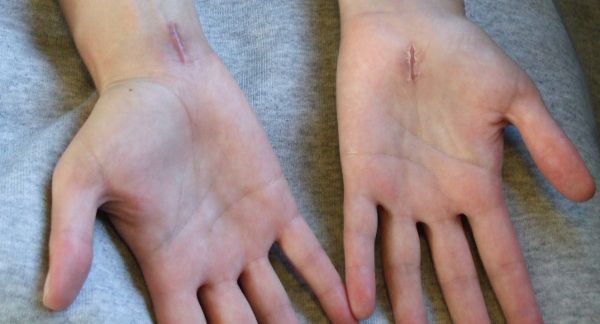
К осложнениям оперативного лечения синдрома относят:
- кровотечение и образование гематомы в области послеоперационной раны;
- инфекционные осложнения;
- образование рубцов и спаек в области разреза;
- повреждение чувствительных ветвей срединного нерва, следствием чего может стать стойкое онемение в области иннервации срединного нерва [5] .
Учитывая, что синдром запястного канала часто связан с анатомической узостью запястного канала, методы надёжной профилактики заболевания пока не разработаны. Поэтому предупреждение развития синдрома может быть направлена только на коррекцию таких факторов риска, как избыточный вес или ожирение, повышенный уровень гликемии при сахарном диабете, злоупотребление алкоголем, курение, вредные производственные факторы, включающие чрезмерную нагрузку на лучезапястный сустав. К сожалению, эффективность всех этих мероприятий часто оказывается крайне низкой [4] [5] [9] .
Источник