- Альфа-Ритм
- Что делать во время судорожного приступа
- Что делать во время судорожного приступа?
- Первая помощь. «Вхождение» в приступ.
- Первая помощь. Начало приступа.
- Первая помощь. Основная фаза приступа.
- Первая помощь. Выход из приступа.
- Общие замечания.
- Первая помощь при судорогах
- Первая помощь при судорогах
- Гемифациальный спазм (лицевой гемиспазм) — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы гемифациального спазма
- Патогенез гемифациального спазма
- Классификация и стадии развития гемифациального спазма
- Осложнения гемифациального спазма
- Диагностика гемифациального спазма
- Лечение гемифациального спазма
- Прогноз. Профилактика
Альфа-Ритм
Медицинский консультативно-диагностический центр по вопросам диагностики и лечения эпилепсии и других пароксизмальных состояний Альфа-ритм
Телефоны для записи в Екатеринбурге

Адрес в Екатеринбурге
Что делать во время судорожного приступа
Что делать во время судорожного приступа?

Важнейшая цель первой помощи при приступе: предотвратить причинение вреда здоровью человека, с которым случился приступ.
Начало приступа может сопровождаться потерей сознания и падением человека на пол. При падениях с лестницы, рядом с приподнимающимися от уровня пола предметами и пр. возможны ушибы головы и даже переломы. Помните: приступ не является передающимся от одного к другому человеку заболеванием, смело и правильно действуйте оказывая первую помощь.
Первая помощь. «Вхождение» в приступ.
Поддержите руками падающего человека, опустите его здесь же на пол или усадите на лавочку, стул и т.п..
Если человек находится в опасном месте, например, на перекрёстке или рядом с обрывом, приподняв голову, взяв его под мышки, переместите его немного в сторону от опасного места.
Первая помощь. Начало приступа.
Присядьте рядом с человеком и придерживайте самое важное — голову человека, удобнее всего это делать, зажав голову лежащего между своими коленями и придерживая её сверху руками. Конечности можно не фиксировать, амплитудных движений они делать не будут, и если изначально человек лежит достаточно удобно, то травм себе он нанести не сможет. Других людей рядом не требуется, попросите их отойти.
Первая помощь. Основная фаза приступа.
Придерживая голову, приготовьте сложенный носовой платок или часть одежды человека. Это может потребоваться для вытирания слюны и если рот открыт, то можно вставить кусочек этой материи, сложенный в несколько слоев, между зубами, это предотвратит прикусывание языка, щеки или даже повреждение зубов друг об друга во время судорог.
Если челюсти сомкнуты плотно, не надо пытаться силой открывать рот (это вероятнее всего не получится и может травмировать ротовую полость больного или же собственные руки оказывающего помощь).
При усиленном слюноотделении продолжайте удерживать голову человека, но поверните её набок, для того чтобы слюна могла стекать на пол через уголок рта и не попадала в дыхательные пути. Ничего страшного, если немного слюны будет попадать на одежду или руки.
Первая помощь. Выход из приступа.
Сохраняйте полное спокойствие, приступ с остановкой дыхания может длиться несколько минут, запоминайте последовательность симптомов приступа, чтобы потом описать их врачу.
После окончания судорог и расслабления тела необходимо положить пострадавшего в так называемое восстановительное положение — на бок, это необходимо для предотвращения западения корня языка и затруднения дыхания при этом.
При пострадавшем могут оказаться лекарства, но использовать их можно только по непосредственной просьбе пострадавшего, в ином случае это небезопасно, вплоть до возможной уголовной ответственности за причинение вреда здоровью. В подавляющем большинстве случаев выход из приступа должен происходить естественным путем, а необходимое лекарство или их смесь и дозу подберёт сам человек после выхода из приступа. Обыскивать человека в поисках инструкций и лекарств не стоит, так как это не является необходимым, а только вызовет нездоровую реакцию окружающих.
В редких случаях выход из приступа может сопровождаться непроизвольным мочеиспусканием, при этом у человека в это время ещё продолжаются судороги, а сознание в полной мере к нему не вернулось. Вежливо попросите других людей отойти и разойтись, придерживайте голову и плечи человека и слабо препятствуйте ему вставать. Позже человек сможет прикрыться, например, непрозрачным пакетом.
Иногда на выходе из приступа, ещё при редких судорогах человек пытается встать и начать ходить. Если Вы сможете удерживать подобного рода спонтанные порывы, и место не представляет опасности, например, в виде дороги рядом, обрыва и пр., позвольте человеку, не прилагая с Вашей стороны помощи, встать и пройдитесь с ним, крепко придерживая его. Если место представляет опасность, то до полного прекращения судорог или полного возвращения сознания не позволяйте ему вставать.
Обычно по прошествии десятка минут после приступа человек полностью приходит в своё нормальное состояние, и первая помощь ему больше не нужна. Предоставьте человеку самому принять решение о необходимости обращаться за медицинской помощью, после выхода из приступа в этом иногда уже нет необходимости. Есть люди, у которых приступы случаются несколько раз в день, и при этом они являются совершенно полноценными членами общества.
Общие замечания.
Часто молодым людям значительно больше, чем приступ доставляет неудобство внимание к этому происшествию со стороны других людей. Случаи приступа при некоторых раздражителях и внешних обстоятельствах могут случиться у многих, предварительно застраховаться от этого современная медицина не позволяет.
Человека, у которого приступ уже завершается, не стоит делать фокусом общего внимания, даже если при выходе из приступа человек издает непроизвольные судорожные крики, Вы могли бы, придерживая голову человека, например, спокойно читать что-нибудь с мобильного устройства; это помогает уменьшить стресс, придаёт уверенность человеку, выходящему из приступа, а также успокаивает зевак и побуждает их расходиться.
Скорую помощь необходимо вызывать только в случае повторного приступа, наступление которого свидетельствует об обострении заболевания и о необходимости госпитализации, так как за вторым подряд приступом могут последовать дальнейшие. При общении с оператором достаточно сообщить пол и примерный возраст пострадавшего, на вопрос: «Что случилось?» ответить: «Повторный приступ эпилепсии», назвать адрес и крупные неподвижные ориентиры, по просьбе оператора сообщить данные о себе. Также скорую следует вызывать если:
- приступ длится более 3 минут;
- после приступа пострадавший не приходит в сознание более 10 минут;
- приступ произошёл впервые;
- приступ случился у ребенка или у пожилого человека;
- приступ произошёл у беременной женщины;
- во время приступа пострадавший получил травмы.
Источник
Первая помощь при судорогах
Судорожные припадки проявляются внезапной потерей сознания, сопровождающейся двигательной активностью конечностей, головы и тела. В начале припадка в момент потери сознания все тело напрягается, вытягивается, больной падает на землю, иногда издает крик. Возможны непроизвольное мочеиспускание и преходящая остановка дыхания. Затем фаза тонического напряжения мышц сменяется ритмичными сокращениями мышц лица, туловища и конечностей. Судороги становятся все реже и, наконец, проходят. Сознание постепенно возвращается, однако в после судорожном периоде часто отмечаются помрачение сознания, оглушенность, головные боли.
Припадки могут быть тоническими, клоническими или же представлять собой то или иное сочетание обоих компонентов.
Общая тактика оказания помощи сводится к защите больного человека от дополнительных травм и устранению вероятных внешних угроз для жизни.
- 1. Защитите человека от получения дополнительных травм:
- – До восстановления сознания больного укладывают немного повернув голову набок, чтобы предотвратить попадание слюны и желудочного содержимого в дыхательные пути.
- – Уберите предметы, о которые больной может получить повреждения во время судорог.
- – Придерживайте голову, руки, ноги, но не противодействуйте судорожным движениям (не фиксируйте тело, руки, ноги, голову больного).
- – Ослабьте тугую одежду (галстук, пояс, ремень), снимите очки.
- 2. Защитите от внешних угроз:
- – Не перемещайте человека с того места, где случился приступ судорог, если только оно не опасно для жизни (рельсы, река, море и т.п.).
- – Не пытайтесь разжать зубы. Ничего не вставляйте и не кладите в рот.
- – Не мешайте оказанию первой помощи.
- 3. Не оставляйте человека одного.
- Зафиксируйте длительность приступа по часам.
- 4. Вызовите и дождитесь прибытия скорой медицинской помощи.
Единичный припадок длится 2-3 минуты и сам по себе никакой угрозы для жизни не представляет.
Угрожать жизни может эпистатус – состояние, в котором приступы протекают один за другим без возвращения сознания. Поможет только медицинское вмешательство – срочно вызывайте скорую помощь.
Источник
Первая помощь при судорогах
Многие вспомнят сюжеты из кинофильмов, когда герой кричит, падает с трясущимися руками, ногами или полностью телом и окружающие начинают оказывать ему первую помощь: разжимают рот и вставляют ложку/что-то подобное. В итоге человека спасают и все радуются.
Запомните, при судорогах так делать нельзя!
Не зная правил оказания первой помощи во время судорог, можно навредить человеку, а не помочь.
Ольга Луговская рассказывает, в чем опасность неверных действий и что необходимо делать, чтобы действительно оказать помощь.
- Нельзя прижимать человека к земле, из-за этого можно получить дополнительные травмы.
Нельзя засовывать посторонние предметы в рот, чтобы не повредить зубы и челюсти.
Не делайте искусственное дыхание. Когда приступ закончится, то человек практически во всех случаях начинает дышать сам.
Судороги могут быть разных видов, но большая часть из них проходит за несколько минут. Самое важное в этот момент — это обеспечить пострадавшему безопасность.
Что необходимо сделать:
- Уложить человека на пол.
Под голову подложить что-нибудь мягкое (можно свернуть вещи, которые оказались под рукой).
Осторожно перевернуть на бок. В этом положении ему будет безопасно: свободно дышать и человек не подавится, если начнётся рвота.
Вокруг не должно быть острых и твёрдых предметов.
В случае, если столпились люди, то нужно попросить их отойти в сторону, чтобы обеспечить доступ воздуха.
Снимите очки, ослабьте воротник или галстук.
Если есть возможность, то засеките сколько длится приступ. Можно снять приступ на видео — это очень поможет врачу поставить диагноз, если приступ случился первый раз.
Будьте рядом до того момента, пока пострадавший не придёт в себя.
После чего объясните, что случилось. Если это первый приступ, то вызывайте скорую и дождитесь её прибытия. Если приступы уже случались, то может быть, что человек не принял необходимые препараты. Свяжитесь с его родственниками и помогите добраться домой.
Источник
Гемифациальный спазм (лицевой гемиспазм) — симптомы и лечение
Что такое гемифациальный спазм (лицевой гемиспазм)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кошкарёва Максима Александровича, невролога со стажем в 20 лет.
Определение болезни. Причины заболевания
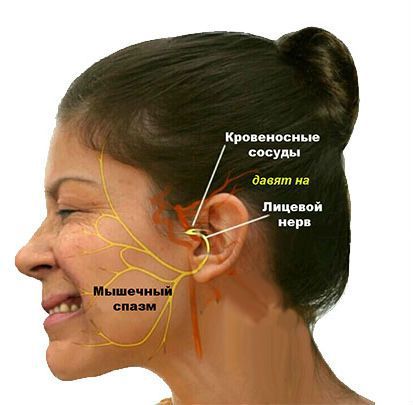
Гемифациальный спазм (hemifacial spasm: hemi — половина, facial — лицевой, spasm — спазм) — заболевание, проявляющееся неконтролируемыми подёргиваниями мышц одной половины лица. При этом сокращения мышц не распространяются за пределы зоны, которую иннервирует ( осуществляет связь с центральной нервной системой) лицевой нерв [1] . Код по МКБ-10: G51.3. Синонимы — лицевой гемиспазм, болезнь Бриссо.
Распространённость гемифациального спазма (ГФС) в США составляет 7,4 на 100 000 мужчин и 14,5 на 100 000 женщин, дебют обычно наступает в возрасте 40-50 лет [2] . Лица монголоидной расы чаще болеют по сравнению с европеоидами [3] . Это может быть связано с особенностями в строении черепа, а именно — с размерами задней черепной ямки [4] .
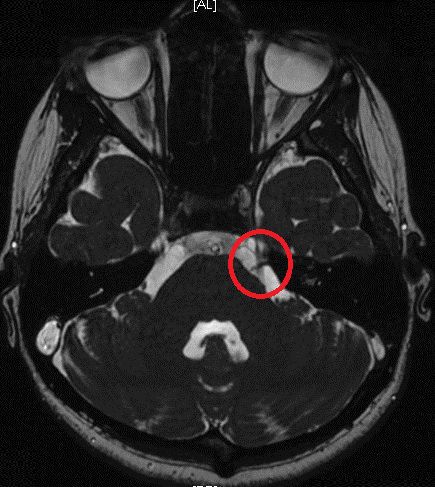
В 1875 году доктор Фридрих Шульце впервые описал клинику гемифациального спазма у пациента с аневризмой левой позвоночной артерии [5] . Более подробно клиническую картину ГФС описал в 1894 году французский невролог Эдуард Бриссо [6] . Изучением этого заболевания занимались такие известные неврологи, как Жозеф Бабинский (1905 год), Роберт Вартенберг (1952 год), С.Н.Давиденков (1956 год) и др. Американский нейрохирург Питер Джаннетта в своих работах в 60-70-х годах XX века доказал роль нейроваскулярного, или вазоневрального, конфликта при гемифациальном спазме. Нейроваскулярный конфликт характеризуется сдавлением черепного нерва сосудом [7] [8] .
Чаще всего встречается первичный гемифациальный спазм. Он возникает, когда корешок лицевого нерва в зоне выхода из ствола головного мозга сдавливается артериальным сосудом (передней или задней нижними мозжечковыми артериями, позвоночной или базилярной артериями, добавочной артерией). Компрессия (сдавление) нерва происходит из-за примыкания сосуда к нерву в связи с их близким расположением друг к другу.
К вторичному гемифациальному спазму могут приводить патологические процессы в области ядра и начальной части корешка лицевого нерва:
- острое нарушение мозгового кровообращения в вертебрально-базиллярном бассейне;
- демиелинизирующие (разрушающие миелиновую оболочку нервных волокон) и инфекционные заболевания головного мозга (например рассеянный склероз, менингоэнцефалит);
- опухоли области моста;
- базальный арахноидит ( поражение паутинной оболочки основания мозга) ;
- аневризма или артериовенозная мальформация мостомозжечкового угла;
- переломы основания черепа и др.
При некоторых заболеваниях гемифациальный спазм может предшествовать развитию невропатии лицевого нерва.
Известны и факторы риска, способные инициировать начало заболевания, это атеросклероз и артериальная гипертензия, приводящие к деформации и патологической извитости сосудов. Крайне редко выявляется конфликт лицевого нерва с венозным сосудом (когда к лицевому нерву плотно примыкает вена) [1] [9] [10] [11] [12] .
Симптомы гемифациального спазма
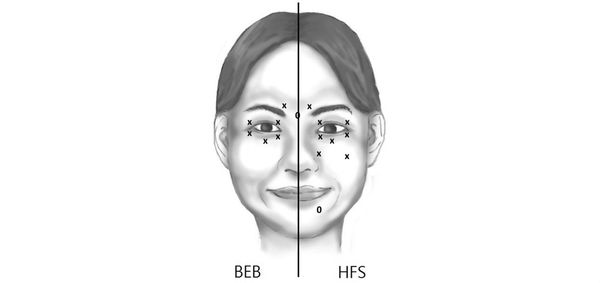
Гемифациальный спазм характеризуется повторяемостью клинических проявлений, носит пароксизмальный, т. е. приступообразный характер и проявляется одиночными или серийными, короткими, частыми мышечными подёргиваниями, наиболее выраженными в круговой мышце глаз. Многократно повторяясь, эти подёргивания переходят в тонический спазм (длительное напряжение) мимических мышц поражённой половины лица продолжительностью до нескольких секунд-минут. При этом отмечется зажмуривание (прищуривание) глаза (т. е. пациент не может видеть этим глазом), подтягивание угла рта вверх, сокращение мышц подбородка и подкожной мышцы шеи.
Болевой синдром не характерен. Могут быть синкинезии (содружественные подёргивания) на другой стороне лица. Между пароксизмами лицевых гиперкинезов (избыточных непроизвольных движений) отмечаются признаки гипертонуса вовлечённых мимических мышц: сужение глазной щели; углублённая, чётче контурирующая носогубная складка; приподнятый угол рта и крыло носа, обеднение мимики. В то же время при исследовании произвольной сократительной активности мимических мышц имеются субклинические признаки недостаточности ипсилатерального (на стороне поражения) лицевого нерва: симптом «ресниц» (когда при зажмуривании глаз на стороне поражения ресницы не погружаются в глазную щель и полностью видны), слабое оттягивание угла рта при оскале.
Периоды, свободные от гиперкинеза, обычно продолжаются не более нескольких минут, при этом нет пареза (ослабления) мышц, нарушения их электровозбудимости, боли. Пациентам не удаётся волевым усилием сдерживать подёргивания мышц лица. Для гемифациального спазма не характерны парадоксальные кинезии (нетипичные движения, которые были недоступны больному и вдруг совершаются свободно и быстро ), нет движений, способных прервать или предотвратить гиперкинез. Этим гемифациальный спазм отличается от другого расстройства двигательной активности — дистонии, которая характеризуется длительными или часто повторяющимися мышечными сокращениями. Лишь иногда приступ можно прервать при надавливании на надбровную дугу или другую часть лица.
Гемифациальный спазм усиливается при эмоциональном напряжении, провоцируется разговором, улыбкой, приёмом пищи, зажмуриванием и другими произвольными движениями мимических мышц. Гиперкинезы чаще начинаются с круговой мышцы глаза, особенно в области нижнего века (ощущения напряжения, подёргивания). В течение последующих нескольких месяцев или лет (обычно 1-3 года) вовлекаются другие мышцы, иннервируемые лицевым нервом. В дальнейшем может быть определённая стабилизация гиперкинетического синдрома, что зависит от степени сдавления лицевого нерва. Болезнь прогрессирует годами [1] [13] [14] [15] .
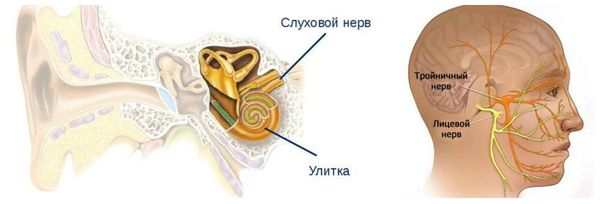
В литературе описаны случаи вовлечения других черепных нервов: слухового или тройничного.
Симптомы при вовлечении слухового нерва:
- аномалия акустического рефлекса среднего уха, определяемая при специальных пробах со звуковыми стимулами (выявляется у 50 % пациентов с ГФС);
- снижение слуха (у 15 % людей с ГФС);
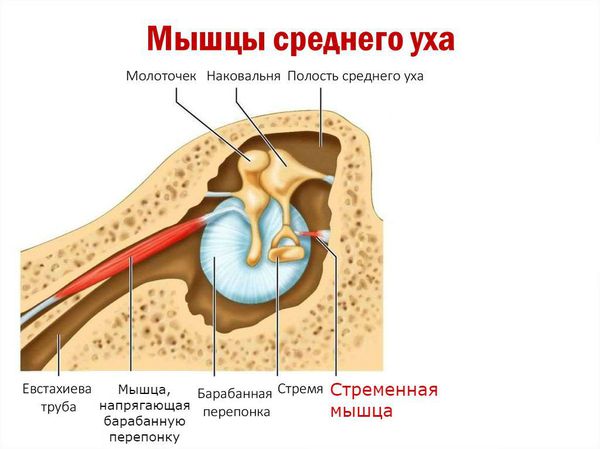
- реже отмечается чувство шума и щелчков из-за вовлечения стременной мышцы (m.stapedius) [13][16][17] .
Симптомы при вовлечении тройничного нерва:
- Клиника невралгии в виде мучительных приступообразных болей в той же половине лица — 5 % пациентов с гемифациальным спазмом [18] .
Также известны случаи сочетания гемифациального спазма с блефароспазмом [19] .
Патогенез гемифациального спазма
Механизм развития заболевания зависит от причины возникновения гемифациального спазма . В основе — компрессия или раздражение структур ядра или проксимальной части лицевого нерва сосудом, другим внешним фактором или внутренним процессом. Т. е. причиной является механическое воздействие пульсирующего сосуда или иного патологического процесса на структуры нерва.
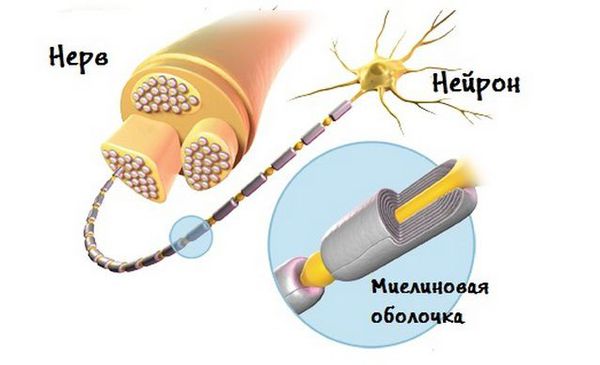
В результате компрессии или демиелинизации нерва (разрушения миелиновой оболочки) формируются «ложные» синапсы (места контакта между двумя нейронами), в которых запускается эктопическая (неправильная) активность. В дальнейшем распространяются патологические импульсы и развивается спазм мышц лица в зоне иннервации лицевого нерва [7] [20] .
Классификация и стадии развития гемифациального спазма
Если установлена причина, выделяют первичный и вторичный гемифациальный спазм. Течение заболевания может быть типичным и атипичным. Типичный ГФС начинается с редких сокращений мышц век одного глаза, затем, медленно (годами) прогрессируя, спазмы распространяются на всю половину лица. При атипичном течении заболевание начинается с сокращений мышц щеки, затем также медленно спазмы распространяются на окологлазную область. Типичный гемифациальный спазм наблюдается при сдавлении восходящей области лицевого и преддверно-улиткового нервов, а атипичный — при сдавлении нисходящей области этих нервов [21] [22] . Т. е. в зависимости от области компрессии нервов клиническая картина отличается.
Принято выделять клинические формы гемифациального спазма:
- Классическая, когда гиперкинез развивается одновременно в большинстве мышц одной половины лица.
- Локальная, когда гиперкинезы отмечаются в некоторых мышцах или группе мышц одной половины лица. Как правило, гемифациальный спазм дебютирует с локальной формы, со временем переходя в классическую. Чаще локальная форма проявляется в круговой мышце глаза, вплоть до пароксизмов его зажмуривания.
- Двусторонняя, когда гиперкинезы несинхронно чередуются на правой и левой сторонах лица, часто с длительным интервалом между сторонами. Именно чередованием эта форма и отличается от лицевого параспазма, при котором гиперкинезы развиваются одновременно с двух сторон.
- Гемифациальный спазм с постневритической контрактурой лицевых мышц вне приступа. Постневритическая контрактура — это патологическое состояние мышцы, которое развивается в процессе длительного отсутствия нормальной нервной импульсации и проявляется в уплотнении и ограничении объёма движения. Может возникнуть у пациентов, перенёсших невропатию лицевого нерва с неполным восстановлением прозопареза (пареза мимической мускулатуры) [1][15] .
Возникновение той или иной клинической формы ГФС зависит от уровня и степени компрессии, у каждого пациента клиника индивидуальная.
Осложнения гемифациального спазма
Гемифациальный спазм прогрессирует годами, поэтому на его фоне может развиться умеренный ипсилатеральный прозопарез [23] , т. е. слабость мимических мышц на стороне заболевания, при этом чаще в прозопарез вовлекаются мышцы лица (77 %), реже — мышцы век (47 %) [24] .
Гемифациальный спазм не является жизнеугрожающим заболеванием, но значительно ухудшает качество жизни пациентов, влияя на их профессиональную и социальную активность, приводя к психологическому дискомфорту, тревоге и депрессии. В 60 % случаев гемифациального спазма отмечено ухудшение зрения, развивающееся при вовлечении периорбитальных мышц, а в 36 % лицевой гемиспазм значимо препятствует трудовой деятельности [7] . В случаях ограничения трудоспособности пациенты могут проходить медико-социальную экспертизу для рассмотрения вопроса о присвоении группы инвалидности.
Г емифациальный спазм сохраняется и при засыпании, что способствует развитию диссомний (нарушения засыпания, сна и пробуждения) [7] . А диссомнии, в свою очередь, являются фактором риска развития когнитивных нарушений, иммунных, эндокринных и психопатологических расстройств, хронического болевого синдрома и др.
Диагностика гемифациального спазма
Алгоритм диагностики гемифациального спазма состоит из нескольких этапов.
Клиническая оценка — выявление синдрома гемифациального спазма и оценка его клинических характеристик. Проводится неврологом во время осмотра.
Документирование клинических проявлений — видео- и фоторегистрация. Существуют шкалы оценки гемифациального спазма (опросник качества жизни SF-36, специальные шкалы HFS-7, HFS-8) и протоколы видеорегистрации [7] [25] [26] . Они позволяют проанализировать состояние пациента и оценить эффективность лечения.
Инструментальное исследование — применение методов нейровизуальной (структурной) диагностики для уточнения варианта гемифациального спазма (первичный или вторичный). Выполняются КТ головного мозга, высокопольное (с магнитным полем 1,0-1,5 Тесла) или сверхвысокопольное (с магнитным полем 3,0 Тесла и выше) МРТ головного мозга, дающие более детализованные и высокоточные изображения. Дополнительно при МРТ могут применяться специальные режимы (FIESTA, 3D-T2-FSE, STIR), позволяющие уточнить наличие нейроваскулярного конфликта. При наличии или подозрении на сосудистую патологию проводят КТ-ангиографию, МР-ангиографию.
Иногда проводят электромиографию (ЭМГ). ЭМГ может подтвердить функциональные нарушения у пациентов с гемифациальным спазмом , который имеет патогномоничные ( характерные для данного заболевания) электромиографические паттерны. При обследовании наблюдают изолированные залпы повторяющихся разрядов высокой частоты. Часто наблюдается затухание потенциала действия двигательной единицы во время залпа разрядов. При электрической стимуляции одной из ветвей лицевого нерва сокращаются мышцы лица, иннервируемые другими ветвями лицевого нерва. Этот феномен используется не только для диагностики гемифациального спазма, но и для интраоперационного мониторинга при выполнении микроваскулярной декомпрессии [7] [27] .
Дифференциальный диагноз гемифациального спазма проводят с блефароспазмом, тикозными гиперкинезами, фокальными лицевыми кортикальными судорожным приступами, посттравматической аберрантной регенерацией волокон лицевого нерва, поздней дискинезией вследствие приёма нейролептиков, синдромом Мейжа [7] [25] [28] . Эти заболевания схожи наличием гиперкинезов области лица, отличаются особенностями клинической картины, анамнеза и течения заболевания. Дифференциальную диагностику проводит врач-невролог после клинического и инструментального обследования.
Лечение гемифациального спазма
Основная цель лечения гемифациального спазма — достичь устойчивой ремиссии, чтобы пациент при этом не потерял трудоспособность и социальную активность [25] .
Для лечения гемифациального спазма применяются следующие медикаментозные средства: клоназепам, леветирацам, карбамазепин, баклофен, габапентин [7] . Они относятся к противосудорожным средствам и миорелаксантам, влияющим на мышечный тонус и способность проведения нервных импульсов. Однако их эффективность достоверно не доказана. К тому же пациенты вынуждены принимать препараты длительное время в достаточно высоких дозах, что неизбежно ведёт к побочным явлениям, таким как заторможенность, сонливость, вялость, головокружения, мышечная слабость, диспепсические расстройства, колебания артериального давления, нарушения ритма и проводимости сердца и многие другие, что влияет на качество жизни.
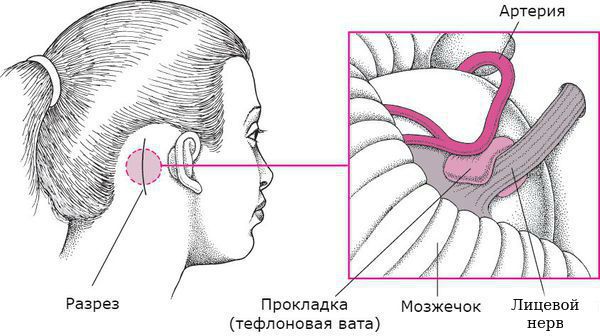
При первичном гемифациальном спазме возможно нейрохирургическое вмешательство (микроваскулярная декомпрессия лицевого нерва), показавшее свою эффективность в 86-93 % случаев оперативного лечения. Её разработал и впервые провёл в феврале 1966 года американский нейрохирург Питер Джаннетта [7] . Сначала врач делает разрез в заушной области на поражённой стороне, затем выпиливает небольшой костный участок. Сместив полушарие мозжечка, врач определяет зону компрессии и устраняет её: деликатно отделяет сосуд от нерва и между ними укладывает специальный биологически инертный материал — тефлоновую вату. Костный дефект замещается костным фрагментом или специальной пластиной, которая крепко фиксируется.
При вторичных гемифациальных спазмах эффективным будет устранение причины (удаление опухоли, выключение из кровотока аневризмы, лечение основного заболевания и т. д.).
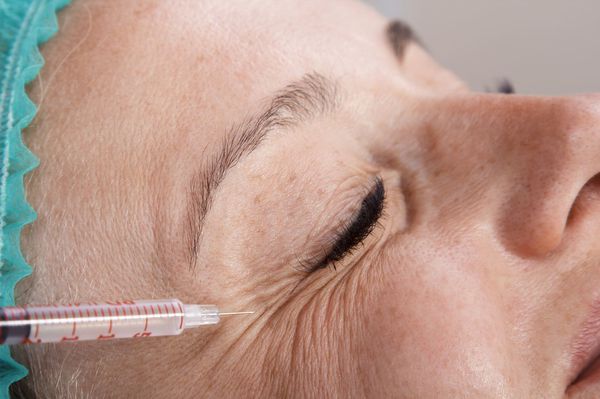
При наличии противопоказаний к оперативному лечению, при вторичном гемифациальном спазме , когда хирургическое лечение не показано (инсульт, рассеянный склероз и др.), отказе от операции и у пожилых людей наиболее оптимальным методом лечения сейчас считают инъекции ботулинического токсина типа А (БТА) [1] [7] . По рекомендации Европейской федерации неврологических обществ (European Federation of Neurological Societies, EFNS, 2011) препараты БТА рекомендованы как первая линия лечения при гемифациальном спазме (класс рекомендации С) [28] .
БТА является высокоэффективным методом лечения гемифациального спазма с минимальным риском нежелательных явлений и может рассматриваться как альтернатива хирургическому лечению. Он проверен контролируемыми исследованиями и 35-летней клинической практикой [26] . Тем более известно, что в 20 % случаев хирургического лечения гемифациального спазма развивается рецидив, часты побочные эффекты (нарушения функций черепных нервов, инфекции, ликворея, кровоизлияния), которые переносятся пациентами труднее, чем БТА [7] .
Калифорнийский офтальмолог Алан Скотт впервые использовал БТА в 1977 году для лечения косоглазия. В 1985 году он же первым применил локальные инъекции БТА на человеке для лечения блефароспазма и гемифациального спазма [29] . В 1985 году невролог Митчел Брин опубликовал результаты успешного лечения блефароспазма и гемифациального спазма с применением БТА [30] . С тех пор БТА применяется не только в офтальмологии, но и в лечении заболеваний нервной системы. Официально применение БТА одобрено FDA (Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов – США) в 1989 г. Одним из первых показаний для применения БТА стал гемифациальный спазм [31] .
Ботулинический токсин вырабатывается грамположительной бактерией Clostridium botulinum. Это нейротоксин, который блокирует высвобождение ацетилхолина (нейромедиатора, который обеспечивает передачу сигналов между нейронами) из пресинаптического нервного окончания. Таким образом нарушается периферическая холинергическая ( возбуждаемая ацетилхолином ) передача в нервно-мышечном синапсе. Это уменьшает сокращение мышц и приводит к дозозависимому обратимому снижению мышечной силы [25] [26] .
В России разрешены к применению следующие препараты БТА: условно 100-единичные — «Ботокс», «Лантокс», «Ксеомин», «Релатокс», «Ботулакс» (при этом некоторые препараты выпускаются во флаконах по 50 и 200 ед.) и «Диспорт» (во флаконах по 300 и 500 ед.). Препараты имеют сходную эффективность, отличаются особенностями хранения и разведения. Только в инструкции к препарату «Релатокс» (Россия) гемифациальный спазм не включён в показания к применению. Дозировка препарата рассчитывается индивидуально для каждого пациента и в соответствии с инструкцией по медицинскому применению. Научно рассчитан коэффициент пересчёта единиц действия между «Диспортом» и 100-единичными препаратами, он составляет 3:1 и менее — по неврологическим показаниям и 2,5:1 — по эстетическим показаниям [32] . Окончательный расчёт дозы остаётся за врачом. В атласе ботулинотерапии Вольфганга Йоста дозы уже указаны с учётом этого перерасчёта на одну точку введения [33] . При лечении гемифациального спазма средняя доза для «Диспорта» может составлять 120-170 ед. [14] , для «Ксеомина» — 30-50 ед. в зависимости от вовлечённых мышц. Доза введения в одну точку для «Ксеомина» составляет 1,25-5 ед. [33] [34] .
БТА способен устранить гиперкинезы при гемифациальном спазме с сохранением функции мышц, его необходимо назначить сразу, как только поставлен диагноз. Перед проведением ботулинотерапии врач обязательно должен оформить добровольное информированное согласие на проведение инъекций БТА. Инъекционные сессии рекомендуется проводить каждые 3-4 месяца в мышцы-мишени. Допустимо проводить инъекции «по запросу пациента», т. е. раньше или позже рекомендуемых сроков. Это зависит от возобновления симптомов гемифациального спазма . После инъекций рекомендуется в течение 20 минут выполнять активное сокращение инъецированных мышц, а в течение 1 часа пациент должен быть под медицинским наблюдением для контроля за появлением немедленных аллергических реакций [26] . Для уменьшения риска развития внутрикожных гематом на лице, рекомендуется в течение 10-20 минут охлаждать места инъекций.
Уменьшение гиперкинезов после введения ботулотоксина обычно отмечается довольно быстро — уже на 2-5 день, иногда достигая максимального эффекта к концу недели (реже к 10-14 дню). Эффект продолжается до 3-6 месяцев. При регулярных повторных введениях БТА в большинстве случаев положительный эффект закрепляется. Выраженность гиперкинезов при их возобновлении меньше, чем до ботулинотерапии и имеет тенденцию к уменьшению [14] . Для симметрии лица в мышцы контралатеральные (на противоположной стороне) гемифациальному спазму , необходимо выполнить инъекции БТА в 50 % от дозы, введённой в ипсилатеральные (на стороне заболевания) мышцы. Желательно это сделать спустя 2-3 недели, чтобы оценить эффект от введённого БТА и определить мышцы, требующие эстетической коррекции [35] . Снижения чувствительности к БТА обычно не отмечается. На фоне эффекта от терапии есть возможность постепенной отмены ранее получаемых медикаментозных средств [14] [34] .
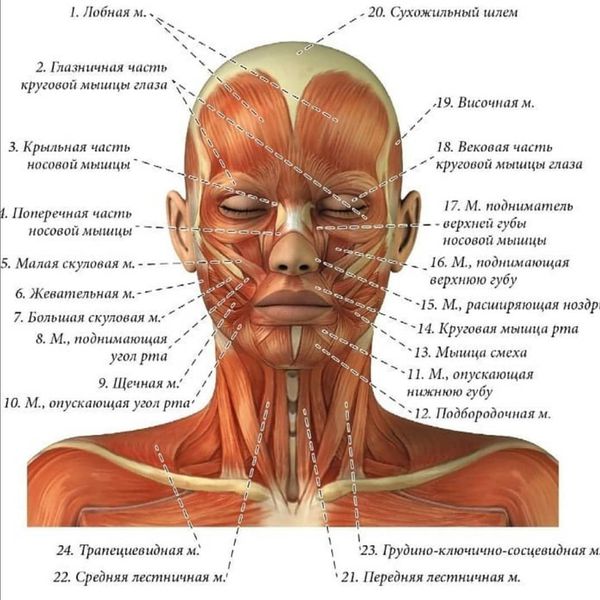
Чаще инъекции выполняют в следующие мышцы: круговая мышца глаза (orbicularis oculi); малая скуловая мышца (zygomaticus major et minor); круговая мышца рта (orbicularis oris); подкожная мышца шеи (platysma); лобная мышца (frontalis); мышца, сморщивающая бровь (corrugator supercilii); мышца, опускающая переносье (procerus); носовая мышца (nasalis); мышца, поднимающая верхнюю губу и крыло носа (levator labii superioris alaeque nasi); мышца, поднимающая верхнюю губу (levator labii superioris); мышца смеха (risorius); мышца, поднимающая угол рта (levator anguli oris). Нельзя вводить препарат в среднюю зону верхнего века — в проекции мышцы, поднимающей верхнее веко, поскольку это может привести к опущению века [26] [28] .
Лечение препаратом должно проводиться специалистами (неврологами, нейрохирургами), имеющими опыт в диагностике и лечении подобных состояний и прошедших подготовку по проведению лечения.
К противопоказаниям применения БТА относятся беременность, повышенная чувствительность к одному из компонентов препарата и острые заболевания [26] . При лечении гемифациального спазма по данным разных авторов с частотой от 2 до 23 % были зарегистрированы временные побочные реакции. По частоте они распределены следующим образом: очень часто — птоз (опущение); часто — слабость мышц лица, диплопия (двоение в глазах), сухость глаз, отёк век, слезоотделение; нечасто — парез (ослабление) мышц лица; редко — офтальмоплегия ( паралич мышц глаза ), заворот века [26] . Они не требуют дополнительных вмешательств, регрессируют самостоятельно в течение нескольких недель [14] [26] [34] . Для снижения рисков побочных явлений важно соблюдать дозу БТА, начинать лечение с минимальных эффективных доз. Препараты, влияющие на нервно-мышечную передачу, такие как антибиотики группы аминогликозидов, в период действия БТА должны применяться с осторожностью [26] .
Для оценки эффективности лечения учёными разработана специальная система по пяти- и шестибальным шкалам. Например, по Винсенту Марнеффе (нейрохирург) [36] «отличным» считается результат с полным исчезновением гиперкинеза, «хорошим» — при исчезновении более чем на 80 %, «удовлетворительным» — при исчезновении от 20 до 80 %, «неудовлетворительным» — если гиперкинезы исчезли менее чем на 20 %. Тецуо Ивакума и соавторы [37] , Питер Джаннетта [21] , Роберт Ожер и соавторы [38] предложили «отличный», «хороший», «удовлетворительный», «неудовлетворительный», «плохой» и «рекуррентный» результаты лечения гемифациального спазма . Нужно стремиться достигать «отличных» и «хороших» результатов лечения [7] .
Лекарственная терапия гемифациального спазма ушла в прошлое. Только при наличии коморбидных расстройств (депрессия) врач может дополнительно к основному лечению назначить антидепрессанты [25] [26] .
Таким образом, применение БТА требует посещения врача 3-4 раза в год без необходимости постоянного приёма других лекарственных препаратов и прохождения других процедур. Также с пациентами необходимо проводить когнитивно-поведенческую терапию для лучшей социальной адаптации [25] [26] .
Прогноз. Профилактика
Гемифациальный спазм — хроническое заболевание. Возможно наступление спонтанной ремиссии, однако это происходит менее чем в 10 % случаев [13] . При правильном лечении, которое имеет научную доказательную базу, при гемифациальном спазме можно достичь ремиссии на многие годы. Тем не менее возможны рецидивы.
Специфической профилактики не существует. Для предупреждения заболевания и во избежание его рецидива следует проводить лечение фоновых сосудистых заболеваний, признанных факторами риска его развития — гипертонической болезни и атеросклероза.
Источник