- Первая помощь при ранениях челюстно лицевой области
- Клиника ( признаки ) травмы челюстно-лицевой области (чло)
- Неотложная ( первая ) помощь при травме челюстно-лицевой области (чло)
- Первая помощь при ранении и повреждении челюстно-лицевой области
- Первая помощь при ранениях челюстно лицевой области
- МЕТОДЫ ЛЕЧЕНИЯ ПЕРЕЛОМОВ ЧЕЛЮСТЕЙ
- Открытые раны челюстно-лицевой области
- Общая информация
- Краткое описание
- Автоматизация клиники: быстро и недорого!
- Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран 1 место — 800 RUB / 4500 KZT / 27 BYN в месяц
- Классификация
- Диагностика
- Дифференциальный диагноз
- Лечение
Первая помощь при ранениях челюстно лицевой области
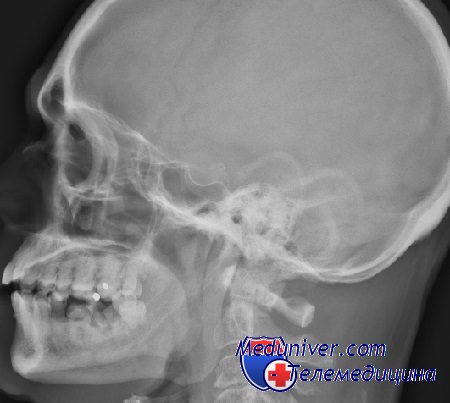
Выделяют открытые и закрытые повреждения лица. Для открытых ран характерно выстояние костных фрагментов челюстно-лицевой области (чло) черепа в раневую поверхность. К закрытым повреждениям относятся ушибы, кровоизлияния, разрывы мышц, сухожилий и нервов, переломы костей и вывих нижней челюсти.
Этиология травм челюстно-лицевой области (чло). Повреждения челюстно-лицевой области (чло), как правило, являются результатом механического воздействия тупого или плоского ранящего предмета. Наиболее частые виды травм: бытовая (62%), транспортная (17%). производственная 12% (промышленная и сельскохозяйственная), уличная (5%) и спортивная (4%).
Патогенез травм челюстно-лицевой области (чло). Анатомической особенностью челюстно-лицевой области является мощная сосудистая сеть наряду с наличием большого массива рыхлой подкожной клетчатки. Это обуславливает значительный отек и кровоизлияния в области лица при травме и кажушееся несоответствие между размером раны и объемом кровотечения. Ранения лица часто сочетаются с повреждением ветвей лицевого нерва и околоушной слюнной железы, а ранения нижней челюсти с повреждением крупных сосудов и нервов гортани, глотки.
Клиника ( признаки ) травмы челюстно-лицевой области (чло)
Диагностика травмы челюстно-лицевой области (чло) не представляет затруднений. Характерно наличие зияния раны и кровотечения, боль, нарушение функции открывания рта, приема пищи, дыхания. Возможны осложнения: шок, асфиксия, кровотечение, закрытая или открытая травма головного мозга.
Неотложная ( первая ) помощь при травме челюстно-лицевой области (чло)
При наличии показаний — купирование признаков ОДН и ОССН. С целью предупреждения асфиксии раненого укладывают лицом вниз и поворачивают голову набок. Производят санацию ротовой полости. При угрозе обтурационной асфиксии в ротовую полость устанавливается S-образный воздуховод. При ушибах мягких тканей накладывают давящую повязку, ме-стно — холод. Остановка кровотечения достигается при помощи давящей повязки, тугой тампонады раны, наложения кровоостанавливающего зажима или в экстремальной обстановке — пальцевого прижатия артерий. На рану накладывается асептическая повязка. Госпитализация в специализированное учреждение.
Источник
Первая помощь при ранении и повреждении челюстно-лицевой области
Первая помощь при ранении и повреждении челюстно-лицевой области
В результате ранения и повреждения челюстно-лицевой области может возникнуть кровотечение, развиться асфиксия и шок. Кроме того, состояние пострадавшего может осложниться смещением отломков поврежденных челюстей. Первая помощь должна оказываться в такой последовательности: борьба с кровотечением, асфиксией, шоком, иммобилизация поврежденной челюсти.
Борьба с кровотечением
В связи с высокой степенью васкуляризации тканей лица при повреждении, а тем более при огнестрельном ранении челюстно-лицевой области может возникнуть обильное кровотечение как из раны мягких тканей лица, так и из различных отделов полости рта. Кровотечение со стороны кожных покровов может быть остановлено при помощи давящей повязки. Значительно сложнее остановить кровотечение, возникшее в результате ранения сосудов дна полости рта и мягкого неба. Обычной тампонадой не всегда удается достичь прижатия кровоточащего сосуда. Этому мешают отсутствие надлежащей опоры в области дна полости рта, рвотный рефлекс, подвижность тканей при глотательных движениях, дыхании. Кроме того, применение больших тампонов может вызвать затруднение дыхания и даже асфиксию. Поэтому при сильном кровотечении из дна полости рта иногда необходимо удерживать пальцами введенный тампон. Уменьшение интенсивности кровотечения позволит доставить раненого на медицинский пункт, где может быть применен инструментальный метод остановки кровотечения. Иногда необходимо удерживать тампон в полости рта раненого и во время транспортировки. Прижатие общей сонной артерии к поперечному отростку шейного позвонка на стороне ранения обычно не обеспечивает существенного уменьшения кровотечения из-за широкого анастомозирования сосудов правой и левой сторон челюстно-лицевой области Однако, как показал опыт, использование зажима Аржанцева (рис. 137) может уменьшить кровотечение, что позволит транспортировать раненого для оказания специализированной помощи. При безвыходного положении можно туго затампонировать полость рта, предварительно наложив трахеостому.
При кровотечении из области верхнечелюстной пазухи и полости носа производится тугая тампонада носовых ходов, которая обычно предупреждает дальнейшую кровопотерю. После остановки кровотечения такие больные нуждаются в срочной госпитализации для принятия мер, исключающих повторное кровотечение. Одним из срочных способов борьбы с костным кровотечением является фиксация фрагментов челюстей любым доступным в данный момент методом.
Борьба с асфиксией
При ранении челюстно-лицевой области одним из тяжелых осложнений является развитие асфиксии, которая может быть вызвана различными причинами. Различают дислокационную, обтурационную, стенотическую, клапанную и аспирационную асфиксию. Наиболее частая причина дислокационной асфиксии — западение языка, обусловленное нарушением его связи с подбородочной областью из-за разрыва при ранении парной язычно-подбородочной мышцы, которая удерживает язык от смещения кзади. Аналогичное смещение языка возможно при двустороннем ментальном переломе челюсти, когда подбородочный фрагмент кости челюсти под влиянием тяги прикрепляемых к нему мышц смещается кзади книзу. При потере такими больными сознания и горизонтальном их положении на спине смещение языка может вызвать асфиксию.
Причиной обтурационной асфиксии может быть закрытие просвета дыхательной трубки инородным телом (осколок кости, зуба, ранящий снаряд).
Стенотическая асфиксия развивается в результате сдавления трахеи гематомой, отеком, подкожной эмфиземой.
Клапанная асфиксия обусловлена перекрытием входа в гортань лоскутом тканей мягкого неба, задней и боковой стенок глотки.
Частой причиной асфиксии может быть аспирация крови, слюны, рвотных масс при бессознательном состоянии раненого. При оказании первой помощи пострадавшему с признаками асфиксии нужно попытаться выяснить причину, вызвавшую ее, путем тщательного осмотра полости рта и зева. Если причиной асфиксии явилось западение языка, необходимо обернутыми марлей пальцами захватить язык и вытянуть кпереди. Чтобы предупредить повторное смешение языка кзади, следует фиксировать его в определенном положении. С этой целью, удерживая язык пальцами левой кисти, безопасной (английской) булавкой прокалывают его в горизонтальном направлении на границе передней и средней третей. К замкнутой булавке привязывают тесемку или бинт и выводят язык до соприкосновения с язычной поверхностью зубов. В таком положении язык удерживают путем фиксации тесемки или бинта к повязке или, в крайнем случае, к поясу, к пуговице одежды ит. д. (рис. 138).

При аспирации крови, слюны, рвотных масс раненому необходимо придать положение, способствующее истечению жидкости из дыхательных путей (рис. 139).

Для форсирования освобождения дыхательных путей нужно несколько раз произвести энергичное ручное сжатие грудной клетки. При наличии отсасывающего аппарата следует немедленно использовать его.
Если просвет дыхательных путей закрыт инородным телом, нужно попытаться удалить его пальцами или имеющимися под рукой Инструментами (пинцет, кровоостанавливающий зажим и др.). Естественно, это удается сделать, если инородное тело располагается на Уровне глотки. В других случаях для спасения жизни раненого необходимо срочно произвести трахеотомию, используя для этого любой режущий инструмент (нож, бритва).
Асфиксия, причиной которой явилась гематома или отек, сдавившие трахею, может быть также ликвидирована только путем наложения трахеостомы. При клапанной асфиксии необходимо создать условия для восстановления дыхания путем перемещения лоскута мягких тканей, вызвавшего это осложнение, и фиксации его швом либо тампоном. Строгий контроль восстановленного дыхания необходимо осуществлять до момента оказания раненому специализированной врачебной помощи.
После ликвидации причины асфиксии необходимо восстановить дыхание, для чего надо применить искусственную вентиляцию легких способом рот в рот до появления самостоятельных ритмичных вдохов и выдохов. При явлениях клинической смерти следует использовать весь арсенал реаниматологических приемов.
Борьба с шоком
Наличие развитой сети нервных окончаний в тканях и органах челюстно-лицевой области обусловливает возможность болевого шока даже при необширных повреждениях. Поэтому при оказании первой помощи раненным в челюстно-лицевую область необходимо использовать известные из практики общей хирургии меры, направленные на купирование болевых ощущений и стимулирование деятельности сердечно-сосудистой системы.
Транспортная иммобилизация
Иммобилизация отломков поврежденных челюстей является обязательным видом оказания первой помощи. Даже простейшая, но своевременная иммобилизация предупреждает осложнения переломов челюстей, уменьшает возможность кровотечения при повреждении сосудов острыми краями отломков, снижает болевые ощущения. Иммобилизация предотвращает возможность развития дислокационной асфиксии и является важной предпосылкой для наилучшего эффекта лечения.
При оказании первой помощи наиболее доступным способом временной иммобилизации является обыкновенная пращевидная повязка. При отсутствии бинта (индивидуального пакета) используется лоскут материи, сложенный в виде треугольной косынки. Пращевидная повязка может быть применена при повреждении как нижней, так и верхней челюсти. В последнем случае нижнюю челюсть фиксируют повязкой в положении смыкания зубов, чем достигается поддерживание отвисающих фрагментов верхней челюсти и предупреждается их смещение (рис. 140).

Для временной иммобилизации отломкой нижней челюсти может быть использована изогнутая по форме челюсти шина-праща, изготовленная из картона или тонкой жести. Фиксированная бинтом или тесемкой к своду черепа стандартная шина-праща достаточно хорошо удерживает отломки от смещения (рис. 141).
При переломах верхней челюсти, если нижняя челюсть не может быть использована для поддержания ее, для временной иммобилизации можно применить узкую, в виде линейки, деревянную планку или другие предметы, напоминающие по форме и размеру шпатель (например, столовая ложка). Такую импровизированную шину подводят под зубы верхней челюсти и фиксируют за выступающие изо рта концы бинтом или веревкой к своду черепа (рис. 142).
При наличии комплекта Збаржа используют его. Применением этого комплекта достигается (в отличие от описанных выше методов) постоянная лечебная фиксация отломков верхней челюсти. Комплект Збаржа состоит из назубной шины с внеротовыми стержнями, опорной головной повязки с металлическими планками, расположенными с боков повязки, соединительных стержней и муфт. Укрепляемая на голове повязка служит с помощью стержней и муфт опорой для фиксации назубной шины-ложки, удерживающей отломки верхней челюсти в правильном положении (рис. 143).
Источник
Первая помощь при ранениях челюстно лицевой области
Лечение при переломах челюстей сводится к восстановлению анатомической целостности и функции поврежденной кости. Это достигается репозицией и иммобилизацией отломков. Однако вначале следует принять меры для исключения развития ряда общих и местных осложнений (борьба с шоком, асфиксией, остановка кровотечения или восстановление кровопотери). При открытых переломах челюсти пострадавшему после внутрикожной пробы вводят противостолбнячную сыворотку (3000 ME) или столбнячный анатоксин по схеме.
При оказании первой врачебной и квалифицированной помощи, а также при транспортировке пострадавшему временно закрепляют отломки челюсти с помощью марлевых и стандартных повязок (опорная шапочка, жесткая подбородочная праща). Если нет стандартных повязок, можно изготовить шапочку и подбородочную пращу из нескольких слоев прогипсованного бинта. К шапочке и подбородочной праще для эластического вытяжения фиксируют крючки из алюминиевой проволоки.
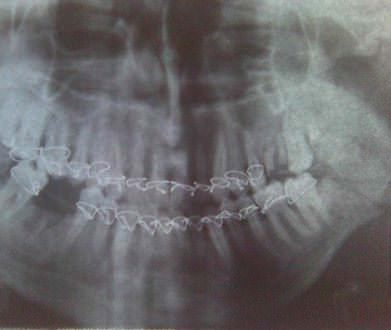
При переломах нижней челюсти со смещением отломков лечение начинают с их ручной репозиции, которую проводят под местной анестезией в первые часы после поступления пострадавшего в лечебное учреждение. Отломки временно фиксируют проволочной лигатурой и при наличии достаточного количества зубов приступают к наложению назубных шин из алюминиевой проволоки (по С. С. Тигерштедту). В отдельных случаях (множественные переломы, значительное смещение отломков и их тугоподвижность) возникает необходимость изготовления фрагментарных многоблочных шин на каждый отломок челюсти в отдельности. После репозиции отломков накладывают назубные шины с зацепными крючками и межчелюстным эластическим резиновым вытяжением. До наложения шин врач решает вопрос об удалении или сохранении зуба, расположенного в линии перелома. Продолжительность шинной фиксации отломков нижней челюсти — 25—30 дней. При воспалительных осложнениях длительность иммобилизации увеличивается до 6 недель. Иммобилизация верхней челюсти составляет 20—22 дня.
МЕТОДЫ ЛЕЧЕНИЯ ПЕРЕЛОМОВ ЧЕЛЮСТЕЙ
Цель лечения переломов челюстей — в максимально короткий срок получить сращение отломков в положении, обеспечивающем полное восстановление прикуса и функции нижней челюсти. Для этого необходимы: 1) бимануальная репозиция отломков; 2) стабильная и жесткая фиксация отломков на период консолидации; 3) создание наиболее благоприятных условий для репаративной регенерации в области перелома; 4) профилактика инфекционно-воспалительных осложнений, которые значительно удлиняют сроки лечения.
Источник
Открытые раны челюстно-лицевой области
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2015
Общая информация
Краткое описание
Открытая рана челюстно-лицевой области – это ссадины, раны лица и шеи сопровождающиеся повреждением лицевого нерва, тройничного нерва, слюнных желез и ее протоков, слизистой полости рта и языка нарушением функции жевания, глотания, речи, иннервации ЧЛО.
Название протокола: Открытые раны челюстно-лицевой области.
Код протокола:
Код(ы) МКБ-10:
S01.2 Открытая рана носа
S01.3 Открытая рана наружного уха
S01.4 Открытая рана щеки и височно-челюстной области
S01.5 Открытые раны губы и полости рта
S11.8 Открытая рана других частей шеи
Сокращения используемые в протоколе:
ACT — аспартатаминотрансфераза;
AЛT — аланинаминотрансфераза;
ВНЧС — височно-нижнечелюстной сустав;
КТ — компьютерная томография;
ЛФК — лечебная физкультура.
МРТ — магнитно-резонансная томография;
ОАК — общий анализ крови;
ОАМ — общий анализ мочи;
УВЧ — ультравысокие частоты;
УЗИ — ультразвуковое исследование;
УФО — ультрафиолетовое облучение;
ЧЛО — челюстно-лицевая область;
ЭКГ — электрокардиограмма.
Дата разработки протокола: 2015 г.
Категория пациентов: дети и взрослые.
Пользователи протокола: врачи челюстно-лицевые хирурги, врачи скорой неотложной помощи, травматологи, нейрохирурги, оториноларингологи.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 4500 KZT / 27 BYN — 1 рабочее место в месяц
Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [1,2,15,17]:
· По типу:
a. проникающие в полость рта, носа и верхнечелюстную пазуху;
b. непроникающие в полость рта, носа и верхнечелюстную пазуху.
· По этиологии:
Механические раны:
· ссадины;
· резаные раны;
· колотые раны;
· рваные раны;
· размозженные раны;
· укушенные раны;
· ушибленные раны;
Огнестрельные ранения.
Диагностика
Перечень основных и дополнительных диагностических мероприятий [9,15].
Основные (обязательные) диагностические обследования на амбулаторном уровне:
· ОАК.
· время свертываемости крови и длительность кровотечения.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
· ОАК;
· Определение времени свертывания крови;
· Определение группы крови и резус фактора;
· коагулограмма (ПТИ, протромбиновое время, МНО, фибриноген, АЧТВ, тромбиновое время, этаноловый тест, тромботест).
· рентгенография костей лицевого скелета;
· КТ костей лицевого скелета;
· ЭКГ.
Жалобы и анамнез:
Жалобы:
· на наличие раны;
· головокружение, тошнота, рвота;
· на боль, кровотечение из раны;
· нарушение функции жевания, глотания, дыхания, речи;
Анамнез:
· время получения и обстоятельства травмы;
· механизм получения травмы;
· вид повреждающего агента.
Физикальное обследование:
Общий осмотр:
· асимметрия лица за счет отека мягких тканей;
· наличие ссадины, раны, гематомы;
· кровотечение из раны;
· ограниченное и болезненное открывание рта;
· нарушение чувствительности по ходу ветвей тройничного нерва;
· нарушение функций мимических мышц лица вследствие повреждения ветвей лицевого нерва;
· нарушение целостности слизистой оболочки полости рта;
· нарушение слюноотделения вследствие повреждения слюнных желез и их протоков.
Пальпация:
· болевой синдром в области раны;
· наличие отека, гематомы;
· сопутствующие неврологические симптомы (отсутствие чувствительности, похолодание и др.);
· наличие дефекта мягких тканей.
Лабораторные исследования:
· в ОАК возможна анемия, за счет кровопотери.
Инструментальные исследования:
· Контрастная рентгенографии – определение направления раневого канала.
Показания для консультации узких специалистов:
· врача-нейрохирурга — при наличии симптомов повреждения головного мозга;
· врача-оториноларинголога — при сочетанном повреждении ЛОР-органов;
· врача-офтальмолога — при проникающих повреждениях в глазницу.
Дифференциальный диагноз
| Нозология | Дифференциально-диагностические признаки | |||
| Клинические | Рентгенологические | |||
| 1. | Перелом верхней челюсти | Асимметрия лица: удлинение средней зоны лица, отёк в области средней трети лица и под глазницей. Симптом 3х «У»- («удлинение, уплощение лица, удивленный» вид больного). Больной иногда отмечает диплопию. Головная и локальная боль. Кровоизлияние в конъюнктиву, кровоподтёки с обеих сторон, cимптом «очков». Нарушение функции жевания, дыхания, зрения Возможно истечение ликвора из носа (ринорея, из ушей-оторея). Носовое кровотечение (очень часто) Патологическая подвижность всей средней трети лица. Экзофтальм, чаще энофтальм, из-за повреждения костей глазницы. Потеря чувствительности скуловой и верхнечелюстной областей.Патологический прикус. | Нарушение целостности верхней челюсти, чаще по средней и нижней линии верхней челюсти ЛЕФОР-1 и ЛЕФОР-2 иногда с одной стороны лица перелом типа ЛЕФОР-ГЕРЕНА, как правило, определяется дислокация отломков вниз и назад. При переломе по ЛЕФОР-1 нередко определяется сломанные корни зубов в щели перелома. При переломах по ЛЕФОР-2 и ЛЕФОР-3 определяются переломы других костей (скуловой кости, носа, костей образующих стенки орбиты, иногда и основания черепа). Рентген снимки позволяют обнаружить гемосинус. | |
| 2. | Множественные (сочетанные) переломы скуловой кости и верхней челюсти. Перелом дна глазницы. | Асимметрия лица (сглаженность скуловой дуги и носогубной складки на стороне поражения). Необходимо обратить внимание на расположение скуловой (кости) дуги и ограничение объема движений нижней челюсти. Головная и локальная боли, кровотечение из носа, контузия глаза на стороне поражения Потеря чувствительности в области крыла носа, верхней губы или скуловой области характерна для перелома со смещением. Нарушение функции жевания, из-за затруднения движения нижней челюсти. Симптом «ступеньки» на стороне поражения. Иногда травма приводит экзофтальму, энофтальму, диплопии, к потере зрения. Кровоизлияния в конъюнктиву, кровоподтек и гематома вокруг глаза. | Определяется нарушение целостности скуловой кости (дуги), края орбиты. В «лунной» проекции рентгенограммы скуловой кости определяются линии перелома, дислокация и нарушение нижнего края глазницы. Западение скуловой дуги и ограниченность движения нижней челюсти подтверждение рентген снимков основные ориентиры дифференциальной диагностики. | |
| 3. | Множественные (сочетанные) переломы нижней челюсти | Асимметрия лица, отек мягких тканей, рот полуоткрыт, гематомы дна полости рта. Пальпация: локальная боль, линию перелома удается пальпировать до развития отека. Нарушение функции жевания, глотания, дыхания, речи, изменение или потеря чувствительности в области нижней челюсти. Патологический прикус («ступенчатый» зубной ряд), состояние подвижности или травматического удаления зуба. Нередко наблюдается смещение отломков челюсти, что усиливает боль, кровотечение, дискомфорт, а при значительном смещении отломков явления затрудненного дыхания. Слюна часто бывает окрашена кровью (открытый перелом). Кровотечение изо рта, кровотечение из десны при попытке движения нижней челюсти. | Определяется нарушение целостности нижней челюсти, чаще по углу слева или по телу, как правило, определяется дислокация отломков. Нередко определяется сломанный или интактный зуб (корень) в щели перелома и определяются двойные и тройные линии переломов, иногда вывих сломанной суставной головки. | |
Лечение
Цели лечения:
· ликвидация кровотечения и болевого симптома;
· восстановление целостности мягких тканей путем первичной хирургической обработки раны;
· восстановления функции поврежденного органа.
Тактика лечения [7,9,10,14].
1. Клинико-рентгенологическое обследование;
2. Оперативное лечение;
3. Медикаментозное лечение;
4. Профилактические мероприятия;
5. Другие виды лечения (физиолечение, ЛФК, массаж и др).
Немедикаментозное лечение:
· Режим при консервативном лечении – общий, в ранний послеоперационный период – полупостельный, с последующим переходом на общий;
· диета — стол 1а, 1б (челюстной стол).
Медикаментозное лечение:
| № | Препарат, формы выпуска | Дозирование | Длительность и цель применения |
| Антибиотикопрофилактика | |||
| 1 | Цефазолин порошок для приготовления раствора для инъекций 500 мг и 1000 мг | 1 г в/в (детям из расчета 50 мг/кг однократно) | 1 раз за 30-60 минут до разреза кожных покровов; при хирургических операциях продолжительностью 2 часа и более – дополнительно 0,5-1 г во время операции и по 0,5-1 г каждые 6-8 часов в течение суток после операции с целью профилактики воспалительных реакций |
| 2 | Цефуроксим + Метронидазол Цефуроксим порошок для приготовления раствора для инъекций 750 мг и 1500 мг Метронидазол раствор для инфузии 0,5% — 100 мл | Цефуроксим 1,5-2,5 г, в/в (детям из расчета 30 мг/кг однократно) + Метронидазол (детям из расчета 20-30 мг/кг однократно) 500 мг в/в | за 1 час до разреза. Если операция длится более 3 часов повторно через 6 и 12 часов аналогичные дозы, с целью профилактики воспалительных реакций |
| При аллергии на β-лактамные антибиотики | |||
| 3 | Ванкомицин порошок для приготовления раствора для инфузий 500мг и 1000 мг | 1 г. в/в (детям из расчета 10-15 мг/кг однократно) | 1 раз за 2 часа до разреза кожных покровов. Вводится не более 10 мг/мин; продолжительность инфузии должна быть не менее 60 мин, с целью профилактики воспалительных реакций |
| Опиоидные анальгетики | |||
| 4 | Трамадол раствор для инъекций 100мг/2мл по 2 мл или 50 мг перорально | Взрослым и детям в возрасте старше 12 лет вводят внутривенно (медленно капельно), внутримышечно по 50-100 мг (1-2 мл раствора). При отсутствии удовлетворительного эффекта через 30-60 минут возможно дополнительное введение 50 мг (1 мл) препарата. Кратность введения составляет 1-4 раза в сутки в зависимости от выраженности болевого синдрома и эффективности терапии. Максимальная суточная доза – 600 мг. Противопоказан детям до 12 лет. | с целью обезболивания в послеоперационном периоде, 1-3 суток |
| 5 | Тримеперидин раствор для инъекций 1% по 1 мл | Вводят в/в, в/м, п/к 1 мл 1% раствора, при необходимости можно повторить через 12-24ч. Дозировка для детей старше 2х лет составляет 0.1 — 0.5 мг/кг массы тела, при необходимости возможно повторное введение препарата. | с целью обезболивания в послеоперационном периоде, 1-3 суток |
| Нестероидные противоспалительные средства | |||
| 6 | Кетопрофен раствор для инъекций 100 мг/2мл по 2 мл или перорально 150мг пролонгированный или 100мг. | суточная доза при в/в составляет 200-300 мг (не должна превышать 300 мг), далее пероральное применение пролонгированные 150мг 1 раз в день или 100 мг 2 раза в день | Длительность лечения при в/в не должна превышать 48 часов. Длительность общего применения не должна превышать 5-7 дней, с противовоспалительной, жаропонижающей и болеутоляющей целью. |
| 7 | Ибупрофен суспензия для приема внутрь 100 мг/5 мл100мл или перорально 200 мг или гранулы для приготовления раствора для приема внутрь 600 мг | Для взрослых и детей с 12 лет ибупрофен назначают по 200 мг 3–4 раза в сутки. Для достижения быстрого терапевтического эффекта у взрослых доза может быть увеличена до 400 мг 3 раза в сутки. Суспензия — разовая доза составляет 5-10 мг/кг массы тела ребенка 3-4 раза в сутки. Максимальная суточная доза не должна превышать 30 мг на кг массы тела ребенка в сутки. | Не более 3-х дней в качестве жаропонижающего средства Не более 5-ти дней в качестве обезболивающего средства с противовоспалительной, жаропонижающей и болеутоляющей целью. |
| 8 | Парацетамол 200 мг или 500мг; суспензия для приема внутрь 120 мг/5 мл или ректально 125 мг, 250 мг, 0,1 г | Взрослым и детям старше 12 лет с массой тела более 40 кг: разовая доза — 500 мг – 1,0 г (1-2 таблетки) до 4 раз в сутки. Максимальная разовая доза – 1,0 г. Интервал между приемами не менее 4 часов. Максимальная суточная доза — 4,0 г. Детям от 6 до 12 лет: разовая доза – 250 мг – 500 мг , по 250 мг – 500 мг до 3-4 раз в сутки. Интервал между приемами не менее 4 часов. Максимальная суточная доза — 1,5 г — 2,0 г. | Продолжительность лечения при применении в качестве анальгетика и в качестве жаропонижающего средства не более 3-х дней. |
| Гемостатические средства | |||
| 9 | Этамзилат раствор для инъекций 12,5% — 2 мл | 4-6 мл 12,5 % раствора в сутки. Детям, вводят однократно внутривенно или внутримышечно по 0,5-2 мл с учетом массы тела (10-15 мг/кг). | При опасности послеоперационного кровотечения вводят с профилактической целью |
| Антибактериальные препараты | |||
| 10 | Амоксицилин клавулановая кислота (препарат выбора) | Внутривенно Взрослые: 1,2 г каждые 6-8 ч. Дети: 40-60 мг/кг/сут (по амоксициллину) в 3 введения. | При развитии одонтогенного периостита и остеомиелита, курс лечения 7-10 дней |
| 11 | Линкомицин (альтернативный препарат) | Применяют внутримышечно, внутривенно (только капельно). Вводить внутривенно без предварительного разведения нельзя. Взрослые: 0,6-1,2 каждые 12 ч. Дети: 10-20 мг/кг/сут в 2 введения. | При развитии одонтогенного периостита и остеомиелита, курс лечения 7-10 дней |
| 12 | Цефтазидим (при выделении P.aeruginosa) или | Внутривенно и внутримышечно Взрослые: 3,0 — 6,0 г/сут в 2-3 введения (при синегнойной инфекции — 3 раза в сутки) Дети: 30-100 мг/кг/сут в 2-3 введения; | При развитии одонтогенного периостита и остеомиелита, курс лечения 7-10 дней |
| 13 | Ципрофлоксацин (при выделении P.aeruginosa) | Внутривенно Взрослые: 0,4-0,6 г каждые 12 ч. Вводят путем медленной инфузии в течение 1 ч. Детям противопоказан. | При развитии одонтогенного периостита и остеомиелита, курс лечения 7-10 дней |
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне:
· остановка кровотечения.
Другие виды лечения, оказываемые на стационарном уровне:
физиолечение (УВЧ, электрофорез, УЗТ).
Другие виды лечения, оказываемые на этапе скорой неотложной помощи:
· остановка кровотечения;
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях: ПХО раны [22] (УД –В).
Хирургическое вмешательство, оказываемое в стационарных условиях:
Первичная хирургическая обработка раны с соблюдением принципов обработки ран в челюстно-лицевой области:
· удаляются только некротизированные ткани;
· использование шовного материала на коже, не обладающего гигроскопичностью;
· при дефектах щечной области использование швов «на себя» между слизистой и кожей;
· одномоментная пластика дефектов с применением пластики местными тканями и лоскутами на питающей ножке.
Дальнейшее ведение:
· физиолечение (УФО, УВЧ-терапия, электрофорез);
· ЛФК.
Индикаторы эффективности лечения:
· Восстановление целостности кожного покрова;
· Восстановление эстетических пропорций лица;
· Восстановление функций.
Источник