Первая помощь при отрыве фаланги пальца
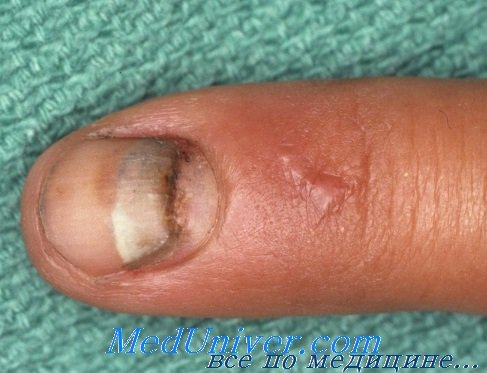
Среди повреждений, сопровождающихся частичным отрывом дистальной фаланги, наиболее часто наблюдается отрыв ногтевого отростка концевой фаланги или разрушение его вместе с мягкими тканями. Лечение таких повреждений заключается в укорочении пальца или же замещении дефекта перемещенным лоскутом кожи.
Если при укорочении ногтевой фаланги остается ее основание менее 5 мм, то концевая фаланга становится неподвижной и культя всего пальца будет «слишком длинной» при выполнении работы, так как при захвате рукоятки любого инструмента она сгибается вместе с остальными пальцами. Предложение Верта сохранять основание ногтевой фаланги ввиду прикрепления к нему сухожилий сгибателей и разгибателей считается не только устарелым, но и вредным.
Если от ногтевой фаланги сохраняется только короткий участок, то палец необходимо укоротить до головки средней фаланги, причем с удалением мыщелков. Обработка ногтя хирургами часто не производится, хотя функциональная способность кончика пальца во многом зависит от его состояния. Если концевая фаланга укорочена больше чем наполовину длины ногтя, то последний следует удалить вместе с ногтевым ложем и корнем ногтя с целью профилактики деформации ногтя.
Оттягивание ногтевого ложа в волярную сторону для покрытия культи пальца является недопустимым и приводит к неправильному росту ногтя. Напротив, при переломе дистальной части фаланги ноготь следует сохранять ввиду того, что он оказывается хорошей шиной для сломанной кости.
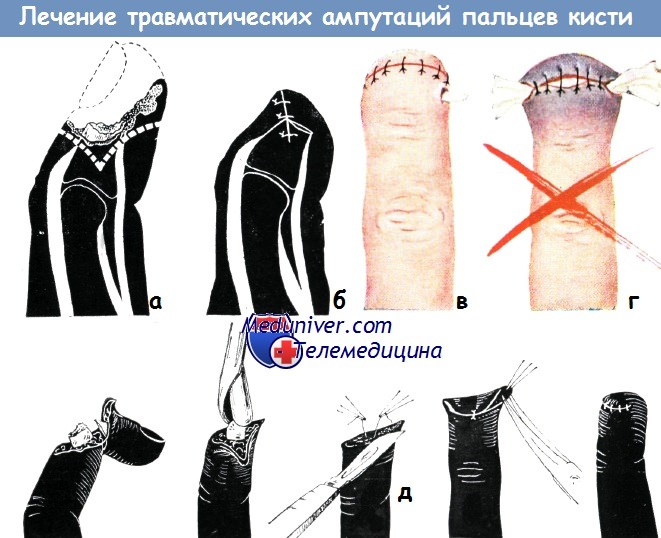
а) Схема образования культи: матрикс полностью удаляется; конец кости закругляется; мягкие ткани в окружности надкостницы отсепаровьшаются.
б) Рубец располагается на дорзальной поверхности, швы накладываются без натяжения
в-г — правильное и неправильное дренирование после вычленения поврежденной или инфицированной фаланги.
Выведение тонкого дренажа через отдельное отверстие, созданное в здоровых тканях (в) не мешает процессу заживления в такой степени, как дренирование через рану (г) (по схеме Уалтон—Гревса)
д — закрытие дефекта после травматической ампутации пальца волярным кожным лоскутом на уровне средней фаланги. Боковые выпячивания оставлены для создания закругленной формы культи (по схеме Никольса)
Вопросы ампутации средней фаланги те же, что и концевой. Если основание фаланги подвижно и имеет достаточную длину, то оно сохраняется, при небольшой длине — подлежит удалению. В противном случае средний сустав окажется неподвижным, а культя «слишком длинной».
Сохранение основной фаланги чрезвычайно важно с точки зрения каждой отдельной рабочей кисти (Ланге). Неподвижность основной фаланги легко приводит к ограничению функции и остальных пальцев, в то время как сохраненная подвижная основная фаланга увеличивает силу кисти. Неподвижная основная фаланга, находящаяся в положении сгибания, подлежит вычленению.
При ампутации пальца, выполненной на уровне, выбранном хирургом, предпочитается образование ладонного кожного лоскута. При этой операции наиболее современным способом разреза является так называемый «двойной разрез», то есть проведение дорзального разреза в виде полукруга и выкраивание волярного лоскута. Дорзальный разрез распространяется на 2/3 окружности пальца, а волярный лоскут имеет длину 1,5—2 см.
Целью такого разреза является соответствие длины циркулярного разреза длине лоскута. Если основание лоскута шире 1/3 окружности пальца, то по обеим сторонам образуется выпячивание. На рисунке показано неправильное направление разреза, приводящее, ввиду несоразмерности двух разрезов, к неудовлетворительным результатам. При ампутации фаланги головка ее должна быть укорочена до такой степени, чтобы длина ее вместе с покрывающей культю кожей не превышала длину фаланги.
Боковые выступы головок фаланг удаляются, головки округляются, предупреждая этим утолщение кончика пальца.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Первая помощь при отрыве фаланги пальца
Кончик пальца является конечным сегментом верхней конечности. Прикосновения кончиков пальцев помогают человеку общаться с окружающим миром, в том числе читать шрифт Брайля и распознавать текстуру объектов размером не более песчинки. Потеря тактильной чувствительности после травмы может в той или иной мере нарушить привычную для человека трудовую деятельность. Как концевой орган, кончик пальца особенно уязвим, получая повреждения от захлопывающейся двери, молотка, пилы и множества других острых предметов.
Ногти служат для защиты кончиков пальцев и помогают, в известной мере, выполнять определенную мелкую работу. Потерю ногтевых пластинок тоже трудно компенсировать, поэтому их повреждения не должны восприниматься как малозначимые.
При первичном обследовании пациента с травмой кончика пальца обращают внимание на общее состояние пострадавшего, род занятий, определяют доминирующую кисть и уточняют, какой палец поврежден. После чего переходят к оценке повреждения, а в случае травматической ампутации определяют уровень и плоскость отрыва. Ампутация в косой плоскости может быть тыльной, ладонной или боковой. Ампутации в поперечной плоскости различают, главным образом, по уровню их локализации относительно ногтевой пластинки.
Лечение тыльных ампутаций, с дефектом кожи менее 1 см2 и без попадания в зону повреждения кости или сухожилия лучше проводить консервативным способом, с санацией раневой поверхности и частой заменой перевязочного материала. Заживление раны, включая полное закрытие эпидермисом, может продолжаться до девятой недели и даже дольше, если заживлением считать окончательное восстановление чувствительности, разрешение гиперпатии и холодовой непереносимости.
Более тяжелые повреждения с вовлечением в процесс кости или сухожилия можно лечить путем простой резекции костными кусачками обнаженной с тыльной стороны кости или с использованием более сложных способов, таких как свободная кожная пластика полнослойным лоскутом, пластика местными тканями или отдаленными кожными лоскутами. По имеющимся данным, дискриминационная чувствительность после пересадки полнослойного кожного лоскута составляла 10 мм и менее в 86% случаев, из них в 50% случаев она соответствовала или была меньше 6 мм, что можно отнести к хорошим результатам. К тому же, при использовании данного способа не было выявлено серьезных осложнений со стороны донорской раны и отсутствовали сообщения о холодовой непереносимости или некроза пересаженного лоскута.
В современной пластической хирургии для восстановления утраченных в области кончика пальца тканей продолжают использовать V-Y пластику с перемещением лоскутов, выкроенных с лучевой и локтевой стороны дистальной фаланги. В 1947 г. этот способ впервые применил Kutler на фаланге пальца.40 Суть методики состоит в том, что в пределах кожи и подкожно-жировой клетчатки отсепаровыва-ют заранее намеченные V-образные лоскуты с вершиной к дистальной межфаланговой бороздке. Кровоснабжение отделенных участков сохраняют. Мобилизацию лоскутов проводят путем отделения соединительнотканных тяжей от подлежащей кости. Лоскуты сшивают между собой над верхушкой пальца.
Техника V-Y перемещаемого лоскута в дальнейшем была модифицирована Atasoy с соавторами, которые в 1970 г. использовали ее для пластики ладонной поверхности. Выкраивание лоскута при этой методике более простое, а рубец располагается не над верхушкой пальца, а на границе кожи с ногтевой пластинкой, что уменьшает частоту развития гиперчувствительности. При оценке чувствительность этих лоскутов составила лишь около 73% от чувствительности одноименного пальца другой руки.
Если оба вышеназванных способа не соответствуют необходимым требованиям, то обычно используют перекрестную пластику с пальца на палец. Лоскут поднимают с трех сторон с тыльной поверхности средней фаланги смежного пальца и подшивают к травмированной верхушке. Лоскут в этом случае называют «отсроченным». Место забора лоскута в дальнейшем закрывают полнослойным трансплантатом, взятым в области гипотенара или запястной бороздки. Шовное соединение пальцев сохраняют 10-14 дней с последующим отсечением и погружением питающей ножки лоскута. При таком способе можно ожидать восстановления чувствительности с результатами, сопоставимыми с полнослойной кожной пластикой. Улучшение осязания может быть достигнуто путем перемещения лоскута, имеющего в своем составе нерв, и создания микроанастомоза с нервом поврежденного участка.
Другие типы лоскутов, предложенные для восстановления кончика пальца, включают островковый иннервируемый лоскут, выкроенный с одноименного пальца или других пальцев кисти, островковые тыльные метакарпальные лоскуты, а также свободные лоскуты, выделенные со смежных пальцев кисти или пальцев стопы. Не следует забывать о возможности успешной реплантации частично ампутированной подушечки пальца или части кончика пальца, относящейся к I зоне.
Травмы ногтевого ложа включают подногтевые гематомы, резаные раны, размозжение и отрывные повреждения. Лечение лучше начинать сразу, так как отсроченное оказание помощи вызывает больше проблем и осложнений, чем вовремя проведенные реконструктивные вмешательства.
Подногтевые гематомы составляют около 50% от всех травм ногтевого ложа. При выраженной клинической симптоматике и отсутствии перелома концевой фаланги оказание помощи сводится к эвакуации излившейся крови. Абсолютных показаний к дренированию не существует. При гематомах, занимающих более 50% площади ногтя или сочетающихся с переломом со смещением отломков дистальной фаланги, рекомендуется удалить ногтевую пластинку и восстановить целостность ложа.
При легких ранениях лечение может осуществляться с предварительным обезболиванием путем блокады пальцевых нервов и применением кровоостанавливающего жгута. Ногтевая пластинка удаляется с помощью распатора Freer, кровоостанавливающих зажимов или небольших, хорошо заточенных ножниц. После чего, под оптическим увеличением восстанавливается целостность матрикса хромированным или обычным кетгутом 6/0-го или 7/0-го номера. Для предупреждения спаечного процесса под ногтевой валик вводится ногтевая пластинка или кусочек рентгеновской пленки. При правильном размещении такая вставка не нуждается в дополнительном подшивании.
Сильное размозжение часто приводит к отделению ногтевой пластинки с частью матрикса. Для эффективного лечения может потребоваться микрореплантация или замещение участков матрикса. Если есть ногтевая пластинка с отделившимся матриксом, то последний осторожно отслаивается и в качестве трансплантата подшивается к поверхности дефекта. В случаях потери матрикса, но при наличии возможности сохранить длину фаланги, в качестве трансплантата используют ногтевой матрикс большого пальца стопы, а при повреждении нескольких пальцев пересаживают матрикс того пальца, который не представляется возможным сохранить. Время, затраченное на восстановление ногтя, окупается результатами лечения. Поэтому такая тактика является оправданной и представляет ценный опыт, как для врача, так и для пациента.
Отсроченное выявление утраты или травмы ногтя нередко связано с необходимостью полной реконструкции или удаления ногтя, чтобы получить безболезненное и косметически приемлемое состояние.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Первая помощь при отрыве фаланги пальца
Повреждения сухожилий разгибателей возможны на шести различных уровнях. Разрыв апоневроза сухожилия разгибателя в пределах ногтевой фаланги имеет различные формы.
а) Повреждение в дистальном отделе концевой фаланги. В случае разрыва или перерезки пучков сухожилия разгибателя (на этом уровне преобладают пучки сухожилий мелких мышц кисти) превалирует тонус глубокого сгибателя, ногтевая фаланга принимает положение сгибания.
Ввиду того, что сухожилие длинного разгибателя прикрепляется более проксимально, его функция полностью не выпадает, поэтому средняя фаланга принимает положение незначительного переразгибания. В отношении механизма разрыва сухожилия разгибателей Крёмер не разделяет мнения большинства учебников, согласно которым повреждение напряженного сухожилия разгибателя наступает при сильном сгибании концевой фаланги.
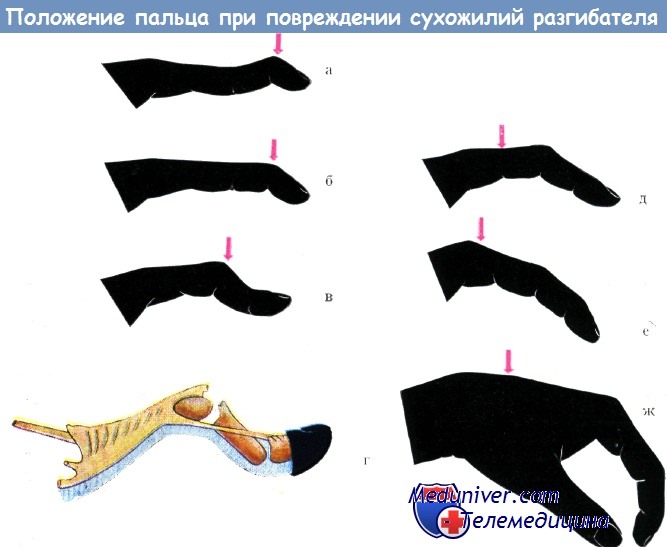
По его мнению, причиной разрыва является, большей частью, внезапное переразгибание концевой фаланги. Клиническая картина повреждения должна отличаться от переломо-вывиха сустава. Последний подтверждается при помощи рентгеновского исследования и попытки пассивного разгибания ногтевой фаланги, которое, как известно, при вывихе не осуществляется.
Мек Данкен проводит различие между различными видами повреждений апоневроза разгибателя на уровне концевого сустава, причем он разделяет их на повреждения, сопровождающиеся отрывом кости или без него. Прогноз первого является более благоприятным, так как отломок кости может прирасти даже после консервативного лечения.
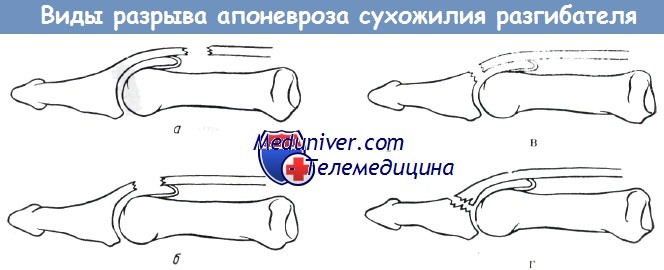
б) Повреждение апоневроза разгибателя в проксимальном отделе концевой фаланги. При этом выпадает функция длинного разгибателя и концевая фаланга принимает положение сгибания, без переразгибания средней фаланги.
Лечение обоих видов повреждений в основном тождественно. Большинство авторов и до настоящего времени остаются сторонниками консервативной терапии (Бёлер, Хоманн, Крёмер, Розов, Винтерштейн, Раубер). Основным принципом любого способа консервативного лечения является иммобилизация концевой фаланги в состоянии переразгибания в течение 4—6 недель. Л. Бёлер и его ученики для фиксации пальца в состоянии переразгибания применяют гипсовый или целлулоидный футляр, в котором соответственно месту ногтя вырезается отверстие, средний сустав оставляется свободным. Многие хирурги фиксируют и средний сустав пальца.
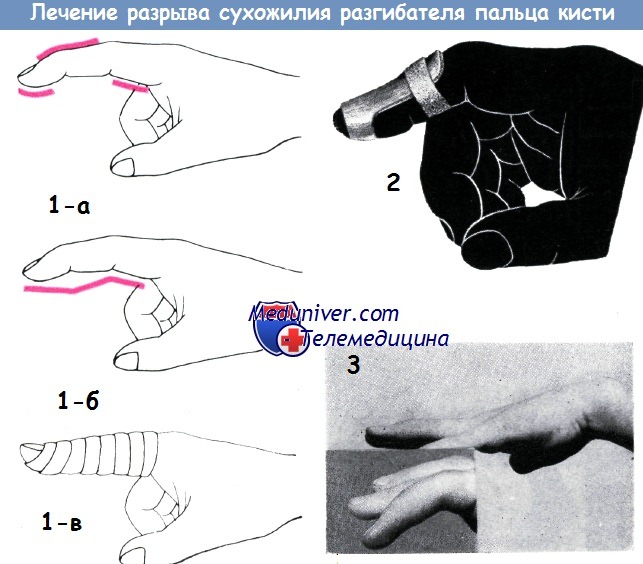
2 — Шина Винтерштейна
3 — 8-летняя девочка после травмы безымянного пальца левой кисти во время игры не могла разогнуть концевую фалангу пальца.
К врачу обратились через две недели после момента травмы, тогда же была наложена шинная повязка, фаланге придано гиперэкстензионное положение. Через 6 недель функция пальца стала нормальной
Пратт рекомендовал «внутреннее шинирование» при фиксации концевой фаланги чрезкожио при помощи спицы Киршнера в положении гиперэкстезии и средней фаланги в положении флексии. Ранее канал, через который проводилась спица, инфицировался в 20% случаев (костный и суставной панариций), однако в настоящее время инфицирование практически не наблюдается. Ленгенхагер предлагает применение липкопластырной повязки, удерживающей концевую фалангу в положении переразгибания и среднюю — в положении сгибания. Однако липкопластырная повязка не обеспечивает достаточной фиксации на столь продолжительный срок.

Крёмер предпочитает консервативный способ лечения: накладывает на шесть недель алюминиевую шину с подкладкой и липкопластырную повязку. Винтерштейн предлагал применение металлической шины, которую Раубер и до настоящего времени считает методом выбора. Дорзальная металлическая шина, имеющая форму сегмента круга, проходит от средней фаланги до края ногтя. Она должна быть моделирована индивидуально для каждого больного соответственно гипсовому слепку, так как иначе приводит к возникновению пролежней.
Шина укрепляется циркулярным ходом водонепроницаемого липкого пластыря так, чтобы кончик пальца оставался свободным. Продолжительность фиксации 6—8 недель. Способ Розова напоминает только что изложенный.
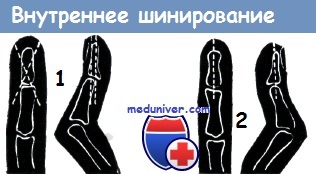
Разница заключается лишь в том, что фиксация вместо липкого пластыря достигается самой шиной вследствие ее футлярообразной формы. Раубер при консервативном лечении в течение 2—3 недель, а Винтерштейн 6 недель достигали хороших результатов.
На основании личного опыта мы не можем согласиться с этим, так как у больных, приходящих к нам через несколько недель после повреждения, мы не могли достичь иммобилизацией никаких результатов, за исключением одного восьмилетнего ребенка, у которого лечение было начато через 2 недели после повреждения.
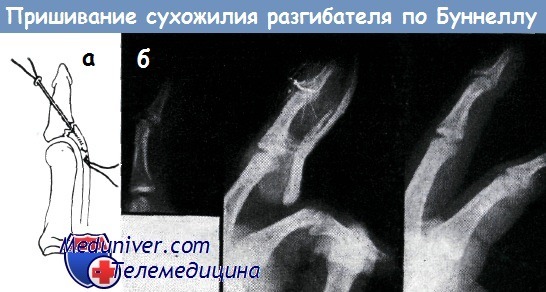
Рентгеновская картина проведенной нами подобной операции (б)
По мнению И. Бёлера, в случае консервативного лечения сгибание в среднем суставе является необходимым условием, так как достаточная фиксация концевого сустава иначе не может быть достигнута ни гипсовой повязкой, ни шинированием.
Однако от фиксации среднего сустава в положении сгибания можно отказаться в случае применения оперативной фиксации методом перекрещенных спиц, применяемом при артродезе суставов пальцев. Об этом способе известны сообщения И. Бёлера. Лично я применил его в 17 случаях без осложнений. Спицы вводятся с обеих сторон от краев ногтя по направл ению к средней линии пальца при переразгибании сустава.
При наличии застарелого (более трех недель) разрыва сухожилия разгибателей успешно лишь оперативное лечение. При вскрытии раны между концами сухожилия обнаруживается расхождение на 2—3 мм, заполненное рубцовой тканью. Рубец подлежит удалению. Центральный конец сухожилия сшивается с дистальным по способу Буннелла с применением тонкой нержавеющей проволоки (или нейлоновой нити).
Концы нитей выводятся у дистального края и завязываются над ним. При наложении проволочного шва требуется применение и центрального «вытягивающего» шва. Через три недели швы полностью удаляются. При отрыве сухожилия от места прикрепления, сопровождающемся отрывом костной ткани, применяют чрезкостный шов. И. Бёлер иммобилизацию сустава, даже после наложения шва, осуществляет перекрестной проволочной фиксацией с продолжительностью до 5 недель.
Так как применение погружных перекрещенных спиц не угрожает опасностью возникновения инфекции, для иммобилизации концевой фаланги этот способ является наиболее приемлемым. У наших пяти больных с подобными повреждениями излечение наступило также без осложнений. Изелен при застарелом разрыве сухожилия разгибателя применяет свободную пересадку сухожилия. Этот способ приводит к более хорошим результатам, чем повторное пришивание сухожилия.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник