- Первая помощь при опн
- Первая помощь при опн
- Острая почечная недостаточность
- Общая информация
- Краткое описание
- Автоматизация клиники: быстро и недорого!
- Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран 1 место — 800 RUB / 4500 KZT / 27 BYN в месяц
- Классификация
- Диагностика
- Дифференциальный диагноз
- Лечение
- Госпитализация
- Информация
- Источники и литература
- Информация
Первая помощь при опн
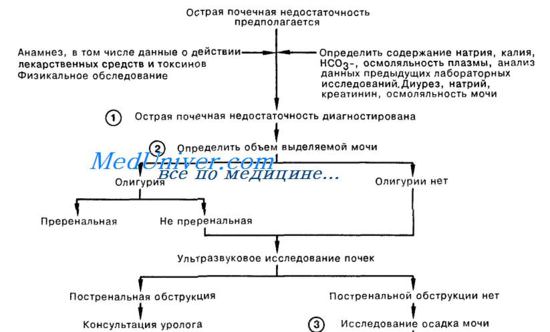
1. Острой почечной недостаточностью называют быстрое ухудшение почечной функции с задержкой продуктов азотистого обмена, что проявляется острым подъемом уровня сывороточного креатинина и азота мочевины крови. Проведение повторных лабораторных анализов позволяет подтвердить диагноз и удостовериться в том, что ухудшение состояния является острым (т.е. наступило в течение нескольких дней или недель).
Изучение анамнеза, данных физикального обследования и клиники заболевания служит ключом к определению этиологии острой почечной недостаточности. В анамнезе могут содержаться указания на прием или введение нефротоксичных веществ (аминогликозиды, контрастные препараты), аллергическую реакцию на лекарственные вещества (метициллин, ампициллин, диуретики). Необходимо также исключить сердечно-сосудистую патологию как причину ОПН.
2. Исключив преренальную олигурию, необходимо провести ультразвуковое исследование почек в поисках признаков препятствия оттоку мочи. Причиной увеличения размеров почек может быть обструкция мочевыводящих путей, острый гломерулонефрит, острый интерстициальный нефрит или окклюзия почечной вены.
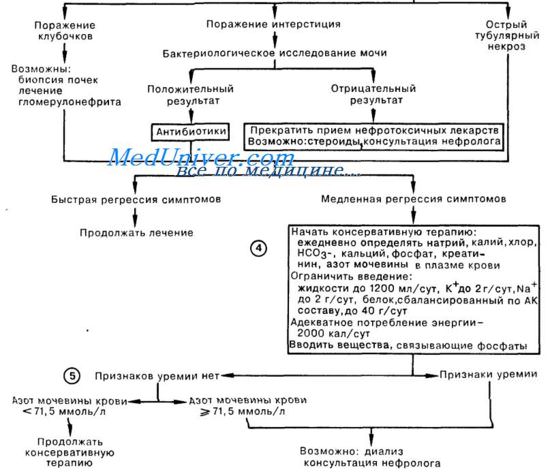
3. В отсутствие признаков постренальной обструкции дальнейший поиск причин острой почечной недостаточности включает в себя исследование осадка мочи. Обнаружение протеи-нурии высокой степени, эритроцитов (Эр), эритроцитарных циллиндров (ЭЦ) с высокой степенью вероятности говорит о поражении клубочков; для уточнения диагноза обычно требуется консультация нефролога и, возможно, биопсия почки.
Незначительная протеинурия, лейкоцитурия и лейкоцитарные цилиндры в моче свидетельствуют о вовлечении интерстиция почек вследствие инфекции или аллергического интерстициального нефрита; уточнить диагноз можно по результатам бактериологического исследования мочи либо при обнаружении эозинофилов в моче. Для острого тубулярного некроза наиболее характерно обнаружение небольшого количества белка, клеток канальцевого эпителия и зернистых цилиндров; нередко при ОТН в моче не определяется сколько-нибудь значимых изменений.
Подобные результаты анализа осадка мочи в сочетании с сепсисом, шоком, указаниями на контакт с нефротоксинами, окраской мочи (миоглобин или гемоглобин) служат подтверждением диагноза острого тубулярного некроза.
4. Хотя в первую очередь проводится лечение основного заболевания, ведение больного с острой почечной недостаточностью любой этиологии требует внимания к возможным последствиям ухудшения почечной функции. Проводимая консервативная терапия требует ограничения вводимой жидкости, натрия, калия (Na+—2 г/сут, К+—2 г/сут, жидкость—1200 мл/сут).
Для того чтобы уменьшить образование продуктов азотистого распада, следует ввести ограничение потребления белка (до 40 г/сут легко усвояемого, сбалансированного по АК составу белка) с адекватным поступлением калорий для снижения катаболического эффекта. Лечение часто встречающейся гиперфосфатемии заключается во введении связывающих препаратов (например, гидроксида алюминия). У больных, получающих большие дозы глюкозы (при усиленном питании), несмотря на наличие острой почечной недостаточности, встречается гипофосфатемия.
5. Целью консервативного лечения острой почечной недостаточности является минимизация патологической симптоматики на фоне ухудшающейся функции почек. При выраженной острой почечной недостаточности уремия и/или осложнения уремии (например, гиперкалиемия, выраженный метаболический ацидоз, перикардит, перегрузка объемом) требуют принятия энергичных лечебных мер. Выбор метода диализной терапии, частота процедур, а также время начала диализа диктуются клинической картиной (см. «Неотложный диализ», «Перитонеальный диализ»).
Источник
Первая помощь при опн
Лечение острой почечной недостаточности в первом периоде заключается в проведении профилактических мероприятий: лечение причины, вызвавшей острую почечную недостаточность; устранение общих и местных гемодинамических нарушений.
Во втором периоде острой почечной недостаточности — лечение, по существу, носит симптоматический характер, так как после возникновения олигурии — анурии фактически не имеется средств каузальной терапии. Лечебные мероприятия направлены на терапию развивающейся уремии и включают в себя оказание квалифицированной и специализированной медицинской помощи. В этом периоде врач должен предупредить или устранить состояния, угрожающие жизни больного и определить сроки направления больного на методы внепочечного очищения.
Наиболее угрожаемым из этих состояний является нарастание калия — возможна внезапная остановка сердца. В этом же периоде врач должен позаботиться о регуляции водного баланса (опасность гипергидратации) и кислотно-основного равновесия,
Медикаментозная терапия гиперкалиемии приемлема при умеренном повышении калия в крови (5,2-6,5 ммоль/л), при высокой же гиперкалиемии (больше 6,5 ммоль/л) она может служить лишь методом подготовки больного к гемодиализу.
Большинство больных с острой почечной недостаточностью нуждаются в оказании специализированной медицинской помощи — проведение гемодиализа.
Показания к гемодиализу
| Клинические | Биохимические |
| 1. Нарушение ЦНС (сонливость, возбуждение, прекоматозное состояние и кома) 2. Уремический отек легких 3. Нарушения сердечной деятельности в связи с гиперкалиемией 4. Выделительный гастрит и энтероколит | 1. Содержание в крови мочевины более 40 ммоль/л 2. Высокая гиперкалиемия — более 6,5 ммоль/л 3. Декомпенсированный метаболический ацидоз |
Показаниями к гемодиализу служат клинические и биохимические критерии.
В период восстановления основным состоянием, требующим интенсивной терапии, является гипокалиемия, которая также как и гиперкалиемия, может вызвать внезапную остановку сердца.
При выраженном дефиците калия (менее 3,0 ммоль/л) восполнение его за счет изменения пищевого режима оказывается недостаточным. В этих случаях наиболее целесообразным является внутривенное введение калия в виде 1% раствора (не более 200,0 мл раствора одновременно) в количестве 4-6 грамм хлористого калия в сутки, с последующей коррекцией по содержанию калия в крови.
Источник
Острая почечная недостаточность
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Общая информация
Краткое описание
Протокол «Острая почечная недостаточность»
Коды по МКБ-10:
N 17.0 Острая почечная недостаточность с тубулярным некрозом
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 4500 KZT / 27 BYN — 1 рабочее место в месяц
Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
1. Преренальная, ренальная, постренальная.
2. Олигурическая, неолигурическая.
3. Функциональная, органическая.
4. По причинам (шок, отравления, инфекции, заболевания почек и др).
— отек головного мозга;
— нарушение мозгового кровообращения;
Диагностика
Диагностические критерии
Жалобы и анамнез: отеки, задержка мочеиспускания, артериальная гипотония, возникающие остро предшествовавших причин.
Физикальное обследование: отеки, олигоанурия, артериальная гипотония.
Лабораторные исследования: определение концентрации электролитов (гипонатриемия, гиперкалиемия, гипокальциемия, гиперфосфатемия) и креатинина в сыворотке крови (азотемия), состояние кислотно-щелочного состояния (метаболический ацидоз). В анализе мочи — белок, эритроциты и цилиндры.
Инструментальные исследования:
— УЗИ органов мочевой системы: выявить гидронефроз, обусловленный постренальной обструкцией мочевых путей, а также отек почки, связанный с острыми заболеваниями, поражающими ее паренхиму;
— ЭКГ (гиперкалиемия);
— рентгенограмма органов грудной клетки (застой/отек).
Показания для консультации специалистов: ЛОР-врача, стоматолога, акушер-гинеколога — для санации инфекции носоглотки, полости рта и наружных половых органов; окулиста — для оценки изменений микрососудов; наличие острой сердечно-сосудистой недостаточности, нарушений со стороны ЭКГ и др. являются показанием для консультации кардиолога; невропатолога — отек головного мозга, кровоизлияние.
Перечень основных диагностических мероприятий (А):
1. Общий анализ крови (6 параметров), гематокрит.
2. Подсчет тромбоцитов, ретикулоцитов.
3. Определение времени свертываемости капиллярной крови.
4. Определение креатинина, остаточного азота, мочевины.
5. Расчет скорости клубочковой фильтрации по формуле Шварца:
рост, см х коэффициент
креатинин крови, мкмоль/л
Коэффициент:
— новорожденные — 33-40;
— препубертатный период — 38-48;
— постпубертатный период — 48-62.
6. Определение общего белка, белковых фракций, С-реактивного белка.
7. Определение АЛТ, АСТ, холестерина, билирубина, общих липидов, тимоловой пробы.
8. Определение калия/натрия, хлоридов, железа, глюкозы.
9. Определение кальция, магния, фосфора.
10. Определение степени гемолиза в крови.
11. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, фибринолитическая активность плазмы).
12. Коагулограмма 2 (РФМК, этаноловый тест, антитромбин III, функции тромбоцитов), агрегация тромбоцитов.
13. Определение группы крови и резус-фактора.
14. Исследование кислотно-основного состояния.
15. ИФА на маркеры вирусных гепатитов А, В, С, Д.
16. ИФА на внутриутробные, зоонозные инфекции.
17. Общий анализ мочи.
18. Анализ мочи по Аддису-Каковскому.
19. Анализ мочи по Зимницкому.
20. Определение креатинина, натрия в моче.
21. УЗИ органов брюшной полости.
22. Допплерометрия сосудов почек.
23. Измерение диуреза и выпитой жидкости.
24. Осмотр глазного дна.
25. Консультация отоларинголога.
26. Консультация кардиолога.
Дополнительные диагностические мероприятия:
1. Исследование кала на скрытую кровь.
2. Посев мочи с отбором колоний***.
3. Рентгенография грудной клетки (одна проекция).
5. ПЦР на HBV-ДНК и HCV-РНК.
6. ИФА на содержание иммуноглобулинов А, М, G, E.
7. Консультация невропатолога***.
8. Консультация инфекциониста***.
10. Исследование крови на ВИЧ.
11. Радиоизотопная ренография.
12. Рентгенография почек (обзорная).
Дифференциальный диагноз
Показатель
ОПН
ХПН
Внезапная потеря основных функций почек вследствие различных причин
Стойкое необратимое прогрессирующее нарушение гомеостатических функций почек (фильтрационной, концентрационной и эндокринной) вследствие постепенной гибели нефронов
Острые заболевания: шок, ГУС, ДВС-синдрома, опухоли и т.д.
Подтверждение хронической природы болезни почек — продолжительная протеинурия, артериальная гипертония, задержка роста, рецидивирующая мочевая инфекция
Гломерулярные заболевания, синдром Альпорта, поликистоз или другие врожденные и наследственные заболевания
Данные объективного обследования
Олигоанурия, артериальная гипотония →гипертония, отеки
Бледность и сухость кожных покровов, артериальная гипертония, патология глаз, задержка роста, деформация скелета, полидипсия и полиурия в начале с переходом в олигурию и анурию с появлением отеков
Азотемия, гипонатриемия, гиперкалиемия, гипокальциемия, гиперфосфатемия, метаболический ацидоз
Анемия, гиперкреатининемия, гипокалиемия в начальных стадиях, затем гиперкалиемия, гипер-натриемия, гипермагниемия, гиперфосфатемия, гипокальциемия, метаболический ацидоз, снижение скорости клубочковой фильтрации от 60 мл\мин. до 15 и менее в терминальную стадию
Увеличение размеров почек, уплотнение паренхимы
Уменьшение размеров почек
Рентгенологическое исследование костей
Замедление прогрессирования почечной недостаточности
Дифференциальная диагноз преренальной и ренальной ОПН
Показатель
Пренальная азотемия
Ренальная ОПН
Экскретируемая фракция натрия, %
Нормальный или изменен
Лечение
Тактика лечения: попытка устранить причину, срочная госпитализация.
Цели лечения: восстановление функции почек.
Не медикаментозное лечение: режим — щадящий, диета Борста с ограничением острых блюд, соленостей, копченостей.
Медикаментозное лечение
С целью восстановления диуреза — фуросемид из расчета 1-2 мг\кг, при необходимости до 5-10 мг/кг в острый период. Обязательным условием применения диуретиков при ОПН является величина уровня САД (выше 60 мм рт. ст.). У больных с низким артериальным давлением при отсутствии противопоказаний вводят кровезаменители волемического действия (альбумин, реополиглюкин) в дозе 10-15 мг/кг массы тела, но чаще используют высокие дозы дофамина (допамина В) — 10 мкг/(кг х мин.).
Дофамин — при назначении в дозе выше 10 мкг/(кг х мин.) стимулирует адренорецепторы и повышает уровень АД. При назначении в дозе 6-9 мкг/(кг х мин.) стимулирует адренорецепторы и оказывает кардиостимулирующий эффект за счет воздействия на дофаминовые рецепторы сосудов почек, повышает почечный кровоток, клубочковую фильтрацию, экскрецию натрия. Благоприятное действие при ОПН оказывают дозы дофамина 1-3 мкг/(кг х мин.) в сочетании с повторным назначением фуросемида в дозе 1.5 мг/кг массы тела.
Маннитол — низкомолекулярный осмотический диуретик. При его применении повышается почечный кровоток. Он дает вазодилатационный эффект на сосуды коркового слоя почек, способствует улучшению клубочковой фильтрации, снижению сопротивления афферентных и эфферентных артериол за счет освобождения простагландинов. При его назначении увеличивается диурез и предотвращается снижение клубочковой фильтрации.
Фуросемид — петлевой диуретик, способствует расширению сосудов кортикального слоя почек, повышает осмолярный клиренс и ток жидкости в канальцах. Он ингибирует реабсорбцию ионов натрия, что приводит к повышению диуреза. Использование фуросемида дает хороший эффект на ранних стадиях. Первичная доза лазикса — 2 мг/кг массы тела; если на нее нет реакции в течение часа, то можно ввести препарат повторно в дозе 10 мг/кг массы тела. Если реакции нет, то можно добавить низкие дозы дофамина (2-5 мкг/(кг х мин.). Если эти мероприятия не дают эффекта, а концентрация мочевины и креатинина нарастают, то диагноз ОПН вызывает сомнения. Высокие дозы фуросемида могут оказать токсический эффект и способствовать повышению степени почечной недостаточности.
При уменьшении систолического АД менее 90 мм рт. ст., похолодании конечностей и отсутствии хрипов в легких, следует начать инфузию изотонического раствора натрия хлорида со скоростью 15 мл\кг\ч. Инфузию продолжают до устранения симптомов гиповолемии и возобновлении образования мочи. Необходимо тщательное наблюдение и уход за пациентом (избыточная инфузионная терапия может привести к развитию отека легких). Убедительных доказательств эффективности лекарственной терапии при ОПН нет. Чаще всего используют фуросемид, допамин и маннитол.
Не следует использовать коллоидные растворы (С) и альбумин (С).
Лечение анурической стадии.
Ликвидация расстройств гомеостаза и его поддержание в период анурии.
Выбор соотношения между специфической терапией основного заболевания и неспецифическим лечением ОПН.
Профилактика и лечение осложнений ОПН.
Детоксикационная терапия острой уремии.
Ликвидация расстройств гомеостаза и его поддержание в период анурии.
Отрегулировать водный баланс, уменьшить вероятность возникновения электролитных расстройств и нарушений КОС, снизить скорость нарастания азотемии.
При поддержании баланса жидкости ограничение объема водной нагрузки проводят с учетом возможных потерь (сумма объемов жидкости, теряемой при перспирации, дополнительные патологические потери+объем, равный диурезу за предыдущие сутки).
Классическим вариантом поддержки водного баланса при ОПН является назначение жидкости, соответствующей потерям воды путем перспирации. Перспирация у новорожденного ребенка составляет 1.5 мл/(кг х ч.), у детей до 5 лет — 1 мл/(кг х ч.), а свыше 5 лет — 0.5 мл/(кг х ч.). У взрослых перспирация составляет 300-500 мл/сут.
При наличии синдрома диареи и отсутствии отеков возможно добавление жидкости в объеме 10-20 мл/(кг х сут.).
Гиперкалиемия при ОПН связана с потерей внутриклеточных электролитов, тканевыми повреждениями или гемолизом. Гиперкалиемия опасна для жизни, так как может привести к остановке сердца. Если концентрация калия быстро нарастает или превышает 6 ммоль\л, то необходимо в первую очередь назначить антагонисты калия, блокирующие электрофизиологический эффект при гиперкалиемии (кальция глюконат — 20 мг/кг массы тела, в/в, медленно в течение 5 мин.) при тщательном наблюдении за ЧСС. При гиперкалиемии показано введение натрия гидрокарбоната (инфузии в течение 20 мин. 1-2 мл\кг и 20% раствора глюкозы в дозе 1-2 г/кг массы тела с инсулином.
Метаболический ацидоз — наиболее частый вид нарушения КОС на начальных этапах анурии. Первыми по нормализации КОС должны быть мероприятия, направленные на восстановление витальных функций, прежде всего восстановление периферической, центральной гемодинамики и дыхания. В лечении ацидоза — обильное промывание желудка и кишечника щелочными растворами и питье щелочных вод, назначение натрия гидрокарбоната в/в. Показанием к этой терапии является отсутствие у больного неукротимых рвот, которые предрасполагают метаболическому алкалозу.
Натрия гидрокарбонат назначают в дозе 0.12-0.15 г сухого вещества на 1 кг массы тела ребенка или по 3-5 мл 4% раствора на 1 кг массы тела в течение суток дробно в 4-6 приемов.
Гиперфосфатемия — алмагель: 1-3 мл/кг в сутки в 4 приема, общая дневная доза увеличивается постепенно до тех пор, пока уровень фосфора в сыворотке крови не приблизится к норме.
Гипокальциемия требует осторожной коррекции, она коррегируется за счет снижения фосфатов. Если тетания не развивается, кальций не вводят в\в, чтобы произведение концентрации в сыворотке кальция (мг\л) и фосфора (мг/л) не превысило 70, так как при этой величине соли кальция откладываются в тканях. При значительной гиперфосфатемии коррекция необходима с целью повышения низкого уровня кальция сыворотки, она осуществляется пероральным применением связывающих фосфат соединений, гидроксид алюминия или карбонат кальция. Введение глюконата кальция с этой целью применяется при риске возникновения судорог.
Гипонатриемия развивается в результате длительного потребления или введения гипотонических расстройств. Ограничить прием жидкости и ввести фуросемид, чтобы нормализовался уровень натрия в сыворотке. При уровне натрия 120 ммоль/л и появлении признаков водной интоксикации — отек головного мозга и кровоизлияния в него — необходимо вводить в\в 3% р-р хлорида натрия. Расчет проводят по следующий формуле: необходимое количество NaCL (мэкв)=0.6 х масса тела (кг) (125-натрий, ммоль\л, в сыворотке).
Коррекция должна проводиться осторожно, чтобы избежать осложнений: еще большего увеличения объема циркулирующей крови, гипертензии, недостаточности кровообращения, требующих лечения при помощи диализа.
Антибактериальная терапия: антибиотики назначаются эмпирически с преимущественным использованием пероральных форм. Подбор антибактериальных средств по чувствительности флоры in vitro проводится лишь при неэффективности эмпирической тактики. Препаратами выбора являются полусинтетические пенициллины, макролиды, альтернативные — цефалоспорины II-III поколения.
— «Защищенные» пенициллины (А) (аугментин, амоксиклав) — 375 мг, 7-10 дней; амоксициллин 30 мг/кг/сут. (до 60 мг/кг) — 2-3 раза в день.
— Ампициллин 100-200 мг/кг/сут. до 3 лет; 50-100 мг/кг/сут. детям старше 3-х лет.
— ЦФ 2 поколения (В) цеклор — 20-40 мг/кг/сут., прием 3 раза в сутки; цефуроксим аксетил (зиннат) — 125-250 мг внутрь, 2 раза в сутки.
— ЦФ 3 поколения (В) (цедекс) — 9 мг/кг/сутки однократно.
— Нитрофураны (В) (фурагин) — 5-8 мг/кг массы тела в сутки 3-4 раза в день.
— Ко-тримоксазол (С) — 120 мг, 240 мг и 480 мг: 2 раза в день в зависимости от возраста.
— При переходе в хроническую болезнь почек — ингибиторы АПФ — фозиноприл 5-10 мг/сут., рамиприл 1.25-10 мг/сут.
Быстрое нарастание темпа уремической интоксикации (повышение уровня мочевины и остаточного азота на 21.4-28.5 ммоль/(л х сут.), креатинина — на 0.18-0.44 ммоль/(л х сут.), гиперкалиемии выше 7 ммоль\л, выраженная гипергидратация, нарастание неврологической симптоматики, углубление степени комы, появление судорожного синдрома, клинико-лабораторных признаков шокового легкого — проводятся активные методы детоксикации: перитонеальный диализ, гемодиализ.
В полиурическую стадию: ограничение употребления жидкости или поваренной соли, дополнительно препараты калия под контролем диуреза. Постепенно расширяется диета, увеличивается калорийная нагрузка. Принцип дальнейшей терапии как при анурической стадии.
Осложнение полиурической стадии — энергодефицит или сердечная недостаточность, обусловленная гипокалиемией, астеническим синдромом и гипотрофией. Основным принципом при лечении сердечной недостаточности является усиление нагрузки препаратами калия (калия ацетат, панангин) в общей дозе до 2 возрастных потребностей в электролитах.
Для профилактики гипотрофии — адекватно энергетическое обеспечение: постепенное увеличение белка на 0.5 г каждую неделю, но не выше 1.5-2 г/кг. Большое значение — жирорастворимые витамины А, Е и мембранопротекторы(В).
Профилактические мероприятия (профилактика осложнений):
— профилактика вирусных, бактериальных, грибковых инфекций;
— профилактика нарушений электролитного баланса и КОС;
— профилактика отека мозга, легких, сердечно-сосудистой недостаточности, ДВС-синдрома.
Дальнейшее введение, принципы диспансеризации:
— поддержание функции почек;
— санация очагов инфекций;
— коррекция электролитных нарушений.
Перечень основных медикаментов:
1. Амоксициллин (А), 500 мг, 1000 мг табл.; 250 мг, 500 мг капсула; 250 мг/5 мл пероральная суспензия
2. Амоксициллин + клавулановая кислота (А), 625 мг таблетка; 600 мг во флаконе, раствор для инъекций
3. Цефуроксим (В), 250 мг, 500 мг таблетка; 750 мг во флаконе, порошок для приготовления инъекционного раствора
4. Фуросемид (А), 20 мг амп.; 40 мг таб.
5. Гидрохлоротиазид (В), 25 мг таб.
6. Спиронолактон (В), 25 мг таб.
7. Фозиноприл (В), таб. 10 мг
8. Эналаприл (В), таб. 5 мг, 10 мг
9. Рамиприл (В), таб. 5 мг
10. Амлодипин (В), 5 мг таб.
11. Гепарин (В), раствор д/и 5000 ЕД/мл, фл. 5 мл
12. Дипирадамол (В), 25 мг таб.
13. Пентоксифиллин (А), амп.
14. Декстран (В), мол. масса около 35000 р-р д/и фл.
15. Плазма свежезамороженная (С), 0.1 л
16. Эритроцитарная масса (С), 0.1 л
17. Натрия бикарбонат, 4% раствор (А) д/и, фл.
18. Глюкоза (А), 5% раствор д/и, фл. 200 мл
19. Холекальциферол+карбонат кальция (В), таб.
20. Цефоперазон, фл. 1 г, цефтриаксон, фл. 1 г, спирамицин (А), пор. д/и 1500000 МЕ фл.
21. Железа сульфат (В), 300 мг капс.
Перечень дополнительных медикаментов:
1. Допамин (дофамин), амп.***
2. Флуконазол, 50 мг капс.
3. Этамзилат, амп.
4. Фенобарбитал, таб.
5. Диазепам, 10 мг амп.
6. Натрия оксибат, амп.
7. Ацикловир, 200 мг таб.
9. Альбумин, 10% 0.1
10. Инфезол 40, фл. 500 мл
11. Эритропоэтин-бета рекомбинантный, шприц-тюбик 1000 МЕ
12. Аминофиллин, амп.
13. Коргликон, амп.
14. Калия хлорид, амп.
15. Преднизолон, 5 мг таб.
16. Кокарбоксилаза, 50 мг амп.
17. Промедол, 1% амп.
18. Хлоропирамин, амп.
20. Цитохром С, 10 мг амп.
22. Активированный уголь, 250 мг таб.
23. Инсулин человеческий, растворимый, биосинтетический
24. Эссенциале, амп.
25. Трисоль, р-р, д/и, фл. 200 мл
26. Фенилэфрин, амп.
27. Фурагин, 50 мг таб.; фуродонин, 50 мг, 100 мг таб.
Индикаторы эффективности лечения:
— уменьшение ацидоза, снижение мочевины и креатинина;
— нормализация электролитных нарушений.
Госпитализация
Показания для госпитализации: плановое; отсутствие мочи, отеки, азотемия, гиперкреатининемия, ацидоз, электролитные нарушения. Госпитализация экстренная.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №239 от 07.04.2010)
- 1. Папаян А.В., Савенкова Н.А Нефрология детского возраста, С-П., 1997. 2. Папаян А.В., Цыбулькин Э.К. Острая почечная недостаточность \\ Клиническая нефрология детского возраста. Руководство для врачей. С-П., 1997, С. 589-594. 3. Лукичев Б.Г., Федотова И.В. Острая почечная недостаточность: современное состояние проблемы\\ Нефрология. 1999. том.2, С. 21-30. 4. Клиническая нефрология: В 2 т. / Под ред. Е. М. Тареева. М., 1983. 5. Клинические рекомендации для практических врачей, основанные на доказательной медицине. 2-е издание, ГЕОТАР, 2002. 6. Grabensee B. Nephrologie. 2005. Stuttgart. New-York 7. K/DOQI clinical practice guidelines for chronic disease: evaluation, classification, and stratification. Kidney Disease Outcome Initiative. Am J Kidney Dis 2002 Feb; 39 (2 Suppl 1): S1-246. 8. Grabensee B. Nephrologie. 2005. Stuttgart. New-York
Информация
Список разработчиков:
Разработчик
Место работы
Должность
Канатбаева Асия Бакишевна
КазНМУ, кафедра детских болезней, леч. фак.
Источник