- Памятка пациенту, страдающему эпилепсией
- ПЕРВАЯ ПОМОЩЬ ПРИ ПРИСТУПЕ ЭПИЛЕПСИИ
- Диагностика и лечение эпилепсии
- Причины возникновения
- Частота эпилептических припадков
- Мнение эксперта
- Предвестники эпилептических судорог
- Разновидности судорог при эпилепсии
- Простые парциальные приступы
- Сложные парциальные припадки
- Генерализованные судороги
- Ночная эпилепсия
- Роландическая эпилепсия
- Алкогольная эпилепсия
- Эпилепсия новорожденных
- Детская эпилепсия
- Абсансная эпилепсия
- Другие виды эпилепсии
- Височная эпилепсия
- Структурная фокальная эпилепсия
- Посттравматическая эпилепсия
- Чем опасен эпилептический припадок
- Диагностика
- Инструментальные методы диагностики
- Лабораторные методы диагностики
- Первая помощь при приступах
- Лечение
- Излечима ли эпилепсия?
- Прогноз
Памятка пациенту, страдающему эпилепсией
Первая помощь при приступе эпилепсии
Больной эпилепсией. Советы для больных и их родственников.
Введение
Первые упоминания о эпилепсии в трудах Гиппократа более 2000 лет тому назад. Название эпилепсия происходит от греческого слова, обозначающего дословно «обладать», «захватывать».
Эпилепсия- хроническое заболевание головного мозга, характеризующееся повторными, спонтанными (непровоцируемыми) приступами в виде нарушения двигательных, чувствительных, вегетативных, мыслительных или психических функции, возникающими вследствие чрезмерных разрядов нервных клеток в коре большого мозга. Эпилепсия может возникать в любом возрасте, однако чаще начинается в детстве и у пожилых. Это одно из наиболее частых заболеваний нервной системы, встречающееся у 0,5-1% населения развитых стран. Это означает, что около 50 миллионов людей во всём мире больны эпилепсией.
Эпилепсия- заболевание головного мозга, поддающееся лечению, до сих пор в обществе распространён ряд ошибок и предупреждений, связанный с диагнозом «эпилепсия». Больные до сих пор испытывают на себе бремя социальной стигматизации, что особенно характерно в тех странах, где в обществе и в медицинской среде не распространены современные знания об эпилепсии. Больные встречаются с ограничениями в различных сферах жизни, в том числе, при поиске работы, в процессе обучения. Нередко, чтобы избежать социальной стигматизации, больные скрывают диагноз, что может привести к непоправимым последствиям, представляющим угрозу для здоровья и жизни больного.
В настоящее время в среднем у 65-70% больных возможно полное прекращение приступов. При этом не всегда требуется пожизненная терапия, и во многих случаях в дальнейшем возможна постепенная отмена препарата. Также значительно улучшилось качество жизни больных эпилепсией.
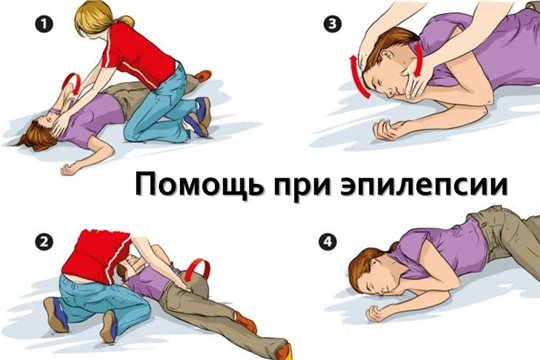
Помощь больному во время приступа.
1.Если больной предчувствует приступ, он должен принять необходимые меры безопасности? Лечь на кровать или на землю, подальше от травмирующих предметов, ослабить галстук (у мужчин). Ребёнка нужно положить на плоскую кровать или пол, расстегнуть или ослабить тесную одежду, особенно у горла, чтобы освободить дыхательные пути. Вне дома ребёнка необходимо перенести в безопасное место (дальше от воды, уличного движения, острых предметов и углов), положить под голову что-нибудь мягкое (например, свёрнутую куртку, кофту). Необходимо защитить больного от травм, особенно, травмы головы.
2.Если судорожный приступ возникает внезапно и больной не предчувствует его, он сам не может защитить себя от травмы, и меры предосторожности должны быть приняты уже после начала приступа. Во время приступа больного нельзя переносить, кроме тех случаев, когда ему может угрожать опасность, например, на проезжей части, возле огня, на лестнице или в воде.
3.При повышенном слюноотделении и рвоте больного надо положить на бок, чтобы он не захлебнулся. Делать это надо мягко, не применяя силу.
4.Не пытайтесь держать больного, ограничивая его движения. Также не нужно пытаться открыть рот больного, даже если произошло прикусывание языка: это может привести к травме зубов, слизистой рта и языка. Помните, что при положении головы на бок западение языка никогда не возникает и рекомендации по разжиманию челюстей вытаскивания и даже фиксация языка не оправданы и вредны. Такое опасное осложнение приступа, как западение языка, приводящее к асфиксии и смерти, возникает лишь в случае положения головы лицом вверх с запрокидыванием головы назад. Ни в коем случае не допускайте такого положения головы!
5.Нужно подождать, когда закончится приступ, находясь рядом с больным и внимательно наблюдая за его состоянием, чтобы правильно и полно описать проявления приступа врачу.
Очень важно заметить время, когда начался приступ, поскольку длительность приступа или серий приступов, приближающаяся к 30минутам, означает, что больной входит в угрожающее его жизни состояние- эпилептический статус- опасное состояние, требующее неотложной госпитализации и интенсивной терапии.
После приступа больной засыпает. В этом случае не надо его тревожить, чтобы дать возможность восстановиться истощённым от приступа нервным клеткам. Необходимо оставаться рядом с больным и дождаться, когда закончится постприступный период и сознание полностью восстановится.
6.Во время приступа нельзя пытаться сдерживать и ограничивать судорожные движения больного, применяя силу. Также нельзя разжимать сжатые судорогой челюсти своими руками или твёрдым предметом. Нельзя поливать больного водой, делать искусственное дыхание. Также не рекомендуется пытаться разбудить больного после приступа, встряхивая его, постукивая, давая нюхать острые запахи или применять какие- либо другие способы.
7.Большинство приступов заканчиваются самостоятельно и продолжается кратковременно (несколько секунд или минут). Судорожные приступы обычно самопроизвольно прекращаются через 1-3минуты, и поэтому обычно больной не нуждается в помощи врача. Однако если продолжительность приступа превышает 5минут, необходимо вызвать врача, требуется внутримышечное или внутривенное введение препарата, прекращающих приступ.
Правила безопасности для больных с эпилепсией.
Больные эпилепсией должны стараться вести нормальный образ жизни, избегая чрезмерных неоправданных ограничений. Однако необходимо соблюдение ряда мер безопасности, особенно при сохранении приступов с потерей сознания.
Больной не должен находиться без страховки на высоте, у края платформы железнодорожных станций, около огня и вблизи водоёмов!
Правила безопасности в быту.
1.Все источники огня должны иметь надёжные покрытия, а нагревательные приборы должны быть убраны в безопасное место.
2.Если у ребёнка иногда возникают внезапные (без ауры) судорожные приступы, можно надеть на углы мебели пластиковые закруглённые пластинки.
3.По возможности двери, особенно ванной комнаты и туалета, должны открываться наружу, чтобы упавший ребёнок не заблокировал дверь. Также нежелательны задвижки и замки изнутри.
4.Принимать ванну ребёнок должен при неглубоком уровне воды и обязательно в присутствии взрослого. Вода не должна быть очень горячей. Душ должен быть закреплён высоко и надёжно.
5.Иногда больному рекомендуется носить специальные защитные приспособления, шлемы.
Провоцирующие факторы для возникновения приступов.
Обычно приступы возникают без предшествующих факторов (спонтанно, случайно) и полностью непредсказуемы. Однако у некоторых пациентов приступы провоцируются определёнными ситуациями (например, мелькающий свет, ограничение сна, стрессовые ситуации, сильные ощущения страха или гнева, приём некоторых лекарств или алкоголя, гипервентиляции). Если выявлены факторы, провоцирующие возникновение приступов, их нужно стараться избегать, это приведёт к уменьшению частоты приступов.
Рекомендации по образу жизни для больных эпилепсией.
1.Сон. Больному с эпилепсией необходимо спать достаточное количество часов в сутки, избегать нарушений ритма сна, ранних или резких пробуждений. Необходимо выбрать режим работы, соответствующий этому требованию, так как у многих больных ограничение сна провоцирует возникновение приступов. Необходимо избегать физических и психических перегрузок, правильно чередовать работу и отдых.
2.Питание.
Должно быть полноценным и содержать достаточное количество витаминов и минералов. Разработана специальная «кетогенная диета», как метод лечения резистентных и тяжёлых форм эпилепсии, однако она применяется только по показаниям, под контролем врача в специализированных медицинских центрах.
3.Алкоголь.
Повышает частоту и усиливает тяжесть приступов, а также усиливает побочные эффекты антиэпилептических препаратов, поэтому необходим полный отказ от употребления алкоголя!
4.Спорт.
Для больных эпилепсией исключен профессиональный спорт. Однако больные эпилепсией могут и должны заниматься спортом (лечебной физкультурой), соблюдая определённые правила и ограничения (особенно, при сохранении приступов). Запрещёнными являются виды спорта, связанные с подъёмом на высоту (альпинизм), скоростные виды спорта, контактные виды единоборств (например, бокс), водные виды спорта. Езда на велосипеде, катание на роликовых коньках, секйтборде или на коньках возможна при полном контроле над приступами или при наличии ауры и только с использованием защитных приспособлений, таких как шлем и наколенники; при этом необходимо избегать оживлённых улиц и площадей, дорог с интенсивным движением. Занятия спортом, связанные с подъёмом на большую высоту и опасностью падения, а также опасными спортивными снарядами при сохранении приступов должны быть исключены. У больных с приступами, провоцируемыми гипервентиляцией, опасно занятие теми видами спорта, при которых выражена гипервентиляция (т.е глубокое и частое дыхание).
Купаться ребёнок должен только со взрослыми, которые смогут оказать немедленную помощь при начальных проявлениях приступа (потеря согласованности, целенаправленности или замедление движений). Занятия плаванием возможны только в случаях стойкого медикаментозного контроля приступов, в присутствии инструктора, который знает о болезни и способен оказать помощь.
Йога, цигун и тайцзи- восточные системы, включающие физические и и психологические упражнения, а также контроль глубины дыхания, могут быть полезны больным эпилепсией.
Правила, которые необходимо соблюдать больному эпилепсией при просмотре телепередач:
1.Ребёнок не должен смотреть телевизор более 1-1,5часа
2.Расстояние до телевизора должно быть максимальным, насколько позволяет комната (не менее 2-х метров)
3.Обязательно дополнительное освещение комнаты для уменьшения светового контраста
4.Телевизор должен быть цветным с нерезко отрегулированным контрастом и высокой частотой развертки (100гц)
5.Для управления телевизором нужно пользоваться дистанционным пультом
6.Чтобы уменьшить эффект мерцания при просмотре мелькающих картинок, вспышек нужно закрыть один глаз
7.Не следует смотреть телевизор, если больной не выспался, утомлен или чувствует себя не достаточно хорошо
Правила, которые необходимо соблюдать больному эпилепсией во время работы или игры на компьютере:
1.Продолжительность работы/игры на компьютере не должна превышать 1-1,5часа с обязательным перерывом через каждые 30минут на 10-15минут, которые необходимы для отдыха глаз
2.Расстояния от глаз до монитора должно быть не менее 35см для 14-дюймовых экранов
3.Обязательно дополнительное освещение комнаты для уменьшения светового контраста
4.На монитор не должны попадать блики от окон и других источников света
5.Монитор предпочтительно выбирать жидкокристаллический
6.Нельзя рассматривать мелкие детали изображения с близкого расстояния
7.Необходимо убрать из поля зрения другие мониторы и телевизоры
8.Не следует смотреть, работать/играть на компьютере, если больной не выспался, утомлён или плохо себя чувствует
Необходимо помнить, что источником световых мельканий могут служить не только телевизора и компьютеры, но и природные явления (яркие блики на воде, искрящийся снег в солнечный день, чередование света и тени, например, если смотреть из окна двигающегося поезда на мелькание стволов деревьев на закате)- такие явления часто встречаются в природе, они также могут провоцировать у больных с фоточувствительностью.
При интенсивной световой стимуляции рекомендуется закрыть один глаз.
В солнечные дни помогает ношение солнцезащитных очков.
Источник
ПЕРВАЯ ПОМОЩЬ ПРИ ПРИСТУПЕ ЭПИЛЕПСИИ
Если вы оказались рядом, лучшей помощью будет ваше спокойствие и соблюдение следующих правил.
1. Во время приступа больного нельзя переносить, кроме тех случаев, когда ему может угрожать опасность, например, на проезжей части, возле огня, на лестнице или в воде.
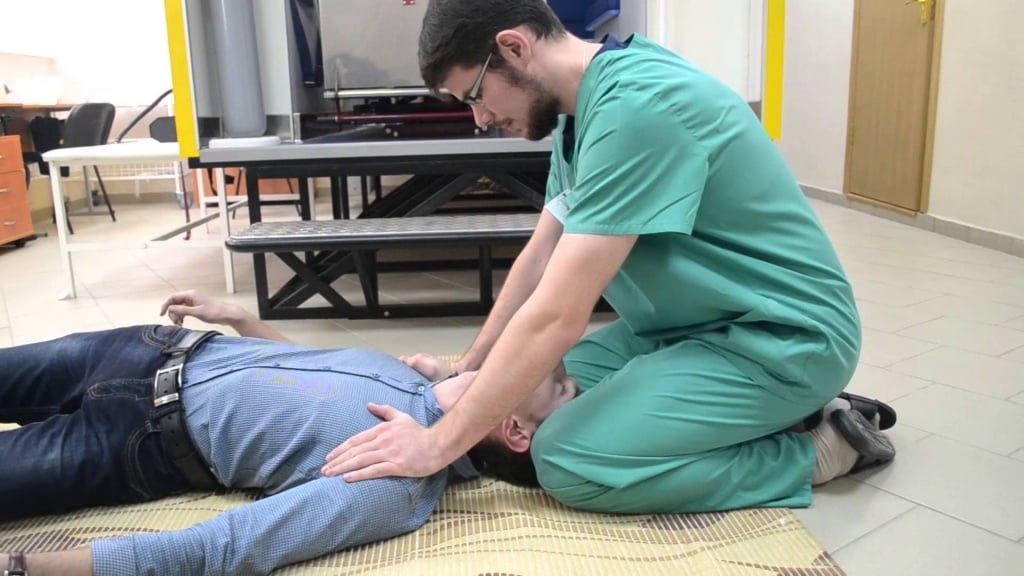
2. При повышенном слюноотделении и рвоте больного надо положить на бок или повернуть его голову на бок. Делать это следует мягко, не применяя силу.
3. Не пытайтесь ограничивать движения человека.
4. Не пытайтесь открыть рот человека, даже если произошло прикусывание языка: это может привести к травме зубов, слизистой полости рта, верхней и нижней челюстей и самого языка. Важно понимать, что прикусывание языка возникает в самом начале приступа. Если больной прикусил язык или щёку, то травма уже произошла. Дальнейшие попытки открыть рот бесполезны и могут привести к травмам слизистой полости рта.
5. Нужно подождать, когда закончится приступ, находясь рядом с больным и внимательно наблюдая за его состоянием, чтобы правильно и полно описать проявления приступа врачу.
6. Очень важно засечь время, когда начался приступ, поскольку длительность приступа или серий приступов, приближающаяся к 30 минутам, означает, что больной входит в угрожающее его жизни состояние — эпилептический статус. В этой ситуации необходимо вызвать «Скорую медицинскую помощь».
7. После приступа, как правило, больной чувствует слабость, истощение или засыпает. В этом случае не надо его тревожить, чтобы дать возможность восстановиться нервным клеткам. Нужно убедиться, что приступ закончился и у больного наступил постприступный сон. Пациент без сознания, не реагирует на окружающих, «не пробуждается»; пациент после приступа реагирует как человек, которому «мешают спать». Необходимо оставаться рядом с больным и дождаться, когда закончится период спутанности сознания (если таковая развивается) и сознание полностью восстановится.
Источник
Диагностика и лечение эпилепсии
Эпилепсия – хроническое заболевание головного мозга, которое проявляется неконтролируемыми приступами судорог. Они возникают вследствие патологически усиленного импульса в коре головного мозга. Заболевание характеризуется волнообразным течением – после приступа наступает период ремиссии. Клинические проявления заболевания зависят от локализации очага, степени тяжести и разновидности припадков. В Юсуповской больнице неврологи проводят диагностику эпилепсии с помощью новейших методов. Для комплексной терапии используют современные лекарственные препараты, которые оказывают эффективное действие и обладают минимальным спектром побочных эффектов.
Причины возникновения
- Черепно-мозговой травмы;
- Нарушения мозгового кровообращения;
- Дисплазии церебральных сосудов;
- Объёмных образований в коре головного мозга;
- Нейрохирургического вмешательства;
- Инфекционных заболеваний центральной нервной системы;
- Перенесенного ишемического или геморрагического инсульта.
Возникновение приступов эпилепсии обусловлено наличием в коре головного мозга стабильного очага с эпилептической активностью. Судорожная активность из первичного очага может распространяться через комиссуральные волокна, корковые нейронные комплексы, центрэнцефалическую систему мозга. При наличии повышенной судорожной активности в течение длительного времени возникают вторичные очаги. Они могут под воздействием определенных факторов стать независимыми, самостоятельными. В результате этого приступ в первичном очаге затухает, а во вторичном – нет. Такая картина наблюдается у пациентов после двух лет болезни. В течение некоторого времени в коре головного мозга могут развиться и третичные очаги судорожной активности.
Эпилепсия может развиться под воздействием следующих провоцирующих факторов:
- Гормональных сбоев;
- Алкоголизма и наркотической зависимости;
- Хронического стресса;
- Чрезмерного эмоционального напряжения;
- Хронического переутомления.
Вторичные приступы эпилепсии возникают у пациентов, страдающих опухолями головного мозга, церебральной сосудистой патологией, после кровоизлияния в области головы, вследствие отравления токсическими веществами.
Очень важно выявить заболевание на ранних сроках, чтобы снизить вероятность развития осложнений. Какой врач лечит эпилепсию? Для качественной терапии необходимо наблюдаться у невролога, эпилептолога, психотерапевта. По мере прогрессирования клинической симптоматики может потребоваться помощь физиотерапевта, фармаколога.
Частота эпилептических припадков
Частота приступов может варьироваться от одного в 2-3 месяца до ежедневных однократных или множественных. Спровоцировать припадок может нарушение режима сна, стресс, чрезмерное употребление алкоголя, долгое пребывание в душном помещении, резкие вспышки света и т.п. На данный момент еще не известен конкретный фактор, влияющий на увеличение частоты эпиприпадков.
Мнение эксперта
Автор: Дарья Олеговна Громова
Эпилепсия на протяжении многих лет считается одной из наиболее опасных и распространенных болезней. Согласно статистике ВОЗ, 4-10 человек на 1000 населения страдают судорожными припадками. Врачи отмечают ежегодный прирост случаев дебюта эпилепсии. Благодаря многочисленным клиническим исследованиям доказано, что заболевание регистрируется в 2-3 раза чаще в странах с низким и средним уровнем развития. Это связано с наличием большего количества провоцирующих факторов, таких как инфекции, высокий уровень травматизма. По статистике, 80% больных эпилепсией проживают в подобных условиях.
Точные причины возникновения судорожных припадков до сих пор неизвестны. Врачи выделяют несколько видов судорог, а также вызывающих их факторов. При подборе терапии неврологи и эпилептологи Юсуповской больницы учитывают все данные. При соблюдении правил профилактики и приеме противосудорожных препаратов около 70% больных могут длительное время прожить без припадков. Для каждого пациента Юсуповской больницы разрабатывается индивидуальный план лечения эпилепсии. Используемые препараты отвечают европейским стандартам качества и безопасности. Помимо этого, пациентам предоставляются персональные профилактические рекомендации, которые минимизируют риск рецидива эпилепсии.
Предвестники эпилептических судорог
Первый предвестник эпилептических судорог – аура. Она индивидуальна у каждого пациента. Благодаря постоянности предвестников больные могут предупредить окружающих о начале приступа или самостоятельно переместиться в безопасное место.
Различают следующие виды ауры, предшествующей возникновению приступа эпилепсии:
- Галлюцинации;
- Резкое сокращение мышц верхних или нижних конечностей;
- Повторение одинаковых движений;
- Ощущение жжения, ползания мурашек или покалывания в различных частях тела;
- Резкое ухудшение настроения.
Продолжительность ауры – несколько секунд. В это время пациенты не теряют сознания.
Разновидности судорог при эпилепсии
В зависимости от причины возникновения различают следующие виды эпилептических припадков:
- Идиопатические – возникающие при наличии эпилепсии у ближайших родственников;
- Симптоматические – возникают после черепно-мозговой травмы, инфекционного или опухолевого поражения вещества головного мозга;
- Криптогенные – причины возникновения определить не удаётся.
Внешние проявления судорожного синдрома определяются его видом. Если патологический очаг локализован в одном полушарии головного мозга, возникают простые или сложные судороги.
Простые парциальные приступы
На фоне простых судорог пациент не всегда теряет сознание. Клиническая симптоматика зависит от места расположения патологического очага в коре головного мозга. Средняя продолжительность простых парциальных приступов – две минуты.
Неврологи выделяют следующие основные признаки заболевания:
- Эмоциональную лабильность;
- Галлюцинации различного вида;
- Подергивания в различных частях тела;
- Учащённое сердцебиение;
- Ощущение тошноты;
- Частое чувство де жавю;
- Трудность в понимании и воспроизведении слов.
Сложные парциальные припадки
Продолжительность сложных парциальных припадков – одна или две минуты. Перед началом приступа возникает аура. Имеет место неконтролируемый плач и крик, повторение слов, выполнение определённых движений. По завершении припадка пациенты не ориентируются в пространстве и во времени. Простой парциальный приступ эпилепсии может перейти в сложный припадок.
Генерализованные судороги
Генерализованные судороги возникают на фоне тотального поражения головного мозга. Они бывают следующими:
- Тоническими;
- Клоническими;
- Тонико-клоническими;
- Атоническими;
- Миоклоническими.
При тонических судорогах происходят бессознательные сокращения мышц. Пациентов беспокоит сильная боль в мышцах спины, верхних и нижних конечностей. Тонические судороги редко приводят к обморочному состоянию. Приступ продолжается не более двадцати секунд. Тонические судороги могут возникнуть во сне.
У пациентов, страдающих эпилепсией, реже возникают клонические судороги. Они проявляются неконтролируемым приступообразным мышечным сокращением. Во время судорог изо рта больного выделяется пена. Он теряет сознание. Может развиться паралич. Клонические судороги возникают вследствие сильного стресса, черепно-мозговой травмы, нарушения мозгового кровообращения, опухоли головного мозга. Во время приступа непродолжительное мышечное напряжение сменяется расслаблением. Приступы быстро сменяют друг друга.
Наиболее типичные и характерные для приступа эпилепсии тонико-клонические судороги. Их продолжительность варьируется от 1 до 3 минут. Если тонико-клонические судороги сохраняются на протяжении более длительного времени, рекомендуется вызов бригады скорой помощи. Неврологи в протекании приступа выделяют тоническую и конвульсивную фазы. В тонической фазе пациент теряет равновесие и сознание, в конвульсивной – возникают непроизвольные мышечные сокращения. После завершения приступа больные не помнят о случившемся.
Тонико-клонические судороги также могут сопровождаться следующими проявлениями:
- Повышенным слюноотделением;
- Потливостью;
- Непроизвольным прикусом языка;
- Ранением в результате бесконтрольных действий;
- Непроизвольным мочеиспусканием или дефекацией;
- Синюшностью кожи.
Атонические судороги возникают после черепно-мозговой травмы, инсульта, инфекционных воспалительных процессов, при наличии опухоли головного мозга. Во время приступа пациент на некоторое время теряет сознание и падает. В некоторых случаях судороги могут выражаться подёргиванием головы. Приступ продолжается около 15 секунд. По его окончания пациент не помнит о случившемся.
Миоклонические судороги характеризуются быстрым подёргиванием различных частей тела. Приступ напоминает прыжки внутри туловища. Чаще всего мышечные сокращения возникают в верхней половине туловища, области верхних и нижних конечностей. Миоклонические судороги могут возникать при засыпании или пробуждении. Проявлением приступа может быть икота. Продолжительность приступа – несколько секунд. Во время миоклонических припадков пациенты не теряют сознание.
Ночная эпилепсия
У одной трети пациентов приступы эпилепсии возникают в ночное время. Патологические признаки могут проявляться при засыпании, во время сна или в период пробуждения. Ночная эпилепсия возникает под воздействием следующих факторов:
- Наследственной предрасположенности;
- Перенесенной черепно-мозговой травмы;
- Чрезмерного употребления алкогольных напитков;
- Нарушения сна;
- Длительного психоэмоционального напряжения.
Продолжительность ночного приступа эпилепсии варьируется от нескольких секунд до пяти минут. Большинство пациентов не помнят о произошедших судорогах. Некоторые люди чётко описывают испытываемые ощущения. Приступ эпилепсии, возникший во сне, сопровождается следующими проявлениями:
- Резким беспричинным пробуждением;
- Чувством тошноты, которая может закончиться рвотой;
- Выраженной головной болью;
- Тремором;
- Произношением непривычных звуков;
- Нарушением речи.
Во время ночного приступа эпилепсии пациенты могут совершать необдуманные действия. Они встают на четвереньки или симулируют езду на велосипеде. Заподозрить наличие ночного приступа можно по следующим косвенным приступам:
- Прикусам языка:
- Следам крови на подушке после пробуждения;
- Синякам и ссадинам на теле;
- Болевому мышечному синдрому;
- Мокрой постели в связи с утратой контроля над мочеиспусканием;
- Неконтролируемым мочеиспусканием;
- Пробуждением в необычном месте (на ковре, на полу).
Эти симптомы индивидуальны для каждого пациента. Они проявляются с той или иной выраженностью. Поэтому неврологи считают, что ночные приступы эпилепсии диагностировать очень сложно.
Роландическая эпилепсия
Эпилепсия этого типа является фокальной и генетически детерминированной. Проявляется редкими приступами в ночное время суток, они затрагивают одну из половин лица с языком и глоткой. Для роландического типа характерны парциальные эпиприступы без потери сознания.
Первым признаком начала является пощипывание или онемение одной из сторон лица, губ, десен, языка. После развиваются моторные пароксизмы.
Алкогольная эпилепсия
Данный вид эпилепсии развивается у пациентов, которые злоупотребляют спиртными напитками. Судороги возникают в связи с необратимыми патологическими процессами в коре головного мозга. Приступы эпилепсии на фоне алкогольного опьянения чаще возникают у пациентов, страдающих следующими сопутствующими заболеваниями:
- Атеросклерозом;
- Последствиями черепно-мозговой травмы;
- Опухолями головного мозга;
- Остаточными явлениями ранее перенесенных инфекционно-воспалительных заболеваний головного мозга.
Причиной болезни может быть отягощённая наследственность. Симптоматика алкогольной эпилепсии имеет некоторые особенности. Болезнь необязательно начинается с судорожного синдрома. Вначале появляются следующие патологические признаки:
- Повышенное слюноотделение;
- Выраженная слабость во всем теле;
- Бледность кожных покровов;
- Синюшность губ;
- Головокружение;
- Сильная головная боль;
- Потеря сознания;
- Тошнота, рвота;
- Неконтролируемое мочеиспускание;
- Спазм голосовых связок, из-за чего человек испускает пронзительный крик.
Приступ алкогольной эпилепсии может закончиться остановкой дыхания и летальным исходом.
Эпилепсия новорожденных
До одного года у малыша могут проявляться следующие виды припадков эпилепсии: малый, большой и ночной. При малом приступе ребёнок запрокидывает голову и застывает в одной позе. Его взгляд направлен в одну точку. Младенец не реагирует на поглаживание и звук, закатывает глаза. У него может повышаться температура тела.
Большой припадок эпилепсии проявляется тем, что ребёнок весь вытягивается, сгибает ножки и принимает позу эмбриона. Происходят судороги, потеря сознания и остановка дыхания.
Во время ночного приступа малыш неожиданно пробуждается, вскрикивает. Его лицо изменяется. После приступа ребёнок долго не может заснуть. Дети, страдающие эпилепсией, могут отставать от сверстников в развитии, у них нарушается память, возникают нарушения психического здоровья.
Детская эпилепсия
Эпилепсия у детей проявляется следующими симптомами:
- Тонико-клоническими судорогами;
- Абсансами (малыми припадками);
- Миоклоническими судорогами с нарушением и без нарушения сознания.
Такое состояние возникает из-за незрелости детского мозга, когда преобладают процессы возбуждения, отягощённой наследственности или органических поражений мозга. Вначале возникают предвестники припадка: головная боль, раздражительность, чувство страха. При генерализованной форме заболевания ребёнок стонет, кричит и теряет сознание. У него напрягаются все мышцы, сжимаются челюсти, происходит остановка дыхания, расширяются зрачки, лицо становится синюшным.
У ребёнка вытягиваются ноги, сгибаются руки в локтях. После завершения тонической фазы припадка возникают клонические судороги. Дыхание ребёнка становится шумным, изо рта выделяется пена. Он прикусывает язык. Происходит непроизвольное мочеиспускание и дефекация. Малые припадки продолжаются недолго.
Абсансная эпилепсия
Это идиопатическая генерализованная эпилепсия, которая встречается у дошкольников. Характерная симптоматика: кратковременное выключение сознания в дневное время суток, реже – ночью. Это никак не влияет на неврологический статус и интеллект.
Приступ начинается внезапно, ребенок будто застывает и не реагирует ни на какие раздражители, его взгляд устремлен в сторону. Такое состояние длится не дольше 15 секунд и в изолированном виде встречается редко. Чаще оно дополняется запрокидыванием головы назад, закатыванием глаз, возможным повторением каких-то действий: поглаживание рук, облизывание губ, повторение слов или звуков. Ребенок не помнит, что он делал.
Если к симптоматике добавляется сильная усталость, сонливость, приступ длится продолжительное время, то это говорит о неблагоприятном течении недуга.
Другие виды эпилепсии
Височная эпилепсия
Структурная фокальная эпилепсия
Дебют заболевания происходит у лиц различных возрастных групп. Очаг поражения находится в височной зоне головного мозга. Пациент чувствует ускоренность или замедленность времени. Привычная обстановка воспринимается им как новая, а новое происшествие – как давно пережитое.
Эпилептический приступ проявляется следующими симптомами:
- Сохранённым сознанием;
- Поворотом глаз и головы в сторону локализации очага повышенной активности;
- Появлением вкусовых и обонятельных пароксизмов;
- Присутствием слуховых и зрительных галлюцинаций;
- Системным головокружением.
У пациента появляются жалобы на наличие болей в сердце, животе, тошноты, изжоги, удушья. Отмечается нарушение ритма сердечной деятельности, повышенное чувство страха, озноб, бледность кожных покровов. При прогрессировании височной эпилепсии развивается вторичная генерализованная форма заболевания. Приступ проявляется тоническими судорогами во всех группах мышц, потерей сознания.
Посттравматическая эпилепсия
Развивается в результате менингита, энцефалита черепно-мозговой травмы, асфиксии. Заболевание чаще диагностируют у детей. Приступ не сопровождается потерей сознания или протекает с нарушением сознания. Если пациент теряет сознание, у него может начаться вторичный генерализованный припадок. В судорожный процесс вовлекаются мышцы стопы, верхних конечностей.
Чем опасен эпилептический припадок
Во время тонико-клонического приступа останавливается дыхание, а во всех остальных приступах с судорогами возможна дополнительная травматизация из-за ударов головой о твердую поверхность. Опасность представляют также падения с высоты собственного роста при потере сознания. Каждый возникший припадок повреждает нейроны головного мозга, что впоследствии приводит к снижению когнитивных и умственных способностей, изменению психики.
Это не мешает больным с эпилепсией вести активную жизнь. Однако ограничиваются некоторые аспекты — запрещено водить автомобиль и работать на производствах в цехах, с открытым огнем или на высоте, а также на работах, требующих частого переключения внимания. Грамотно подобранная терапия позволяет увеличить межприступный период на месяцы или даже годы.
Диагностика
Диагностирование заболевания происходит при помощи сбора анамнеза. Специалист выслушивает жалобы, на основе которых можно поставить предварительный диагноз.
После этого пациента отправляют на лабораторные и аппаратные обследования, что дает возможность дифференцировать эпилептические приступы от других патологий, позволяет выяснить причину, характер изменений, определить форму и назначить лечение.
Постановкой диагноза занимаются неврологи и эпилептологи, которые выясняют причины эпилепсии у взрослых с помощью показаний, полученных от комплексного развернутого обследования.
Инструментальные методы диагностики
Самая безопасная аппаратная диагностика – проведение ЭЭГ. Она не имеет противопоказаний, с ее помощью можно зафиксировать зоны пароксизмальной активности. Это могут быть острые волны, спайки, медленные волны. Современная ЭЭГ дает возможность выявить точную локализацию патологического очага.
Наиболее информативным нейровизуализационным методом является МРТ головного мозга. Исследование позволяет выявить первоначальную причину отклонения, определить локализацию поражения в ЦНС.
Лабораторные методы диагностики
Эпилепсия возникает под воздействием различных причин, чтобы выявить наличие инфекции, воспалительного процесса, гормональных сбоев, генетических дефектов, пациенту требуется сдать анализ крови общий, биохимический, молекулярно-генетический, проверить онкомаркер.
Первая помощь при приступах
Правильно оказанная помощь при эпилептическом припадке снижает риск развития осложнений и травм. Человеку, который оказался рядом с больным, следует его подхватить и не допустить падения. Также необходимо выполнить следующие действия:
- Положить под голову одеяло, подушку или валик из одежды;
- Освободить шею и грудную клетку от сдавливающих предметов и одежды (галстука, рубашки, шарфа);
- Аккуратно перевернуть голову пациента на бок, чтобы свести к минимуму риск вдыхания или пассивного заброса рвотных масс, собственной слюны;
- Открыть рот и вложить в него ткань или платок, чтобы предотвратить прикус больным своего языка;
- Не размыкать насильно рта;
- При остановке дыхания на продолжительное время провести искусственную вентиляцию лёгких изо рта в нос или рот.
Во время приступа у пациента может произойти непроизвольное мочеиспускание или дефекация. Это проявление эпилепсии не должно вызывать страх у окружающих. После приступа больные обычно испытывают сонливость, выраженную слабость.
Лечение
Неврологи Юсуповской больницы проводят комплексную терапию эпилепсии. Она направлена на снижение частоты появления эпилептических приступов и прекращение приёма лекарств во время ремиссии. Согласно статистике, в 70% случаев адекватно подобранное лечение помогает практически полностью снять пароксизмальную активность у пациентов.
Для достижения оптимального результата в лечении пациентам прописывают препараты от эпилепсии следующего свойства:
- противосудорожные – способствуют расслаблению мускулатуры, их назначают и взрослым и детям;
- транквилизаторы – позволяют снять или снизить возбудимость нервных волокон, средства показали высокую степень эффективности в борьбе с малыми приступами;
- седативные – помогают снять нервное напряжение и предотвратить развитие тяжелых депрессивных отклонений;
- инъекции – используются при сумеречных состояниях и аффективных нарушениях.
Идиопатическая фокальная эпилепсия протекает доброкачественно. Она требует симптоматического лечения. При фокальных формах с припадками, которые появляются сериями 2-3 раза в месяц и сопровождаются нарастанием психических расстройств, нейрохирурги выполняют операцию.
Излечима ли эпилепсия?
Прежде чем начинать лечение, следует определить диагноз, потому что и потеря сознания, и различные судороги могут происходить из-за резкого падения сахара крови, анемии, отравления, высокой температуры, нарушения мозгового кровообращения, дефицита кальция и других состояний. Назначать таким больным сразу противоэпилептические препараты нельзя. Диагноз эпилепсия ставится только тогда, когда эпилептические припадки повторяются.
При адекватном лечении, согласно обобщенным статистическим данным, у 80-85 процентов больных достигается хороший терапевтический эффект, а у 60-70 процентов больных припадки удается устранить полностью. А это является очень веским основанием отменить противоэпилептические препараты.
Процент больных эпилептическими приступами мог быть значительно ниже, если бы больные принимали лекарства регулярно и не прекращали самостоятельно лечение. Решение об отмене лекарственных препаратов может принимать только врач, и не ранее, чем через 5 лет лечения, если за это время у больного не было эпилептических приступов. В Юсуповской больнице врач-эпилептолог всегда контролирует, как развивается болезнь пациента.
Прогноз
Прогноз при эпилепсии в случае соблюдения врачебных рекомендаций, своевременном приёме препаратов, благоприятный. Для этого человеку важно сохранять бережное отношение к своему здоровью: поддерживать режим дня, иметь полноценный сон, не допускать перенапряжений, полностью отказаться от вредных привычек, таких как сигареты и алкоголь.
Потеря трудоспособности зависит от частоты приступов: если они эпизодические и происходят в ночное время, то никаких противопоказаний к выполнению рабочих функций не имеется. Дневные приступы с потерей сознания являются причиной ограниченности в выборе работы.
В большинстве клиник больных эпилепсией наблюдают неврологи или психотерапевты, которым подчас сложно разобраться в деталях диагностики и тонкостях лечения этого заболевания. Только для одного ЭЭГ нужен огромный опыт и умения профессионала. Поэтому в Юсуповской больнице работают узкоспециализированные врачи-эпилептологи, которые могут ответить на все волнующие вас вопросы. Записаться к ним на консультацию можно по телефону Юсуповской больницы.
Источник