- Что делать после случайных половых связей?
- Татьяна Островерхая, гинеколог-эндокринолог. Редактор А. Герасимова
- Три варианта поведения после незащищенного секса с малознакомым партнером
- Рекомендации после небезопасного полового контакта?
- Медикаментозная профилактика заболеваний передающихся половым путем?
- Профилактика нежелательной беременности
- Препараты для профилактики беременности :
- Внутриматочная спираль
- Экстренная контрацепция
- Как избежать беременности
- Таблетки экстренной контрацепции
- Спираль от беременности
- Незащищённый половой контакт
- Какова вероятность заражения ВИЧ при незащищённом половом контакте
- Какие возможные последствия заражения инфекциями, передающимися половым путем
- Методы профилактики
- Статистика заболеваемости ВИЧ-СПИДом по регионам России
Что делать после случайных половых связей?
» data-image-caption=»» data-medium-file=»https://unclinic.ru/wp-content/uploads/2019/01/sluchajnaja-polovaja-svjaz.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2019/01/sluchajnaja-polovaja-svjaz-900×600.jpg» title=»Что делать после случайных половых связей?»>
Татьяна Островерхая, гинеколог-эндокринолог. Редактор А. Герасимова
- Запись опубликована: 11.01.2019
- Время чтения: 1 mins read
Незащищенный половой акт с малознакомым партнером может произойти с любым человеком в эмоциональном порыве, состоянии алкогольного опьянения, а иногда и в результате насилия. Отношения на одну ночь без лишних вопросов и обязательств могут показаться интересным приключением, но существует и другая сторона медали — инфекции, передающиеся половым путем, незапланированная беременность, психологические травмы.
Все это частые результаты случайных связей. Чаще всего проблемы возникают, если половой акт был без использования презерватива или средство защиты порвалось. Риск повышается, если партнеры находились в состоянии алкогольного опьянения.
Три варианта поведения после незащищенного секса с малознакомым партнером
Если такая ситуация уже произошла, не стоит отчаиваться. Существует 3 модели поведения после случайного небезопасного секса:
- На протяжении нескольких дней (не более 2-3) после опасного полового контакта необходимо пройти профилактическую терапию. Она проводится для предотвращения заражения инфекциями. Невозможно знать, был ли партнёр переносчиком инфекций передающихся половым путём или нет. Профилактическое лечение направлено против таких возбудителей как: гонорея, хламидиоз, трихомониаз, микоплазмоз и сифилис. Схему приема препаратов с целью профилактики назначает врач, и обычно она соответствует схеме при классическом лечении половых инфекций. Но даже проведенная профилактика не дает стопроцентной гарантии. Через 2-3 недели после полового контакта необходимо обследоваться у венеролога. Дело в том, что некоторые инфекции имеют длительный инкубационный период и могут проявить себя через время.
- Не принимать профилактические лекарства, а дождаться истечения инкубационного периода (это примерно 2-3 недели) и пройти комплексное обследование у доктора. Раньше этого периода не стоит сдавать анализы, так как они будут не информативны, а симптомы болезни вряд ли себя проявят. Это опасный вариант.
- Попробовать обследовать партнера. Этот вариант сложно реализуемый. Маловероятно, что удастся договориться с половым партнером об обследовании у врача. Но если это удастся, можно точно установить риски и вероятность заражения.
Стоит помнить о том, что кроме классических половых инфекций можно заразиться опасными для жизни возбудителями гепатит и ВИЧ.
Рекомендации после небезопасного полового контакта?
Врачи рекомендуют придерживаться такой схемы поведения после небезопасного секса:
- Первым делом необходимо провести туалет половых органов с использованием антисептического мыла или специального геля. Так же рекомендуют помочиться, что поможет механически смыть бактерии.
- Не лишним будет нанесение на половые органы антибактериального препарата (например, мирамистина). Он имеет антисептическое действие и убивает большинство урогенитальных инфекций.
- Конечно, необходимо пройти профилактическое лечение по схеме и через 3 недели сдать комплекс венерологических обследований. Если с обычными инфекциями бороться легко, то такие опасные заболевания как гепатит и ВИЧ требуют иного подхода. Через 1,5 и 6 месяцев после полового контакта необходимо сдать кровь на определение антител к вирусу иммунодефицита, а также к гепатиту типа В и С.
- Если у вас есть постоянный половой партнер (муж, жена), стоит воздержаться от сексуальной жизни на период, пока не будете уверены, что здоровы.
Медикаментозная профилактика заболеваний передающихся половым путем?
К этой категории препаратов относят медикаментозные средства, к которым чувствительны урогенитальные инфекции. Они выпускаются в форме таблеток, свечей или гелей, которые вводятся во влагалище. Безусловно, эти вещества не спасают от всех болезней. Такие инфекционные процессы, как генитальный герпес или папилломавирус человека не чувствительны к препаратам экстренной профилактики.
Стоит не забывать о том, что прием медикаментов возможен только в первые несколько суток, далее это не эффективно. Кроме того, препараты могут вызвать аллергическую реакцию или дисбактериоз влагалища, поэтому врачи не рекомендуют часто прибегать к медикаментозной профилактике половых инфекций.
Профилактика нежелательной беременности
Еще один важный вопрос, на который необходимо обратить внимание — профилактика беременности после незащищенного полового контакта.
Посткоитальная экстренная контрацепция — это метод предотвращения нежелательной беременности после случайного полового контакта без использования презервативов либо нарушения его целостности. Проводится этот вид контрацепции не позднее 1-3 дней после полового акта.
Существует два метода экстренной контрацепции – прием гормональных препаратов и установка внутриматочной спирали.
Препараты для профилактики беременности :
- Антигестагены — это вещества, которые блокируют прогестероновые рецепторы (прогестерон – гормон беременности) и как результат происходит задержка овуляции. Это не дает шанса яйцеклетке прикрепиться к матке.
- Гестагены — это более «тяжелые» препараты, которые негативно влияют на яичники и часто вызывают гормональные нарушения после приема. Они эффективны только в первые 48 часов после полового контакта. Их прием возможен не больше 2 раз в год, и запрещен молодым девушкам до 18 лет по причине не установленного менструального цикла.
Препараты для посткоитальной контрацепции, как и другие гормональные таблетки, имеют ряд побочных эффектов, это может быть:
- тошнота и рвота, диарея;
- нарушения менструального цикла;
- дискомфорт и болезненность молочных желез;
- нарушение системы фибринолиза с повышением риска развития тромбозов;
- головная боль, недомогание.
Внутриматочная спираль
Это метод, в основе которого лежит изменение микрофлоры матки благодаря ионам меди или гормонам, которые содержит спираль. В отличие от таблеток, спираль поможет предотвратить незапланированную беременность в течение 6-7 дней после полового акта. Даже если яйцеклетка оплодотворяется, среда матки не позволит ей имплантироваться. Установка спирали проводится только профессиональным гинекологом и включает ряд нюансов:
- Внутриматочную спираль редко устанавливают молодым девушкам, которые ранее не рожали. В дальнейшем это может повлиять на их репродуктивную функцию.
- Спираль ставится только когда женщина и в будущем хочет пользоваться этим методом контрацепции. Внутриматочные спирали могут быть установлены сроком на 3 или 5 лет. Наиболее надежными считаются спирали со встроенной гормональной капсулой, которая выделяя гормональные вещества, не только препятствует прикреплению яйцеклетки, но и тормозит овуляцию. Такие спирали – надежная контрацепция в 99% случаев.
- Если женщина имела ранее воспаления органов малого таза, ей придется принимать антибиотики после установки спирали минимум 5-7 дней.
Если произошла случайная половая связь не стоит отчаиваться и со страхом ждать последствий. В кратчайшие сроки обратитесь в Университетскую клинику. Специалисты нашего центра подберут наиболее подходящую тактику профилактического лечения урогенитальных инфекций и предотвращения незапланированной беременности. Главная задача наших врачей – сохранение здоровья и полноценной репродуктивной функции пациенток.
Источник
Экстренная контрацепция
Как избежать беременности
Краткий обзор научных фактов про средства экстренной контрацепции:
- Вам нужно принять экстренную таблетку в течение 3 дней / 72 часов (Постинор, Эскапел) или 5 дней / 120 часов (Женале, Гинепристон) после секса без предохранения, чтобы они были эффективны. Чем раньше вы их примите, тем лучше будет результат (максимум — до 95,7%).
- Спираль может быть установлена до 5 дней после незащищенного полового акта или до 5 дней после самого раннего периода овуляции.
- Принимая противозачаточные таблетки «72 часа» знайте, что они могут причинить вам головную боль или боль в животе, вызвать тошноту или рвоту.
- Таблетка экстренной контрацепции может сделать приход вашего очередного менструального цикла более ранним, поздним или значительно болезненным, чем обычно.
- В случае рвоты в течение 2 часов после приема Постинора, Эскапела или в течение 3 часов после приема Женале, Гинепристона, обратитесь к врачу, так как вам потребуется принять новую дозу препарата или установить спираль.
- Если данные методики не сработали и незапланированное зачатие все же наступило, есть возможность на ранних сроках решить проблему путем медикаментозного аборта в условиях клиники.
Что предлагает современная гинекология?
Основные методы предохранения в экстренных случаях в репродуктивной медицине это: медьсодержащие внутриматочные контрацептивы (ВМС) и таблетки (ТЭК, «72 часа после»). «Медные» ВМС гинекологи считают наиболее эффективной формой экстренной контрацепции. Она исключает оплодотворение, вызывая химическое изменение структуры сперматозоидов и яйцеклеток, прежде чем они встретятся, а также сдвиги в структуре эндометримя, препятствующие внедрению оплодотворенной яйцеклетки. Из таблеток «после акта» лучшими считаются те, которые в своем составе содержат мифепристон (Женале и т.п.).
⚠ Рекомендуем получить консультацию у врача гинеколога-эндокринолога нашей клиники или любого другого по вашему желанию о возможности применения данных средств и что было бы лучше конкретно в вашем случае.
Таблетки экстренной контрацепции
Препараты для «пожарных» случаев спасают от беременности, предотвращая или задерживая овуляцию, но не вызывают аборт. В тоже время даже самая лучшая экстренная контрацепция не может прервать уже состоявшуюся беременность или нанести вред развивающемуся эмбриону.
Из таблеток, принимаемых в течение 72 часов после акта, ведущая роль принадлежит 3 группам:
- Постинор и Эскапел (содержат левоноргестрел);
- Женале и Гинепристон (в составе мифепристон);
- Комбинированные оральные контрацептивы (КОК), состоящие из этинилэстрадиола плюс левоноргестрел.
Как часто и сколько можно пить экстренную контрацепцию?
Некоторые женщины неоднократно используют таблетки от беременности после акта по любой из указанных выше причин или в качестве основного метода контрацепции. В таких ситуациях необходимо дальнейшее консультирование пациентки относительно того, какие варианты для регулярного предохранения могут ей подойти.
Повторное использование таблеток «72 часа» может быть вредным для женщин. Частое применяемые, они могут привести к усилению побочных эффектов, таких как нарушения менструального цикла, хотя их повторное использование для многих не представляет никаких известных рисков для здоровья. Было обнаружено, что даже лучшие таблетки для экстренной контрацепции менее эффективны у женщин с ожирением, однако проблем с безопасностью нет. Тучным женщинам не может быть отказано в этом методе, когда он им действительно необходим.
Учитывая довольно существенное воздействие таких препаратов (особенно Постинора и Эскапела) на гормональный фон и работу матки, яичников, было бы небесполезно провести некоторые профилактические мероприятия, направленные на нормализацию и стабилизацию деятельности этих органов. Предлагаем обратить внимание на такую процедуру, как массаж придатков и матки, обладающую рядом достоинств и позволяющую добиться нужного эффекта без приема гормонов и других лекарств. Это позволит в будущем избежать внематочной и замершей беременности, других ранних и поздних осложнений при вынашивании ребенка (гестоза, ИЦН, угрозы невынашивания и гипоксии плода).
Спираль от беременности
Второе эффективное средство экстренной контрацепции — это спираль. Как работает ВМС в качестве защиты от беременности после акта?
Внутриматочное устройство представляет собой небольшое Т-образное пластиковое и медное медицинское изделие, которое врач гинеколог вводит в матку (матку). Оно высвобождает медь, чтобы остановить имплантацию яйцеклетки в матку или оплодотворение.
С целью предохранения в экстренной ситуации внутриматочную спираль можно вводить до 5 дней после незащищенного полового акта или до 120 часов после самого раннего времени, когда вы могли овулировать (выпустили яйцеклетку), чтобы предотвратить нежелательную беременность. Вы также можете оставить ее в качестве постоянного метода контрацепции. Медьсодержащий ВМК не следует вводить после сексуального насилия, поскольку женщина может подвергаться высокому риску инфекций, передаваемых половым путем, таких как хламидиоз и гонорея.
Насколько эффективна ВМС помогает избежать беременности?
Введение спирали в матку в рекомендованные сроки является весьма эффективным методом экстренной контрацепции — менее 1% женщин, использующих её, беременеют. Это средство более эффективно для предотвращения нежелательной беременности после незащищенного секса, чем «противозачаточная таблетка после акта».
Кто может использовать ВМС?
Большинство женщин могут использовать эту методику при желании и отсутствии противопоказаний. Однако метод может не подойти, если у вас есть:
- нелеченная инфекция, передающаяся половым путем (ИППП) или тазовая инфекция,
- проблемы с маткой или шейкой матки,
- необъяснимое кровотечение между периодами или после секса,
- у вас установлена беременность,
- есть риск, что уже можете быть беременны.
Средство безопасно во время кормления грудью — его использование в экстренных случаях не повлияет на запас молока и лактацию.
Источник
Незащищённый половой контакт
Какова вероятность заражения ВИЧ при незащищённом половом контакте
В урологической клинике Uclinica вы можете пройти полное обследование на венерические заболевания и получить консультации гинекологов и урологов высшей категории.
При необходимости вы можете получить профилактическое анонимное лечение в комфортных условиях.
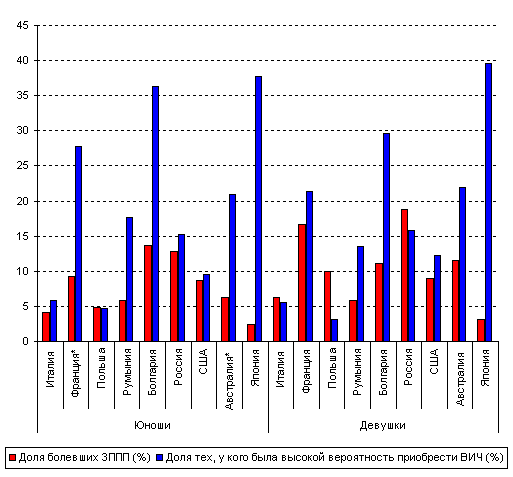
Для того, чтобы чувствовать себя в безопасности, важно четко знать, что, когда и как нужно делать непосредственно после случайного контакта. Всю серьезность ситуации подтверждают ниже изложенные научные данные и приведенная на диаграмме статистика заболеваемости ВИЧ-СПИД.
ИППП были и остаются одними из самых распространенных. Все инфекции, передающиеся половым путем можно условно классифицировать как вирусные, бактериальные, протозойной и грибковой природы.
Даже при барьерном методе контрацепции существует вероятность заражения ВИЧ и Chlamydia trachomatis. В случае незащищенного полового контакта, даже однократного, вероятность заражения максимальна. Кроме того, при наличии ЗППП и ВИЧ у одного из партнеров, вероятность заражения существенно возрастает.
При отсутствии факторов, как-то: эрозии шейки матки, ссадин, микротрещин наружных половых органов у одного или обоих партнеров, полового акта во время менструации, вероятность заражения ВИЧ и ИППП, согласно информации Московского городского центра по профилактике и борьбе со СПИДом сводится к 1%.
Какие возможные последствия заражения инфекциями, передающимися половым путем
О всех возможных последствиях можно получить информацию, обратившись к специалистам нашей клиники.
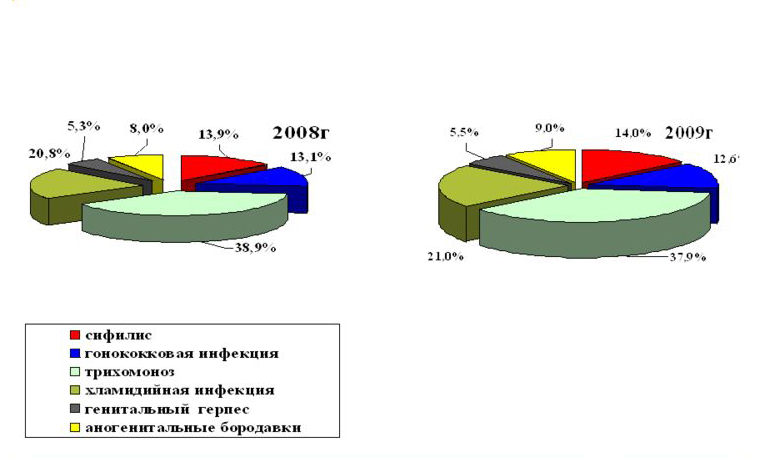
Говоря об официальной статистике распространения ИППП необходимо понимать, что она не отражает полной картины, поскольку ЗППП принято скрывать, и далеко не каждый своевременно обращается за медицинской помощью.
Согласно Всемирной организации здравоохранения более 1 млн. человек становится носителем ИППП ежедневно. При этом 357 млн. заболевают одним из четырех заболеваний. Это может быть сифилис, гонорея, тригомониаз или хламидиоз. 500 млн. человек являются носителем генитального герпеса, а 290 млн. женщин – ВПЧ.
К наиболее распространенным заболеваниям следует отнести хламидиоз, микоплазмоз, сифилис, гонорею, ВИЧ, уреаплазмоз, трихомониаз, герпес половых органов, ВПЧ, контагиозный моллюск, гепатиты В и С.
Хламидиоз, например, относится к так называемым «скрытым инфекциям», его носителем является 10-20% мужчин и женщин. Трихомониаз вызывает одноклеточный паразит-«приспособленец». Его природа такова, что он способен мутировать, активно противостоять методам борьбы с ним, менять размер и форму клеток. Все это вызывает определенные сложности при постановке правильного диагноза.
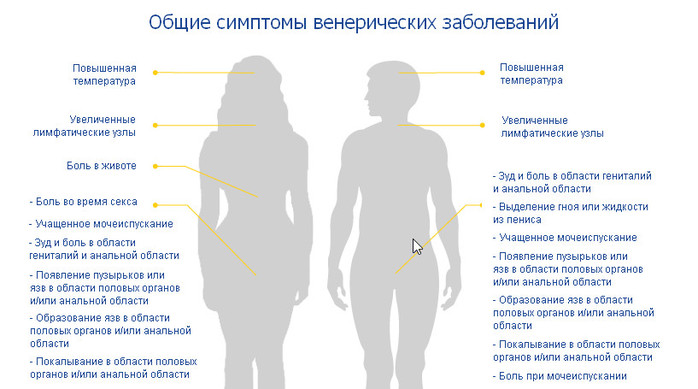
Основными симптомами ЗППП являются боль, жжение, зуд в области уретры, наружных половых органов, поражение мочеполовой системы, нетипичные выделения из наружных половых органов, частое и болезненное мочеиспускание и дискомфорт при половом акте, наличие язв на поверхности наружных половых органов и заднего прохода.
При несвоевременном обращении за медицинской помощью острая стадия заболевания переходит в хроническую, что может привести к крайне негативным последствиям.
Например, при хламидиозе возникают конъюнктивиты, пневмонии, холециститы, воспаления оболочки печени, бесплодие, синдром Рейтера. Вирус папилломы человека приводит к появлению остроконечных кондилом на слизистой наружных половых органов. Данный вирус считают одним из возбудителей рака шейки матки, уретры, полового члена.
Сифилис может привести не только к появлению твердого шанкра и язв ротовой полости, наружных половых органов, слизистой заднего прохода, но и вызвать поражение любого внутреннего органа.
Герпес существенно осложняет нормальное ведение половой жизни, так как приводит к многочисленным язвочкам на слизистой женских и мужских половых органов. Кроме того, возбудитель данного заболевания смертельно опасен для плода, приводя к многочисленным серьезным аномалиям развития.
Гепатит С называют «ласковым убийцей». Его особенность заключается в том, что заболевание может протекать полностью бессимптомно в течение длительного промежутка времени, после чего привести к циррозу, печеночной недостаточности и раку печени.
Методы профилактики
В нашей клинике можно получить консультацию, провести все необходимые вам исследования.
Половой акт со случайным партнером – это всегда «лотерея», поэтому, даже в том случае, если он был защищенным, необходимо соблюсти определенные меры профилактики, как-то: по пришествию трех месяцев сдать анализ крови на ВИЧ, гепатит В, гепатит С и мазок ПЦР на Chlamydia trachomatis.
В том случае, если половой акт оказался незащищенным, меры профилактики должны быть еще жестче. Так, сразу после окончания полового акта нужно помочиться, провести туалет наружных половых органов с использованием мыльного раствора и обязательно в проточной воде. После чего нужно посетить лабораторию для сдачи анализов и сдать мазок на ПЦР на такие инфекции, как: Chlamydia trachomatis, Neisseria gonorrhoeae, Trichomonas vaginalis, Mycoplasma genitalium. Эти анализы необходимо сдать в течение первых суток. И также, как и в первом случае, спустя три месяца сдать кровь на гепатит В и С, а также ВИЧ и сифилис.
В том случае, когда после незащищенного полового акта нет возможности посетить лабораторию, необходимо провести туалет наружных половых органов, после чего обработать их снаружи раствором антисептика (например – мирамистином) и обязательно принять однократно внутрь комплексный антибактериальный препарат, содержащий азитромицин и препарат нитроимидазола (например – сафоцид). Это убережет вас от вероятности возникновения бактериальной протозойной и грибковой инфекций, но мазок ПЦР на: Chlamydia trachomatis, Neisseria gonorrhoeae, Trichomonas vaginalis, Mycoplasma genitalium – нужно будет сделать при первой же возможности. Плюс в обязательном порядке через 3 месяца сдать анализ крови на ВИЧ, сифилис, гепатит В и С.
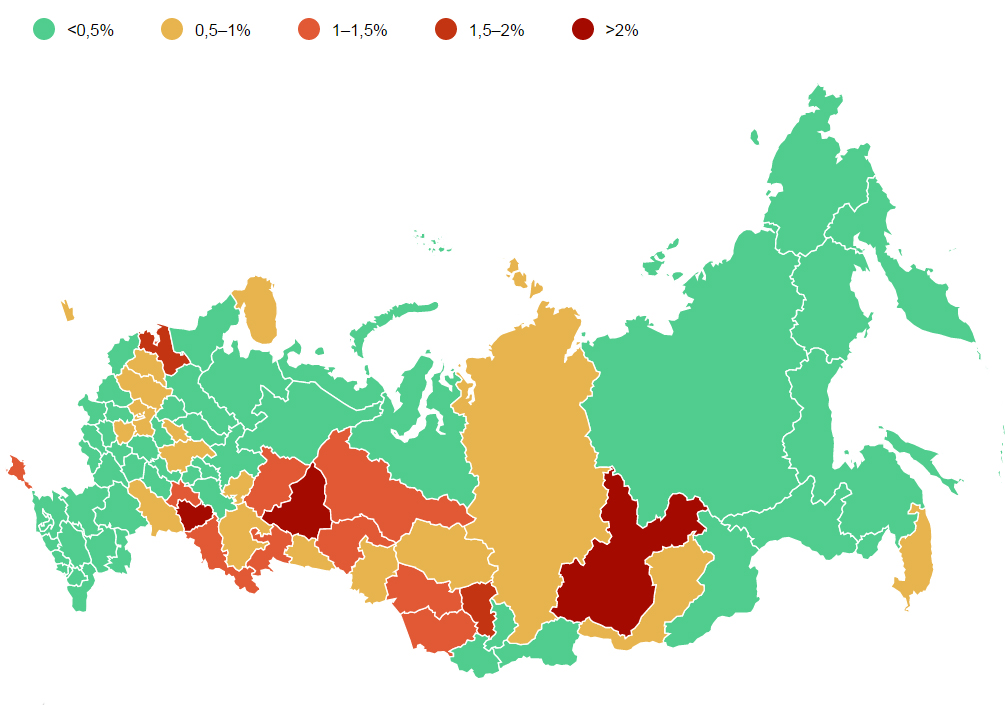
Статистика заболеваемости ВИЧ-СПИДом по регионам России
Согласно информации «Пермского краевого центра по профилактике и борьбе со СПИД и инфекционными заболеваниями» на 31 декабря 2016 года 1 114 815 человек в РФ являются носителями ВИЧ-инфекции (по официальной статистике). По данным мониторинга Роспотребнадзора «Сведения о мероприятиях по профилактике ВИЧ-инфекции, гепатитов В и С, выявлению и течению больных ВИЧ» умерло 243 863, живет с ВИЧ-инфекцией – 870 952 человека.
Доля ВИЧ-инфицированных в регионах России.
С 2011 по 2016 ежегодно регистрировался 10% прирост носителей ВИЧ-инфекции. На 2016 год показатель заболеваемости (выявление новых случаев) составлял 70,6 на100 000 человек.
Рассматривая статистику по областям РФ, нужно отметить, что в Кемеровской области было зарегистрировано 228,8 новых носителей ВИЧ-инфекции на 100 000 человек, в Иркутской – 163,6, в Самарской – 161, 5, в Свердловской – 156,9, Челябинской – 154, Тюменской – 150,5, Томской – 138, в Новосибирской – 137,1 на 100 000 населения, в Красноярской – 129,5, Пермской – 125,1, в Алтайском крае – 114,1, в Ханты-Мансийском автономном округе – 124,7, в Оренбургской области – 117,6, Омской – 110,3, Курганской – 110,1, Ульяновской – 97,2, Тверской области – 74, Нижегородской – 71,1, Республики Крым – 83, в Хакасии – 82,7, Удмуртии – 75,1, в Башкортостане – 68,3.
Средний показатель по России – 594,3 на 100 000 населения. Рассмотрим количество ВИЧ-инфицированных, уже живущих с данным заболеванием. Так, в Свердловской области было зарегистрировано 1647,9 на 100 000 населения, в Иркутской – 1636, в Кемеровской – 1582,5, в Самарской – 1476,9, в Оренбургской – 1217, в Ханты-Мансийском автономном округе – 1201,7, в Ленинградской – 1147,3, в Тюменской – 1085,4, в Челябинской – 1079,6, в Новосибирской – 1021,9, в Пермском крае – 950,1, в г. Санкт-Петербурге – 978,6, в Ульяновской – 932,5, в Республике Крым – 891,4, в Алтайском крае – 852,8, в Красноярском крае – 836,4, в Курганской области – 744,8, в Тверской – 737,5, в Томской – 727,4, в Ивановской – 722,5, в Омской – 644, в Мурманской – 638,2, в Московской – 629,3, в Калининградской – 608,4. Данные области являются областями с самым высоким показателем ВИЧ-инфицированных и больных СПИДом.
Источник