Алгоритм неотложной помощи при геморрагическом шоке
Срочная остановка кровотечения (при кровопотере 1,5% от массы тела и продолжающемся кровотечении – экстирпация матки, при необходимости перевязка внутренней повздошной артерии на фоне восполнения ОЦК).
Обеспечение проходимости дыхательных путей, оксигенотерапия, при необходимости искусственная вентиляция легких.
Восполнение кровопотери и дефицита ОЦК. Инфузия проводится со скоростью 200 мл/минуту в 2-3 периферических или 1-2 центральных вены (скорость инфузии зависит от диаметра катетера, а не от диаметра сосуда) до АД 80-90 мм. рт.ст. с уменьшением скорости инфузии до 150-100-50 мм/минуту.
Объем ИТТ при кровопотере до 1% от массы тела – 20 мл на кг/массы тела, при кровопотере 1-1,5% от массы тела – 150-180% от объема кровопотери, при кровопотере 1,5-2% от массы тела – 180-220% от объема кровопотери, при кровопотере свыше 2% от массы тела – 200-250% от объема кровопотери.
Заслуживает внимания применение 7-7,5% раствора хлорида натрия в дозе 3-4 мл/кг массы тела.
При критическом ухудшении гемодинамики
преднизолон 8 мг/кг массы тела
дексазон 1 мг/кг массы тела
гидрокортизон 1,5-2 г/сутки;
4.2. вазоактивные препараты
дофамин 200 мг в 250-500 мл 5% растворе глюкозы (800-400 мкг/мл) со скоростью инфузии начиная с 2-5 мкг/кг в минуту, постепенно увеличивая до желаемого гемодинамического эффекта, но не более 50 мкг/кг в минуту.
Коррекция метаболического ацидоза:
4% раствор натрия гидрокарбоната 2 мл/кг массы тела или до рН мочи 7,5.
* 2,4% раствор эуфиллина 3 мг/кг массы тела
* при низком ЦВД манит или сорбит 0,5-1 г/кг
* после восполнения ОЦК лазикс (фуросемид) 1 мг/кг массы тела
Во время ИТТ диурез необходимо поддерживать на уровне 50-60 мл/час
* трентал 100 мг/250 мл изотонического раствора хлорида натрия.
Сердечные гликозиды (при восполненном ОЦК):
коргликон 0,06% -1 мл или
строфантип 0,05%-0,5 мл на 20 мл 40% раствора глюкозы
Алгоритм оказания неотложной помощи при ТЭЛА
Мероприятия первой очереди
На догоспитальном этапе:
Срочная госпитализация в стационар III степени риска
Транспортировка в горизонтальном положении
Катетеризация периферической вены
Измерение АД, ЧСС в динамике
Гепарин 5000-10000 тыс. ЕД внутривенно струйно
Обезболивание: трамал, кетанов, наркотические аналгетики.
На госпитальном этапе:
Катетеризация периферической или центральной вены.
Кислородотерапия, подготовить все для перевода на ИВЛ
Подготовить все для проведения сердечно-лёгочно-церебральной реаниации
Гепарин 5000-10000 ЕД внутривенно струйно, затем постоянная внутривенная инфузия 10-15 Ед/кг/мин. Необходимо добиваться увеличения АПТВ в 1,5-2 раза. Продолжительность терапии гепарином: 5-7 суток. Необходимо учитывать противопоказания к применению прямых антикоагулянтов
Дезагреганты – аспирин 500-1000 мг, трентал 500-1000 мг, никотиновая кислота, компламин, тиклид.
Непрямые антикоагулянты: прием начинают с 1 суток на фоне гепаринотерапии – 10 мг/сутки и проводят в таком сочетании 5-7 дней.
Тромболизис: стрептокиназа в\в 250000 МЕ, затем постоянная инфузия 100000 МЕ/ч в течение суток. Во время беременности, родов и в ближайшем послеродовом периоде этот метод противопоказан ввиду опасности развития маточного кровотечения.
Обезболивание: трамал, кетанов, наркотические анальгетики
Вазопрессоры- допмин; и b1 –адреномиметики – добутрекс
Ограничить инфузионную терапию до 10-15 мл/кг сутки.
Источник
Геморрагический шок
Используйте навигацию по текущей странице
Геморрагический шок (ГШ) — это критическое состояние организма, связанное с острой кровопотерей, в результате чего возникает кризис макро-и микроциркуляции, синдром полиорганной и полисистемной недостаточности. С патофизиологической точки зрения — это кризис микроциркуляции, его неспособность обеспечить адекватный тканевой обмен, удовлетворить потребность тканей в кислороде, энергетических продуктах, удалить токсичные продукты обмена.
Организм здорового человека кровопотерю до 20% ОЦК (примерно 1000 мл) может восстановить за счет аутогемодилюции и перераспределению крови в сосудистом русле. При кровопотере более 20-25% эти механизмы могут ликвидировать дефицит ОЦК. При массивной кровопотере стойкая вазоконстрикция остается ведущей «защитной» реакцией организма, в связи с чем поддерживается нормальный или близкий к нему артериальное давление, осуществляется кровоснабжение мозга и сердца (централизация кровообращения), но за счет ослабления кровотока в мышцах внутренних органов, в том числе в почках, легких, печени.
Долговременная устойчивая вазоконстрикция, как защитная реакция организма сначала, в течение некоторого времени поддерживает в определенных пределах артериальное давление, в дальнейшем, при прогрессировании шока и при отсутствии адекватной терапии, способствует последовательному развитию тяжелых нарушений микроциркуляции, формированию «шоковых» органов и развитию острой почечной недостаточности и других патологических состояний.
Тяжесть и скорость нарушений при ГШ зависит от длительности артериальной гипотонии, восходящего состояния органов и систем. При восходящей гиповолемии кратковременная гипоксия в родах ведет к шоку, так как является пусковым механизмом нарушения гемостаза.
Клиника геморрагического шока
Геморрагический шок проявляется слабостью, головокружением, тошнотой, сухостью во рту, потемнением в глазах, при увеличении кровопотери — потерей сознания. В связи с компенсаторным перераспределением крови ее количество уменьшается в мышцах, коже проявляется бледностью кожных покровов с серым оттенком конечности холодные, влажные. Уменьшение почечного кровотока проявляется снижением диуреза, в последующем с нарушением микроциркуляции в почках, с развитием ишемии, гипоксии, некроза канальцев. При увеличении объема кровопотери нарастают симптомы дыхательной недостаточности: одышка, нарушение ритма дыхания, возбуждение, периферийное цианоз.
Выделяют четыре степени тяжести геморрагического шока:
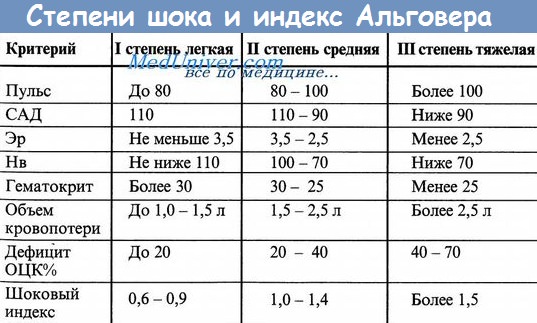
- I степень тяжести отмечается при дефиците ОЦК 15%. Общее состояние удовлетворительное, кожные покровы бледного цвета, незначительное тахикардия (до 80-90 уд / мин) АД в пределах 100 мм рт.ст., гемоглобин 90г / л, центральное венозное давление в норме.
- II степень тяжести — дефицит ОЦК до 30%. Общее состояние средней тяжести, жалобы на слабость, головокружение, потемнение в глазах, тошноту, кожа бледная, холодная. Артериальное давление 80-90 мм рт.ст., центральное венозное давление ниже 60 мм вод.ст., тахикардия до 100-120 уд / мин, диурез снижен, гемоглобин 80г / л и ниже.
- III степень тяжести имеет место при дефиците ОЦК 30-40%. Общее состояние тяжелое. Наблюдается резкая заторможенность, головокружение, кожные покровы бледного цвета, акроцианоз, артериальное давление ниже 60-70 мм рт.ст., ЦВД падает (20-30 мм вод.ст. и ниже). Наблюдается гипотермия, частый пульс (130-140 уд / мин), олигурия.
- IV степень тяжести наблюдается при дефиците ОЦК более 40%. Состояние очень тяжелое, сознание отсутствует. Артериальное давление и центральное венозное давление не определяется, пульс отмечается только на сонных артериях. Дыхание поверхностное, учащенное, с патологическим ритмом, отмечается подвижное возбуждения, гипорефлексия, анурия.
Лечение геморрагического шока
- Быстрая и надежная остановка кровотечения.
- Пополнение ОЦК и поддержания макро-, микроциркуляции и адекватной тканевой перфузии с использованием управляемой гемодилюции, гемотрансфузии, реокорректоров, глюкокортикоидов и др..;
- Искусственная вентиляция легких в режиме умеренной гипервентиляции с положительным давлением в конце выдоха (профилактика «шоковых легких»)
- Лечение синдрома дессеминированного внутрисосудистого свертывания, нарушений кислотно-основного состояния, белкового и водно-электролитного обмена, коррекция метаболического ацидоза;
- Обезболивание, лечебный наркоз, антигипоксическая защита мозга;
- Поддержание адекватного диуреза на уровне 50-60 мл / час;
- Поддержание деятельности сердца, печени;
Устранение причины кровотечения — главный момент лечения геморрагического шока. Выбор метода остановки кровотечения зависит от ее причины. При лечении большое значение имеет скорость компенсации кровопотери и своевременное хирургическое лечение. При II степени тяжести геморрагический шок является абсолютным показанием к оперативной остановке кровотечения.
Инфузионная терапия при геморрагическом шоке должна проводиться в 2-3 вены: при АД в пределах 40-50 мм рт.ст. объемная скорость инфузии должна быть 300 мл / мин при АД 70-80 мм рт.ст. — 150-200 мл / мин при стабилизации АД до 100-110 мм рт.ст. инфузия проводится капельно под контролем АД и почасового диуреза.
Соотношение коллоидов и кристаллоидов должно быть 2:1. В инфузионную терапию включаются: реополиглюкин, волекам, эритромасса, нативная или свежезамороженная плазма (5-6 флаконов), альбумин, раствор Рингера-Локка, глюкоза, панангин, преднизолон, коргликон, для коррекции метаболического ацидоза — 4% раствор гидрокарбоната натрия, трисамин. При гипотензивном синдроме — введение дофамина или допамина. Объем инфузии должен превышать предполагаемую кровопотерю на 60-80%, одновременно проводится гемотрансфузия в объеме не более 75% кровопотери при ее одномоментном замещении, затем отсроченная гемотрансфузия в меньших дозах.
Для ликвидации вазоспазма после устранения кровотечения и ликвидации дефицита ОЦК применяют ганглиоблокаторы с препаратами, которые улучшают реологические свойства крови (реополиглюкин, трентал, компламин, курантил). Необходимо применять глюкокортикоиды в больших дозах (30-50мг/кг гидрокортизона или 10-30мг/кг преднизолона), мочегонные средства, искусственную вентиляцию легких.
Для лечения ДВС-синдрома при ГШ применяют свежезамороженную плазму, ингибиторы протеаз — контрикал (трасилол) по 60-80000 ОД, гордокс по 500-600000 ОД. Дицинон, этамзилат, андроксон снижают ломкость капилляров, усиливают функциональную активность тромбоцитов. Применяют сердечные гликозиды, иммунокорректоры, витамины, по показаниям — антибактериальную терапию, анаболики (неробол, ретаболил), эссенциале.
Летальность при геморрагическом шоке зависит от времени устранения кровотечения, объема кровопотери и проведения мероприятий интенсивной терапии. В настоящее время она составляет около 15% от всех случаев.
Большое значение после интенсивной терапии имеет реабилитационная терапия, лечебная гимнастика.
Источник
Первая помощь при геморрагическом шоке фельдшера
У больных с кровопотерей более 40-50% ОЦК крововосполнение необходимо проводить одновременно с ингаляцией 100% кислорода через маску наркозного аппарата. Необходимо быть готовым к проведен по интубации трахеи и ИВЛ.
Кровопотерю восполняют в две или три вены, струйно, растворами кристаллоидов, коллоидов и эритроцитарной массой или плазмой общим объем, в 2-2,5 раза превышающем объем кровопотери. Соотношение кристаллоидов, коллоидов и эритроцитарной массы должно быть 1:1:2.
Одновременно с восполнением кровопотери внутривенно инфузируют растворы адреномиметиков (допамин, добутамин, норадренашн) в дозе, определяемой ответной реакцией сердечно-сосудистой системы. При отсутствии допамина или в случае резистентности к проводимой терапии используют капельное введение адреналина.
На фоне восполнения ОЦК и введения адреномиметиков при стабилизации систолического» артериального давления на уровне 90 мм рт. ст. целесообразно введение вазодилятаторов (нгпроглицерин, дроперидол) с тем, чтобы снять избыточный артериолоспазм.
Для профилактики синдрома ДВС назначают антиагрегантную (трентал по 100 мг, растворенный в 200 мл изотонического раствора хлорида натрия, вводимый в течение 1,5-2 часов 2-3 раза в сутки), антикоагулянтную (гепарин по 2500 — 5000 Ед. через 4-6 часов) и антипротеиназную терапию (контрикал 10000-150000 Ед/сут.).
При восстановлении ОЦК и стабилизации гемодинамических показателей до среднефизиологического уровня при сохраняющейся анурии или олигурии рекомендуется назначение салуретиков (лазикс в дозе 100-200 мг).
При необходимости проводится коррекция уровня электролитов и КОС крови, антигипоксантная и антиоксидантная терапия.
Некоторые авторы выделяют 5-й тип кровопотери — кровопотеря более 60% ОЦК, при которой клиника геморрагического шока не успевает развиться. Такая кровопотеря протекает по типу первичного геморрагического коллапса с быстрым наступлением терминального состояния и остановкой сердца. Для этого состояния характерно быстрое снижение АД и МОК с потерей сознания, снижение коронарного кровотока с ишемией миокарда и развитие фибрилляции или асистолии желудочков сердца. Фибрилляция или асистолия желудочков сердца наступает на фоне кровотечения или в ближайшие несколько минут после его остановки. Летальный исход можно предупредить путем немедленной попытки добиться максимально возможной централизации кровообращения. Для этого могут быть использованы следующие приемы.
1. Пережатие кулаком аорты (через брюшную стенку) в абдоминальном ее отделе.
2. Внутривенное (внутрисердечнои) введение адреналина (возможно одновременно с норадреналином или мезатоном) в дозе 0,1 мг/сек и более, с последующим постепенным снижением дозы адреналина на фоне крововосполнештя.
3. Внутриартериальное (через бедренную артерию) нагнетание крови в центральном направлении.
Такая централизация кровообращения позволяет на какое-то время сохранить кровоснабжение головного мозга и сердца на критическом уровне, произвести остановку кровотечения и восполнить кровопотерю.
Больные с явными признаками продолжающегося кровотечения и нестабильными показателями гемодинамики направляются в операционную где неотложные диагностические и лечебные мероприятия совмещаются с предоперационной подготовкой.
Наличие клиники постгеморрагической анемии без явных признаков продолжающегося кровотечения служит основанием для госпитализации пациента в ОРИТ, где осуществляются диагностические мероприятия по установлению источника кровотечения, оценке гемостаза и другие лечебно-диагностические процедуры.
При подозрении на желудочно-кишечное кровотечение необходимо выполнение фиброгастродуоденоскопии, во время которой определяют наличие крови в просвете ЖКТ, источник кровотечения, его локализацию, размеры повреждения ЖКТ, состояние гемостаза. К признакам продолжающегося желудочно-кишечного кровотечения и неустойчивого гемостаза относят артериальное (пульсирующее) кровотечение, подтекание венозной крови, свежий сгусток, тромб красного цвета, тромб в состоянии ретракции, гематома вокруг источника кровотечения.
При кровотечении из расширенных вен пищевода, обусловленного портальной гипертензией, в желудок вводят и устанавливают зонд Блекмора-Сентаккена. Внутривенно вводят 20 Ед питуитрина, с последующими инъекциями препарата по 5 Ед через 4-6 часов (суточная доза 30 Ед). Целесообразно применение в течение 5 дней октреатида в дозе 25 мкг/ч (профилактика стрессорных эрозий слизистой ЖКТ).
В зависимости от результатов диагностической эндоскопии используют различные методы остановки кровотечения.
Неэффективность общих и местных гемостатических мероприятий диктует необходимость оперативного вмешательства.
При выборе инфузионных средств необходимо помнить, что кристаллоидные растворы не столь значительно увеличивают ОЦК по сравнению с коллоидами. Инфузия 1000 мл раствора Рингера увеличивает ОЦК на 300 мл, тогда как вливание 100 мл 25% раствора альбумина увеличивает ОЦК на 450 мл.
Использование растворов глюкозы при острой массивной кровопотере несколько ограничено, так как метаболизм глюкозы приводит к образованию свободной воды, которая быстро покидает внутрисосудистое пространство, и только 10 мл из каждых 100 мл раствора глюкозы остаются в сосудистом русле.
Растворы гидрооксиэтилкрахмала (HAES-steril 6% и 10%) по своему действию подобны альбумину. HAES-steril вводится в дозе не более 20 мл/кг в сутки. Волемический эффект препарата сохраняется в течение 24 часов. Использование HAES-steril сопровождается удлинением времени кровотечения, снижением уровня плазменных факторов свертывания (особенно VIII фактора), удлинением АЧТВ.
Гипертонический (7,5%) раствор хлорида натрия, используемый в дозе 3-4 мл/кг, увеличивает ОЦК вследствие быстрого перехода жидкости из интерстициального пространства в кровеносное русло. 250 мл 7,5% раствора хлорида натрия увеличивают внутрисосудистый объем прибизительно на 1000 мл.
Критериями адекватности проводимой инфузионной терапии являются нормализация уровеня ЦВД и диуреза 30 мл/ч и более.
Источник