- Переломы костей кисти
- Классификация переломов костей кисти
- Переломы костей запястья
- Переломы ладьевидной кости
- Переломы полулунной кости
- Переломы гороховидной кости
- Переломы пястных костей
- Перелом первой пястной кости
- Перелом II, III, IV, V пястных костей
- Перелом фаланг пальцев
- Поэтапная реабилитация после перелома
- Особенности выздоровления
- Этапы
- Занятия и вспомогательные вещи
- Восстановление в лежачем положении
- Работа с походкой
- Полезные советы
- Заключение
Переломы костей кисти
Переломы костей кисти — травмы, при которых нарушается целостность костей запястья, пясти или фаланг пальцев. Это распространенные повреждения, на долю которых приходится около трети всех переломов костей.Такая тенденция связана как с относительной хрупкостью кисти, приспособленной для выполнения тонких манипуляций, так и с ее высокой активностью. Перелом может произойти в результате падения на согнутую кисть, удара кулаком, ребром ладони или пальцами или прямого удара по кисти.
Костный аппарат кисти состоит из 27 костей трех отделов — запястья, пясти и пальцев. Запястье состоит из 8 губчатых костей, расположенных в два ряда — проксимальный, ближе к предплечью, и дистальный, ближе к пясти. Первым, проксимальным рядом, начиная от большого пальца, располагаются ладьевидная, полулунная и трехгранная кости, образующие сочленение с лучевой костью предплечья — лучезапястный сустав. Четвертая кость проксимального ряда — гороховидная — в формировании лучезапястного сустава не участвует.
Второй, дистальный ряд — многоугольная, трапециевидная, головчатая и крючковидная кости — соединяются с пятью трубчатыми костями пясти, радиально расходящимися от запястья. Дистальные концы пястных костей образуют пять пястно-фаланговых суставов — соединений пясти с пальцами. Первый палец кисти состоит из двух фаланг, остальные — из трех. Фаланги пальцев — короткие трубчатые кости — соединяются между собой межфаланговыми суставами.
Наиболее подвержены переломам кости фаланг пальцев и пястные кости. Кости запястья ломаются достаточно редко. Абсолютное большинство повреждений костей запястья приходится на перелом ладьевидной кости, реже страдают полулунная и гороховидная кости. Переломы крючковидной кости и дистальных костей запястья в клинической практике практически не встречаются.
Переломы костей кисти сопровождаются резкой болью и отечностью в области повреждения, при смещении костных отломков возможна деформация кисти. В месте отека может появиться гематома. При некоторых переломах можно прощупать смещенные костные отломки под кожей или услышать их крепитацию. Диагноз может быть установлен врачом-травматологом, который выяснит жалобы, подробно расспросит о механизме травмы, произведет осмотр и пальпацию области перелома, проверит сохранность движений в суставах. Подтверждает диагноз рентгенологическое исследование кисти, на котором можно визуализировать линию перелома, оценить степень смещения отломков и в результате — определиться с тактикой лечения.
Лечение переломов кисти включает в себя обязательную иммобилизацию гипсовой повязкой на срок от 3 до 8 недель. В случае смещения отломков проводится закрытая репозиция, при ее неэффективности — скелетное вытяжение или остеосинтез. Тщательное сопоставление отломков и консолидация перелома важны для сохранения не только эстетики кисти, но и полноценной ее функции.
Классификация переломов костей кисти
В зависимости от наличия или отсутствия повреждения кожи над переломом различают:
- закрытые переломы — целостность кожи не нарушена;
- открытые переломы — в области повреждения имеется рана, в которой могут определяться костные отломки.
По положению костных отломков:
- без смещения — сломанная кость сохраняет свое положение, отломки точно соприкасаются по линии перелома;
- со смещением — костные отломки расходятся в стороны и в результате не могут срастись по линии перелома без их сопоставления — репозиции.
По вовлечению в перелом суставных структур:
- внесуставные переломы — линия перелома проходит вне полости сустава;
- внутрисуставные переломы — линия перелома находится внутри полости сустава;
- переломовывихи — нарушение целостности кости в сочетании с вывихом в смежном суставе.
По локализации перелома:
- переломы костей запястья;
- переломы пястных костей;
- переломы фаланг пальцев.
Также можно классифицировать переломы кисти в зависимости от количества отломков, степени смещения, присоединения инфекции. Важное значение имеет и этиология перелома — был ли он травматическим или же патологическим — возникшим на фоне заболевания костей. Все эти факторы влияют на выбор лечебной тактики при переломах и в конечном итоге — возможности полного восстановления функции поврежденной кисти.
Переломы костей запястья
Кости запястья в силу своей формы, структуры и положения ломаются достаточно редко. Наиболее подвержена перелому ладьевидная кость — крупная косточка в основании большого пальца. Также встречаются повреждения полулунной и гороховидной костей запястья. Трехгранная кость, а также кости дистального ряда — многоугольная, трапециевидная, головчатая и крючковидная — подвержены переломам крайне редко, обычно их переломы сочетаются с вывихами в соответствующих суставах.
Переломы ладьевидной кости
Причина — падение на согнутую кисть, удар кулаком или прямая травма запястья. Возможны следующие варианты:
- внутрисуставной перелом ладьевидной кости — линия перелома находится внутри полости лучезапястного сустава;
- внесуставной перелом — отрыв бугорка ладьевидной кости;
- переломовывих де Кервена — одновременный перелом ладьевидной кости и вывих ее проксимального отломка и полулунной кости из лучезапястного сустава.
Симптомы — боль и отечность в основании большого пальца, невозможность двигать рукой в лучезапястном суставе, сжимать кисть в кулак. Диагноз устанавливается на основании жалоб пациента, данных о характере возникновения травмы, осмотра и рентгенографии костей кисти. Иногда при отсутствии смещения отломков линия перелома при всех его признаках не определяется. В этом случае все равно проводится иммобилизация с повторной рентгенографией через 7-10 дней, когда из-за активации регенеративных процессов линия перелома становится хорошо заметной.
Лечение — иммобилизация гипсовой повязкой на срок 4 недели с последующим контролем и продлением иммобилизации при недостаточной консолидации перелома. При смещении отломков и переломовывихе закрытая репозиция неэффективна, показана фиксация отломков ладьевидной кости спицей. Переломы ладьевидной кости часто осложняются развитием ложного сустава или лизисом костных отломков из-за повреждения кровоснабжающих их сосудов при травме. Поэтому важно выполнять все рекомендации врача, своевременно делать контрольные снимки, чтобы избежать осложнений и ухудшения функции лучезапястного сустава. После восстановления целостности ладьевидной кости для восстановления функции кисти показаны физиотерапевтическое лечение и лечебная физкультура.
Переломы полулунной кости
Причина — падение на согнутую кисть или прямая травма, удар по запястью. Проявляется болью и отечностью, усиливающимися при движениях в III, IV и V пальцах и при разгибании кисти. Диагноз устанавливается с учетом жалоб, механизма получения травмы, объективного осмотра области повреждения и результатов рентгенологического исследования. Для лечения перелома полулунной кости накладывают гипсовую повязку сроком на 4-8 недель. Обычно восстановление протекает без осложнений.
Переломы гороховидной кости
Причина — удар ребром ладони или прямая травма. Проявляется болью и отечностью запястья со стороны мизинца, усилением боли при его движении. Диагноз устанавливают с учетом жалоб, анамнеза травмы, осмотра области повреждения и рентгенографии костей кисти. Для полной консолидации перелома гороховидной кости достаточно 4-5 недель иммобилизации. Осложняется травма редко.
Переломы пястных костей
Длинные и тонкие пястные кости часто ломаются при ударе кулаком или прямой травме. Тяга мышц и движения в кисти до иммобилизации перелома нередко приводят к смещению костных отломков. Выделяют эпифизарные переломы, когда линия перелома локализуется в области головок костей, и диафизарные — переломы тела кости.
Перелом первой пястной кости
Причина — удар согнутым первым пальцем, реже — прямой удар по первой пястной кости.
Перелом основания I пястной кости. Характерная травма для боксеров и бойцов MMA. Различают перелом Беннета — отрыв участка основания первой пястной кости, который удерживается связками, с одновременным вывихом ее большей части в запястно-пястном суставе. Перелом Роландо — многооскольчатый переломовывих I пястной кости. Обе травмы проявляются болью, деформацией и отечностью в области “анатомической табакерки” — области под основанием первого пальца — с усилением боли при движении, попытке сжать кулак. Диагностика осуществляется с учетом жалоб, данных анамнеза травмы, осмотра области повреждения и рентгенографии кисти. Лечат переломы Беннета и Роландо хирургическим путем с применением остеосинтеза — восстановления целостности кости путем фиксации отломков металлическими спицами, штифтами или пластинами.
Перелом средней части I пястной кости. Чаще возникает вследствие прямого удара по кости. Проявляется болью, отеком и деформацией в области первой пястной кости. Диагноз устанавливается с учетом жалоб пациента, сведений о механизме повреждения, осмотра области первой пястной кости и рентгенологического исследования костей кисти. Лечение — гипсовая иммобилизация сроком 4-5 недель, при смещении отломков — предварительная закрытая репозиция. При неэффективности консервативной репозиции для сопоставления отломков проводится операция — спицевой остеосинтез.
Пример операции доктора Валеева по восстановлению после перелома первой пястной кости:



Перелом II, III, IV, V пястных костей
Причина — удар кулаком или падение на сжатые в кулак пальцы. Могут быть одиночными, но чаще ломаются несколько пястных костей, обычно — четвертая и пятая. Проявляется болью, отеком и деформацией кисти, нередко возникает гематома. Диагностируется на основании жалоб, анамнеза травмы, объективного осмотра и результатов рентгенографии костей кисти. Для лечения перелома без смещения выполняется иммобилизация сроком на 4-5 недель. При смещении отломков показана закрытая репозиция, а при ее неэффективности — скелетное вытяжение или спицевой остеосинтез.
Перелом фаланг пальцев
Причина — удар пальцами, травма при фиксации пальцев или прямой удар по фалангам. Переломы фаланг пальцев могут быть:
- внутрисуставными;
- внесуставными;
- одиночными;
- множественными — в пределах одного пальца или нескольких;
- сочетаться с вывихами в пястно-фаланговых или межфаланговых суставах.
Симптомы — боль, отек, гематома, деформация. Болевые ощущения усиливаются при попытке движения пальцами. Диагноз устанавливается на основании жалоб, данных анамнеза травмы, объективного осмотра и результатов рентгенографии. Для лечения перелома фаланг пальцев без смещения выполняется фиксация гипсовой повязкой на 3-4 недели. При переломовывихах проводят вправление суставов, при смещении отломков — закрытую репозицию. Если сопоставить отломков закрытым путем не удается, показаны скелетное вытяжение или спицевой остеосинтез.
Источник
Поэтапная реабилитация после перелома
Терапия и восстановление очень важно для человека после перелома. Это необходимая часть лечения. Если правильно подобрать программу двигательной активности и снабдить человека необходимыми вещами, реабилитация пройдет быстро. Давайте рассмотрим основные правила выздоровления.
Особенности выздоровления
После снятия гипса больной ощущает дискомфорт. Суставы теряют эластичность. Становятся неподвижными. Поможет реабилитация. Она позволит добиться таких результатов:
- Восстановление мышц после травмы;
- Стимуляция кровообращения со дня снятия гипса;
- Укрепление сосудов;
- Защита от тромбозов;
- Снижение отечности;
- Возврат подвижности.
При осложненных переломах, долговременной неподвижности, требуется назначенная профессионалом реабилитация. Проводить ее нужно строго по рекомендациям врача со снятия гипса. Пренебрежение правилом приведет к осложнениям.
Этапы

- Первый этап со даты снятия гипса. Тщательное растирание больного участка. Проведение массажа. Выполнение легких упражнений. Нанесение местных препаратов для стимуляции восстановления кости.
- Второй этап. Выполнение усложненных комплексов упражнений. Назначается ЛФК. Проводится физиотерапия.
- Третий этап. Увеличивается активность. Осуществляются прогулки. Даются направления на курортное лечение.
Каждый этап реабилитации после снятия гипса важно сопровождать диетой. Она позволит ускорить обмен веществ. Быстро укрепит костную ткань и мышцы после полученной травмы.
Занятия и вспомогательные вещи
Если перелом конечности был несложным, достаточно носить стельки. Они помогут не перегружать поврежденную конечность. Если человек сломал бедро, время реабилитации будет более сложным и длительным. Без специальной программы и приспособлений не обойтись.
Еще в поликлинике кровать пациента оснащают ремнем. Человек хватается за него руками, чтобы с удобством сесть или приподняться. Лечебную физкультуру врачи назначают на первой неделе после травмы, когда еще используются трости и костыли.
Сначала прописываются дыхательные упражнения для пациента. Для этого применяются воздушные шары. После назначается зарядка, направленная на разработку подвижности туловища. Примерно через месяц врач прописывает такие комплексы:
- Общая. Разработана для общего оздоровления человека.
- Специальная. Для восстановления больной конечности со дня снятия гипса.
Грамотно продуманное лечение, реабилитация, основанная на физкультуре, позволяют добиться таких целей:
- Восстановление кровообращения через массаж;
- Предотвращение опасных осложнений;
- Серьезное укрепление мышц места перелома;
- Возобновление двигательной способности.
Чтобы добиться перечисленных целей важно начать заниматься будучи в лежачем положении. По прошествии этого периода бросать занятия не рекомендуется. Особенности каждого варианта гимнастики следует изучить более подробно.
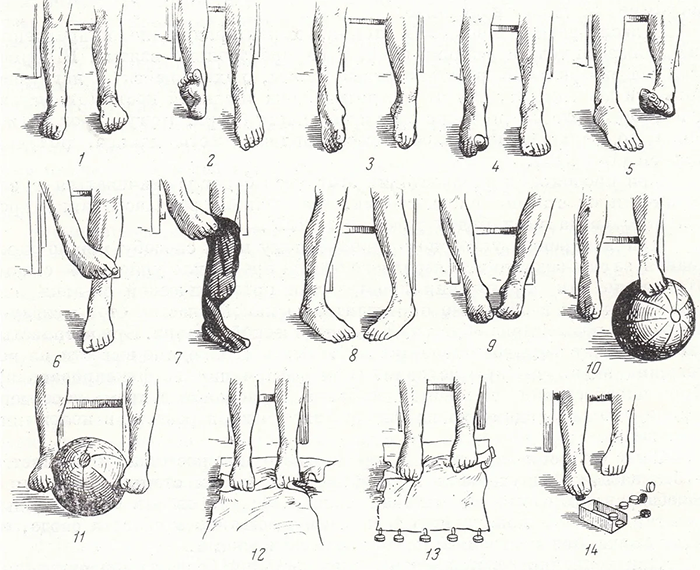
Восстановление в лежачем положении
Заниматься и вводить нагрузку после травмы конечности нужно начинать сразу. Мышцы расслабляются. Осколки срастаются правильно. Вот примерный комплекс лечебной гимнастики при реабилитации пациента:
- Подъемы на локти и плечи.
- Сгибание и разгибание ног.
- Движения стопами.
- Вращения руками.
Манипуляции с нагрузкой следует выполнять примерно по 10 раз. Они осуществляются здоровыми частями тела. Что касается больной ноги, то здесь необходимо выполнять опускание, поднятие, отведение, приведение ноги к туловищу. На начальном этапе гимнастику стоит выполнять вместе с помощником. Затем на реабилитации можно заниматься самостоятельно.
На начальном этапе реабилитации у пациента присутствует отечность. Чтобы снять ее, полезно носить поддерживающие бандажи и выполнять такие движения:
- Лежа в кровати невысоко поднять ноги, подержать, опустить.
- Сокращение, расслабление мышц конечности.
- Сгибание, последующее разгибание пальцев.
- Вращение стопами.
- Подтягивание ног к груди.
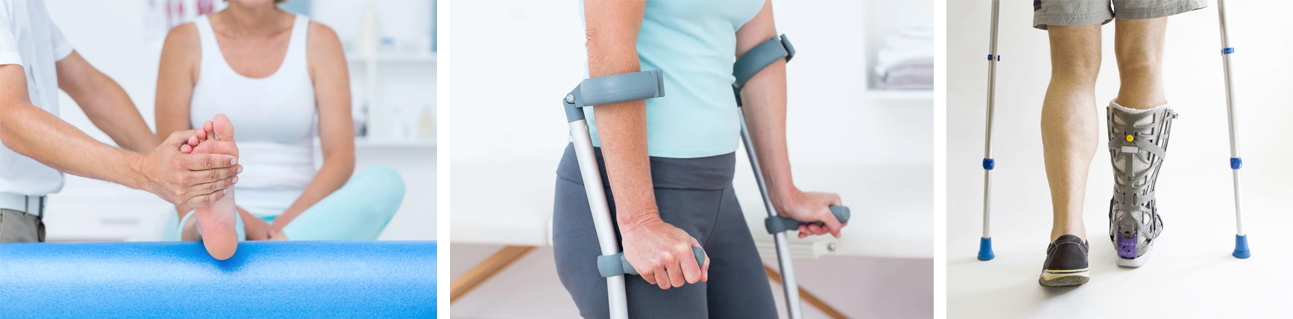
Как только врач понимает, что пациент может ходить, ему назначают другую гимнастику. Нагрузка увеличивается. Лечение медикаментами прекращается. Процесс возобновления ходьбы осуществляется при помощи костыля. Можно использовать трость. После снятия гипса делать гимнастику:
- Лежа на спине, обнять ногу руками. Разгибать, сгибать ее.
- Сидя двигать ногой быстро назад-вперед.
- Двигать стопой, рисуя восьмерку.
Нагрузку со дня снятия гипса увеличивают постепенно, не быстро, под контролем врача. Выражается это в применении утяжелителей. Также увеличивается количество повторений, общая нагрузка.
Работа с походкой
Одновременно с перечисленными упражнениями нужно добавить комплекс для быстрого восстановления походки и реабилитации. Вот несколько эффективных вариантов:
- Пальцами ноги захватывать, удерживать небольшой предмет;
- Стопой больной конечности покатать мячик;
- Вставание на носки, на пятки;
- Ходьба боком и назад.
Если есть возможность, можно заниматься на велотренажерах. Пренебрегать перечисленными упражнениями, назначенным лечением после травмы нельзя. Физкультура при реабилитации быстро восстанавливает, оздоравливает организм со дня снятия гипса.
Выздоровление после перелома должно продолжаться до полного восстановления организма. Прекращать заниматься можно после возвращения подвижности, снятия отеков, отсутствия боли. Успешность реабилитации зависит не только от воли больного и лечебной программы.
Полезные советы
Чтобы лечение после перелома прошло быстрее, стоит не только использовать специальные тренажеры для реабилитации, но придерживаться рекомендаций:
- Ежедневный массаж. Его нужно начинать с самого начала, со дня снятия гипса. Это не даст клеткам «заснуть». Выздоровление пойдет значительно быстрее;
- Необходимо принимать витамины, полезные биодобавки;
- Костыли, эластичные бинты необходимо использовать столько времени, сколько советует доктор. Первые шаги необходимо делать только при помощи приспособлений. Нужно помнить о риске получить повторный перелом или неправильное сращивание конечности. Сначала используется костыль, потом можно переходить на трость;
- При ходьбе с тростью, потом без нее, желательно использовать выполненный из пластика или силикона ботинок, повязку. Зависит от места перелома. Это предотвратит смещение кости и ускорит процесс выздоровления после травмы конечности.
Важно регулярно посещать врача, который назначил лечение. Требуется делать рентгены, чтобы отследить динамику сращивания.
Заключение
Больной должен понимать, что единственным путем к полноценной жизни при переломе конечности, является лечение и движение. Физкультурой нужно заниматься не со дня снятия гипса. Но значительно раньше. Через установленное время систематических занятий, лечебной физкультуры можно полностью восстановить подвижность ранее поврежденной конечности.
Источник