- Панникулит лечение народными средствами
- Основной клинический признак панникулитов
- Панникулит
- Формы панникулита:
- Узловатая форма
- Бляшечная
- Инфильтративная форма
- Причины возникновения панникулита
- Симптомы панникулита
- Диагностика панникулита
- Лечение панникулита
- Панникулит
- Автор материала
- Описание
- Причины
- Классификация
- Симптомы
- Висцеральная форма панникулита
- Осложнения панникулита
- Диагностика
- Лечение
Панникулит лечение народными средствами
Панникулиты (Пн) — это группа воспалительных заболеваний, характеризующихся поражением подкожной жировой клетчатки (ПЖК), и нередко протекающих с вовлечением в процесс опорно — двигательного аппарата и внутренних органов. Болезнь встречается во всех возрастных группах, но чаще стра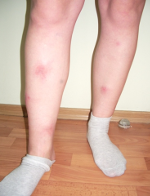
Следует отметить, что единая общепринятая классификация Пн на сегодняшний день отсутствует. Рядом авторов предложено группировать Пн в зависимости от этиологии и гистоморфологической картины. Принято выделять два вида панникулитов: преимущественно септальный (СПн) и преимущественно лобулярный (ЛПн) панникулит.
Преимущественно СПн без васкулита: узловатая эритема, склеродерма-Пн, липоидный некробиоз, эозинофильный фасциит, синдром эозинофилии-миалгии.
Преимущественно СПн с васкулитом: поверхностный мигрирующий тромбофлебит, узелковый полиартрит, кожная форма узелкового полиартериита.
Преимущественно ЛПн без васкулита: идиопатический ЛПн (болезнь Вебера-Крисчена), цитофагифеский гистиоцитарный Пн, липодерматосклероз, физический (посттравматический) Пн, неонатальный Пн, постстероидный Пн, Пн связанный с системными заболеваниями – панкреатический, люпус-Пн, подкожный саркоид, кальцифилаксия, лейкемия и лимфома, инфекционный Пн, Пн.-дефицит алфа1-антитрипсина.
Преимущественно ЛПн с васкулитом: узелковый васкулит, индуративная эритема Базена, лепрозная узловатая эритема, феномен Люцио (диффузная лепроматозная лепра), нейтрофильный ЛПн, ассоциированный с ревматоидным артритом.
До сих пор неясно, почему развивается заболевание. Вероятно, это связано с действием многих факторов. Известно, что 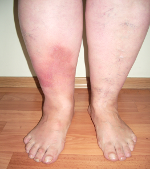
Доказано также, что при ревматических болезнях, заболеваниях поджелудочной железы, злокачественных новообразованиях и др., увеличивается риск развития Пн. Однако у большинства больных первые симптомы появляются без видимой причины, на фоне полного здоровья.
Основной клинический признак панникулитов
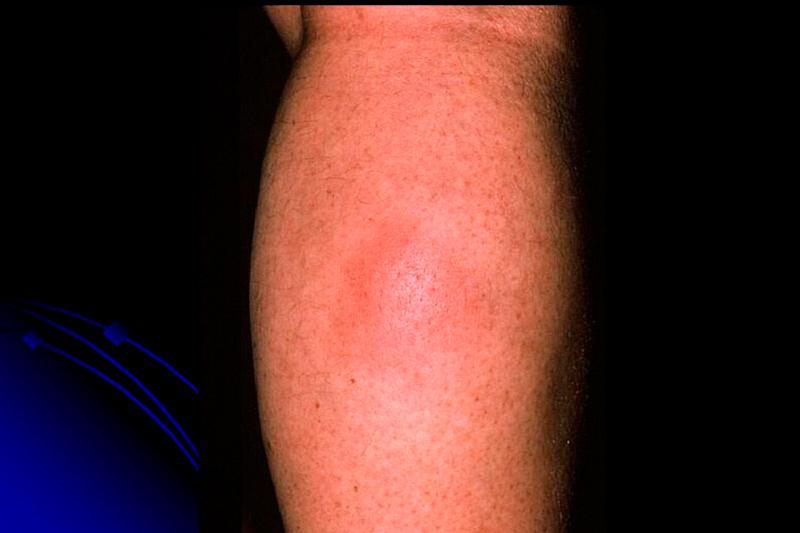
Болезненные изолированные друг от друга четко отграниченные от окружающей ткани узлы, которые имеют различную окраску (от телесной до синюшно-розовой) и размером до 5 см в диаметре. Уплотнения локализуются, как правило, на нижних конечностях. Иногда узел вскрывается с выделением маслянисто-пенистой массы, и формированием плохо заживающих изъязвлений и атрофичных рубцов.
Учитывая многообразие клинических проявлений Пн, иногда заболевшему человеку довольно трудно сориентироваться, к какому врачу обратиться в начале болезни. При любых изменениях самочувствия рекомендуется обращаться к терапевту. После проведения анализов он сможет предположить диагноз и направит больного к ревматологу. Дополнительно может потребоваться консультация пульмонолога, дерматолога, флеболога, гематолога, онколога, эндокринолога.
Если вам выставили диагноз панникулит, то это не значит, что жизнь закончилась. Старайтесь победить болезнь, может быть, не в прямом смысле. Да, вероятно, вы будете в чем-то ограничены. Но миллионы людей и с более тяжелыми заболеваниями живут яркой, полной впечатлений жизнью! Значит, сможете и вы. Примите свой диагноз, изучите все про болезнь, расспросите у врача все, что Вам непонятно и вздохните спокойно.
Панникулит сегодня – не приговор. Приходите к нам в ФГБНУ НИИР им. В.А. Насоновой и мы вместе будем бороться с Вашим недугом! Специалисты лаборатории изучения коморбидных инфекций и мониторинга безопасности лекарственной терапии являются главными экспертами в лечении и диагностике панникулитов.
Запишитесь на приём к специалисту:
- по телефонам: +7 495 109-29-10, +7 495 109-39-99
- заполнив форму обратной связи
- получить услугу заочно
Официальный сайт ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой»
Источник
Панникулит
Панникулит — это заболевание, которое приводит к разрушительным изменениям в жировой подкожной клетчатке. Самая опасная форма панникулита — висцеральная, при развитии такой формы поражаются жировые ткани внутренних органов.
- Формы панникулита:
- Причины возникновения панникулита
- Симптомы панникулита
- Диагностика панникулита
- Лечение панникулита
Существует первичная и вторичная форма панникулита. Первичная форма заболевания начинается без каких-либо предрасполагающих факторов, то есть без причины. Такая форма чаще всего проявляется у женщин до сорока лет, имеющих избыточный вес.
Вторичная форма заболевания имеет свою классификацию и возникает по ряду причин.
Формы панникулита:
Также выделяют несколько форм панникулита, это зависит от вида поражений кожи. Существует бляшечная, узловая и инфильтративная форма жировой гранулемы.
Узловатая форма
Узловатая форма проявляется появлением узлов диаметром от пары миллиметров до пары сантиметров. Такая форма приобретает либо розоватый, либо синеватый оттенок в зависимости от глубины расположения. Узлы между собой не сливаются.
Бляшечная
Бляшечная форма возникает в результате слияния узлов, такие образования занимают большие участки на поверхности кожи голени или бедра. Также можно отметить отек конечности. Цвет пораженной кожи имеет бугристую поверхность и синий окрас.
Инфильтративная форма
Инфильтративная форма отличается флюктуацией на узелках и ярким красным цветом. При вскрытии обнаруживают желтое вещество, по консистенции напоминающее пену.
Причины возникновения панникулита
- иммунологический панникулит развивается на почве системного васкулита;
- ферментативный панникулит возникает на фоне действия ферментов, которые вырабатывает поджелудочная железа и появляется при заболевании панкреатитом;
- полиферативно — клеточный панникулит появляется у пациентов с лейкемией или лимфомией;
- волчаночный или люпус — панникулитная форма, которая возникает при заболевании волчанкой, симптомы у них практически одинаковые;
- холодовая форма развивается при переохлаждении, характеризуется появлением плотных узелков. Часто встречается у детей и подростков, возникает в течение нескольких дней после переохлаждения. Очаги локализуются на щеках и подбородке. Также страдают данным заболеванием женщины, которые занимаются верховой ездой, при этом страдают участки бедер и таза. Специального лечения такая форма панникулита не требует, но рекомендуется применять защитные средства от переохлаждения;
- кристаллическая форма развивается при почечной недостаточности или подагре. Характеризуется отложениями уратов и кальцификатов в подкожной клетчатке;
- искусственная жировая гранулема возникает на месте уколов при введении различных препаратов и жидкостей. Такая форма наблюдается у людей с психическими отклонениями, которые вводят себе под кожу различные вещества. Меры принимаются исходя из жидкости, которая была введена в подкожную клетчатку;
- стероидная форма бывает у детей, как реакция на стероидные препараты. Специальное лечение не проводится, выздоровление наступает сразу после отмены препаратов;
- наследственная форма развивается при недостатке вещества под названием антиприпсин.
Симптомы панникулита
Проявляется панникулит узловыми образованиями. Локализуется в основном на ногах, руках или на животе. После излечения узлов панникулита, на их местах остаются кожные впадины.
В случае узловой формы панникулита в подкожной клетчатке появляются отдельно расположенные узлы с красным оттенком на поверхности.
Бляшечная форма панникулита характеризуется наличием узлов, которые, срастаясь между собой, образуют бугристый участок. Цвет кожи таких образований варьируется от розового до багрово—синего оттенка. Такие участки порой занимают всю площадь голени или плеча, сдавливая при этом сосуды и нервные пучки, принося, таким образом, болезненные ощущения и отеки.
Инфильтративная форма протекает с распадом узлов, далее в области узла синего оттенка, появляется флюктуация. При вскрытии таких узлов выделяется желтая густая жидкость напоминающая гнойное вещество, однако это не гной.
Также возможен переход от узловой формы панникулита в бляшечную затем в инфильтративную форму.
При спонтанном заражении панникулитом наблюдаются изменения в подкожной жировой клетчатке, которые могут не сопровождаться сбоями в общем состоянии организма. Но чаще всего при начальной стадии заболевания появляются такие симптомы, например, слабость или головная боль, также наблюдается повышение температуры тела.
Панникулит может иметь острую, подострую или рецидивирующую форму развития. Время развития колеблется от двух или трех недель до двух лет.
Острая форма панникулита проявляется высокой температурой и болями в суставах и мышцах, нарушениями работы почек и печени. В ходе лечения состояние пациента все равно непрерывно ухудшается и в течение года заканчивается летальным исходом.
Подострое состояние больного более щадящее, но наблюдается нарушения функций печени и сопровождается лихорадкой.
Самое щадящее состояние панникулита — рецидивируещее или хроническое. Рецидивы заболевания протекают тяжело, общее состояние больного не меняется, но такой период сменяется длительным периодом ремиссии.
Диагностика панникулита
Диагностируется панникулит на приеме у врача-дерматолога, также в постановке диагноза ему помогает врач-ревматолог и нефролог, еще гастроентеролог. Назначается биохимический анализ мочи и крови. При помощи ультразвукового исследования просматривают брюшную полость, почки и печень, поджелудочную железу для выявления узлов висцерального панникулита. Анализ крови на стерильность помогает исключить септический характер заболевания. Бактериологическое исследование желтого содержимого, которое выделяется при вскрытии узла, помогает отличить инфильтративный вариант панникулита от абсцесса.
Точный анализ панникулита определяется по биопсии узла. Гистологическое исследование определяет воспалительную инфильтрацию, замещение жировых клеток соединительной тканью. Иммунологическое исследование диагностирует волчаночный панникулит.
Лечение панникулита
Лечение панникулита проходит с учетом этиопатогенетических факторов. При остром течении панникулита, которое сопровождается лихорадкой, болью в мышцах и суставах, изменением состава крови, назначают постельный режим и бензилпенициллин. При тяжелой форме паникулита применяют препарат преднизолон. При иммунологических формах панникулита начинается лечение противомалярийными средствами.
Применяют и ряд витаминов, типа А, Е, С, Р. Схема лечения панникулита подбирается в зависимости от течения и формы заболевания. Также лечение должно быть комплексным.
Хроническая форма узлового панникулита лечится препаратами противовоспалительного действия, комплексом витаминов. Также проводят обкалывание узлов препаратами, которые содержат глюкокортикостероиды.
Бляшечная и инфильтративная форма лечится глюкокортикостероидами и цитостатиками. Гепапротекторы помогают работе печени. Также при любой форме проводят физиолечение.
Достаточно часто, наряду с лечением лекарственными препаратами, применяют и лечение народными средствами. Используют травяные составляющие, например, компрессы из сырой свеклы на пораженные участки кожи, компрессы из протертых плодов боярышника, еще примочки из растертых листов подорожника. Такие компрессы снимают отеки и оказывают противовоспалительное действие. Хорошо и полезно для организма пить чаи из трав на основе эхинацеи и шиповника.
Рецидивы панникулита часто связывают с интеркуррентными инфекциями, поэтому в такой период потребуется наблюдение врача-дерматолога и терапевта.
Профилактики для данного заболевания практически не существует, так как оно не имеет ясной схемы развития первичного панникулита. Но для второй формы развития панникулита проводится лечение основного заболевания.
Хроническая форма и подострая форма имеют благоприятные прогнозы на выздоровление в отличие от острой, которая является непредсказуемой.
Источник
Панникулит
Автор материала
Описание
Панникулит – воспалительное поражение жировых клеток с последующим фиброзным перерождением. В МКБ-10 включен в группу системных заболеваний соединительной ткани под кодом M 35.6. В подавляющем большинстве случаев страдает подкожно-жировая клетчатка верхних и нижних конечностей, иногда – груди, передней брюшной стенки, лица. Относительно редким вариантом заболевания является воспаление висцерального жира, расположенного во внутренних органах, сальнике и забрюшинном пространстве.
Панникулит бывает первичным (идиопатическим) или вторичным (возникающим вследствие других патологий). Среди больных преобладают женщины репродуктивного возраста. Несмотря на длительное изучение, патогенез этой болезни пока остается неясным.
Причины
Примерно у половины пациентов заболевание возникает без видимых причин (идиопатический или спонтанный вариант, панникулит Вебера-Крисчена). В остальных случаях с учетом провоцирующего фактора выделяют следующие формы панникулита:
- Ферментативный. Развивается на фоне панкреатита, обусловлен действием панкреатических ферментов.
- Кристаллический. Диагностируется у пациентов с почечной недостаточностью и подагрой, при которых в жировой ткани откладываются ураты и образуются кальцификаты.
- Иммунологический. Выявляется у больных системными васкулитами.
- Волчаночный. Определяется при системной красной волчанке.
- Пролиферативно-клеточный. Провоцируется гистиоцитозом, лимфомой, лейкемией.
- Наследственный. Обнаруживается у людей с генетически обусловленным недостатком альфа1-антитрипсина.
- Искусственный. Возникает на фоне терапии некоторыми лекарственными средствами.
- Стероидный. Абортивный вариант. Наблюдается у детей при прекращении приема кортикостероидов, склонен к самостоятельному разрешению, не требует лечения.
- Холодовой. Благоприятно протекающая форма. Развивается после длительного пребывания на холоде, завершается выздоровлением через 2-3 недели.
Классификация
С учетом местных изменений выделяют 4 формы панникулита:
- Узловая. Характеризуется формированием узлов, не склонных к сращиванию между собой.
- Бляшечная. Сопровождается появлением большого количества узлов, срастающихся с образованием крупных конгломератов.
- Инфильтративная. Конгломераты расплавляются, на их месте возникают участки флуктуации, внешне напоминающие абсцесс либо флегмону, но содержащие не гной, а желтоватую жидкость.
- Смешанная. Признаки перечисленных выше форм последовательно сменяют друг друга.
- Мезентериальная. Встречается достаточно редко. Проявляется воспалением жира, расположенного во внутренних органах. Считается системным вариантом идиопатического панникулита.
Симптомы
В подкожной жировой клетчатке голеней (в зоне икр), реже на бедрах, плечах либо предплечьях, еще реже на лице, животе и груди возникают узловые образования. Узлы расположены на разной глубине, в последующем либо рассасываются с образованием участков атрофии, либо сливаются и изъязвляются, а потом долго заживают. Исходом в первом случае становятся участки западения, во втором – грубые вдавленные рубцы. Особенности течения определяются формой патологии:
- Узловой панникулит. При осмотре выявляются плотные образования размером от 3 мм до 5 см, которые располагаются отдельно друг от друга. При созревании – умеренно болезненные, без четких границ, покрытые розоватой кожей. На зрелой стадии – сильно болезненные, ярко-багровые, с четкими границами, окруженные пастозными тканями. На стадии разрешения границы исчезают, узел становится безболезненным, кожа постепенно меняет окраску, как при «отцветании» синяка.
- Бляшечный панникулит. Узлы образуют скопления, которые в последующем срастаются в конгломераты, покрытые розовой, бордовой или синюшно-бордовой кожей. Иногда изменения захватывают весь сегмент, сопровождаются сдавлением сосудов и нервов. В подобных случаях наблюдаются невропатические боли, нарушения чувствительности, отек дистальных отделов конечности. Возможен лимфостаз.
- Инфильтративный панникулит. Отдельные узлы или образовавшие конгломераты расплавляются, на их месте появляются полости, содержащие маслянистую массу. После вскрытия формируются длительно незаживающие язвы. К подобной трансформации больше склонны образования бордового либо красного оттенка.
В период манифестации при остром течении отмечаются симптомы, напоминающие общую инфекцию (грипп или ОРВИ). Пациент жалуется на недомогание, разбитость, головные боли, миалгии, артралгии. Объективно выявляется умеренная или ярко выраженная гипертермия. Обнаруживается снижение функций печени и почек.
Для подострого панникулита также характерно ухудшение общего состояния, нередко – с признаками нарушения печеночных функций. В случае хронического течения субъективные ощущения в пределах нормы, функциональная недостаточность печени выявляется по данным лабораторных анализов.
Наряду с перечисленными клиническими вариантами, существует две атипичных разновидности панникулита. При синдроме Ротмана-Макаи общая интоксикация отсутствует, на коже образуются длительно не заживающие язвы, резистентные к проводимой терапии. Обычно страдают подростки. При болезни Деркума образования представляют собой медленно развивающиеся узловые или диффузные уплотнения. Чаще болеют люди с эндокринными патологиями и обменными нарушениями.
Висцеральная форма панникулита
При системном поражении в патологический процесс вовлекается не только подкожная, но и висцеральная жировая клетчатка. Образования под кожей иногда отсутствуют. Чаще страдают брыжейка, сальник, забрюшинное пространство. На фоне асептического воспалительного процесса возникают явления диспепсии, боли в животе, нарушения стула. Иногда наблюдается бессимптомное течение. Более опасная ситуация отмечается при поражении печени, почек и поджелудочной железы. Развиваются гепатит, нефрит, панкреатит.
Осложнения панникулита
Неблагоприятные последствия чаще выявляются при остром течении заболевания с системными проявлениями. Нарушение функций внутренних органов приводит к развитию почечной и печеночной недостаточности. Тяжелым осложнением является сепсис. На фоне изменений свертывающей системы крови возникают тромбозы и кровотечения.
Диагностика
Диагностические мероприятия проводит врач-дерматолог. При предварительном определении характера патологии обращают внимание на возникновение типичных образований в мягких тканях на фоне общеинфекционной симптоматики. В ходе физикального обследования обнаруживают болезненные узлы с нечеткими либо четкими границами (в зависимости от стадии заболевания), конгломераты, участки флуктуации, изъязвления. При хроническом течении выявляются ограниченные зоны западения мягких тканей на месте уже исчезнувших узлов.
Панникулит подтверждают по данным биопсии. Морфологическое исследование образца ткани подтверждает признаки гранулематозного воспаления, множественные гигантские многоядерные клетки, лимфогистиоцитарную инфильтрацию. Для исключения системного поражения с вовлечением внутренних органов, своевременного выявления осложнений, назначаются следующие процедуры:
- УЗИ, КТ или МРТ органов брюшной полости;
- обзорная рентгенография органов грудной клетки;
- рентгенологическое исследование суставов (при наличии жалоб на боли, внешних изменений).
В общем анализе крови определяются повышение СОЭ, лейкоцитоз с увеличением количества нейтрофилов, тромбоцитоз, нормохромная анемия. В общем анализе мочи обнаруживаются гематурия и протеинурия. По данным биохимического анализа крови подтверждается нарушение результатов функциональных печеночных проб.
При подозрении на висцеральный панникулит требуется осмотр хирурга. Консультации прочих специалистов (инфекциониста, онколога, фтизиатра) назначают по показаниям в зависимости от выявленной симптоматики и необходимости дифференцировки с другими заболеваниями.
Лечение
При одиночных узлах лечение чаще проводится в амбулаторных условиях, показанием к помещению в стационар является неэффективность терапии на протяжении 10 дней. Больных с подострым и хроническим течением госпитализируют при необходимости парентеральной гормональной терапии. Кроме того, наблюдению в условиях специализированного отделения подлежат пациенты с инфильтративным панникулитом, системными проявлениями (висцеральной симптоматикой, лихорадкой).
План лечебных мероприятий составляется с учетом особенностей причинного заболевания (при его наличии), формы и варианта течения панникулита, эффективности ранее задействованных методов. При узловой форме и наличии бактериальной инфекции применяют антибиотики, при вирусной нагрузке – противовирусные средства. Кроме того, медикаментозная терапия включает противовоспалительные препараты, антиоксиданты, ангиопротекторы. Одиночные узлы обкалывают глюкокортикостероидами. Назначают лазеротерапию, озокерит, магнитотерапию.
При инфильтративном и бляшечном панникулите на первый план выходят цитостатики и глюкокортикостероиды для системного применения. На протяжении всего курса лечения регулярно проводят печеночные пробы, тесты на количество тромбоцитов и креатинин для своевременного выявления побочных эффектов. Для улучшения работы печени используют гепатопротекторы. Хирургические вмешательства при всех вариантах болезни неэффективны, более того – могут способствовать прогрессированию патологического процесса и ухудшению состояния пациента.
Источник