- Панариций — причины и лечение воспаления тканей пальца
- Почему развивается воспаление?
- К предрасполагающим факторам панариция относят:
- Виды
- Лечение панариция
- Что делать если надорвала заусеницу?
- Почему возникает нарыв
- Надорванная заусеница
- Нарыв под заусеницей
- Нарыв на пальце у ребенка
- Профилактика заусенцев
- Воспаление ногтевого ложа
- Причины
- Симптомы
- Лечение
- Гнойная рана — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы гнойной раны
- Патогенез гнойной раны
- Классификация и стадии развития гнойной раны
- Осложнения гнойной раны
- Диагностика гнойной раны
- Лечение гнойной раны
- Прогноз. Профилактика
Панариций — причины и лечение воспаления тканей пальца
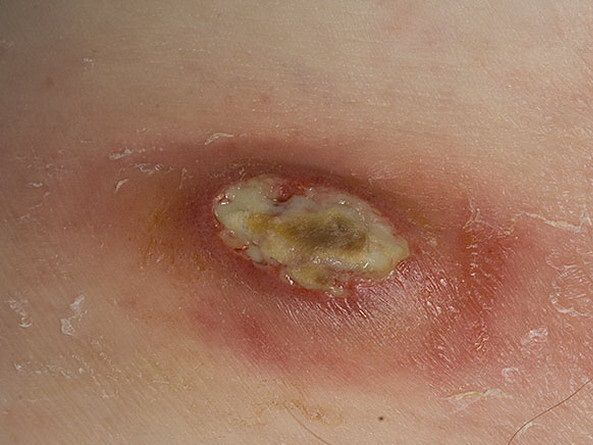
Панариций – это острое гнойное воспаление тканей пальца, возникающее в случае их инфицирования при различного рода травмах: отрывании заусениц, ссадинах, занозах, колотых ранах и т.д.
Панариций вне зависимости от локализации – на пальце руки или на ноге – это не только неприятное и эстетически непривлекательное, но и достаточно опасное явление. Мало кто понимает, какие последствия могут быть от простого откусывания заусеницы или неудачно прищемленного ногтя.
Почему развивается воспаление?
Непосредственной причиной развития воспалительного процесса является проникновение условно-патогенных микроорганизмов, обитающих на теле человека (преимущественно, стрептококков), через поврежденные участки кожи в более глубокие слои.
К предрасполагающим факторам панариция относят:
- нарушения техники выполнения маникюра и педикюра;
- привычка грызть ногти, кусать пальцы;
- хронические воспалительные процессы кожи;
- сахарный диабет;
- недостаток витаминов в организме;
- иммунодефицитные состояния.
Виды
Панариций на пальце в зависимости локализации воспаления бывает поверхностным и глубоким.
К поверхностным формам относят:
Кожный панариций – гной локализуется под эпидермисом кожи, образуя видимый пузырь. Настоятельно не рекомендуется самостоятельно пытаться его вскрывать, так как под ним может быть более глубокое воспаление.



Околоногтевой панариций, или паронихия – очаг воспаления в данном случае локализуется под корнем ногтя, а воспалительный процесс затрагивает мягкие ткани, окружающие ноготь, и сопровождается покраснением, припухлостью и нависанием мягкого валика над ногтем.



Подногтевой панариций – данная форма развивается после некачественно проведенного маникюра/педикюра или в результате распространения гноя при неизлеченном околоногтевом воспалении. Сопровождается распирающей, пульсирующей болью под ногтем. Кроме того, возможно его отслоение



Подкожный панариций – характеризуется увеличением объема пальца, затруднением движения им, сглаженностью межфаланговых складок, а также пульсирующими, нарастающими болями, которые часто являются причиной нарушения сна, вплоть до бессонницы.





Если игнорировать возникшую проблему, воспаление, даже кажущееся незначительным, может перейти в более глубокий ткани, вызывая сухожильную, костную, суставную формы.
Сухожильный панариций – воспаление сухожильного влагалища и сухожилие сгибателя пальца. Происходит утолщение пальца, зачастую его трудно разогнуть из-за сильной боли. Особенную опасность в этом случае представляют повреждения большого пальца и мизинца, так как воспаления ввиду анатомической связи может перейти на предплечье, что может привести к тяжелой форме флегмоны.



При суставном и костном панариции боли носят постоянный, пульсирующий, тупой характер. Движения пальцем затруднены ввиду распространенной отечности и сильной боли. Характерно и образование свищей, из которых продолжительное время истекает гной.
Особо опасным считается пандактилит – воспаление всех тканей пальца, что может привести в конечном итоге к его ампутации. Палец отечный, сине-багрового цвета. Процесс сопровождается выраженной интоксикацией организма, воспалением регионарных лимфатических узлов. Боли при пандактилите приобретают невыносимый, распирающий характер, при этом локализуются не только в пальце, но и в кисти.
Лечение панариция
Лечение заболевания любой формы должно проводиться под контролем специалиста. Опасность игнорирования проблемы или самолечения заключается в том, что даже при видимом минимальном воспалении процесс может сочетаться с более тяжелыми формами, а также отсутствие полной асептики, антисептики и стерильности зачастую приводит к распространению гнойного процесса на окружающие ткани.
Лечение кожной формы допускает местную терапию – срезание отслоившегося эпидермиса и полную обработку гнойной раны вне зависимости от ее размеров.
При подногтевом панариции ноготь удаляется полностью под местной анестезией.
Лечение сухожильной, суставной и костной форм также требуют оперативного, причем незамедлительного, хирургического вмешательства: гнойная полость вскрывается, промывается и тщательно обрабатывается антисептиками, при этом возможно повторное проведение манипуляции (в зависимости от распространенности и запущенности процесса).
Терапия также включает в себя:
- антибактериальные лекарственные средства: для легкой степени применяются повязки с антибактериальными мазями, в тяжелых случаях включаются антибиотики широкого спектра действия;
- противовоспалительные препараты;
- симптоматическая терапия – жаропонижающие, обезболивающие;
- при тяжелых вариантах течения лечение включает иммуномодуляторы.
Категорически запрещается применение горячих ванночек и компрессов, так как это благоприятная среда для более быстрого размножения возбудителя и распространения инфекции.
Залогом успешного лечения панариция на пальце руки или ноги является своевременное обращение за медицинской помощью и грамотно подобранная терапия. Намного легче лечить начальные неосложненные формы, чем запущенные случаи панариция, которые нередко заканчиваются ампутацией пальца.
Источник
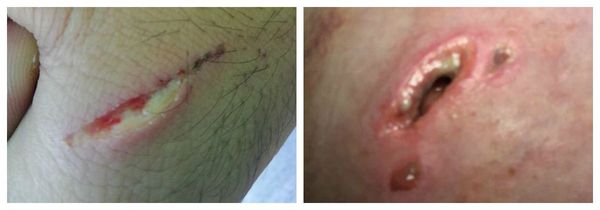
Что делать если надорвала заусеницу?
Заусеница – неприятное явление, с которым сталкивался каждый. Она выглядит маленькой, безобидной, иногда совсем незаметной, но приносит много дискомфорта. Она цепляется за одежду, волосы, надрывается все дальше и дальше. За такими кусочками кожи нужно тщательно следить и сразу же избавляться от них, так как могут быть печальные последствия. Если надорванная кожа зацепилась, туда попали микробы, рана начинает нарывать. В таком случае стоит пойти к врачу, если поход запланировать в ближайшее время не получается, то стоит принять меры в домашних условиях.
В этой статье рассмотрим что делать, если случился нарыв. Расскажем о профилактике заусениц, как избежать надрывов.
Почему возникает нарыв
Когда кожа надорвалась, ее нельзя тянуть, размачивать, пользоваться химическими средствами. Хоть рана и маленькая, туда быстро попадают микробы. Они провоцируют нагноение, палец начинает болеть. Чтобы избежать этого, нужно следить за своими руками, как только появляется заусеница, отрезать ее под корень ножницами с тонким острым концом.
Грызть пальцы, пытаться откусить кожу – тоже плохая идея. Во рту не стерильная среда, в рану попадают микробы и инфекции. Также гной может появиться в ране из-за ослабленного иммунитета в организме. Когда любой контакт с вещами, другими руками, провоцирует образование ран и гноя. Лучше всего следить за гигиеной своих рук, постоянно осматривать их, мыть, заниматься уборкой только в перчатках.
Надорванная заусеница
Если из раны сочится кровь, стоит немного нажать пальцем и проверить есть ли гной. Если да, то срочно ехать в больницу. Когда вы видите только капли крови, то можно сделать следующее:
- размочить палец в теплой ванночке (добавить туда сок лимона, или любой антисептик). Руку держать в воде 10-15 минут. Это поможет смягчить и обеззаразить кожу;
- смочить кожу полотенцем, обрезать острыми ножницами все торчащие кусочки кожи;
- смазать ранку йодом или зеленкой, можно спиртом;
- перебинтовать палец, или использовать лейкопластырь.
Это поможет снять боль в пальце, обеззаразит его, предотвратит появление гноя. Далее для лечения можно пользоваться соком алоэ, его можно добыть из листьев домашнего растения. Снять толстую кожу, а из внутренней части сделать пюре, намазать его толстым слоем на палец, оставить на несколько часов.
Нарыв под заусеницей
Если вы оторвали торчащий кусок кожи, под ним выступил гной, то нужно спасать ситуацию. Снова делаем ванночку для руки. Теплая вода с любым антимикробным средством. Держим палец 10-15 минут, когда кожа размокла, слегка придавливаем место вокруг раны, выдавливая гной. После того как он вытек, обязательно снова погрузить палец в раствор, чтобы убить все микробы. Вытираем руку бумажным полотенцем. Заматываем бинтом или пластырем. Ванный нужно повторять 5-6 раз в день, для достижения полного выздоровления.
Обратите внимание, если гной легко вытек наружу, значит все в порядке. Если гной остался внутри, нельзя прокалывать палец. В этом случае поход к врачу должен произойти незамедлительно. Перед врачом можно замотать палец бинтом с мазью Вишневского, она хорошо вытягивает гной.
Даже если гноя уже нет, а палец все равно болит, или рана выглядит нездоровой, влажной, то все равно нужно ехать к врачу. Возможно, инфекция попала глубже, или у вас просто низкий иммунитет. Врач выпишет лекарственные средства, они точно помогут от боли. Медлить с такими ранами не стоит, так как есть риск потерять палец.
Нарыв на пальце у ребенка
Дети не так заморачиваются на счет гигиены рук, могут увидеть заусеницу сразу оторвать ее и побежать играть в песке. Нужно объяснять ребенку, что если нашел рану на руке, или что-то беспокоит, то сразу обращаться за помощью к родителям.
Когда вы обнаружили надрыв на пальце у ребенка, то можно выполнять все те же процедуры, которые были описаны в пункте выше.
Профилактика заусенцев
Обновлять маникюр каждые 3-4 недели, обрезать лишнюю кутикулу, отмершую кожу вокруг ногтей. Именно она надламывается, образует надрывы, мешает. Обязательно мыть руки после улицы и приемов пищи. Совершать уборку с химическими средствами в резиновых перчатках.
Если заусеница уже поселилась на пальце, не медлить, обрезать ее или если видите гной – ехать к врачу. В такие моменты по минимуму нужно контактировать с грязью, чужими руками.
Источник
Воспаление ногтевого ложа
Подногтевой панариций (воспаление ногтевого ложа) – это гнойно-воспалительный процесс, является разновидностью панариция, когда в процесс вовлекается ногтевое ложе.
Причины
На первом этапе происходит повреждение кожного покрова в результате механического, химического, физического (например, ожог) воздействия. В дальнейшем в ногтевое ложе проникает инфекционный агент (бактерии или грибы), приводя к прогрессированию воспаления вплоть до гнойного процесса.
Симптомы
Гнойное воспаление ногтевого ложа сопровождается острыми болями, скоплением гноя под ногтевой фалангой. В запущенных случаях есть риск развития пандактилита — гнойного воспаления всех тканей пальца.
Обращения к врачу требует появление хотя бы двух из следующих симптомов:
- покраснение кожи вокруг ногтя или самого подногтевого валика;
- наличие гноя под ногтевой пластиной;
- острая дергающая или пульсирующая боль, особенно при сгибании пальца или прикосновении;
- онихолизис (отслойка ногтя);
- выраженный отек;
- повышенная температура тела;
Лечение
Консервативное лечение воспаления ногтевого ложа при раннем обращении возможно при помощи ванночек, физиотерапии, применения антибактериальных мазей. При прогрессировании процесса может потребоваться хирургическое лечение. Как правило, полного удаления ногтя удается избежать, резецировав лишь ту часть, которая препятствует отхождению гноя.
В случае развития пандактилита, распространения процесса на другую фалангу, может потребоваться госпитализация для хирургического лечения под местной анестезией, с последующей антибактериальной терапией и проведением перевязок.
Таким образом, своевременное обращение с воспалением ногтевого ложа позволит избежать в дальнейшем неприятных последствий и сохранить ноготь.
Источник
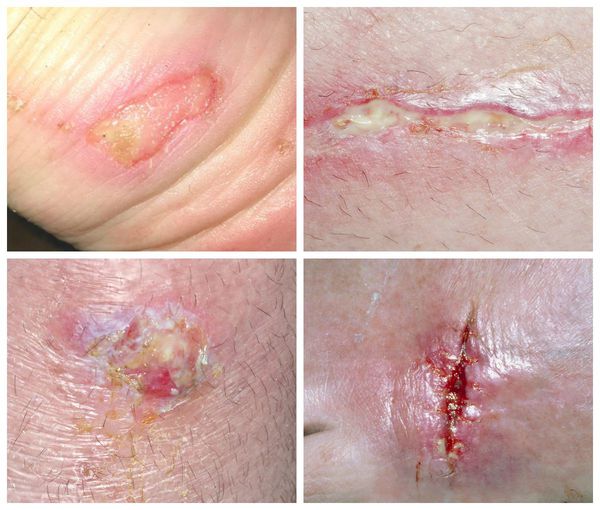
Гнойная рана — симптомы и лечение
Что такое гнойная рана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Сергея Геннадьевича, детского хирурга со стажем в 9 лет.
Определение болезни. Причины заболевания
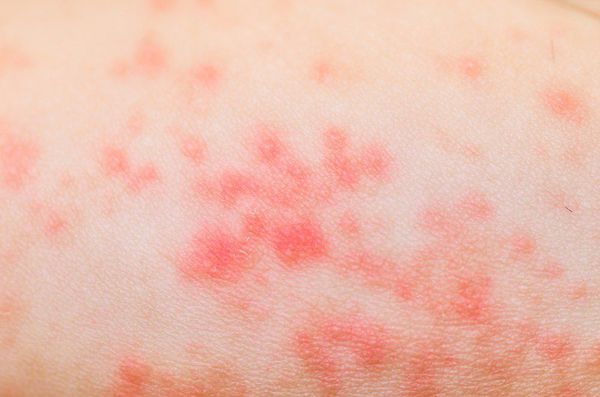
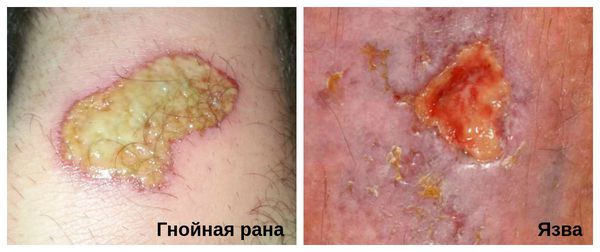
Гнойная рана — это рана, в которой развивается инфекционный процесс, так как защитные силы организма не справляются с микробами, попавшими в неё. Иначе такую рану называют инфицированной. Она сопровождается симптомами воспаления: болью, покраснением, скоплением крови и лимфы в окружающих тканей, а также наличием гнойного отделяемого с неприятным запахом.
Те или иные повреждения человек получает практически ежедневно, однако риск инфицирования зависит от условий получения раны и от состояния иммунной системы человека. Например, при операционных ранах риски инфицирования крайне малы, так как человек получает их практически в стерильных условиях. Наиболее высокий риск занесения инфекции отмечается при ранах, полученных во время работы с землёй, строительства или при чрезвычайных происшествиях (авариях, падениях с высоты).
Важную роль в развитии инфекции в ране играют такие факторы как пол, возраст и наличие сопутствующей патологии (например, сахарного диабета):
- женщины более устойчивы к инфекции, чем мужчины, так как их организм обладает более выраженными защитными реакциями;
- длительность заживления раны и риск её инфицирования выше у пожилых людей;
- наличие сопутствующего заболевания замедляет процесс заживления раны (например, при сахарном диабете из-за высокого уровня глюкозы в крови воспалительная реакция снижается, что утяжеляет инфекционный процесс, а местные расстройства кровообращения приводят к более длительному заживлению — образованию хронической раны).
Заведомо инфицированными считаются укушенные и хронические раны (существующие более трёх недель). Чаще всего встречаются укусы насекомых, но на первом месте по обращаемости за медицинской помощью стоят укусы кошек и собак.
Операционные раны считаются чистыми, однако при вскрытии абсцессов и ли фурункулов рана автоматически становится контаминированной, т. е. обсеменённой патогенными микроорганизмами.
Также развитию раневой инфекции способствуют:
- наличие инородных тел;
- скопление жидкости или крови;
- некрозы;
- нарушение местного кровоснабжения;
- высокая бактериальная нагрузка в ране.
В зависимости от типа микроорганизмов, проникающих в рану, инфекция бывает аэробной и анаэробной. Аэробные инфекции зачастую вызывают стафилококки, пневмококки, кишечные и синегнойные палочки (причина образования абсцессов и флегмон). К развитию анаэробной инфекции приводят бактероиды, фузобактерии, пептококки и др. (причина образования газовой гангрены и столбняка) [2] .
Симптомы гнойной раны
Клиническая картина гнойной раны складывается из двух групп симптомов: общих и местных. Выраженность проявлений зависит от многих причин, таких как обширность и характер поражения, состояние защитных сил организма и свойств возбудителя инфекции.
К общим симптомам можно отнести : головную боль, слабость, вялость, быструю утомляемость, учащение пульса, озноб, увеличение температуры тела, потерю аппетита, повышенную возбудимость. Степень выраженности данной группы симптомов зависит от тяжести интоксикации.
К местным симптомам гнойной раны относятся :
- расхождение её краёв;
- отёк, местное покраснение и повышение температуры;
- кровотечение из повреждённых сосудов;
- боль при пальпации;
- увеличение регионарных лимфоузлов (не всегда);
- наличие гноя — желтовато-серого или серо-зелёного отделяемого с неприятным запахом.
Внешний вид гнойного отделяемого зависит от причинного микроорганизма. Например, при поражении раны стафилококком наблюдается белое или жёлтое отделяемое, при инфицировании стрептококком — зелёное, при обсеменении раны кишечной палочкой или вульгарным протеем — грязно-серым [10] .
Степень расхождения краёв раны напрямую влияет на объём хирургического вмешательства и длительность лечения [1] . Объём кровопотери зависит от количества повреждённых сосудов и их характера, а также от состояния свертывающей и противосвёртывающей систем [1] .
Боль — неотъемлемый симптом любого ранения. Её интенсивность зависит от степени раздражения болевых рецепторов. Сильная боль способна вызвать паралич центральной нервной системы с последующим развитием шокового состояния. Поэтому вторым по важности компонентом оказания помощи (после кровотечения) является обезболивание пациента.
Помимо прочего болевые импульсы рефлекторно приводят к сокращению мышц и тканей, расположенных вблизи раны. Это увеличивает степень расхождения краёв раны, тем самым способствует развитию повторных кровотечений [1] .
Патогенез гнойной раны
Рана — это не просто одномоментное нарушение целостности тканей и внутренних органов. С медицинской точки зрения, её принято рассматривать как раневой процесс . Под этим процессом понимается совокупность общих и местных биологических реакций организма на уровне тканей и систем, направленных на отграничение и отторжение отмирающих тканей, борьбу с инфекцией, восстановление и замещение поврежденных структур.
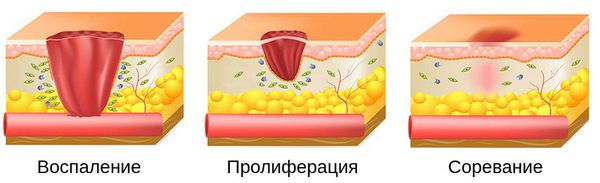
Процесс заживления раны делится на три этапа :
- Воспаление — начинается сразу же после получения травмы и развития микрофлоры. Непосредственно после травмы развивается отёк тканей. На данном этапе важную роль играют макрофаги и лейкоциты. Они направлены на «уничтожение» бактерий и формирование иммунитета. В то же время выраженное обсеменение раны патогенной микрофлорой, бактериальные экзо- и эндотоксины отрицательно сказываются на длительности течения раневого процесса, от которой зависит качество формирующегося рубца [7] .
- Пролиферация. Рана максимально очищается за счёт расщепляющих ферментов, воздействующих на отмирающие ткани. Затем рана заполняется клеточным матриксом — основой для формирования рубца, состоящей из фибробластов, фибрина и нитей коллагена [7] .
- Созревание. В процессе заж ивления раны прочность рубцовой ткани возрастает. Беспорядочно располагающиеся коллагеновые фибриллы превращаются в более организованные структуры. В течение трёх месяцев рубец становится более плоским, мягким и светлым [7] .
Развитие всех фаз заживления раны занимает в среднем от 8 до 12 месяцев.
Основой патогенеза гнойной раны является инфицирование повреждения. Его развитие зависит следующих факторов:
- Патогенность — способность бактерии размножаться и провоцировать те или иные изменения в организме без дополнительной адаптации к его условиям [3] . Например, у золотистого стафилококка есть такой фактор патогенности, как капсула. Она защищает клетку от воздействия фагоцитов (защитных клеток организма) и способствует её прикреплению к стенкам раны.
- Вирулентность — способность микроорганизма вызывать развитие инфекции [3] . Высоковирулентные штаммы, попадая в организм даже в небольших количествах, способны вызвать тяжёлое течение инфекционного процесса. Например, 1-2 бациллы сибирской язвы могут вызвать тяжёлое поражение, в некоторых случаях даже летальный исход, в то время как на нашей коже живут миллионы бактерий, не вызывая никаких поражений, так как не обладают вирулентными свойствами.
- Инвазивность — способность микроорганизма проходить через защитные барьеры организма, проникать и размножаться внутри органов и тканей [3] . Некоторые микроорганизмы (например йерсинии) имеют специальные белки — инвазины, которые помогают им проникать в глубь тканей. Также эти белки увеличивают масштаб поражения, так как они могут попадать в кровоток, вызывая поражение внутренних органов.
- Токсичность — свойство микроорганизмов образовывать токсины в процессе своей жизнедеятельности, которые отрицательно влияют на организм [3] . Например столбнячный экзотоксин при его попадании в рану избирательно действует на промежуточные нейроны, вследствие чего их работа становится бесконтрольной: нервные импульсы беспрепятственно достигают мотонейронов, приводя к судорогам и высокому мышечному тонусу.
- Иммунитет человека — защитные силы организма. При иммунодефиците отмечается более длительное и вялое заживление ран , кроме того увеличивается риск распространения инфекции.
Классификация и стадии развития гнойной раны
На данный момент практически все повреждения кожи называют раной. В зависимости от тенденции к заживлению и срока давности их делят на острые и хронические. Острые раны проходят через все стадии заживления последовательно и вовремя. При хронических ранах заживление задерживается или иногда не наступает. Это связано с нарушением или отсутствием одной из фаз регенерации [7] .
Также раны делятся:
- По форме повреждения:
- линейные;
- звёздчатые;
- лоскутные;
- дырчатые.
- По обстоятельствам нанесения:
- случайные;
- намеренные, т. е. операционные.
- По степени загрязнённости:
- асептические — нанесённые в стерильных условиях;
- контаминированные — загрязнённые раны без признаков нагноения;
- инфицированные.
Непосредственно гнойные раны подразделяют на два типа:
- первично-гнойные — возникают после прорыва гнойника внутри мягких тканей (например при абсцессе и флегмоне). В данном случае повреждённые окружающие ткани сразу же являются инфицированными;
- вторично-гнойные — присоединение инфекции спустя какое-то время после получения раны [15] .
Осложнения гнойной раны
Наиболее грозными осложнениями являются эндотоксикоз, инфекционно-токсический шок и сепсис.
Эндотоксикоз (синдром эндогенной интоксикации) — это реакция организма на воздействие микробных токсинов и продуктов распада тканей. При развитии данного осложнения происходит всасывание эндотоксинов из первичного очага инфекции. В связи с этим нарушается дезинтоксикационная и фильтрационная способность печени и почек и возникает аутоиммунный ответ — когда организм не может отличить собственные ткани от инородного агента и атакует их. Клинически эндотоксикоз проявляется потливостью, головной болью, анорексией и диареей. При отсутствии лечения в запущенных случаях он приводит к генерализации инфекции и развитию сепсиса [10] .
Инфекционно-токсический шок — это острая недостаточность кровообращения, связанная с распространением инфекции в организме. Она является наиболее частой причиной летальности. Сопровождается резким уменьшением капиллярного кровотока, тяжёлыми метаболическими расстройствами, гипоксией и нарушением работы внутренних органов.
Основные симптомы инфекционно-токсического шока:
- бледность, мраморность и синюшность кожи;
- тахикардия с артериальной гипотензией ;
- уменьшение объёма выделенной мочи;
- снижение центрального венозного давления.
При развитии эндотоксикоза или шока требуется наблюдение и лечение пациента в условиях отделения интенсивной терапии [10] .
Сепсис — это генерализованная воспалительная реакция. Она возникает из-за неспособности организма поддерживать нормальную работу внутренних органов и систем. При этом начинают преобладать деструктивные эффекты медиаторов воспаления (интерлейкинов, цитокинов и туморнекротического фактора). Нарушаются процессы иммунного ответа: клетки иммунной системы начинают «атаковать» клетки собственного организма, в связи с чем формируются очаги системного воспаления, развивается моно- и полиорганная недостаточность.
В отличие от инфекционно-токсического шока, который развивается молниеносно, для сепсиса характерно более длительное течение. Клинически он характеризуется вариабельностью симптомов. Одними из его главных признаков является гипертермия: температура колеблется в пределах 39-40°C. К другим характерным симптомам относятся:
- озноб и проливной пот;
- землянистый цвет кожи;
- желтушность склер (белков глаз);
- кровоточивость слизистых;
- тахикардия (частота сердечных сокращений 120-140 в минуту);
- учащение дыхания (частота дыхательных движений 30-40 в минуту);
- петехиальная сыпь в местах сгибов (мелкие пятна);
- сухость языка.
Нарушается работа желудочно-кишечного тракта, что проявляется отсутствием аппетита, рвотой и диареей. Постепенно развивается токсический гепатит, который проявляется нарушением обменных процессов в печени и задержкой выведения из организма продуктов распада. Со стороны органов мочевыделительной системы наблюдается снижение объёма мочи.
Диагностика гнойной раны
Диагноз инфицир ованной раны ставится на основании следующих клинических проявлений:
- гнойное отделяемое и/или некрозы в ране;
- местные реакции — отёк и покраснение мягких тканей вокруг раны, болевой синдром, потускнение и обильное выделение экссудата (воспалительной жидкости);
- появление стойкой лихорадки , начиная с 3-го дня после ранения (обычно температура поднимается выше 38,0 °C );
- динамика лабораторных показателей : увеличение количества лейкоцитов, палочкоядерных нейтрофилов, креатинина и мочевины в крови, появление токсической зернистости нейтрофилов, уменьшение количества красных кровяных телец и гемоглобина, увеличение реакции оседания эритроцитов, при тяжёлых формах инфекционного процесса и развитии осложнений повышается уровень С-реактивного белка, щелочной фосфатазы и прокальцитонина, уменьшается количество общего белка и фракции альбуминов (белка крови, вырабатываемого печенью);
- результат бактери ологического посева с учётом чувствительности к антибактериальным препаратам: рана будет считаться инфицированной при наличии более 10 5 бактерий в 1 грамме её ткани (чаще высеваются грамположительные кокки — например золотистый и эпидермальный стафилококк).
- рез ультаты дополнительных исследований : рентгенограммы, пункции, ультразвукового исследования, компьютерной и магнитно-резонансной томографии [3] . Данные обследования проводятся для того, чтобы исключить сообщение раны с глубжележащими органами и тканями, оценить глубину раны, определить наличие затёков и гнойных полостей.
При появлении данных признаков необходимо незамедлительно обратиться к врачу.
Хроническую инфицированную рану необходимо отличить от язвы. В отличии от раны, язва является более глубоким дефектом кожных покровов, при котором происходит потеря ткани.
Лечение гнойной раны
Лечение инфицированной раны должно быть незамедлительным. Оно требует комплексного подхода, т. е. должно воздействовать как на рану, так и на организм в целом.
Для борьбы с возбудителем раневой инфекции применяют:
- антибактериальные препараты;
- антисептики (мирамистин, хлоргексидин, пронтосан, бетадин);
- иммунологические препараты (пентаглобин, габриоглобин, имбиоглобулин).
В первые сутки чаще всего назначают эмпирическую антибактериальную терапию (амоксициллин/клавулановая кислота, ципрофлоксацин). Затем терапия корректируется в зависимости от результатов бактериальных посевов, учитывая чувствительность выявленной инфекции к антибиотикам. Помимо антибактериальных препаратов пациентам назначают бактериофаги (вирусы, избирательно убивающие бактериальные клетки).
Также в случае гнойной раны может потребоваться комплексная детоксикация ор ганизма :
- гемодилюция — дозированное разбавление крови плазмозамещающими жидкостями;
- ускоренная нейтрализация, разрушение и выведение токсинов, метаболитов и биологически активных веществ при помощи форсированного диуреза (увеличения объёма мочи), внутривенного введения растворов и методов очищения крови — плазмафереза, гемофильтрации и гемодиализа.
Симптоматическая терапия включает в себя купирование боли и коррекцию повреждённых органов и систем.
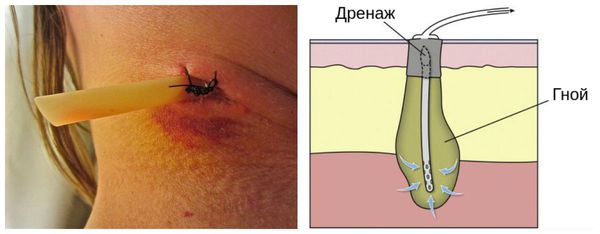
Помимо хирургической обработки выполняется дренирование раны . Оно позволяет улучшить отток гноя. Для этого в повреждённый участок устанавливают различные трубки, полутрубки и перчаточные дренажи.
Местно для очищения раны могут применяться гипертонические растворы, гидрогели, протеолитические ферменты в форме порошков или растворов, УВЧ-терапия, различные способы кавитации (воздействие ультразвуком), плазменная и лазерная обработка раны. В частности протеолитические ферменты, выполняя роль «биологического скальпеля», способствуют удалению отмерших тканей из раны [14] .
Лечение гнойной раны должно проводиться только под наблюдением врача, так как используемые препараты могут вызвать аллергическую реакцию [6] .
Для стимуляции регенерации используют цинксодержащие мази, витамины, ультрафиолетовое облучение, масло облепихи и шиповника. Также широкое применение получил метод наложения вторичных швов . Их накладывают только после очищения раны от гноя. Для ускорения заживления и предотвращения формирования гипертрофического рубца возможно использование лазера, пульсирующего магнитного поля и электрофореза с лидазой (специальным ферментом).
К современным методам лечения можно отнести системную озонотерапию . Она улучшает утилизацию кислорода в организме, обладает дезинтоксикационным и иммуностимулирующим действием [16] .
Существует несколько методов озонотерапии. К наиболее применяемым в лечении гнойных ран относят:
- наружное применение газообразной озонокислородной смеси (прямое воздействие аппарата, поставляющего в рану озон);
- использование специальных колпаков с нормальным или пониженным давлением газа (например, «озоновые сапоги» — конечности помещаются в герметично закрывающийся пластиковый мешок, куда затем в течение 15-30 минут подаётся озонокислородная смесь под определённым давлением).
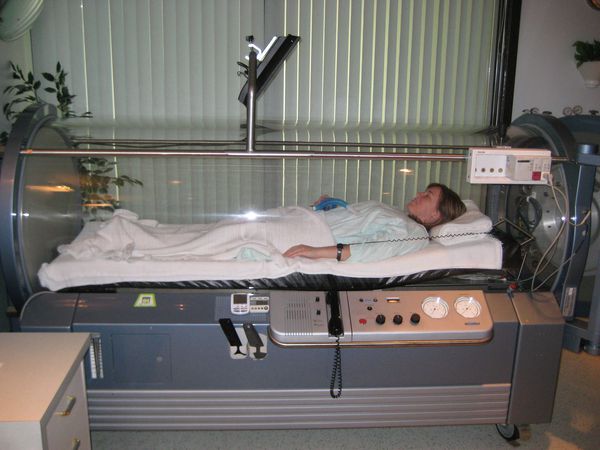
Также хорошие результаты в лечении гнойных ран показала гипербарическая оксигенация (ГБО) . Проводится она в специальных медицинских бароаппаратах: пациента на определённый промежуток времени помещают в барокамеру, в которой находится кислород под повышенным давлением. Помимо ликвидации тканевой гипоксии (нехватки кислорода), ГБО подавляет размножение анаэробных и уничтожает аэробные бактерии. Также данный метод снижает образование токсинов и повышает иммунитет организма.
Кожно-пластические операции применяются:
- при обширных дефектах на фоне удовлетворительного общего состояния пациента;
- после очищения раны;
- при отсутствии воспаления и нарушения кровообращения в окружающих рану тканях;
- при появлении ярких грануляций (молодой соединительной ткани с обилием кровеносных сосудов);
- при наличии незначительного количества серозного отделяемого из раны;
- при невозможности самостоятельного заживления.
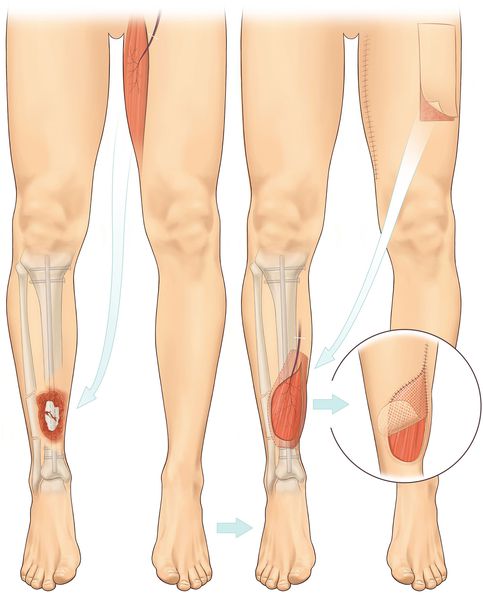
Существует полнослойная кожная пластика , которая позволяет полностью восстановить кожный покров, обеспечивая хорошие косметические и функциональные результаты. Она подразделяется на пластику местными тканями и перемещённым кожным лоскутом (индийская пластика, итальянская пластика на питающей ножке, а также микрососудистые техники пластирования). Данные методы оперативного закрытия ран не всегда выполнимы (например, при обширных дефектах мягких тканей, локализации ран в малоподвижных областях кожи). Поэтому в некоторых случаях применяется пластика свободным расщеплённым кожным лоскутом [12] . После данной операции рана заживает через рубец — полностью кожа не восстанавливается.
Выбор метода кожной пластики осуществляется с учётом вида и локализации раны, индивидуальных особенностей пациента, состояния окружающей кожи и характера тканей.
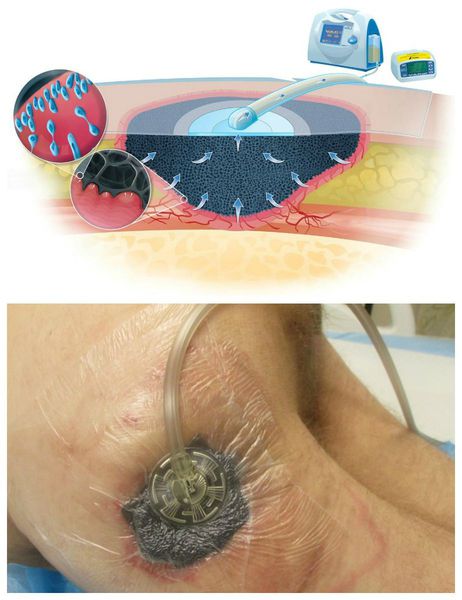
Современным и наиболее эффективным способом лечения гнойных ран является метод VAC (вакуум-терапия) [18] . Б лагодаря воздействию отрицательного давления на дно и края раны он ускоряет образование грануляционной ткани, улучшает местное кровоснабжение и снижает отёк. Всё это способствует быстрому заживлению раны и усиливает эффект медикаментозного лечения [20] .
Вакуум-терапия проводится следующим образом:
- для начала из раны полностью удаляют омертвевшие и повреждённые ткани;
- очищенную полость раны заполняют специальной пеной ( полиуретановой губкой);
- на поверхности губки закрепляют дренажную трубку для отвода воздуха и экссудата;
- чтобы зафиксировать повязку и поддерживать вакуум, образовавшуюся конструкцию вместе с краями здоровой кожи закрывают клейкой прозрачной плёнкой;
- дренажную трубку подключают к аспиратору (аппарату VAC), который создаёт необходимый уровень давления и вытягивает жидкость из раны [19] .
В отличие от асептической марлевой повязки, которую нужно менять каждый день, вакуумные повязки можно оставлять в ране на 3-7 дней. Благодаря своей герметичности они снижают риск проникновения новой инфекции [17] . При этом уничтожение и удаление патогенных микроорганизмов происходит в два раза быстрее, чем при других методах лечения гнойной раны [20] .
Противопоказания к вакуум-терапии:
- неполное очищение раны;
- остеомиелит (воспаление костной ткани);
- нарушение свёртываемости крови;
- злокачественная опухоль в ране;
- кожные свищи;
- аллергическая реакция на используемые компоненты [20] .
Прогноз. Профилактика
При своевременном обращении за медицинской помощью прогноз относительно благоприятный. Однако без лечения инфекционный процесс может распространиться в глубь тканей, что приведёт к более обширному поражению, эндотоксикозу, инфекционно-токсическому шоку и смерти, либо закончиться ампутацией повреждённой конечности [1] .
Для профилактики гнойных ран рекомендуется избегать травмоопасных ситуаций, близких контактов с животными, соблюдать технику безопасности во время строительных и садовых работ.
Источник