- Первая помощь детям при закупорке дыхательных путей инородными телами.
- Обструктивный бронхит у детей — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы обструктивного бронхита у детей
- Патогенез обструктивного бронхита у детей
- Классификация и стадии развития обструктивного бронхита у детей
- Осложнения обструктивного бронхита у детей
- Диагностика обструктивного бронхита у детей
- Дифференциальная диагностика
- Лечение обструктивного бронхита у детей
- Прогноз. Профилактика
Первая помощь детям при закупорке дыхательных путей инородными телами.
Первая помощь детям при закупорке дыхательных путей инородными телами.
Инородные тела дыхательных путей — нередко встречающаяся патология детского возраста. Наиболее часто их вдыхают дети в возрасте 1-3-х лет. Познавая мир, они тянут и помещают в рот любые предметы. Вследствие того, что просвет голосовой щели у детей превышает диаметр трахеи, в 70-84% случаев инородные тела у них «проскальзывают» в трахею и в бронхи, вызывая частичную или полную закупорку дыхательных путей. В остальных случаях инородное тело фиксируется над голосовыми связками, на уровне глотки, гортани.
Дети первых месяцев жизни вдыхают твердую и жидкую пищу, старше года – куски твердой пищи, горох, бусинки, пуговицы, орешки, семечки, мелкие остатки игрушек. Инородные тела попадают в дыхательные пути во время еды, чему способствуют смех, плач, разговор, кашель или во время подвижных игр с инородным предметом во рту.
Симптоматика зависит от размера, формы инородного тела и уровня его расположения в дыхательных путях. При аспирации небольших инородных тел возникает судорожный кашель, затрудненное свистящее дыхание, цианоз, потеря сознания. При наличии подвижного тела в трахее во время крика или кашля можно услышать хлюпающий звук. При вдыхании крупного инородного тела, закрывающего голосовую щель или просвет трахеи, возникают нарушения речи, кашля, асфиксия, угрожающая жизни ребенка в течение 2-3 минут.
Наиболее опасными инородными телами являются шелуха семечек, подсолнуха, арбуза, кожица яблок, которые, прилипая к слизистой оболочке гортани, трахеи, с трудом удаляются и при полном перекрытии просвета трахеи или ларингоспазме приводят к летальному исходу. В этих случаях только экстренная помощь способна предотвратить трагический исход случившегося.
В случае аспирации инородным телом при оказании помощи родители или рядом оказавшиеся старшие должны решить две задачи: по возможности самостоятельно удалить инородное тело и вызвать бригаду скорой помощи. При подозрении на наличие инородного тела в дыхательных путях ребенка на фоне сохраненного сознанья, крика, кашля, адекватного дыхания необходимо успокоить его, наблюдать за ним, позволить прокашляться ему и зафиксировать факт отхождения инородного тела. В случаях выраженной клинической картины закупорки дыхательных путей необходимо с первой минуты начинать оказание первой помощи и вызывать скорую помощь.
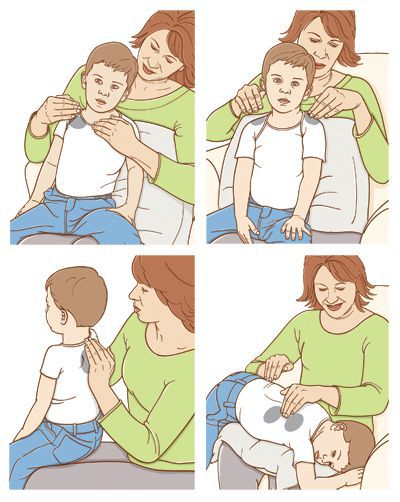
При оказании помощи ребенку до 1 года его необходимо уложить животиком на собственное предплечье левой руки с опущенной под углом 60 градусов вниз головкой, поддерживая её и шейку пальцами левой кисти. Левое предплечье при этом лучше упереть в свое бедро и оказывать помощь в положении сидя. Нанести ребром правой кисти 5-6 легких ударов между лопатками. Проверить возможное появление инородного тела в ротовой полости визуально или оценить выход его в ротовую полость по появлению самостоятельного дыхания. В большинстве легких случаев аспирации этот прием оказывается эффективным. При отсутствии эффекта от данного приема необходимо перевернуть ребенка спиной на свое предплечье так же с опорой на бедро. Удерживая спинку, головку и шейку с опущенной вниз головкой, сделать 5-6 толчков по нижней трети грудинки двумя собственными пальцами, погружая их на глубину 2-2,5 см. При неэффективности второго приема в дальнейшем оказании помощи необходимо чередовать эти оба приема до момента удаления инородного тела или до приезда скорой помощи. В возрасте до одного года при удалении инородного тела может использоваться так же приём Буратино. Оказывающий помощь берет ребенка левой рукой за ножки на уровне нижней трети голеней (с опущенной вниз головой) и ребром ладони наносит с интервалом в одну секунду 5-6 коротких ударов по межлопаточной области. После каждого 2-3-кратного выполнения данного приема необходимо контролировать возможное выпадение инородного тела в ротовую полость. При отсутствии желаемого эффекта оказывать помощь до момента удаления инородного тела или до приезда бригады скорой помощи.
Детям в возрасте 2-4 лет и старше при оказании первой помощи рациональнее выполнять прием Геймлиха в положении сидя, находящимся в сознании, и положении лежа на спине потерявшим сознание. В положении сидя — усадить ребенка на собственное бедро, обхватить его сзади руками, наложить на живот выше пупка скрещенные между собой 2-3 пальца обеих кистей и выполнять ими по 5-6 коротких толчков снизу вверх. В паузах между ними контролировать возможное удаление инородного тела. При потере сознания необходимо перевести ребенка в положение на спине и продолжить выполнение приема Геймлиха в этом положении. Для этого 2-3 пальца обеих кистей вновь крестообразно складываются, укладываются на животик выше пупка и вновь ими повторяются резкие, короткие 5-6-кратные толчковые движения в направлении груди с последующим наблюдением за возможным восстановлением самостоятельного дыхания, свидетельствующем о смещении инородного тела в свободную ротовую полость.
В тех случаях, когда проводимыми мероприятия первой помощи удалить инородное тело не удается и наступает в ближайшие 3-4 минуты от момента аспирации остановка сердца (доступным признаком которой является расширение зрачка), необходимо начинать сердечно-легочную реанимацию, не прекращая ее до приезда бригады скорой помощи. При этом периодически контролировать ротовую полость на возможное освобождение инородного тела и перемещения его в ротовую полость, т.к. во время клинической смерти гладкая мускулатура расслабляется, исчезает возможный ларингоспазм и инородное тело освобождается из «мышечного захвата».
Взрослым в повседневной жизни необходимо предупреждать возможные случаи механической асфиксии инородными телами: не позволять детям отвлекаться во время еды, смеяться,, разговаривать, шалость. Необходимо исключить у детей младшего возраста игру мелкими предметами; не позволять им во время шалости, шумных и подвижных игр держать во рту продукты питания и другие предметы; не давать им карамельки, жевательные резинки. Готовя пищу для детей, следует удалять из продуктов мелкие мясные и рыбные кости, зерна, фруктовые косточки.
Своевременная и правильно оказанная первая помощь может предотвратить трагический исход и спасти жизнь ребенка.
Врач отоларинголог — Сажин А.В.
Врач анестезиолог-реаниматолог, заслуженный врач РФ — Булычев А.Г.
Источник
Обструктивный бронхит у детей — симптомы и лечение
Что такое обструктивный бронхит у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тепляковой Светланы Александровны, педиатра со стажем в 36 лет.
Определение болезни. Причины заболевания
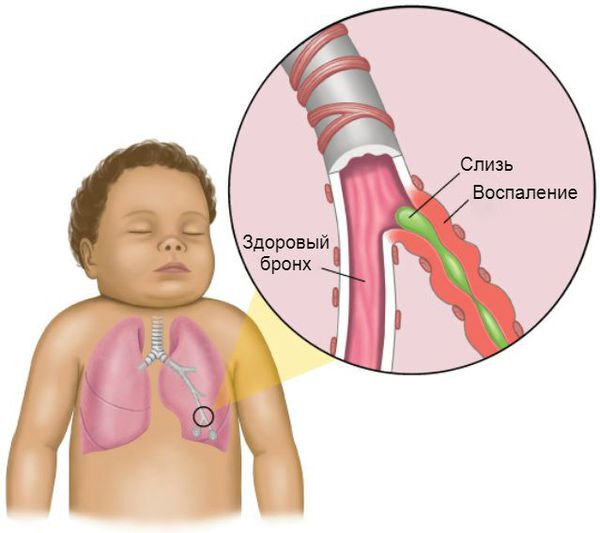
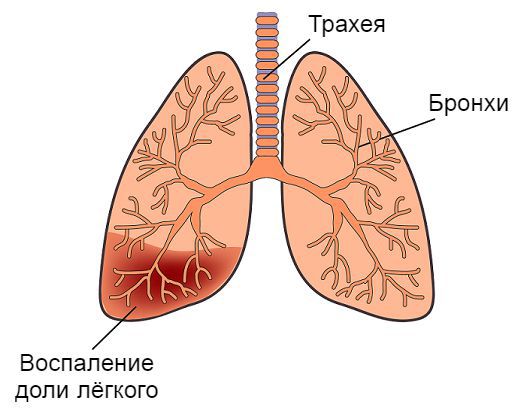
Обструктивный бронхит — это воспаление бронхов, которое сопровождается сужением их просвета (обструкцией), бронхоспазмом и нарушением проходимости воздуха. Проявляется одиночным, но достаточно частым кашлем, шумным, затруднённым дыханием и свистящими звуками на выдохе [1] [3] .
С обструктивным бронхитом сталкиваются дети любого возраста. В основном он возникает в период, начиная с 6 месяцев до 5 лет. Ему подвержены дети с ослабленным иммунитетом, аллергией, генетической предрасположенностью, повторными и затяжными ОРВИ [1] [2] [7] .
Число заболеваний, протекающих с синдромом бронхообструкции, неуклонно растёт, хотя причины этого пока неясны. В России заболеваемость обструктивным бронхитом составляет 75-250 случаев на 1000 детей 1-3 лет, что на 2 порядка выше, чем при пневмонии. В амбулаторной практике США распространённость заболевания оценивается в 60-70 случаев на 1000 детей 0-2 лет, однако к 4-м годам и старше этот показатель резко снижается до 35 случаев на 1000 детей [4] [6] .
Чаще всего обструктивный бронхит развивается в ответ на респираторные вирусы, особенно на респираторно-синцитиальный вирус. Он является причиной болезни у 85 % детей до 6 месяцев и 28 % детей постарше [13] . Реже заболевание вызывают другие респираторные инфекции:
- риновирусы — у недоношенных детей (особенно с бронхолёгочной дисплазией и находящихся на искусственном вскармливании) [13] ;
- вирусы парагриппа 3-го типа — у детей 1-3 лет;
- аденовирусы — у детей 4-6 лет;
- вирусы парагриппа;
- энтеровирусы.
В последние 10-15 лет среди причин обструктивных форм бронхита часто регистрируют вирусы герпеса: цитомегаловирус, вирус Эпштейна — Барр и вирус герпеса 6-го типа. Также обструктивный бронхит нередко провоцируют грибковые инфекции, особенно если ребёнок регулярно находится в помещении с повышенной влажностью.
В преддошкольном и школьном возрасте заболевание могут вызвать бактерии: патогенные бактерии (микоплазмы и хламидии пневмонии), а также условно-патогенная флора, которая входит в состав нормальной микрофлоры дыхательных путей.
Нередко в развитии заболевания принимают участие сразу несколько вирусов, т. е. микст-инфекции. Они часто становятся хроническими, являясь главной причиной повторных ОРЗ.
Рецидивы обструктивного бронхита обычно возникают на фоне глистной инвазии или хронической инфекции — тонзиллита, кариеса, синусита и др.
Развитию обструктивного бронхита могут предрасполагать факторы риска:
- Отягощённое течение беременности и родов, недоношенность младенца, внутриутробное инфицирование плода, поражение центральной нервной системы на последних неделях беременности, во время или после родов, раннее искусственное вскармливание, дистрофии.
- Особенности, свойственные детям до 3 лет: незрелость иммунной системы, обильное кровоснабжение лёгочной ткани, повышенная проницаемость сосудов, малый диаметр и рыхлость подслизистого слоя бронхов, повышенная податливость их хрящей, вязкость бронхиального секрета , недоразвитие гладкомышечной и эластической ткани.
- Долгое пребывание малыша в горизонтальном положении, более длительный сон, частый плач.
- Употребление алкоголя, пассивное и активное курение во время беременности или кормления — всё это подавляет иммунитет младенца, тормозит созревание и развитие его центральной нервной системы.
- Неблагоприятные факторы внешней среды: воздействие аммиака, хлора, сернокислого газа, окиси углерода, различных кислот, угольной и цементной пыли.
- Частые переохлаждения из-за чрезмерно низкой температуры воздуха в районах крайнего Севера, повышенная влажность и другие факторы, связанные с климатом и географией.
- Аллергический фактор: повышенная чувствительность к продуктам, домашней пыли и шерсти животных. В таких случаях обструктивному бронхиту может сопутствовать аллергический дерматит, ринит и/или конъюнктивит[6][7][10] .
Симптомы обструктивного бронхита у детей
Клинические проявления обструкции нередко начинаются с повышения температуры до 37-39 °С и катаральных явлений, таких как насморк, заложенность носа, редкое покашливание. У ребёнка 1-3 лет могут появиться признаки нарушения пищеварения: отрыжка, урчание в животе, понос и др. Все эти симптомы беспокоят пациента на протяжении 1-3 дней.
Начало заболевания может быть острым. При этом симптомы чаще возникают вечером или ночью: ребёнок просыпается от приступа грубого кашля, шумного дыхания и затруднённого выдоха. В случае постепенного развития болезни вышеописанные симптомы обструкции появляются плавно, через 2-3 дня, на фоне нормальной температуры тела, но иногда могут развиться в первые сутки.
Далее присоединяется одышка с участием мышц шеи, плеч и диафрагмы. Ребёнок может быть возбуждённым, беспокойным. Его кожа бледнеет, появляется мраморный рисунок, носогубный треугольник синеет.
Внимательная мама нередко может самостоятельно заподозрить развитие обструктивного бронхита у ребёнка по следующим симптомам:
- кашель со скудной, плохо отходящей мокротой (иногда кашель бывает мучительным и приступообразным);
- свистящие хрипы на выдохе и шумное дыхание, которые усиливаются при кашле, плаче или общем беспокойстве ребёнка;
- участие мышц шеи, плеч и диафрагмы во время дыхания, втягивание межрёберных промежутков и других уступчивых мест грудной клетки;
- раздувание крыльев носа;
- нарастание бледности кожи, появление мраморного окраса;
- учащение дыхания и пульса;
- увеличение шейных лимфоузлов (не всегда).
Стихает бронхообструкция через 5-7 дней по мере уменьшения воспаления в бронхах.
Патогенез обструктивного бронхита у детей
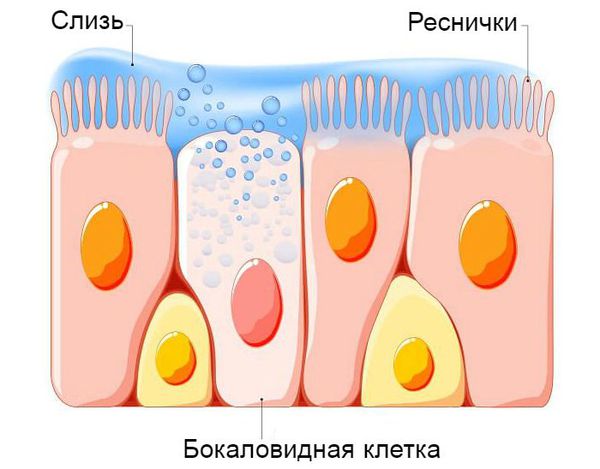
В патогенезе обструктивного бронхита важную роль играет система очищения дыхательных путей . Слизистая оболочка нижней трети трахеи и бронхов представлена бокаловидными клетками. Они непрерывно вырабатывают слизь, в состав которой входят бактерицидные вещества. Эта слизь покрывает реснички эпителия дыхательных путей. Они непрерывно выполняют поступательные движения, выводя слизь из лёгких, тем самым выполняя защитную функцию бронхиального дерева [6] [9] .
При нормальной работе дыхательной системы ребёнок активен, его сон и аппетит не нарушены, дыхание ровное, спокойное, свободное, в нём симметрично участвуют обе половины грудной летки без привлечения мышц шеи, плеч и диафрагмы. Ритм дыхания в течение дня может меняться как по частоте, так и по глубине. При повреждении защитной системы трахеи и бронхов дыхание нарушается, состояние ребёнка ухудшается.
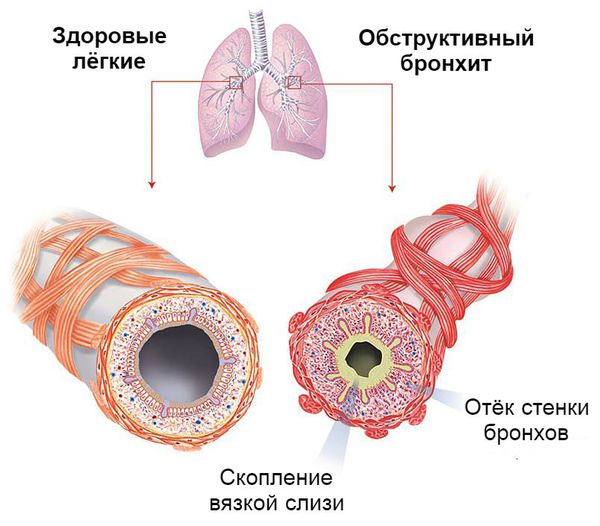
Ведущими механизмами развития обструктивного бронхита являются:
- бронхоспазм;
- гиперсекреция слизи;
- отёк бронхиальной стенки.
Бронхоспазм развивается под воздействием биологически активных веществ, которые выделяются в ходе воспалительной реакции вирусного происхождения. Однако в некоторых случаях он может развиться при непосредственном воздействии вирусов на нервные окончания β2-рецепторов.
Процесс образования слизи на фоне вирусной инфекции усиливается, так как увеличивается количество и размеры бокаловидных клеток. Иногда в них трансформируются некоторые эпителиальные клетки. В связи с изменением своего химического состава слизь становится вязкой. Реснитчатый эпителий, который обычно выводит её из лёгких, отслаивается. Обычных способов выведения секрета становится недостаточно. Развивается обструкция дыхательных путей.
Отёк бронхиальной стенки на фоне вирусной инфекции развивается быстро. Этому способствует повышенная проницаемость сосудов ребёнка и чрезмерно развитая лимфатическая и кровеносная система дыхательных путей. В результате проходимость воздуха по бронхам нарушается [7] .
Так как у детей до трёх лет слабо развита гладкая мускулатура бронхов, бронхоспазм редко выступает главным механизмом сужения просвета бронхов при обструктивном бронхите. На первое место выходит гиперсекреция слизи с отслойкой реснитчатого эпителия и отёк бронхиальной стенки. Поэтому детям в этом возрасте при выслушивании лёгких характерны признаки «влажного лёгкого» — влажные мелкопузырчатые хрипы с обеих сторон. Лишь у детей старше трёх лет на первый план начинают выступать проявления бронхоспазма [7] .
Некоторые исследователи считают, что бронхообструкция у детей — это не только нарушение дыхания, но и своеобразный защитный механизм. Так как поражённый реснитчатый эпителий не может играть барьерную роль, его функции начинает выполнять обструкция бронхов: она не позволяет микроорганизмам проникать в лёгочную ткань из верхних дыхательных путей. В пользу этого предположения свидетельствует тот факт, что при обструктивном бронхите, в отличие от простого, гораздо реже развивается пневмония [14] .
Классификация и стадии развития обструктивного бронхита у детей
В отечественной литературе выделяют три формы обструктивного бронхита :
- бронхиолит;
- острый обструктивный бронхит;
- рецидивирующий обструктивный бронхит (при бронхолёгочной дисплазии, обструктивном бронхиолите и др.) .
Все они отличаются и симптомами, и патогенетическими изменениями. Однако в зарубежной литературе обструктивный бронхит и бронхиолит часто описывают вместе, так как обе формы заболевания протекают с обструкцией бронхов [6] .
Бронхиолит в основном возникает у детей до 2 лет в ответ на респираторно-синцитиальную инфекцию, реже — на риновирусы. Развивается постепенно на фоне поначалу нетяжёлой ОРВИ, но в дальнейшем переходит в более тяжёлую форму, приводя к дыхательной и сердечной недостаточности .
Для бронхиолита характерно обилие влажных мелкопузырчатых и трескучих хрипов как на вдохе, так и на выдохе, т. е. ярко выражена картина «влажного лёгкого». При нарастании выраженной одышки (увеличении числа дыхательных движений до 70-80 раз в минуту) дыхание становится поверхностным, влажных мелкопузырчатых и трескучих хрипов становится меньше. Слышен усиленный вдох, заметно раздуваются крылья носа, нарастают симптомы острой сердечной недостаточности: кашель, тахикардия , побледнение кожи, увеличение печени.
Острый обструктивный бронхит чаще возникает у детей 3-5 лет, хотя может встречаться и в более старшем возрасте. Его развитие связывают с вирусами парагриппа 3-го типа, аденовирусами, вирусами гриппа и атипичными возбудителями. Развивается как постепенно, так и более остро: с повышения температуры тела до 38-39 °С, насморка, заложенности носа и кашля. Постепенно нарастает дыхательная недостаточность с увеличением частотой дыхания до 40-60 раз в минуту. Ребёнку становится тяжелее дышать, поэтому организм подключает к этому процессу мышцы шеи и плеч. Появляются свистящие хрипы на выдохе.
Выдох затруднён и удлинён. При простукивании в проекции лёгких возникает звук, похожий на шум при поколачивании по пустой коробке. На выдохе чаще выслушиваются рассеянные сухие свистящие хрипы, на вдохе — влажные мелкопузырчатые, т. е. эффект «влажного лёгкого» при остром обструктивном бронхите можно не услышать.
Рецидивирующий обструктивный бронхит может возникать с первого года жизни и затем в любом возрасте. Развивается чаще в ответ на длительное нахождение в организме цитомегаловируса, вируса Эпштейна — Барр, вируса герпеса 6-го типа и микоплазмы. Реже он может быть связан с обычными респираторными вирусами. Нередко встречается сразу несколько причинных вирусов, особенно у часто и длительно болеющих детей.
Обструкция бронхов обычно развивается постепенно: на фоне нормальной или субфебрильной температуры (до 38 °С) с небольшой заложенностью носа, насморком и редким покашливанием. Одышка выражена незначительно, частота дыхания редко превышает 40 движений в минуту. Общее состояние ребёнка практически не страдает.
При простукивании отмечается лёгочный звук с лёгким коробочным оттенком. При выслушивании характерны рассеянные сухие свистящие хрипы на фоне подчёркнутого выдоха, влажные хрипы на вдохе необильные или вовсе отсутствуют.
По течению бронхообструктивного синдрома выделяют:
- острый бронхит — синдром присутствует до 10 дней;
- затяжной бронхит — синдром сохраняется от 10 дней и более;
- рецидивирующий бронхит — синдром повторяется 3-6 раз в год;
- непрерывно рецидивирующий бронхит — частота и тяжесть синдрома повторяются более 6 раз в год [6][7] .
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит может переходить в рецидивирующий и непрерывно рецидивирующий бронхит (не путать с хроническим бронхитом — это совсем другая форма болезни), особенно на фоне постепенно формирующейся вторичной гиперреактивности бронхов. Её развитие нередко связывают с повторным или длительным воздействием различных факторов: пассивным курением, недолеченными инфекциями, переохлаждением или перегреванием, частых контактов с больными ОРВИ и др.
У детей до трёх лет острый обструктивный бронхит или бронхиолит могут осложняться развитием пневмонии . Это связано с особенностями анатомии и иммунитета, гиподинамии, и обилия густой мокроты и значительного снижения скорости её выведения из лёгких. Она, как пробка, закрывает просвет бронха, нарушается вентиляция поражённого сегмента. К этой картине присоединятся патогенная бактериальная флора. В итоге развивается воспаление лёгких.
Пневмония при обструктивном бронхите у детей встречается редко. Ей подвержены недоношенные, незрелые, травмированные и ослабленные повторными ОРВИ дети [4] [5] [10] . При её развитии должны настораживать симптомы интоксикации: нарастающая вялость, сонливость, снижение аппетита, повышение температуры тела до 38-39 °C. При простукивании в проекции поражённого сегмента лёгких наблюдается укороченный лёгочный звук, выслушиваются трескучие влажные хрипы.
Диагностика обструктивного бронхита у детей
Обследование детей с обструктивным бронхитом проводят педиатр, детский пульмонолог и детский отоларинголог. Диагноз устанавливается на основании истории болезни (анамнеза), объективного осмотра, физикального, лабораторного и инструментального обследования.
Правильный сбор анамнеза имеет большое, иногда решающее значение в диагностике. Он направлен на поиск факторов, которые могли поспособствовать развитию обструктивного бронхита. При опросе врач обращает внимание на следующие детали:
- особенности развития первых симптомов заболевания;
- интенсивность, продолжительность и динамику клинических проявлений;
- историю развития последних недель беременности, родов и первых дней жизни ребёнка;
- характер вскармливания, возможные срыгивания;
- наследственность;
- наличие аллергических реакций, ранее перенесённых заболеваний, их частоту;
- диспансерное наблюдение у узких специалистов;
- результаты предшествующей диагностики;
- эффект от ранее назначенной терапии.
Во время осмотра и физикального исследования наблюдаются:
- бледность и мраморность кожи, посинение носогубного треугольника;
- шумное, свистящее дыхание с затруднённым выдохом;
- дыхание с участием мышц шеи и плеч, одышка;
- перкуторно (при простукивании) слышен лёгочный звук с коробочным оттенком;
- аускультативно (при выслушивании) отмечается удлинённый, затруднённый выдох, сухие свистящие хрипы на выдохе и влажные мелкопузырчатые хрипы на вдохе, звучные или несколько приглушённые тоны сердца или тахикардия [4] .
Лабораторные и инструментальные методы исследования включают в себя:
- общий анализ крови с лейкоцитарной формулой: наблюдается снижение числа циркулирующих лейкоцитов, повышенный уровень лимфоцитов и эозинофилов, увеличенная СОЭ (скорость оседания эритроцитов);
- анализ на антитела к возможным причинно-значимым вирусам;
- анализ мокроты, мазка из зева и носа для определения бактериальной флоры и её чувствительности к антибиотикам;
- выявление причинного респираторного вируса методом ПЦР (полимеразной цепной реакции);
- пульсоксиметрия или полный анализ газов крови для оценки насыщения крови кислородом: наблюдается снижение его концентрации;
- рентгенография грудной клетки при подозрении на пневмонию: выявляются признаки гипервентиляции (повышенная прозрачность лёгочной ткани, низкое стояние диафрагмы, горизонтальное положение рёбер);
- бронхофонография — анализ дыхательных шумов;
- измерение пиковой скорости выдоха (проводится с 4-х лет);
- спирография — измерение объёма и скорости выдыхаемого воздуха (выполняется с 6-7 лет).
Дифференциальная диагностика
В отдельных случаях обструктивный бронхит у детей может быть проявлением следующих заболеваний:
- инородное тело трахеи и бронхов;
- гастроэзофагеальный рефлюкс;
- муковисцидоз ;
- врождённые пороки развития трахеобронхиального дерева: чрезмерное расширение трахеи и бронхов (трахеобронхомегалия), слабость их стенок (трахеобронхомаляция), недоразвитие или отсутствие некоторых хрящей древа (синдром Вильямса — Кемпбелла), синдром неподвижных ресничек (синдром Картагенера) и др.;
- наследственные заболевания;
- бронхолёгочная дисплазия;
- бронхиальная астма[3][4][5][11][12] .
В связи с этим могут потребоваться дополнительные исследования:
- УЗИ желудка для исключения гастроэзофагеального рефлюкса — во время сна кислое и достаточно агрессивное содержимое желудка может попадать не только в пищевод, но и в дыхательные пути, вызывая синдром обструкции бронхов;
- анализ на хлориды пота для исключения муковисцидоза;
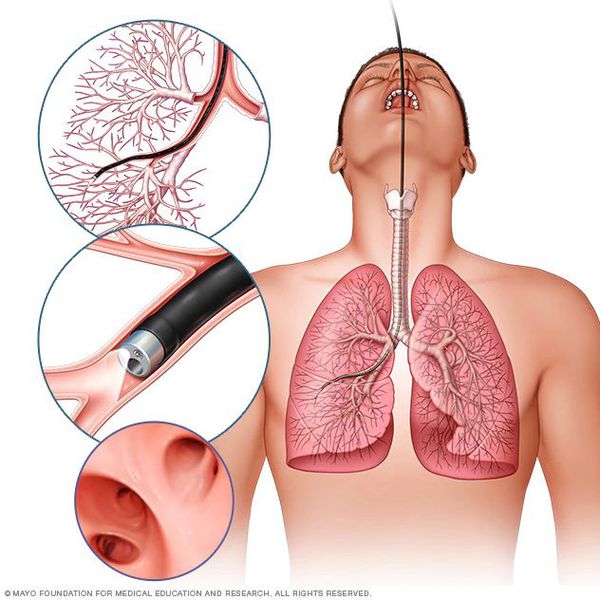
- диагностическая бронхоскопия для исключения аномалии бронхиального дерева, а также инородного тела в трахее и бронхах.
Также бронхоскопия может потребоваться для исследования слизистой бронхов, взятия промывных вод на цитологический и бактериологический анализ.
Лечение обструктивного бронхита у детей
Лечение бронхиолита, острого или повторного эпизода рецидивирующего обструктивного бронхита — одна из серьёзных неотложных ситуаций. Поэтому прежде всего доктор должен решить, где будет лечиться ребёнок: в стационаре или в амбулаторных условиях, т. е. на дому.
Показаниями для госпитализации являются:
- возраст малыша до года;
- тяжёлая степень обструкции;
- наличие тяжёлой сопутствующей патологии;
- отягощённый преморбидный фон (рахит, недоношенность, перинатальная энцефалопатия и др.);
- асоциальная семья.
Во всех остальных случаях ребёнок может лечиться амбулаторно.
Основные принципы терапии :
- Этиотропное лечение — направлено на борьбу с причиной развития болезни. Может включать противовирусные и при необходимости иммунотропные препараты. Использовать их в рутинной практике Союз педиатров России не рекомендует, но при наличии признаков гриппа их применение оправдано [16][17][18] . Антибактериальные средства могут назначать только при развитии бактериальных осложнений или активации внутренней микрофлоры.
- Патогенетическая терапия — подавляет механизмы, ведущие к обструкции бронхов. Показаны ингаляции с селективными бронхолитиками или ингаляционными глюкокортикостероидами через специальное устройство — компрессорный небулайзер.
- Симптоматическая терапия — приём жаропонижающих препаратов.
- Улучшение дренажной функции бронхов и уменьшение вязкости мокроты. Для разжижения секрета и ускорения его выхода из бронхов показаны муколитики, мукокинетики, употребление достаточного количества жидкости. Отхождению мокроты также способствует перкуссионный массаж грудной клетки, вибромассаж и постуральный дренаж — принятие специального положения, особенно после ингаляции.
Показан полупостельный режи, обильное питье (отвары, морсы, травяные чаи) и гипоаллергенная диета (в основном молочная и растительная пища). Комнату больного нужно регулярно проветривать, ежедневно проводить в ней влажную уборку и увлажнять воздух, чтобы облегчить дыхание и отхождение мокроты.
Если уровень кислорода в крови меньше 90 %, требуется кислородотерапия. Кислород подаётся через носовые катетеры или в кислородной палатке.
Отсасывание слизи из бронхов показано при густой, вязкой мокроте, слабом откашливании и утомлении грудных мышц. Проводится в условиях стационара с помощью электроотсосов и откашливателей.
Среди возможных осложнений, связанных с лечением, наиболее частыми являются:
- индивидуальная непереносимость того или иного препарата;
- побочные действия назначенного средства;
- передозировка препарата при несоблюдении правил его приёма [5][8][10] .
Прогноз. Профилактика
При своевременно начатом лечении, чётком соблюдении кратности приёма препаратов и ингаляций, регулярном смотре ребёнка лечащим врачом и коррекции лечения прогноз исхода обструктивного бронхита чаще благоприятный. В противном случае острое течение обструктивного бронхита нередко может переходить в рецидивирующее, а в редких ситуациях — и в непрерывно рецидивирующее.
У 15-30 % детей в результате заболевания развивается бронхиальная астма. У 30-50% детей обструктивный бронхит повторяется в течение года. Этому способствуют очаги хронической инфекции, аллергические заболевания и частые ОРВИ. Однако в возрасте 6-10 лет у большинства детей рецидивы прекращаются [15] .
Чтобы избежать повторных эпизодов заболевания, ребёнок должен оставаться на диспансерном учёте у педиатра, детского пульмонолога или аллерголога в течение года. Детям с рецидивом обструктивного бронхита после трёх лет следует сделать кожные пробы с наиболее распространёнными аллергенами. Положительные результаты проб, повторные приступы обструкции, особенно после ОРВИ, говорят о развитии бронхиальной астмы.
Основные меры профилактики направлены на избегание факторов риска и укрепление иммунитета ребёнка. Для этого необходимо:
- ограничить контакт ребёнка с больными, стараться не переохлаждаться;
- рационально и полноценно питаться, включить в рацион достаточные количество мяса, рыбы, творога, сыра, яиц, овощей, фруктов, кисломолочных продуктов и жидкости, исключить продукты, вызывающие аллергическую реакцию;
- профилактически лечить хронические очаги инфекции;
- регулярно закаляться, вести активный образ жизни, рассчитывать физическую нагрузку с учётом возраста ребёнка;
- вакцинироваться [6][10] .
Источник