Алгоритм неотложной помощи при геморрагическом шоке
Срочная остановка кровотечения (при кровопотере 1,5% от массы тела и продолжающемся кровотечении – экстирпация матки, при необходимости перевязка внутренней повздошной артерии на фоне восполнения ОЦК).
Обеспечение проходимости дыхательных путей, оксигенотерапия, при необходимости искусственная вентиляция легких.
Восполнение кровопотери и дефицита ОЦК. Инфузия проводится со скоростью 200 мл/минуту в 2-3 периферических или 1-2 центральных вены (скорость инфузии зависит от диаметра катетера, а не от диаметра сосуда) до АД 80-90 мм. рт.ст. с уменьшением скорости инфузии до 150-100-50 мм/минуту.
Объем ИТТ при кровопотере до 1% от массы тела – 20 мл на кг/массы тела, при кровопотере 1-1,5% от массы тела – 150-180% от объема кровопотери, при кровопотере 1,5-2% от массы тела – 180-220% от объема кровопотери, при кровопотере свыше 2% от массы тела – 200-250% от объема кровопотери.
Заслуживает внимания применение 7-7,5% раствора хлорида натрия в дозе 3-4 мл/кг массы тела.
При критическом ухудшении гемодинамики
преднизолон 8 мг/кг массы тела
дексазон 1 мг/кг массы тела
гидрокортизон 1,5-2 г/сутки;
4.2. вазоактивные препараты
дофамин 200 мг в 250-500 мл 5% растворе глюкозы (800-400 мкг/мл) со скоростью инфузии начиная с 2-5 мкг/кг в минуту, постепенно увеличивая до желаемого гемодинамического эффекта, но не более 50 мкг/кг в минуту.
Коррекция метаболического ацидоза:
4% раствор натрия гидрокарбоната 2 мл/кг массы тела или до рН мочи 7,5.
* 2,4% раствор эуфиллина 3 мг/кг массы тела
* при низком ЦВД манит или сорбит 0,5-1 г/кг
* после восполнения ОЦК лазикс (фуросемид) 1 мг/кг массы тела
Во время ИТТ диурез необходимо поддерживать на уровне 50-60 мл/час
* трентал 100 мг/250 мл изотонического раствора хлорида натрия.
Сердечные гликозиды (при восполненном ОЦК):
коргликон 0,06% -1 мл или
строфантип 0,05%-0,5 мл на 20 мл 40% раствора глюкозы
Алгоритм оказания неотложной помощи при ТЭЛА
Мероприятия первой очереди
На догоспитальном этапе:
Срочная госпитализация в стационар III степени риска
Транспортировка в горизонтальном положении
Катетеризация периферической вены
Измерение АД, ЧСС в динамике
Гепарин 5000-10000 тыс. ЕД внутривенно струйно
Обезболивание: трамал, кетанов, наркотические аналгетики.
На госпитальном этапе:
Катетеризация периферической или центральной вены.
Кислородотерапия, подготовить все для перевода на ИВЛ
Подготовить все для проведения сердечно-лёгочно-церебральной реаниации
Гепарин 5000-10000 ЕД внутривенно струйно, затем постоянная внутривенная инфузия 10-15 Ед/кг/мин. Необходимо добиваться увеличения АПТВ в 1,5-2 раза. Продолжительность терапии гепарином: 5-7 суток. Необходимо учитывать противопоказания к применению прямых антикоагулянтов
Дезагреганты – аспирин 500-1000 мг, трентал 500-1000 мг, никотиновая кислота, компламин, тиклид.
Непрямые антикоагулянты: прием начинают с 1 суток на фоне гепаринотерапии – 10 мг/сутки и проводят в таком сочетании 5-7 дней.
Тромболизис: стрептокиназа в\в 250000 МЕ, затем постоянная инфузия 100000 МЕ/ч в течение суток. Во время беременности, родов и в ближайшем послеродовом периоде этот метод противопоказан ввиду опасности развития маточного кровотечения.
Обезболивание: трамал, кетанов, наркотические анальгетики
Вазопрессоры- допмин; и b1 –адреномиметики – добутрекс
Ограничить инфузионную терапию до 10-15 мл/кг сутки.
Источник
Геморрагический шок
Используйте навигацию по текущей странице
Геморрагический шок (ГШ) — это критическое состояние организма, связанное с острой кровопотерей, в результате чего возникает кризис макро-и микроциркуляции, синдром полиорганной и полисистемной недостаточности. С патофизиологической точки зрения — это кризис микроциркуляции, его неспособность обеспечить адекватный тканевой обмен, удовлетворить потребность тканей в кислороде, энергетических продуктах, удалить токсичные продукты обмена.
Организм здорового человека кровопотерю до 20% ОЦК (примерно 1000 мл) может восстановить за счет аутогемодилюции и перераспределению крови в сосудистом русле. При кровопотере более 20-25% эти механизмы могут ликвидировать дефицит ОЦК. При массивной кровопотере стойкая вазоконстрикция остается ведущей «защитной» реакцией организма, в связи с чем поддерживается нормальный или близкий к нему артериальное давление, осуществляется кровоснабжение мозга и сердца (централизация кровообращения), но за счет ослабления кровотока в мышцах внутренних органов, в том числе в почках, легких, печени.
Долговременная устойчивая вазоконстрикция, как защитная реакция организма сначала, в течение некоторого времени поддерживает в определенных пределах артериальное давление, в дальнейшем, при прогрессировании шока и при отсутствии адекватной терапии, способствует последовательному развитию тяжелых нарушений микроциркуляции, формированию «шоковых» органов и развитию острой почечной недостаточности и других патологических состояний.
Тяжесть и скорость нарушений при ГШ зависит от длительности артериальной гипотонии, восходящего состояния органов и систем. При восходящей гиповолемии кратковременная гипоксия в родах ведет к шоку, так как является пусковым механизмом нарушения гемостаза.
Клиника геморрагического шока
Геморрагический шок проявляется слабостью, головокружением, тошнотой, сухостью во рту, потемнением в глазах, при увеличении кровопотери — потерей сознания. В связи с компенсаторным перераспределением крови ее количество уменьшается в мышцах, коже проявляется бледностью кожных покровов с серым оттенком конечности холодные, влажные. Уменьшение почечного кровотока проявляется снижением диуреза, в последующем с нарушением микроциркуляции в почках, с развитием ишемии, гипоксии, некроза канальцев. При увеличении объема кровопотери нарастают симптомы дыхательной недостаточности: одышка, нарушение ритма дыхания, возбуждение, периферийное цианоз.
Выделяют четыре степени тяжести геморрагического шока:
- I степень тяжести отмечается при дефиците ОЦК 15%. Общее состояние удовлетворительное, кожные покровы бледного цвета, незначительное тахикардия (до 80-90 уд / мин) АД в пределах 100 мм рт.ст., гемоглобин 90г / л, центральное венозное давление в норме.
- II степень тяжести — дефицит ОЦК до 30%. Общее состояние средней тяжести, жалобы на слабость, головокружение, потемнение в глазах, тошноту, кожа бледная, холодная. Артериальное давление 80-90 мм рт.ст., центральное венозное давление ниже 60 мм вод.ст., тахикардия до 100-120 уд / мин, диурез снижен, гемоглобин 80г / л и ниже.
- III степень тяжести имеет место при дефиците ОЦК 30-40%. Общее состояние тяжелое. Наблюдается резкая заторможенность, головокружение, кожные покровы бледного цвета, акроцианоз, артериальное давление ниже 60-70 мм рт.ст., ЦВД падает (20-30 мм вод.ст. и ниже). Наблюдается гипотермия, частый пульс (130-140 уд / мин), олигурия.
- IV степень тяжести наблюдается при дефиците ОЦК более 40%. Состояние очень тяжелое, сознание отсутствует. Артериальное давление и центральное венозное давление не определяется, пульс отмечается только на сонных артериях. Дыхание поверхностное, учащенное, с патологическим ритмом, отмечается подвижное возбуждения, гипорефлексия, анурия.
Лечение геморрагического шока
- Быстрая и надежная остановка кровотечения.
- Пополнение ОЦК и поддержания макро-, микроциркуляции и адекватной тканевой перфузии с использованием управляемой гемодилюции, гемотрансфузии, реокорректоров, глюкокортикоидов и др..;
- Искусственная вентиляция легких в режиме умеренной гипервентиляции с положительным давлением в конце выдоха (профилактика «шоковых легких»)
- Лечение синдрома дессеминированного внутрисосудистого свертывания, нарушений кислотно-основного состояния, белкового и водно-электролитного обмена, коррекция метаболического ацидоза;
- Обезболивание, лечебный наркоз, антигипоксическая защита мозга;
- Поддержание адекватного диуреза на уровне 50-60 мл / час;
- Поддержание деятельности сердца, печени;
Устранение причины кровотечения — главный момент лечения геморрагического шока. Выбор метода остановки кровотечения зависит от ее причины. При лечении большое значение имеет скорость компенсации кровопотери и своевременное хирургическое лечение. При II степени тяжести геморрагический шок является абсолютным показанием к оперативной остановке кровотечения.
Инфузионная терапия при геморрагическом шоке должна проводиться в 2-3 вены: при АД в пределах 40-50 мм рт.ст. объемная скорость инфузии должна быть 300 мл / мин при АД 70-80 мм рт.ст. — 150-200 мл / мин при стабилизации АД до 100-110 мм рт.ст. инфузия проводится капельно под контролем АД и почасового диуреза.
Соотношение коллоидов и кристаллоидов должно быть 2:1. В инфузионную терапию включаются: реополиглюкин, волекам, эритромасса, нативная или свежезамороженная плазма (5-6 флаконов), альбумин, раствор Рингера-Локка, глюкоза, панангин, преднизолон, коргликон, для коррекции метаболического ацидоза — 4% раствор гидрокарбоната натрия, трисамин. При гипотензивном синдроме — введение дофамина или допамина. Объем инфузии должен превышать предполагаемую кровопотерю на 60-80%, одновременно проводится гемотрансфузия в объеме не более 75% кровопотери при ее одномоментном замещении, затем отсроченная гемотрансфузия в меньших дозах.
Для ликвидации вазоспазма после устранения кровотечения и ликвидации дефицита ОЦК применяют ганглиоблокаторы с препаратами, которые улучшают реологические свойства крови (реополиглюкин, трентал, компламин, курантил). Необходимо применять глюкокортикоиды в больших дозах (30-50мг/кг гидрокортизона или 10-30мг/кг преднизолона), мочегонные средства, искусственную вентиляцию легких.
Для лечения ДВС-синдрома при ГШ применяют свежезамороженную плазму, ингибиторы протеаз — контрикал (трасилол) по 60-80000 ОД, гордокс по 500-600000 ОД. Дицинон, этамзилат, андроксон снижают ломкость капилляров, усиливают функциональную активность тромбоцитов. Применяют сердечные гликозиды, иммунокорректоры, витамины, по показаниям — антибактериальную терапию, анаболики (неробол, ретаболил), эссенциале.
Летальность при геморрагическом шоке зависит от времени устранения кровотечения, объема кровопотери и проведения мероприятий интенсивной терапии. В настоящее время она составляет около 15% от всех случаев.
Большое значение после интенсивной терапии имеет реабилитационная терапия, лечебная гимнастика.
Источник
Геморрагический и гиповолемический шок
Общие сведения
Гиповолемический шок представляет собой патологическое состояние, развивающееся под влиянием снижения объема циркулирующей крови в кровеносном русле или дефицита жидкости (дегидратации) в организме. Как следствие, снижается ударный объем и степень наполнения желудочков сердца, что приводит к развитию гипоксии, перфузии тканей и расстройству метаболизма. Гиповолемический шок включает:
- Геморрагический шок, в основе развития которого острая патологическая потеря крови (цельной крови/плазмы) в объеме превышающим 15-20% от всего ОЦК (объема циркулирующей крови).
- Негеморрагический шок, развивающийся по причине выраженной дегидратации организма, вызванной неукротимой рвотой, диареей, обширными ожогами.
Гиповолемический шок развивается преимущественно при больших потерях жидкости организмом (при патологическом жидком стуле, потере жидкости с потом, неукротимой рвоте, перегревании организма, в виде явно неощутимых потерь). По механизму развития он близок к геморрагическому шоку, за исключением того, что жидкость в организме теряется не только из сосудистого кровеносного русла, но и из внесосудистого пространства (из внеклеточного/внутриклеточного пространства).
Наиболее часто в медицинской практике встречается геморрагический шок (ГШ), представляющий собой специфический ответ организма на кровопотерю, выражающийся комплексом изменений с развитием гипотензии, гипоперфузии тканей, синдрома малого выброса, расстройств гемокоагуляции, нарушения проницаемости сосудистой стенки и микроциркуляции, полисистемной/полиорганной недостаточности.
Пусковым фактором ГШ служит патологическая острая кровопотеря, развивающаяся при повреждении крупных кровеносных сосудов в результате открытой/закрытой травмы, повреждениях внутренних органов, при желудочно-кишечных кровотечениях, патологий в период беременности и родового акта.
Летальный исход при кровотечении наступает чаще в результате развития острой сердечно-сосудистой недостаточности и гораздо реже, в связи с утратой кровью своих функциональных свойств (нарушения функции кислородно-углекислого обмена, переноса питательных веществ и продуктов метаболизма).
Значение в исходе кровотечения имеют два основных фактора: объём и скорость потери крови. Принято считать, что острая одномоментная потеря циркулирующей крови за короткий промежуток времени в объёме порядка 40% несовместима с жизнью. Однако, встречаются ситуации, когда больные теряют значительный объём крови на фоне хронического/периодического кровотечения, а пациент не погибает. Это обусловлено тем, что при незначительных одноразовых или хронических кровопотерях существующие в организме человека компенсаторные механизмы достаточно быстро восстанавливают объем крови/скорость ее циркуляции и сосудистый тонус. То есть, именно скорость реализации адаптационных реакций определяет возможность сохранения/поддержания жизненно важных функций.
Различают несколько степеней острой кровопотери:
- I степень (дефицит ОЦК до 15%). Клинические симптомы практически отсутствуют, в редких случаях — ортостатическая тахикардия, показатель гемоглобина более 100 г/л, гематокрит 40% и выше.
- II степень (дефицит ОЦК 15-25%). Ортостатическая гипотензия, АД снижено на 15 мм рт.ст. и более, ортостатическая тахикардия, ЧСС увеличен более чем на 20/минуту, показатель гемоглобина в 80-100 г/л, уровень гематокрит 30-40%.
- III степень (дефицит ОЦК 25-35%). Присутствуют признаки периферической дисциркуляции (выраженная бледность кожи, на ощупь холодные конечности), гипотензия (систолическое АД 80-100 мм рт. ст.), ЧСС превышает 100/минуту, частота дыхания более 25/минуту), ортостатический коллапс, сниженный диурез (менее 20 мл/ч), гемоглобин в пределах 60-80 г/л, гематокрит — 20-25%.
- IV степень (дефицит ОЦК больше 35%). Отмечается нарушение сознания, гипотензия (систолическое АД менее 80 мм рт. ст.), тахикардия (ЧСС 120 /минуту и более), частота дыхания более 30/минуту, анурия; показатель гемоглобина менее 60 г/л, гематокрита – менее 20%.
Определение степени кровопотери может проводиться на основании различных прямых и относительных показателей. К прямым методам относятся:
- Калометрический метод (взвешивание излившейся крови путем колориметрирования).
- Гравиметрический метод (радиоизотопный метод, полиглюкинолвый тест, определение с помощью красителей).
К непрямым методам:
- Шоковый индекс Альговера (определяется по специальной таблице по соотношению частоты пульса и систолического давления).
На основании лабораторных или клинических показателей, наиболее доступными из которых являются:
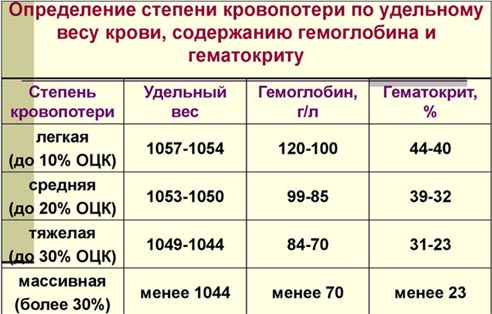
- По удельному весу крови, содержанию гемоглобина и гематокриту.
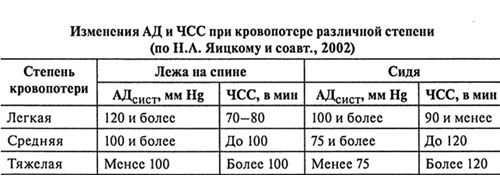
- По изменению гемодинамических показателей (АД и частоты сердечных сокращений).
Патогенез
К основным факторам развития геморрагического шока относятся:
- Выраженный дефицит ОЦК с развитием гиповолемии, что приводит к снижению сердечного выброса.
- Снижение кислородной ёмкости крови (уменьшается доставка кислорода к клеткам и обратная транспортировка углекислого газа. Также страдает процесс доставки питательных веществ и вывода продуктов метаболизма).
- Нарушения гемокоагуляции, вызывающие расстройства в микроциркуляторном сосудистом русле — резкое ухудшение реологических свойств крови — повышения вязкости (сгущение), активизация свертывающей системы крови, агглютинация форменных элементов крови и др.
Как следствие возникает гипоксия, чаще смешанного типа, капилляротрофическая недостаточность, обуславливающая нарушения функции органов/тканей и расстройство жизнедеятельности организма. На фоне нарушения системной гемодинамики и уменьшения интенсивности биологического окисления в клетках включаются (активизируются) адаптационные механизмы, направленные на поддержание жизнедеятельности организма.
Механизмы адаптации прежде всего включают в себя вазоконстрикцию (сужение сосудов), которая возникает из-за активации симпатического звена нейрорегуляции (выделение адреналина, норадреналина) и действия гуморально-гормональных факторов (глкокортикоиды, антидиуретический гормон, АКТТ и т.д.).
Вазоспазм способствует уменьшению ёмкости сосудистого кровеносного русла и централизации процесса кровообращения, что проявляется снижением объёмной скорости кровотока в печени, почках, кишечнике и сосудах нижних/верхних конечностей и создаёт предпосылки в дальнейшем для нарушения функции этих систем и органов. В тоже время, кровоснабжение головного мозга, сердца, лёгких и мышц, участвующих в акте дыхания, продолжает сохраняться на достаточном уровне и нарушается в самую последнюю очередь.
Этот механизм без выраженной активации других механизмов компенсации у здорового человека способен самостоятельно нивелировать утрату около 10–15% ОЦК.
Развитие выраженной ишемии большого тканевого массива способствует накоплению в организме недоокисленных продуктов, нарушениям в системе энергообеспечения и развитию анаэробного метаболизма. В качестве адаптационной реакции на прогрессирующий метаболический ацидоз можно считать усиление катаболических процессов, поскольку они способствует более полной утилизации кислорода различными тканями.
К относительно медленно развивающимся адаптивным реакциям относится перераспределение жидкости (её перемещение в сосудистый сектора из интерстициального пространства). Однако, такой механизм реализуется только в случаях медленно происходящего незначительного кровотечения. К менее эффективным приспособительным реакциям относятся увеличение частоты сердечных сокращений (ЧСС) и тахипноэ.
Развивающаяся сердечная/дыхательная недостаточность является ведущей в патогенезе острой кровопотери. Объемное кровотечение приводит к децентрализации системного кровообращения, запредельному снижению кислородной ёмкости крови и сердечного выброса, необратимым метаболическим нарушениям, «шоковым» повреждения органов с развитием полиорганной недостаточности и летальному исходу.
В патогенезе гиповолемического шока необходимо учитывать и роль развивающегося дисбаланса электролитов, в частности, концентрацию ионов натрия в сосудистом русле и внеклеточном пространстве. В соответствии с их концентрацией плазме крови выделяют изотонический тип дегидратации (при нормальной концентрации), гипертонический (повышенная концентрация) и гипотонический (пониженная концентрация) тип обезвоживания. При этом, каждый их этих типов обезвоживания сопровождается специфическими сдвигами осмолярности плазмы, а также внеклеточной жидкости, что оказывает существенное влияние на характер гемоциркуляции, состояние сосудистого тонуса и функционирование клеток. И это важно учитывать при выборе схем лечения.
Классификация геморрагического шока
Классификация геморрагического шока базируется на стадийности развития патологического процесса, в соответствии с чем выделяют 4 степени геморрагического шока:
- Шок первой степени (компенсированный обратимый шок). Обусловлен незначительным объемом кровопотери, которая достаточно быстро компенсируется функциональными изменениями в работе сердечно-сосудистой деятельности.
- Шок второй степени (субкомпенсированный). Развивающиеся патологические изменения компенсируются не полностью.
- Шок третьей степени (декомпенсированный обратимый шок). Выражены нарушения в различных органах и системах.
- Шок четвертой степени (необратимый шок). Характеризуется крайним угнетением жизненных функций и развитием необратимой полиорганной недостаточности.
Причины
Наиболее частой причиной развития геморрагического шока являются:
- Травмы — повреждения (переломы) крупных костей, ранения внутренних органов/мягких тканей с повреждением крупных сосудов, тупые травмы с разрывом паренхиматозных органов (печени или селезенки), разрыв аневризмы крупных сосудов.
- Заболевания, которые могут вызывать кровопотерю – острые язвы желудка/двенадцатиперстной кишки, цирроз печени с варикозным расширением вен пищевода, инфаркт/гангрена легкого, синдром Маллори-Вейса, злокачественные опухоли органов грудной и клетки ЖКТ, геморрагический панкреатит и другие заболевания с высоким риском разрыва кровеносных сосудов.
- Акушерские кровотечения, возникающее при разрыве трубы/внематочной беременности, отслойке/предлежании плаценты, многоплодной беременности, кесаревом сечении, осложнениях в течении родов.
Симптомы
Клиническая картина геморрагического шока развивается в соответствии с его стадиями. Клинически на первый план выступают признаки кровопотери. На стадии компенсированного геморрагического шока сознание, как правило, не страдает, больной отмечает слабость, может быть несколько возбужденным или спокойным, кожные покровы бледные, на ощупь — холодные конечности.
Важнейшим симптомом на этой стадии является запустевание подкожных венозных сосудов на руках, которые уменьшаются в объеме и становятся нитевидными. Пульс слабого наполнения, учащенный. Артериальное давление, как правило, нормальное, иногда повышенное. Периферическая компенсаторная вазоконстрикция обусловлена гиперпродукцией катехоламинов и возникает практически немедленно после кровопотери. На этом фоне, одновременно у пациента развивается олигурия. При этом, количество выделяемой мочи может снижаться наполовину и даже более. Резко снижается центральное венозное давление, что обусловлено уменьшением венозного возврата. При компенсированном шоке ацидоз чаще отсутствует или носит локальный характер и слабо выражен.
На стадии обратимого декомпенсированного шока признаки расстройств кровообращения продолжают углубляться. В клинической картине, для которой характерны признаки компенсированной стадии шока (гиповолемия, бледность, обильный холодный и липкий пот, тахикардия, олигурия) в качестве основного кардинального симптома выступает гипотония, что свидетельствует о расстройстве механизма компенсации кровообращения. Именно в стадии декомпенсации начинаются нарушения органного (в кишечнике, печени, почках, сердце, головном мозге) кровообращения. Олигурия, которая в стадии компенсации развивается вследствии компенсаторных функций, на этой стадии возникает на базе снижения гидростатического давления крови и расстройств почечного кровотока.
На этой стадии проявляется классическая клиническая картина шока: акроцианоз и похолодание конечностей, усиление тахикардии и появление одышки, глухость сердечных тонов, что свидетельствует об ухудшении сократимости миокарда. В ряде случаев отмечается выпадение отдельных/целой группы пульсовых толчков на периферических артериях и исчезновение при глубоком вдохе тонов сердца, что свидетельствует об крайне низком венозном возврате.
Больной заторможен или находится в состоянии прострации. Развивается одышка, анурия. Диагностируются ДВС-синдром. На фоне максимально выраженной вазоконстрикции периферических сосудов происходит прямой сброс в венозную систему артериальной крови через открывающиеся артериовенозные шунты, что позволяет повысить насыщение кислородом венозной крови. На этой стадии выражен ацидоз, являющийся следствием нарастающей тканевой гипоксии.
Стадия необратимого шока качественно не отличается от декомпенсированного шока, но является стадией ещё более выраженных и глубоких нарушений. Развитие состояния необратимости проявляется вопросом времени и определяется накоплением токсических веществ, гибелью клеточных структур, появлением признаков полиорганной недостаточности. Как правило, на этой стадии отсутствует сознание, пульс на периферийных сосудах практически не определяется, АД (систолическое) на уровне 60 мм рт. ст. и ниже, с трудом определяется, ЧСС на уровне 140/мин., дыхание ослаблено, ритм нарушен, анурия. Эффект от инфузионно-трансфузнонной терапии отсутствует. Длительность этой стадии составляет 12-15 часов и завершается летальным исходом.
Анализы и диагностика
Диагноз геморрагического шока устанавливается на основании осмотра пациента (наличие переломов, наружного кровотечения) и клинической симптоматики, отражающей адекватность гемодинамики (цвет и температура кожных покровов, изменения пульса и АД, подсчета шокового индекса, определение почасового диуреза) и данных лабораторного исследования, включающие: определение ЦВД, гематокрита, КОС крови (показатели кислотно-основного состояния).
Установление факта потери крови при наружном кровотечении затруднений не представляет. Но при его отсутствии и подозрении на внутреннее кровотечение необходимо учитывают и ряд косвенных признаков: при легочном кровотечении — кровохарканье; при язве желудка и 12-перстной кишки или патологии кишечника — рвоту «кофейной гущей» и/или мелену; при повреждении паренхиматозных органов — напряжение брюшной стенки и притупление перкуссионного звука в отлогих отделах живота и др. При необходимости, назначаются инструментальные исследования: УЗИ, рентгенография, МРТ, лапароскопия, назначают консультации различных специалистов.
Следует учитывать, что оценка объема кровопотери является приблизительной и субъективной и при ее неадекватной оценке можно упустить допустимый интервал выжидания и оказаться перед фактом уже развившейся картины шока.
Лечение
Лечение геморрагического шока условно целесообразно разделить на три этапа. Первый этап — неотложная помощь и интенсивная терапия до обеспечения устойчивости гемостаза. Неотложная помощь при геморрагическом шоке включает:
- Остановку артериального кровотечения временным механическим способом (наложение закрутки/артериального жгута или прижатие артерии к кости выше раны выше места травмы/раны, наложение зажима на кровоточащий сосуд) с фиксацией времени выполненной процедуры. Наложение на раневую поверхность тугой асептической повязки.
- Оценку состояния жизнедеятельности организма (степень угнетения сознания, определение пульса над центральными/периферическими артериями, поверка проходимости дыхательных путей).
- Перемещение тела пострадавшего в правильное положение с немного опущенной верхней половиной туловища.
- Иммобилизацию травмированных конечностей подручным материалом/стандартными шинами. Согревание пострадавшего.
- Адекватное местное обезболивание 0,5–1% раствором Новокаина/Лидокаина. При обширной травме с кровотечением — введение Морфина/Промедола 2–10 мг в сочетании с 0,5 мл раствора атропина или нейролептиков (Дроперидол, Фентанил 2–4 мл) или ненаркотических анальгетиков (Кетамин, Анальгин), при тщательном контроле дыхания и показателей гемодинамики.
- Ингаляция смесью кислорода и закиси азота.
- Адекватную инфузионно-трансфузионную терапию, что позволяет как восстановить потерю крови, так и нормализовать гомеостаз. Терапию после потери крови начинают проводить с установки катетера на центральной/крупной периферической вене и оценки объёма кровопотери. При необходимости введения большого объема плазмозамещающих жидкостей и растворов можно использовать 2-3 вены. Для этой цели более целесообразно использовать кристаллоидные и полиионные сбалансированные растворы. Из кристаллоидных растворов: раствор Рингера-Локка, изотонический раствор Натрия хлорида, Ацесоль, Дисоль, Трисоль, Квартасоль, Хлосоль. Из коллоидных: Гекодез, Полиглюкин, Реоглюман, Реополиглюкин, Неогемодез. При слабом эффекте или его отсутствии вводятся синтетические коллоидные плазмозаменители, обладающие гемодинамическим действия (Декстран, Гидроксиэтилкрахмал в объёмах 800-1000 мл. Отсутствие тенденции к нормализации гемодинамических показателей является показанием к внутривенному введению симпатомиметиков (Фенилэфрин, Допамин, Норэпинефрин) и назначения глюкокортикоидов (Гидрокортизон, Дексаметазон, Преднизолон).
- При выраженных нарушениях гемодинамики необходим перевод пациента на ИВЛ.
Второй/третий этапы интенсивной терапии при геморрагическом шоке проводятся в специализированном стационаре, и направлены на коррекцию гемической гипоксии и адекватное обеспечение хирургического гемостаза. Основными препаратами являются компоненты крови и натуральные коллоидные растворы (Протеин, Альбумин).
Интенсивная терапия проводится под мониторингом параметров гемодинамики, кислотно-основного состояния, газообмена, функции жизненно важных органов (почек, лёгких, печени). Большое значение отводится купированию вазоконстрикции, для чего можно использовать как мягко действующие препараты (Эуфиллин, Папаверин, Дибазол) и препараты с более выраженным действием (Клофелин, Даларгин, Инстенон). При этом дозы препаратов, путь и скорость введения подбирают исходя из недопущения артериальной гипотонии.
Алгоритм неотложной помощи при гиповолемическом шоке схематически представлен ниже.
Источник