- Полинейропатия
- Симптомы
- Причины
- Осложнения полинейропатии могут включать
- Диагностика
- Врач может назначить обследование
- Лечение
- Медикаментозное лечение
- Нейропатическая боль народная медицина
- Нейропатическая боль: трудный пациент. Часть 2
- Сергей Гапанович, заведующий кабинетом лечения боли, врач-анестезиолог-реаниматолог отделения анестезиологии и реанимации Могилевской больницы № 1, председатель Белорусского общества изучения боли. Лечение
- Фармакотерапия Причины неэффективности фармакотерапии НБ в реальной практике:
- Клинический случай: заключение
- Выводы
Полинейропатия
Периферическая нервная система передает информацию от головного и спинного мозга (центральной нервной системы) к остальным частям тела. Периферическая нейропатия может быть результатом травматических повреждений, инфекций, нарушения обмена веществ, наследственных причин и воздействия токсинов. Одной из наиболее распространенных причин полинейропатии является сахарный диабет.
Пациенты с периферической нейропатией обычно описывают боли, как ощущения покалывания или жжения. Во многих случаях, симптомы снижаются, если возникает компенсация основного заболевания.
Каждый нерв в периферической нервной системе имеет определенную функцию, так что симптомы зависят от типа нервов, которые оказались повреждены. Нервы подразделяются на:
- Чувствительные нервы, которые получают ощущения от кожи, такие как температура, боли, вибрации или давление
- Двигательные (моторные) нервы, которые контролируют движения мышц
- Вегетативные нервы, которые контролируют такие функции, как кровяное давление, частота сердечных сокращений, пищеварение и функцию мочевого пузыря
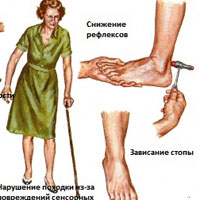
Симптомы
Симптомы полинейропатии, могут включать:
- Постепенное появление онемения и покалывание в ногах или руках, которые могут распространяться вверх по рукам и ногам
- Острая колющая или жгучая боль
- Повышенная чувствительность к прикосновениям
- Отсутствие координации и падения
- Мышечная слабость или паралич, если повреждены двигательные нервы
Если задействованы вегетативные нервы, симптомы могут включать:
- Непереносимость жары, а также изменение потоотделения
- Проблемы с пищеварением, мочевым пузырем или кишечником
- Изменения артериального давления, в результате чего могут появиться головокружение
Причины
Ряд факторов может привести к развитию невропатии, в том числе:
- Алкоголизм. Скудная диета может привести к дефициту витаминов.
- Аутоиммунные заболевания. Они включают такие заболевания как синдром Шегрена, системная красная волчанка, ревматоидный артрит, синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия и некротический васкулит.
- Диабет. Более чем у половины пациентов с диабетом развиваются некоторые типы нейропатии.
- Воздействие ядов. Токсичные вещества включают в себя тяжелые металлы или химикаты.
- Лекарства. Некоторые лекарства, особенно те, что используются для лечения рака (химиотерапия), могут привести к развитию периферической невропатии.
- Инфекции. К ним относятся некоторые вирусные или бактериальные инфекции, в том числе болезнь Лайма, опоясывающий лишай, вирус Эпштейна-Барр, гепатит С, проказа, дифтерия и ВИЧ.
- Наследственные заболевания. Например такое заболевание как болезнь Шарко-Мари-является наследственным типом нейропатии.
- Травма или компрессия на нерв. Травмы, такие как дорожно-транспортные происшествия, падения или спортивные травмы, могут повредить или даже привести к разрыву периферических нервов. Компрессия нерва может возникать при постоянном воздействии на периферические нервы.
- Опухоли. Злокачественные и доброкачественные опухоли могут повреждать нервы или оказывать давление на них.
- Дефицит витаминов. Витамины группы В, в том числе B-1, B-6 и B-12, витамин Е и ниацин имеют большое значение для нервов.
- Заболевания костного мозга. Они включают в себя наличие аномального белка в крови (моноклональные гаммопатии), миеломная болезнь, лимфома и амилоидоз.
- Другие заболевания. К ним относятся заболевания почек, заболевания печени, заболевания соединительной ткани и щитовидной железы (гипотиреоз).
Осложнения полинейропатии могут включать
- Ожоги и травмы кожи. Если есть онемение частей тела пациент не может чувствовать изменения температуры или боль.
- Инфекции. Ноги и другие области тела со сниженной чувствительностью могут незаметно повреждаться. Необходимо следить за целостностью кожных покровов, особенно если есть сахарный диабет так как даже незначительные повреждения кожи могут приводить к инфицированию тканей.
Диагностика
Врача при диагностике полинейропатии, в первую очередь, могут интересовать ответы на следующие вопросы
- Есть ли у пациента соматические заболевания, такие как диабет или заболевания почек?
- Когда появились симптомы?
- Были ли симптомы были постоянными или возникали эпизодически?
- Насколько выражены симптомы?
- Что приводит к увеличению или снижению симптомов?
- Были ли аналогичные симптомы у кого – то в семье пациента?
- Врачу необходима полная медицинская история болезни. Врач рассмотрит историю болезни, в том числе симптомы, образ жизни пациента, воздействие токсинов, наличие вредных привычек и семейную историю неврологических заболеваний.
- При неврологическом обследовании врач может проверить сухожильные рефлексы, силу и тонус мышц, способность чувствовать определенные ощущения, и координацию.
Врач может назначить обследование
- Методы визуализации КТ или МРТ могут выявить различные заболевания (в том числе опухоли).
- Нейрофизиология. Электромиография записывает электрическую активность в мышцах, что позволяет определить, вызваны ли симптомы, в том числе слабость, повреждением мышечной ткани или повреждением нерва. ЭНМГ проверяет проведения импульса по нервам и позволяет определить степень повреждения нервных волокон. Могут быть также проведены нейрофизиологические исследования вегетативной нервной системы — сенсорные тесты, которые регистрируют, как пациент чувствует касание, вибрацию, холод и тепло.
- Биопсия нерва. Врач может рекомендовать удаление небольшой части нерва, обычно чувствительного нерва, чтобы изучить морфологические изменения в нерве для того, чтобы определить причину повреждения нерва.
- Биопсия кожи. При этом исследовании удаляется небольшая часть кожи для исследования количества нервных окончаний. Снижение количества нервных окончаний свидетельствует о невропатии.
- Лабораторные методы исследования необходимы для исключения различных заболеваний, таких как сахарный диабет, аутоиммунные заболевания болезни почек и Т.Д.
Лечение
Целью лечения полинейропатии является лечение основного заболевания и минимизация симптомов. Если лабораторные тесты и другие методы обследования указывают на отсутствие основного заболевания, врач может рекомендовать выжидательную тактику, для того чтобы увидеть, есть самостоятельное уменьшение симптомов нейропатии. Если есть воздействие токсинов или алкоголя, врач будет рекомендовать избегать этих веществ.
Медикаментозное лечение
Лекарства, используемые для облегчения болей при полинейропатии включают в себя:
- Обезболивающие, такие как парацетамол или из группы НПВС снижают болевые проявления
- Лекарства, содержащие опиоиды, такие как трамадол (Conzip, Ultram ER и другие) или оксикодон (Oxycontin, Roxicodone и другие), могут привести к развитию зависимости и наркомании, так что эти препараты, как правило, назначают только тогда, когда другие методы лечения не оказывают эффекта.
- Противосудорожные. Медикаменты, такие как габапентин (Gralise, Neurontin) и прегабалин (Лирика), синтезированные для лечения эпилепсии, могут значительно снижать боль при нейропатии. Побочные эффекты этих препаратов могут включать сонливость и головокружение.
- Капсаицин. Крем, содержащий это вещество (в природе встречается в остром перце) может применяться для некоторого облегчения симптомов нейропатии. Но учитывая раздражающее действие капсаицина на кожу не все пациенты могут терпеть действие кремов с капсаицином.
- Антидепрессанты. Некоторые трициклические антидепрессанты, такие как амитриптилин, доксепин и нортриптилин (Pamelor), могут применяться для уменьшения болей при нейропатии через воздействия на центральную нервную систему.
- Ингибитор серотонина и обратного захвата норадреналина дулоксетин (Cymbalta) и антидепрессант венлафаксин (Effexor XR), также могут облегчить боль при периферической нейропатии, вызванной диабетом. Побочные эффекты могут включать сухость во рту, тошноту, сонливость, головокружение, снижение аппетита и запор.
- Внутривенное введение иммуноглобулина является основой лечения хронической воспалительной демиелинизирующей полинейропатии и других воспалительных нейропатий.
- Альфа-липоевая кислота. Используется для лечения периферической невропатии в Европе в течение многих лет. Этот антиоксидант помогает уменьшить симптомы. Прием альфа-липоевой кислота необходимо обсудить с врачом, потому он может повлиять на уровень сахара в крови. Другие побочные эффекты могут включать желудочные расстройства и сыпь на коже.
- Травы. Некоторые травы, такие как масла энотеры, может помочь уменьшить нейропатическую боль у пациентов с диабетом.
- Аминокислоты. Аминокислоты, такие как ацетил-L-карнитин, может помочь улучшить симптоматику периферической нейропатии у пациентов, перенесших химиотерапию и у пациентов с сахарным диабетом. Побочные эффекты могут включать тошноту и рвоту.
Кроме медикаментозного лечения могут применяться и другие методы лечения.
- Миостимуляция позволяет в определенной степени восстановить проведение нервно импульса по мышцам.
- Плазмаферез и внутривенное введение иммуноглобулина.
- ЛФК. При наличии мышечной слабости физические нагрузки позволяет улучшить силу и тонус мышц. Регулярные физические упражнения, такие как ходьба три раза в неделю, могут уменьшить боль при нейропатии, улучшить мышечную силу и помогают контролировать уровень сахара в крови. Гимнастики, такие как йога и тай-чи также могут быть достаточно эффективны.
- Акупунктура. Воздействие на биологически активные точки позволяет улучшить чувствительность нервных рецепторов и снизить болевые проявления.
Источник
Нейропатическая боль народная медицина
Нейропатическая боль: трудный пациент. Часть 2
(Окончание материала. Начало читайте здесь ).
 Сергей Гапанович, заведующий кабинетом лечения боли, врач-анестезиолог-реаниматолог отделения анестезиологии и реанимации Могилевской больницы № 1, председатель Белорусского общества изучения боли. Лечение
Сергей Гапанович, заведующий кабинетом лечения боли, врач-анестезиолог-реаниматолог отделения анестезиологии и реанимации Могилевской больницы № 1, председатель Белорусского общества изучения боли. Лечение
Принципы Фармакотерапии НБ
1. Формирование адекватных ожиданий пациента от лечения.
2. Начало системной терапии с более низких доз с плавной титрацией до средних и максимальных с учетом переносимости.
3. Прогнозирование и мониторинг побочных эффектов.
4. Достаточная длительность терапии.
5. Непрерывность и комплексность лечения.
Акцент необходимо сделать на мультидисциплинарное взаимодействие . Нефармакологические, неинвазивные методики должны использоваться максимально рано. Это физиотерапия, гимнастика, массаж, гигиена сна, реабилитация, когнитивно-поведенческая, зеркальная терапия, повторяющаяся транскраниальная магнитная стимуляция, транскраниальная стимуляция прямым электрическим током.
В 2019 году международной группой специалистов, занимающихся проблемой НБ, предложен алгоритм (опубликован в журнале Pain Medicine), который охватывает все аспекты как немедикаментозной, так и медикаментозной терапии, малоинвазивного (интервенционного) лечения, а также хирургические методы (нейростимуляция, установка интратекальных помп). Для достижения результата важно обратить внимание на последовательность в выполнении всех этапов.
Фармакотерапия  Причины неэффективности фармакотерапии НБ в реальной практике:
Причины неэффективности фармакотерапии НБ в реальной практике:
- неадекватный режим титрования,
- недостаточная доза препарата,
- непереносимые побочные эффекты,
- низкая комплаентность к терапии,
- отсутствие учета коморбидных боли расстройств и соматических нарушений, ограничивающих назначение препаратов.
Для преодоления проблемы резистентности НБ:
- ступенчатая титрация дозы антиконвульсантов и антидепрессантов до эффективной (300 мг прегабалина, 1800 мг габапентина, 60 и 120 мг дулоксетина),
- начало терапии с вечерней дозы,
- минимальный период титрации дозы 3–7 дней,
- более низкие дозы у пожилых и ослабленных, у пациентов с нарушением функции почек (например, 25 мг прегабалина),
- предупреждение о возможных побочных эффектах.
Малоинвазивные (интервенционные) методы лечения НБ включают:
- лечебные и диагностические блокады нервов и сплетений,
- эпидуральное введение стероидов (интраламинарно, трансфораминально, каудально),
- импульсная радиочастотная абляция,
- адгезиолизис (введение гиалуронидазы, изо- или гипертонического раствора натрия хлорида, стероидов через катетер),
- симпатические блокады (комплексный региональный болевой синдром),
- радиочастотная и криоденервация.
Ключевые моменты хирургической нейромодуляции:
- подтвержденный диагноз НБ,
- должна предшествовать назначению сильных опиоидов,
- интенсивность боли более 50/100 баллов по шкале ВАШ,
- длительность боли более 6 месяцев,
- предшествующая адекватная фармакотерапия,
- эффективность тестовой стимуляции (>50 % уменьшение боли) в рамках комплексной мультимодальной терапии.
В свете проблемы резистентной НБ (до 5 %) хирургические методы становятся особенно актуальными.
При установке интратекальных лекарственных помп в странах с эффективной службой боли чаще всего используются наркотические анальгетики — морфин в виде монопрепарата или в сочетании с бупивакаином, а также клонидин, баклофен, зиконотид. Включаются пациенты, требующие назначения >50 единиц эквивалентных морфину опиоидов (обязательно >90). К методике прибегают при недостаточном эффекте применяемых схем терапии НБ (резистентная НБ), непереносимых побочных эффектах. Важное условие — отсутствие психических заболеваний, способных повлиять на результат.
Клинический случай: заключение
Вернемся к проблеме пациентки, описанной в начале статьи. Случай имеет типичные проявления постгерпетической невралгии, включая явный анамнез опоясывающего герпеса, дерматомные непрерывные и пароксизмальные боли и аллодинию.
После оценки боли (с помощью опросника DN4) мы бы начинали лечение локальными формами, например, 5 % лидокаиновыми пластырями (на основе некоторых клинических доказательств эффективности и очень низкого риска побочных эффектов) или 8 % капсаициновым пластырем.
Если адекватная польза не достигается, следует добавить прегабалин либо габапентин: они имеют эффективность, аналогичную эффективности трициклических антидепрессантов, при этом с меньшим риском серьезных побочных эффектов (учитывая возраст больного и коморбидность).
Таким пациентам следует как можно скорее вернуться к нормальной физической и социальной деятельности. Если движения затруднены болью, показаны физиотерапия и ранняя мобилизация.
Пациентов необходимо проинформировать как о преимуществах, так и о потенциальных побочных эффектах терапии. Они должны понимать, что улучшение состояния не будет немедленным и, вероятно, потребуются изменения лечебной тактики.
Необходимо регулярное наблюдение для оценки эффективности обезболивания, побочных эффектов, удовлетворенности лечением и повседневной жизнедеятельности. Если облегчение боли недостаточно, дозы препаратов увеличиваются. Если пациент имеет неадекватный ответ на терапию или беспокоящие побочные эффекты, можно рассмотреть возможность перехода на трициклические антидепрессанты, а также направить к специалисту по лечению боли, обсудить возможности интервенционного лечения.
!К сожалению, пациентка не получила вакцинации против опоясывающего герпеса, которая значительно снижает риск развития постгерпетической невралгии.
Выводы
Что важно в лечении НБ:
- подтверждение диагноза и этиологии,
- этиологическая терапия,
- управление сопутствующими факторами (сахарный диабет, депрессия, ожирение),
- обучение пациента,
- титрация всех системных препаратов,
- фармакотерапия не менее 6 месяцев в индивидуально подобранной дозе.
Многие привычные в лечении боли препараты потенциально неэффективны (НПВП, парацетамол, бензодиазепины, нейролептики, антиэпилептические, влияющие на натриевые каналы (окскарбазепин, ламотриджин), ингибиторы обратного захвата серотонина и др.).
Сегодня на белорусском рынке лекарственных средств недоступны локальные формы лидокаина 5 %, капсаицина 8 % в виде трансдермальных терапевтических субстанций, в лечении НБ не применяются инъекции ботулинического токсина типа А.
Стоит задуматься о вакцинации против опоясывающего герпеса (особенно групп риска — пожилых людей), что позволит избежать тяжелых последствий в виде трудноизлечимой НБ.
Врачам, курирующим пациентов с НБ, в случаях рефрактерной симптоматики стоит своевременно включать в схему терапии интервенционные и хирургические методы.
Необходимо развивать национальную службу боли, способную повысить доступность современных методов терапии.
Источник

 Сергей Гапанович, заведующий кабинетом лечения боли, врач-анестезиолог-реаниматолог отделения анестезиологии и реанимации Могилевской больницы № 1, председатель Белорусского общества изучения боли. Лечение
Сергей Гапанович, заведующий кабинетом лечения боли, врач-анестезиолог-реаниматолог отделения анестезиологии и реанимации Могилевской больницы № 1, председатель Белорусского общества изучения боли. Лечение 
 Причины неэффективности фармакотерапии НБ в реальной практике:
Причины неэффективности фармакотерапии НБ в реальной практике: 



