Неблагоприятное воздействие лекарственных препаратов
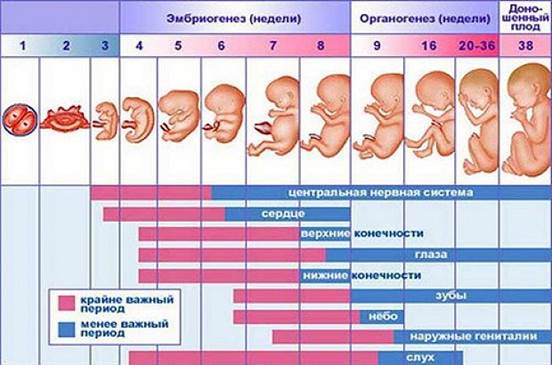
Врожденные аномалии у детей имеют широкий этиологический спектр. В настоящее время актуальность проблемы высока как на всем земном шаре, так и в России. Статистически частота врожденных пороков развития в России составляет 5-6 случаев на 1000 детей, тогда как в странах Европы 3-4 случая на 1000 родов. В настоящее время медицина не до конца выяснила причины врожденных аномалий у детей. Известно, что 10% врожденных пороков вызваны хромосомными и генетическими изменениями, 1% пороков вызваны действием лекарственных препаратов, в остальных 89% случаев изменения повлекли иные факторы. Путем рандомизированного исследования в странах мира лекарственные препараты во время беременности принимали более 80% опрошенных по данным Всемирной организации здравоохранения[2, 5]. Лекарства, которые выписывают доктора беременным, необходимы для нормального протекания беременности и развития здорового ребенка. Однако, есть определенный процент женщин, которые прибегают к самолечению, не выполняя указания врача. Во время беременности выделяют 3 триместра, в каждом из которых бесконтрольный и неправильный прием лекарственных средств может привести к врожденным порокам развития. Анализируя периоды беременности можно отметить, что отклонения от нормы будущего ребенка связаны с приемом лекарственных препаратов. Так, в первый триместр беременности, с 1-ой по 12-13-ю гинекологическую неделю, зародыш претерпевает ряд изменений, среди которых образование наружных половых органов, появляется точечно окостенение в хрящевом скелете, а также начинают функционировать мышцы, происходит окончание формирования плаценты[3]. (Рис.1) Во время 1-2 недели беременности, которые являются критическим периодом, эмбрион чувствителен к действию лекарств и при неправильном их приеме может произойти внутриутробная смерть зародыша. Второй триместр беременности длительностью с 14-ой по 26-ю гинекологическую неделю отличается относительным спокойствием, для этого периода характерно совершенствование органов и систем органов, которые начали закладываться в первом триместре. Третий триместр продолжается с 27-ой недели до родов. На данном этапе происходит формирование плода в плаценте. Происходит совершенствование нервной системы, почек, печени, органов чувств. Развиваются дыхательный, глотательный рефлексы. Плод набирает массу и активно растет в длину [3]. (Рис.1)
Рис.1 Внутриутробное развитие
Различают 3 вида патологических вариантов воздействия лекарственных средств на развитие плода: эмбриотоксический, тератогенный,фетотоксический. Эмбриотоксическое действие лекарственных препаратов, возникающее в первые 2-3 недели беременности, отмечается в негативном влиянии на зиготу и бластоцисту. Как следствие, может возникнуть гибель плода или морфофункциональные нарушения клеточных систем. Среди препаратов, которые вызывающие эмбриотоксическое действие выделяют противоопухолевые средства, противосудорожные препараты, никотин, эстрогены, гестогены, минералокортикоиды, антибиотики, сульфаниламиды, мочегонные препараты. (Табл. 1) Тератогенные эффекты, возникающие с 3 недели эмбриогенеза, вызывают нарушения биохимического, морфологического и функционального характера. Действие зависит от химической структуры, способности проникать через плаценту, дозировки препарата и скорость выведение лекарства из организма матери. По опасности препараты с тератогенными эффектами делятся на 3 группы: препараты, высоко опасные для плода, их употребление категорически запрещается даже за 6 месяцев до беременности, лекарства с определенной тератогенной опасностью, препараты, вызывающие отклонения при наличии определенных условий, например, высокий возраст беременной женщины, дозы применяемых лекарств [6]. Препараты с тератогенными эффектами являются наиболее опасными, так как они действуют на плод во время гистогенеза и органогенеза. Таким образом нарушение дифференцировки тканей может привести к порокам опорно-двигательной системы, а также внутренних органов. К таким средствам относятся: противоэпилептические средства, препараты половых гормонов, антибиотики, антикоагулянты, анальгетики, антидепрессанты, противомалярийные и противоопухолевые средства. Также известно, что прием ретиноидов, которые оказывают тератогенный эффект, вызывал врожденные аномалии развития, даже если курс лечения был завершен до начала беременности. (Табл. 1) [2,7]. Фетотоксическое действие наблюдается с 14-ой по 38-ую неделю беременности. Вызывают дисфункцию жизненно-важных систем органов. Примеры препаратов: аминогликозидные антибиотики, бета-адреномиметики и т.д. ( Табл. 1) [2,7] Лекарственные препараты проникают в организм плода через систему «мать-плацента-плод». Безусловно, самым важным органом во время беременности является плацента. Она служит своеобразным барьером между организмом матери и плода. Изначально толщина плаценты достигает 25мкм, но ближе к завершению беременности плацента становится заметно тоньше, ее толщина достигает 2 мкм. Этот факт способствует более легкому проникновению лекарств через плацентарный барьер в кровь плода. Также на ослабление плацентарного барьера влияют различные заболевания, например, сахарный диабет. Способность к проникновению различных веществ через плаценту обусловлена различными факторами, среди которых морфофункциональное состояние плаценты, плацентарный кровоток, физико-химическая характеристика лекарственных веществ и т.д. Известно, что большей проницаемостью через плаценту обладают низкомолекулярные вещества. Проникновение различных веществ через плаценту возможно различными путями, среди которых пиноцитоз, диффузия, активный транспорт. После проникновения лекарственного препарата происходит его дальнейшее попадание в пупочную вену, поэтому препарат достигает главных органов, например, сердце и мозг, минуя печень. Также важной проблемой является то, что некоторые препараты могут несколько раз циркулировать по организму плода, вызывая у него больший риск возникновения аномалий и пороков [8].
Таблица 1. Влияние лекарственных препаратов на развитие плода в первом, втором и третьем триместре беременности [4,5,9].
Источник
ЛЕКАРСТВЕННАЯ ТОКСИЧНОСТЬ В ПРАКТИКЕ ТЕРАПЕВТА
Современная медицина не может обойтись без лекарственных препаратов. Однако их применение нередко влечет за собой побочные эффекты и негативные реакции у пациентов.
ЧТО ГОВОРИТ ВОЗ?
Для большинства пациентов побочные эффекты и негативные реакции от приема лекарственных препаратов означают практически одно и то же. А вот врачи и фармацевты знают в чем разница. Итак, согласно определению Всемирной организации здравоохранения (ВОЗ):
- побочный эффект (side effect) — это любой непреднамеренный эффект лекарственного средства (ЛС), развивающийся при использовании его у человека в обычных дозах и обусловленный его фармакологическими свойствами;
- неблагоприятные лекарственные реакции (adverse drug reactions) — это вредные, опасные для организма реакции, развивающиеся непреднамеренно при приеме лекарственного средства в дозах, которые используются человеком для профилактики, диагностики и (или) лечения заболеваний, а также для коррекции и модификации физиологических функций.
Различие понятий заключается в том, что возникновение побочного эффекта связано с фармакологическими свойствами препарата (например, выраженное снижение артериального давления после приема гипотензивного средства) и может быть как благоприятным, так и неблагоприятным. А неблагоприятная реакция не зависит от его фармакологических свойств и имеет только негативное выражение.
При этом возникающие побочные лекарственные реакции следует отличать от токсических эффектов, которые развиваются в результате превышения дозы лекарственного средства и не встречаются при обычно использующихся терапевтических дозах.
«Факт возникновения побочных эффектов и неблагоприятных лекарственных реакций волнует врачей практически всех специальностей. Конечно, все мы помним знаменитую фразу о том, что все есть яд и ничего не лишено ядовитости. Поэтому крайне настороженно относимся ко всем реакциям организма пациента на любую лекарственную терапию. А наша терапевтическая практика свидетельствует о том, что эта настороженность не напрасна. Поэтому мы не только отслеживаем нежелательные последствия приема лекарственных препаратов, но и классифицируем эти последствия, — говорит гепатолог, проф. кафедры госпитальной терапии №2 лечебного факультета РНИМУ им. Н.И. Пирогова Людмила Ильченко. — Неаллергические побочные эффекты от приема лекарственных препаратов возникают в 80% случаев всех негативных проявлений приема лекарственного средства, а аллергические реакции — в 26%».
МЕХАНИЗМ ИМЕЕТ ЗНАЧЕНИЕ
Механизмы развития нежелательных побочных эффектов бывают разными.
- Прямое токсическое действие. В этом случае нежелательные эффекты проявляются у данного лекарственного средства при выходе из терапевтического диапазона (передозировка).
«Бывают случаи, когда происходит привыкание пациента к лекарственному препарату, который в первое время терапии давал весьма позитивный эффект. Тогда пациент начинает увеличивать дозировку, не посоветовавшись об этом со своим лечащим врачом. Так, доза некоторых транквилизаторов, оказывающих противотревожное воздействие, обычно составляет 5–10 мг/день, а на фоне привыкания возрастает до 1000 мг/день. Такой «перебор» вызывает самые разные негативные реакции, угрожающие не только здоровью пациента, но и его жизни», — утверждает Людмила Ильченко.
- Фармакокинетический механизм воздействия — включает в себя такие стадии, как всасывание лекарственного средства, связывание его с белками крови, биотрансформацию, взаимодействие на уровне выведения.
«При совместном применении сразу нескольких лекарственных препаратов всасывание может ускоряться или замедляться. Это может приводить к образованию неактивных соединений, перистальтике, угнетению ферментов, — предупреждает проф. Ильченко. — Так, например, прием сразу двух и более противовоспалительных препаратов повышает концентрацию «свободных» антикоагулянтов и может привести к кровотечению, а также приводит к изменению активности ферментов печени».
- Фармакодинамический механизм — осуществляется на уровне фармакологических эффектов. Например, введение НПВС вместе с фуросемидом приведет к снижению мочегонного эффекта последнего.
- Фармацевтическое действие
«В этом случае мы нередко наблюдаем возникновение неожиданной реакции при смешивании лекарств в одном шприце или месте введения (инфузионный сосуд, желудочно–кишечный тракт и т.д.). Причем то или иное клинически значимое взаимодействие лекарств может выявиться у одного больного и не проявиться у другого, что может быть генетически обусловлено или зависеть от исходного уровня печеночного метаболизма», — считают терапевты.
КЛАССИФИКАЦИЯ ПОБОЧНЫХ ЭФФЕКТОВ
Врачи подразделяют побочные эффекты лекарственных средств по тяжести клинического течения:
- Реакция легкой степени выраженности. Она проявляется в виде кожного зуда, крапивницы, неприятных вкусовых ощущений. При их появлении нет необходимости в отмене лекарственного средства, т.к. они прекращаются сами после завершения курса лечения. Если такие реакции пациента отягощают его состояние, терапевты назначают ему антигистаминные препараты.
- Реакция средней степени тяжести. К этой категории побочных эффектов относится отек Квинке (остро развивающаяся локальная отечность кожи, подкожной клетчатки, слизистых оболочек), а также экзематозный дерматит, лихорадка. При их появлении терапевты меняют терапию, отменив средство, вызвавшее нежелательный эффект. В некоторых случаях для снятия последствия лекарственного воздействия больного направляют в стационар.
- Реакция тяжелой степени. В этой ситуации неблагоприятные последствия приема лекарственного средства угрожают жизни пациента. Например, может случиться анафилактический шок и поражение внутренних органов. При появлении подобных реакций терапевты принимают решение немедленно отменить ЛС и одновременно назначить глюкокортикоиды, иммуномодуляторы и антигистаминные препараты с обязательным помещением пациента в стационар.
- Смертельные реакции. Как последствия от приема лекарственного средства такие осложнения случаются крайне редко и задача терапевта не пропустить начала развития критической ситуации и купировать ее. Только так можно предотвратить летальный исход.
НАТУРАЛЬНОЕ — НЕ ЗНАЧИТ БЕЗВРЕДНОЕ
Все чаще врачи сталкиваются с возникновением у пациентов нежелательных эффектов после приема растительных и пищевых добавок (биологически активные добавки — БАД). К их потреблению многие относятся крайне легкомысленно, полагая, что от всего «натурального», если и не будет пользы, то и вреда не случится. Причины потребления БАД у пациентов с лекарственно индивидуальным поражением печени (по данным американских исследований) — табл. 1.
Табл. 1 Причина потребления БАД
Источник
Бесконтрольное использование лекарств



Бесконтрольное использование лекарств
Решить проблемы со здоровьем с помощью одной таблетки – мечта многих людей.
Решить проблемы со здоровьем с помощью одной таблетки – мечта многих людей. Все чаще люди прибегают к самому простому (но не самому эффективному) способу – обращению в аптеку и покупке препарата. Вместо того, чтобы обратиться к врачу появляется желание просто принять таблетку. Один раз помогла – значит, поможет и в другой. Со временем это входит в привычку, и люди начинают принимать лекарства в постоянно возрастающем количестве.
Существуют терапевтические, токсические и летальные дозы лекарственных препаратов. Разница между терапевтической и токсической дозой крайне мала, и определить её может только врач. К тому же ряд лекарственных средств, которые употребляет человек, могут воздействовать лишь на симптомы, не леча основное заболевание. Ниже мы приведем список основных побочных действий, связанных с бесконтрольным приемом препаратов.
Аллергия от таблеток
Аллергия – это иммунный ответ организма на вещества, которые потенциально не должны оказывать на него воздействие. Лекарственная аллергия – реакция организма на употребление лекарственных препаратов. Механизмы возникновения подобных реакций на ксенобиотики (научное определение лекарственных средств) окончательно не изучены. Однако многолетние исследования говорят о том, что люди, которые занимаются самолечением и бесконтрольно употребляют таблетки, находятся в зоне риска, в том числе и по аллергии.
Симптомами лекарственной аллергии являются высыпания на коже, похожие на экзему или розовый лишай, отек Квинке, анафилактический шок. Вызывать лекарственную аллергию чаще всего могут нестероидные противовоспалительные препараты, анальгетики, антибиотики и даже некоторые витамины, например, группы B.
Лекарственная зависимость
Лекарственная зависимость возникает от неправильного, бесконтрольного применения препарата. Выделяется два пути возникновения лекарственной зависимости: применение лекарств, воздействующих лишь на симптомы заболевания, или включающихся в обменные процессы организма. В первом случае возникает зависимость от обезболивающих, нейролетиков, антидепрессантов. Как правило, этими препаратами лечат головную боль, боли в суставах, бессонницу, панические атаки и т.д. Таблетки избавляют только от острых симптомов и никак не воздействуют на причину заболевания. Другой вид зависимости более серьезный – лекарственные препараты становятся частью обменных процессов. Прекращение их приема – вызывает «синдром отмены» подобно наркотическому.
Привыкание к лекарствам
Привыкание к препаратам характеризуется снижением эффективности действия лекарств. Наиболее распространенной формой привыкания к фармацевтическому препарату является зависимость – сосудосуживающих носовых капель. Капли снимают заложенность носа, путем воздействия на адреналиновые рецепторы в периферических сосудах. Сосуды сжимаются и заложенность уменьшается. Однако сосуды очень быстро привыкают к таким препаратам и перестают на них реагировать. И заложенность носа становится хронической. Применять такие капли или спреи от носа можно не более 3-7 дней, а назначать их должен врач, знающий особенности вашего организма и реакцию на препараты.
Адаптация организма также происходит к антибиотикам – организм перестает на них реагировать, а возбудители заболевания становятся невосприимчивы к лекарству. Таким образом, человек пьет все больше антибиотиков, а эффекта нет.
Бесконтрольный прием лекарственных препаратов оказывает влияние на органы, особенно на печень и почки, что приводит к серьезным последствиям. Прежде чем принимать таблетки, необходимо проконсультироваться с врачом, который сможет назначить те лекарства и в тех дозах, которые окажут терапевтическое действие без вреда для здоровья.
Источник