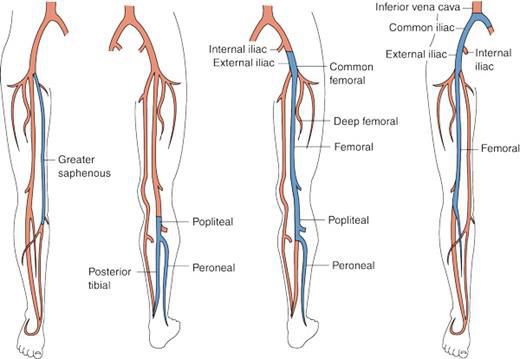
- Тромбофилия
- Клинические проявления тромбофилии
- Наши врачи
- Диагностика тромбофилии
- Наши услуги в флебологии
- Причины
- Клинические проявления тромбофилии
- Диагностика тромбофилии
- Наши врачи
- Лечение
- Наши услуги в флебологии
- Тромбофлебит — симптомы и лечение
- Определение болезни. Причины заболевания
- Чем отличается тромбофлебит от варикоза
- Симптомы тромбофлебита
- Патогенез тромбофлебита
- Классификация и стадии развития тромбофлебита
- Виды тромбофлефита
- Осложнения тромбофлебита
- Диагностика тромбофлебита
- К какому врачу обратиться при симптомах тромбофлебита
- Лечение тромбофлебита
- Оперативное лечение
- Лечение лазером
- Консервативное лечение
- Лечение тромбофлебита поверхностных вен и острого тромбофлебита
- Физиотерапевтическое лечение
- Гимнастика при тромбофлебите
- Пиявки при тромбофлебите
- Мази при тромбофлебите
- Питание при тромбофлебите
- Могут ли помочь народные средства
- Реабилитация
- Прогноз. Профилактика
Тромбофилия
В отличие от врождённой тромбофилии, приобретённое заболевание развивается на фоне других заболеваний, в том числе и онкологических, а также при приёме некоторых лекарств.
Клинические проявления тромбофилии
Заболевание протекает бессимптомно, поэтому нередко больные даже не подозревают о том, что страдают этим заболеванием. Из-за отсутствия симптомов тромбофилии, заболевание может резко проявиться в виде тромбоза глубоких вен с присущими этому заболеванию отёком и болью в ногах, синюшностью кожных покровов и лёгочной эмболией.
Наши врачи
Диагностика тромбофилии
Диагностика данного заболевания требует проведения лабораторных исследований. Как правило, обследование на наличие тромбофилии проводят в следующих случаях:
- наличие данного заболевания у родственников;
- эпизод тромбоза глубоких вен (ТГВ) или тромбоэмболии лёгочной артерии в молодом возрасте при отсутствии состояний, которые провоцируют развитие осложнений;
- рецидивы (ТГВ);
- тромбофлебит здоровых поверхностных вен;
- 2 или 3 непоследовательных аборта на любом сроке беременности, потеря плода на сроке беременности более 20-ти недель.
Тромбофилия назначается индивидуально при обязательном участии гематолога и напрямую зависит от факторов, которые привели к появлению этого заболевания.
Оно направлено на борьбу с тромбозами и терапию основного заболевания. Тромбозы лечатся при помощи антикоагулянтов и тромболитиков.
В клинике ЦЭЛТ имеется современное оборудование, позволяющее диагностировать и лечить разные виды тромбофилии. У нас работают опытные специалисты, которые вернут Вам здоровье!
Наши услуги в флебологии
Администрация АО «ЦЭЛТ» регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7 (495) 788 33 88
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 3 000 |
| Прием врача-сердечно-сосудистого хирурга (флеболога), д.м.н. Малахова Ю.С. с ультразвуковым исследованием (первичный) | 4 500 |
| Дуплексное сканирование вен обеих нижних конечностей | 6 000 |
| Дуплексное сканирование вен одной нижней конечности | 3 500 |
Тромбофилия — врождённое или приобретённое патологическое состояние, которое характеризуется нарушением свёртываемости крови и увеличением риска образования тромбов. Она отличается длительностью течения и внезапными осложнениями в виде формирования тромба в вене, его фиксацией к стенке с развитием воспалительных процессов (флеботромбоз) или закупорки кровеносных сосудов тромбом (тромбоэмболия). Такие состояния несут опасность для здоровья и жизни пациента и требуют оказания профессиональной медицинской помощи.
В то же время стоит отметить, что тромбофилия далеко не всегда может привести к осложнениям в виде тромбоза или тромбоэмболии — тем не менее, риск их возникновения при этой патологии существенно повышается.
Причины
Последние десятилетия отмечается рост количества пациентов, которые страдают от врождённых и приобретённых форм тромбофилии. Учёные объясняют это следующими факторами:
- ухудшение экологической ситуации в мире;
- «старение» населения;
- несвоевременное обращение за профессиональной медицинской помощью.
- Первичная консультация — 3 000
- Повторная консультация — 2 000
Записаться на прием
Разделение на генетическую и приобретённую тромбофилию осуществляется на основании причины возникновения заболевания. Так, генетическая тромбофилия является результатом особенностей строения некоторых генов, которые приводят к нарушениям в работе системы свёртываемости крови. Чаще всего встречаются следующие наследственные тромбофилии:
- полиморфизм (Лейденская мутация) V фактора свёртываемости крови;
- полиморфизм в гене протромбина ІІ фактора свёртываемости крови;
- дефицит протеина S;
- дефицит протеина C;
- дефицит антитромбина.
Они возникают вследствие:
- повышенного уровня липопротеидов в крови;
- нехватки антитромбина III;
- недостатка протромбинов S и С;
- талассемии;
- мутации генов фактора V;
- мутации протромбина.
В отличие от врождённой тромбофилии, приобретённые формы развиваются на фоне других заболеваний, в том числе и онкологических, а также при приёме некоторых лекарств. Принято выделять следующие причины:
- длительная катетеризация вен;
- пороки сердца;
- раковые опухоли, лечение которых предусматривает массивную химиотерапию;
- аутоиммунные заболевания;
- обезвоживание организма, сопровождающееся увеличением количества эритроцитов.
Клинические проявления тромбофилии
Заболевание протекает бессимптомно, поэтому нередко больные даже не подозревают о том, что страдают этим заболеванием. Из-за отсутствия симптомов тромбофилии, заболевание может резко проявиться в виде тромбоза глубоких вен с присущими этому заболеванию отёком и болью в ногах, синюшностью кожных покровов и лёгочной эмболией.
Диагностика тромбофилии
Диагностика данного заболевания требует проведения лабораторных исследований. Как правило, обследование на наличие тромбофилии проводят в следующих случаях:
- наличие данного заболевания у родственников;
- эпизод тромбоза глубоких вен (ТГВ) или тромбоэмболии лёгочной артерии в молодом возрасте при отсутствии состояний, которые провоцируют развитие осложнений;
- рецидивы (ТГВ);
- тромбофлебит здоровых поверхностных вен;
- 2 или 3 непоследовательных аборта на любом сроке беременности, потеря плода на сроке беременности более 20-ти недель.
Наши врачи
Лечение
Лечение тромбофилии назначается индивидуально при обязательном участии гематолога и напрямую зависит от факторов, которые привели к появлению этого заболевания. Оно направлено на борьбу с тромбозами и терапию основного заболевания.
Консервативные методы лечения предусматривают комплексный подход, при котором особое внимание уделяется устранению причины возникновения патологии. Помимо этого применяется общая схема лечения и профилактики тромбоза.
Это обусловлено тем, что специфической терапии для лечения тромбофилии не существует. Лечение заключается в следующем:
- Назначение диеты, при которой ограничивают потребление жирной и жареной пищи и полностью исключают продукты с высоким содержанием холестерина;
- Приём лекарственных препаратов, угнетающих агрегацию тромбоцитов («Аспирин», «Курантил»), антикоагулянтов («Варфарин»), средств, оказывающих укрепляющее действие на сосудистые стенки («Папаверин», «Трентал»);
- Применение средств народной медицины: свежевыжатого сока винограда, клюквенного чая, настойки семян японской софоры.
Лечение тромбофилии, возникшей вследствие дефицита факторов свёртывания и антитромбина III, предусматривает переливание больших объёмов плазмы, которые сочетают со введением в кровь «Гепарина». Врождённая тромбофилия, возникающая из-за нехватки антитромбина III требует применения заместительной терапии: введение в кровь препаратов с антитромбином III через три часа после введения «Гепарина». Лечение лёгких форм тромбофилии осуществляется путём подкожного введения лиофилизированной плазмы и «Гепарина» по 4 раза в сутки. Неплохих результатов позволяет добиться внутривенное введение антитромбина ІІІ.
При тяжёлых формах заболевания применяют антикоагулянты прямого действия, которые комбинируют с фибринолитическими средствами. Такое лечение даёт особенно хорошие результаты при введении препарата на уровне поражённого сосуда.
Наши услуги в флебологии
Администрация АО «ЦЭЛТ» регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7 (495) 788 33 88
Источник
Тромбофлебит — симптомы и лечение
Что такое тромбофлебит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 31 год.
Определение болезни. Причины заболевания
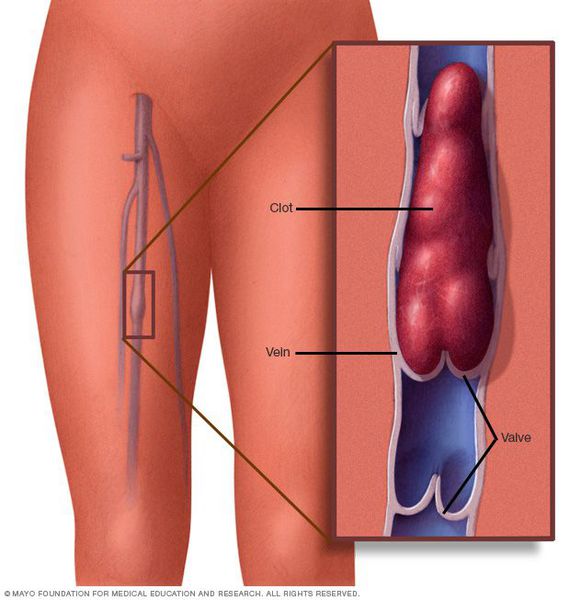
Тромбофлебит — заболевание системы кровообращения, характеризующееся повреждением внутренних тканей стенки вены с развитием местной воспалительной реакции, сопровождающейся быстрой адгезией (слипанием) тромбоцитов в месте поражения.
Причины тромбофлебита вен:
- варикозное поражение вен — по статистике у 60% пациентов с варикозной болезнью со временем развивается тромбофлебит;
- важную роль в выявлении причины тромбоза, особенно спонтанного, у молодых людей играет генетическое исследование на тромбофилию — дефицит фактора протромбинового комплекса протеина S, дефицит антикоагулянта протеина С, дефицит антитромбина III (далее — АТ III), мутация фактора свертывания V (Лейденская мутация).
- высокий уровень эстрогена — беременность;
- заместительная гормональная терапия;
- продолжительное применение пероральных контрацептивов также может стать пусковым механизмом для тромбообразования.
Существует ряд других факторов, влияющих на развитие тромбофлебита вен:
- табакокурение;
- ассоциированная тромбоцитопения (снижение синтеза гепарина в печени);
- нарушение синтеза тромбоцитарного фактора роста в костном мозге;
- грибковые и бактериальные инфекции;
- аутоиммунный антифосфолипидный синдром;
- избыточная масса тела;
- злокачественные новообразования (особенно опухоли поджелудочной железы, легких, желудка);
- преклонный возраст пациента;
- длительная иммобилизация;
- применение некоторых лекарственных препаратов (в частности, цитостатиков);
- наличие венозных тромбоэмболических осложнений в анамнезе.
Частота развития тромбофлебита зависит от многих факторов. Есть значимое различие между возрастными категориями. Ежегодно дебют тромбофлебита регистрируется у 0,3 – 0,6 на 1000 человек в возрасте до 30 лет и у 1,2 – 1,8 на 1000 пожилых пациентов.
Различия также регистрируются по половому признаку. Так, у мужчин тромбофлебит развивается в среднем в 0,05 – 1,4 на 1000 человек. У женщин этот показатель значительно выше — от 0,31 до 2,2 на 1000 человек.
Последние исследования подтверждают значимость генетически детерминированной тромбофилии в развитии тромбофлебита, особенно у пациентов без предшествующей травматизации сосудистой стенки. Тромбофилия — это патология, которой свойственна предрасположенность к формированию сосудистых тромбозов разной локализации, склонных к рецидиву. Причина данного заболевания заключается в наличии дефекта свертывающей системы крови, а также генетической или приобретенной патологии клеток крови. Клиническими проявлениями тромбофилии являются множественные тромбозы самой различной локализации, которые сопровождаются проявлением отеков и болью в ногах, синюшностью кожных покровов и лёгочной эмболией. Неоднократно встречающиеся рецидивирующие тромбозы в анамнезе больного могут говорить о наличии тромбофилии, которую можно подтвердить, проведя лабораторные исследования. Выбор дальнейшей терапии тромбофилии напрямую зависит от ее вида. Обычно используют тромболитики, антикоагулянты и дезагреганты.
Лейденскую мутацию обнаруживают у 23% пациентов. Значимыми являются также мутации протромбина, АТ III, кофактора гепарина, системы протеинов С и S. По локализации возникновения тромбофлебита также имеется большой разброс частоты встречаемости. В 65 – 80% случаев поражается система большой подкожной вены, в 10 – 20% случаев встречается система малой подкожной вены, тогда как билатеральный вариант тромбофлебита встречается лишь в 5 – 10% случаев.
Одна из наиболее значимых причин тромбофлебита — это варикозная болезнь. До 62 % пациентов с тромбофлебитом имеют данную патологию. Посттравматические тромбофлебиты развиваются после внутривенного введения различных лекарственных препаратов, а также в случае катетеризации вены.
Чем отличается тромбофлебит от варикоза
Тромбофлебит — это одно из осложнений варикоза. Варикозом называют расширение просвета вен, а тромбофлебитом — закупорку вены тромбом.
Симптомы тромбофлебита
Место локализации, распространенность и сроки развития патологического процесса, а также этиологический фактор являются причинами, обуславливающими клинические проявления тромбофлебита.
При развитии тромбофлебита на фоне варикозной болезни чаще поражаются поверхностные вены нижних конечностей — возникает тромбофлебит нижних конечностей.
При поражении сосудов нижних конечностей происходит образование плотных тяжей багрового цвета в проекции пораженных сосудов, в симптоматику которого входит ярко выраженная гиперемия и произвольная болезненность или же болезненность при пальпации.
При ярко выраженном воспалении поверхностных вен на прилегающих кожных покровах проявляются такие симптомы, как покраснение, болезненность, повышение температуры и отек. Тромбофлебит нижних конечностей может распространяться на систему глубоких вен. Наиболее опасной локализацией для развития данного осложнения служит первичное расположение патологического процесса вблизи от сафено-бедренного и сафено-подколенного соустий, а также перфорантных вен подколенной области. Важно отметить, что глубокие венозные стволы и многочисленные коллатерали являются главными причинами слабо выраженной симптоматики тромбофлебита глубоких вен голени.
При опускании ног вниз в икроножных мышцах появляется боль распирающего характера. Также тромбофлебиту нижних конечностей присуще развитие отеков дистальных отделов конечности, постепенно распространяющихся выше по ноге. Возможно даже расширение сети поверхностных вен голени, бедра и передней брюшной стенки. Бедренно-подколенный венозный сегмент будет проявляться более выраженно по причине наличия тяжелых отклонений в работе системы оттока и сложности протекания процесса компенсации кровотока.
Острый тромбофлебит несет наибольшую угрозу, поскольку может вызвать серьезные нарушения кровоснабжения конечности и тромбоэмболические осложнения, опасные для жизни. Так, у больных образуется напряженный отек конечности с характерными острыми болями. В дальнейшем этот отек может локализоваться в пахово-мошоночной области, в области ягодиц и передней брюшной стенке. Симптоматика тромбозов нижней полой вены выражается интенсивностью отека нижней половины туловища и обеих нижних конечностей. Также характерными признаками данного вида тромбоза являются расширение вен передней брюшной стенки и тромбозы печеночных и почечных вен, в конечном итоге определяющие клинику и ее исходы.
Для вены верхней конечности характерен посттравматический тромбофлебит, который возникает в результате внутривенных инъекций, а также катетеризации вены, повреждающих эндотелий. Наиболее типичным является поражение в области локтевой ямки. Клинически тромбофлебит нижних конечностей проявляется болью, уплотнением, покраснением и отеком по ходу пораженной вены. Распространение на глубокую венозную систему и систему легочной артерии практически никогда не происходит.
Тромбофлебит после эндоваскулярного лечения варикозной болезни встречается редко, всего в 0,1 – 1,2% всех случаев осложнений этого метода лечения. Наибольшая частота характерна для склеротерапии. Профилактика данного осложнения достигается немедленной мобилизацией пациента после манипуляции и использованием низкомолекулярных гепаринов в профилактических дозах.
Патогенез тромбофлебита
Тромбообразование — это приспособительная реакция организма, в ходе которой происходит выработка факторов свертывания крови, направленных на образование тромба и остановку кровотечения. При повреждении или нарушении внутренней стенки сосуда развивается местная воспалительная реакция. В зоне повреждения прикрепляется лейкоцитарный, а затем тромбоцитарный сгусток, что усиливает воспалительную реакцию и часто приводит к тромбозу просвета сосуда. Тромбофлебит ассоциирован с компонентами так называемой «триады Вирхова»:
- повреждение интимы сосудов, обусловленное травмой или воспалением;
- изменение свертываемости;
- снижение скорости венозного кровотока — проявляется вследствие варикозного расширения вен, ожирения, снижения физической активности, иммобилизации и т. д.
Отсюда следует, что к нарушению динамического равновесия системы гемостаза приводит патологическое изменение эндотелия вен, которое является ведущим пусковым механизмом формирования тромбофлебита.
Классификация и стадии развития тромбофлебита
Тромбофлебит в зависимости от происхождения, локализации и площади поражения процесса, характера течения болезни, можно разделить на несколько групп.
Виды тромбофлефита
По глубине поражения:
- глубокий тромбофлебит — возникает при воспалении глубоко залегающего сосуда;
- поверхностный тромбофлебит, или тромбофлебит поверхностных вен — при воспалении поверхностно расположенного сосуда; чаще всего поверхностный тромбофлебит встречается на венах нижних конечностей.
По локализации поражения:
- локальный тромбофлебит — возникает в месте прикрепления тромба и сопровождается локализованной симптоматикой;
- мигрирующий тромбофлебит — воспаление перемещается на другой участок вены, после стихания основного процесса отличается быстрым прогрессированием.
По причинам формирования тромба:
- варикотромбофлебит — воспаление на фоне варикозного расширения вен;
- постинъекционный тромбофлебит — воспалительный процесс, возникший в месте прокола стенки вены после инъекции;
- инфекционный или септический — воспалительный процесс, при котором в очаге воспаления обнаруживается патогенная флора;
- асептический — воспалительный процесс, протекающий при отсутствии бактериальной составляющей.
По длительности болезни тромба:
- острый — сопровождается выраженной симптоматикой, которая длится до месяца.
- хронический — протекает циклично: периоды отсутствия воспаления чередуются с обострениями.
По закрытию просвета вены тромбом выделяют три формы тромбофлебита:
- окклюзивный, при котором наблюдается закупорка сосуда с значительным замедлением кровотока в нем;
- ишемический, при котором сгусток крови и отёчность в области воспаления приводят к полной закупорке вены, прекращению кровотока в ней и развитию некроза тканей;
- неокклюзивный, при котором сгусток крови и отёк в месте воспаления не препятствуют кровотоку.
Осложнения тромбофлебита
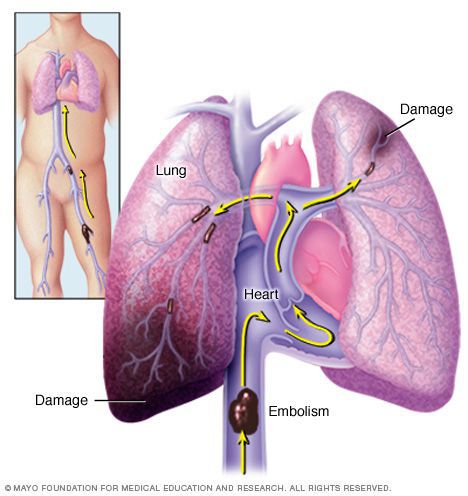
Осложнения тромбофлебита могут нести угрозы для жизни! Опасность распространение тромба с поверхностных вен на глубокие и миграции тромботических масс в мелкие ветви легочной артерии с последующим развитием тромбоэмболии легочной артерии (далее — ТЭЛА). В основном в качестве источника тромбообразования при ТЭЛА выступают вены нижних конечностей.
В некоторых случаях источниками являются вены верхних конечностей и правые отделы сердца. Риску появления заболевания подлежат беременные и женщины, которые в определенный период времени длительно принимали пероральные контрацептивы, а также пациенты, имеющие тромбофилию. Есть вероятность распространения процесса на вены таза и брюшной полости с последующим возникновением ишемии пораженной конечности и возможных септических осложнений.
Диагностика тромбофлебита
К какому врачу обратиться при симптомах тромбофлебита
При появлении симптомов заболевания следует обратиться к флебологу или сосудистому хирургу.
При подозрении на развитие тромбоэмболии ветвей легочной артерии показана спиральная компьютерная томография (СКТ) органов грудной клетки, которая помогает выявить даже самые незначительные изменения в исследуемой зоне.
Ангиопульмонография — методика, которая позволяет исследовать ветви легочной артерии после введения контрастного вещества. Обязательным является выполнение УЗИ при неясной клинической картине, подозрении на наличие тромбофлебита глубоких вен, беременным женщинам, при локализации тромбофлебита на бедре или верхней трети задней поверхности голени.
Ультразвуковая диагностика выполняется в сочетании с допплерографией, что позволяет определить скоростные характеристики потока. Важным в диагностике тромбофлебита является определение носительства генетических полиморфизмов в системе генов свертывания, наиболее значимыми являются мутации протеина S, дефицит антикоагулянта протеина С, дефицит АТ III, мутация фактора свертывания V (Лейденская мутация). Обследование начинают с осмотра, пальпации и выполнения диагностических проб. Производят забор крови для лабораторной диагностики (коагулограмма). Данное исследование позволяет выявить нарушения показателей свертывающей системы. Определяется уровень Д-димера крови, этот показатель указывает на тромбообразование в организме человека. Необходимо помнить, что уровень Д-димера не является критерием тяжести процесса.
Лечение тромбофлебита
Лечебные и профилактические мероприятия при тромбофлебите носят комплексный характер и могут быть консервативными и хирургическими. Основными задачами является максимальное устранение факторов риска, уменьшение и облегчение местных симптомов при остром тромбофлебите, профилактика распространения тромбофлебита на сеть глубоких вен и профилактика венозных тромбоэмболических осложнений.
Оперативное лечение
Не так давно золотым стандартом лечения восходящего тромбофлебита являлась кроссэктомия (операция Троянова-Тренделенбурга), однако результаты практики показали, что данный метод оперативного вмешательства является наиболее травматичным и жизнеугрожающим для пациентов.
При выходе процесса за пределы сафено-феморального или сафено-поплитеального соустья производится тромбэктомия из магистральных вен. Оперативное вмешательство может быть осуществлено при помощи регионарной анестезии или интубационного эндотрахеального наркоза. Предпочтение методу тромбэктомии зависит от уровня расположения проксимальной части тромба.
При тромбозе перфоранта выполняется тромбэктомия из перфорантной вены. При эмболоопасном тромбозе бедренно-подколенного сегмента показана перевязка поверхностной бедренной вены (ПБВ).
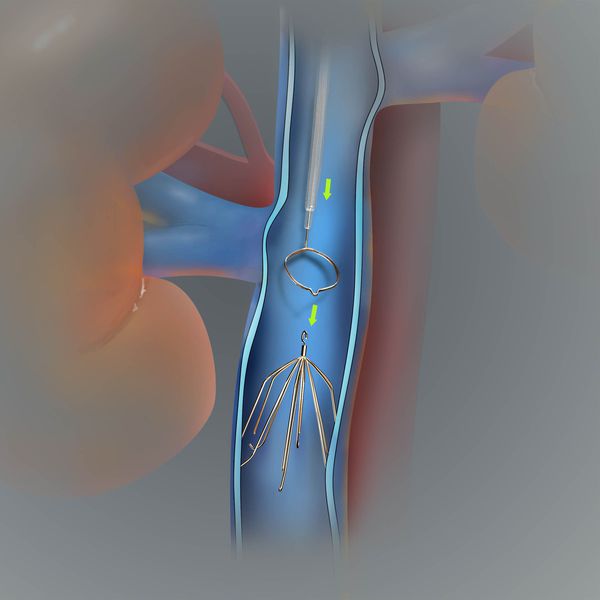
При эмболоопасном илио-кавальном тромбозе выполняется пликация нижней полой вены.
На рисунке изображена имплантация кава-фильтра в нижнюю полую вену, показанием для которой является эмболоопасный илио-кавальный тромбоз.
Лечение лазером
Согласно последним пересмотренным клиническим рекомендациям, эндовенозная лазерная коагуляция (ЭВЛК) является малотравматичной и безопасной методикой при восходящем тромбофлебите. Таким методом можно оперировать любую категорию больных. Как правило, оперативное вмешательство проводится под местной тумесцентной анестезией.
Консервативное лечение
На сегодняшний день при имеющихся показаниях самым эффективным методом будет являться проведение антикоагулянтой терапии. В медицинской практике принято различать антикоагулянты прямого действия, способствующие снижению активности тромбина в крови, и антикоагулянты непрямого действия, препятствующие образованию протромбина в печени. Низкомолекулярные гепарины относятся к группе антикоагулянтов прямого действия. В их число входят такие лекарственные препараты, как Эноксапарин натрия (Анфибра, Клексан, Гемапаксан, Ловенокс), Дальтепарин (Фрагмина) или Тинзапарин, которые необходимо вводить подкожно 1-2 раза в течение суток. Использование низкомолекулярных гепаринов в результате дает максимальную эффективность и минимальное проявление побочных действий. Антикоагулянтами непрямого действия являются производные Варфарина, требующие особой осторожности и высокой степени лабораторного контроля (МНО). В настоящее время наибольший интерес представляют лекарственные препараты, которые не требуют лабораторного контроля МНО и с меньшими рисками осложнений, например, такие как Ксарелто (Ривароксабан) или Прадакса.
Кроме того, пациенту назначается длительное ношение компрессионного трикотажа и вспомогательной фармакотерапии, флеботонизирующие препараты (Детралекс; Венарус; Флебодиа 600) и т. д. Целесообразно также назначение нестероидных противовоспалительных препаратов и местное лечение.
Лечение тромбофлебита поверхностных вен и острого тромбофлебита
В последнее время международным консенсусом принято равенство между терминами «острый тромбофлебит» и «тромбофлебит поверхностных вен», обуславливающее общность патогенетических механизмов, осложнений и тактики лечения.
Физиотерапевтическое лечение
Перемежающаяся пневмокомпрессия — физиотерапевтический метод массажного воздействия на ткани при помощи специальных многокамерных манжет с разным рабочим давлением. Данная методика обладает отличными лимфодренажными свойствами, способствует снижению отёчности и может применять при тромбофлебите вен нижних конечностей.
Электромиостимуляция при помощи прибора VENOPLUS — данная запатентованная методика заключается в том, что электромиостимуляция приводит к сокращению мышц и активизации работы мышечно-венозной помпы. Также может применяться при тромбофлебите вен нижних конечностей.
Гимнастика при тромбофлебите
Данное заболевание представляет угрозу жизни при отрыве тромба, поэтому проведение гимнастики противопоказано.
Пиявки при тромбофлебите
В настоящее время первая линия терапии – это использование низкомолекулярных гепаринов. У гирудотерапии эффект гораздо ниже.
Мази при тромбофлебите
Использование мазей возможно в комплексном лечении тромобофлебита. В виде мазей используются НПВС для устранения болевого синдрома. К таким мазям относятся «Фастум Гель», диклофенак, ортофен и другие. Также возможно использование мазей с гепарином («Лиотон», гепатромбин).
Питание при тромбофлебите
Питание на течение тромбофлебита не влияет. Корректировать диету стоит только в том случае, если заболевание возникло на фоне ожирения.
Могут ли помочь народные средства
Отвары, настойки и компрессы не имеют доказанной эффективности и поэтому не могут быть рекомендованы для лечения тромбофлебита. Тромбофлебит — это заболевание, которое может угрожать жизни пациента и в связи с этим требует незамедлительного адекватного лечения.
Реабилитация
Реабилитация обычно проходит в домашних условиях. Соблюдение какого-то специального режима не требуется. Если пациент курит, то следует по возможности перестать это делать.
Прогноз. Профилактика
В раннем периоде после перенесенного тромбоза (не позднее 72 ч.) в некоторых случаях для восстановления проходимости сосуда используют препараты, которые растворяют тромб (тромболитики).
Немаловажным является ношение компрессионного трикотажа. Компрессионный трикотаж является медицинским изделием и подбирается индивидуально для каждого пациента. Он назначается перед оперативными вмешательствами пациентам, страдающим варикозной болезнью, при ожирении, беременным женщинам, при длительных перелетах, переездах и т. д.
За дополнение статьи благодарим Динара Сафина — сосудистого хирурга, научного редактора портала «ПроБолезни».
Источник