- Скарлатина
- Описание
- Причины скарлатины
- Как происходит заражение?
- Симптомы скарлатины у детей и взрослых
- Диагностика скарлатины
- Лечение скарлатины
- Диета при скарлатине
- Осложнения скарлатины
- Профилактика скарлатины
- К какому врачу обратиться?
- Скарлатина — симптомы и лечение
- Определение болезни. Причины заболевания
- Способы заражения
- Факторы риска
- Сколько раз в жизни болеют скарлатиной
- Симптомы скарлатины
- Основные симптомы скарлатины
- Особенности скарлатины у взрослых и детей
- Скарлатина у детей до года
- Особенности скарлатины при беременности
- Патогенез скарлатины
- Классификация и стадии развития скарлатины
- Этапы заболевания
- Осложнения скарлатины
- Ранние осложнения
- Поздние осложнения
- Диагностика скарлатины
- Лечение скарлатины
- К какому врачу обратиться
- Постельный режим и диета
- Купание при скарлатине
- Медикаментозная терапия
- Устойчивость к антибиотикам
- Поддерживающая терапия
- Лечение скарлатины народными методами
- Прогноз. Профилактика
Скарлатина
Данная информация предназначена для родителей. Она позволит вовремя определить симптомы скарлатины и своевременно отвести ребенка к врачу.
Теперь скарлатину считают отдельным инфекционным заболеванием. Но, до 16 века его не выделяли среди других сыпных болезней. В 1556 г. итальянский врач Инграссиас впервые отделил признаки скарлатины от симптомов кори. Он назвал новое заболевание скарлатиной (от слова scarlatto – багровый с итальянского языка).
Спустя столетие английский доктор Томас Сайденгем полностью описал клиническую картину болезни. В добактериологическую эпоху представления о скарлатине основывались на миазматической теории. Ее считали результатом воздействия на организм нечистот. В 40 годы 20 столетия в работах супругов Дик и В.И. Иоффе была доказана стрептококковая этиология заболевания.
Описание
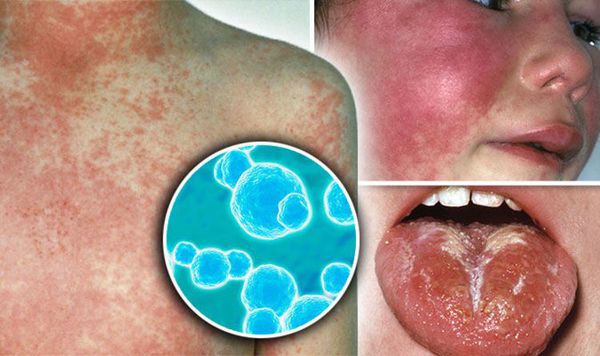
Скарлатина – это острая инфекционная патология. Вызывает болезнь бета-гемолитический стрептококк типа А. Он передается от больного воздушно-капельным и контактным путем. Для нее характерно повышение температуры тела, появление высыпаний на коже, боль в горле. Преимущественно возбудителем болезни поражается ротоглотка, появляется характерная экзантема, воспаление сопровождается выраженной интоксикацией.
Скарлатина проявляется характерным симтомокомплексом, включающим общую интоксикацию, лихорадочное состояние, скарлатинозную ангину. У больных выявляют малиновый язык, увеличение регионарных лимфоузлов. На коже видна мелкоточечная сыпь с мелкочешуйчатым шелушением. У пациента выявляется характерная экзантема.
Заболевание поражает преимущественно детей младше десяти лет. У перешагнувших этот возрастной рубеж школьников и взрослых снижается восприимчивость к заражению стрептококком. Это связывают с созреванием иммунной системы. Она быстрее дает специфическую реакцию в ответ на внедрение возбудителя, но это полностью не исключает возможность заболевания.
Чаще скарлатиной заболевают дети в возрасте от трех до десяти лет. Это связывают с несовершенством иммунной системы и нахождением в детских учреждениях, в которых часто случается инфицирование.
У новорожденных и малышей на первом году жизни скарлатину диагностируют очень редко. Это связывают с присутствием в кровотоке материнских иммунных клеток, попавших туда через плаценту.
Причины скарлатины
Вызывает заболевание скарлатиной у взрослых и детей – бета-гемолитический стрептококк типа А. Его относят к роду факультативно-аэробных, грамположительных бактерий Streptococcus, имеющих яйцевидную форму.
Его источником становится носитель патогенной бактерии или больной этим заболеванием. Особенно такие люди заразны в начале болезни. Риск передачи возбудителя окружающим людям полностью исчезает через три недели от начала появления симптомов.
По сведениям специалистов, до 20% населения считают бессимптомными носителями возбудителя скарлатины. В редких случаях человек является источником инфекции в течение нескольких лет.
Естественная восприимчивость человеческого организма к бактерии Streptococcus pyogenes сохраняется на высоком уровне в течение всей жизни у большинства людей. Иммунитет, который формируется у лиц, переболевших скарлатиной, типоспецифичен.
Бактерия выделяет эритрогенный токсин, у человека отсутствует антитоксический иммунитет. Это означает, что риск заражения другими разновидностями стрептококка высок. Максимум заболеваемости скарлатиной у детей и взрослых случается осенью и зимой.
Как происходит заражение?
Заражаются стрептококком воздушно-капельным и бытовым путем. Основным способом заражения специалисты считают распространение возбудителя по воздуху вместе с каплями слюны зараженного человека. Здоровые люди вдыхают аэрозоль, содержащий микроорганизмы. Инфицированная слюна зараженным человеком разбрасывается на расстояние до полутора метров.
Больной выделяет большое количество возбудителя при кашле, чихании, разговоре в окружающую среду. При попадании этих бактерий на продукты питания возможен алиментарный способ передачи. Чаще скарлатиной заражаются люди, близко общающиеся с источником инфекции.
Входные ворота для проникновения возбудителя в организм – это слизистая носоглотки, зева, реже половых органов. Иногда возбудитель проникает в организм сквозь поврежденный кожный покров. В зоне внедрения бактерий возникает местный инфекционный очаг с типичными некротическими проявлениями.
В нем размножаются микроорганизмы и выделяют токсины в кровь, которые способствуют развитию интоксикации. Присутствие этого токсического вещества в кровотоке вызывает расширение капилляров. На кожных покровах это проявляется формированием специфической сыпи.
Постепенно организм вырабатывает антитоксический иммунитет, способствующий стиханию интоксикации. Поэтому сыпь со временем исчезает. Иногда непосредственно сами возбудители попадают в кровь. Это ведет к поражению других органов и тканей, к ним относят:
- лимфоузлы;
- мозговые оболочки;
- ткани височной кости;
- слуховой аппарат и другие.
В них развивается гнойно-некротическое воспаление.
Симптомы скарлатины у детей и взрослых
Инкубационный период при скарлатине продолжается от одного до двенадцати дней. Заболевание начинается остро. Сначала у больного повышается температура. Затем появляются признаки интоксикации:
- боли в мышцах;
- учащение сердцебиения;
- слабость;
- головная боль.
Лихорадочное состояние сопровождает сонливость и апатия. Возможно наступление эйфории, повышенной подвижности. Интоксикации у большинства больных часто становится причиной рвоты. К другим симптомам скарлатины относят:
- Боль в горле. Выявляют покраснение и миндалин, дужек языка, мягкого неба и задней стенки глотки. Иногда формируется фолликулярно-лакунарная ангина. Слизистая покрыта налетом гнойного, фиброзного, некротического характера.
- Регионарный лимфаденит. Лимфоузлы становятся плотными и болезненными.
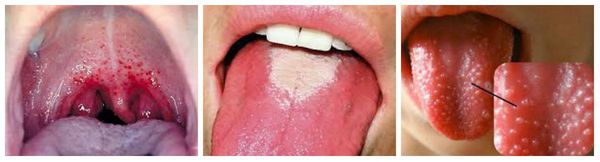
- Малиновый язык. К пятому дню болезни язык становится ярко-малиновым. Исчезает налет с поверхности. Выявляют гипертрофию сосочков. Губы тоже окрашиваются в малиновый цвет. Этот симптом возникает у взрослых при тяжелой форме заболевания.
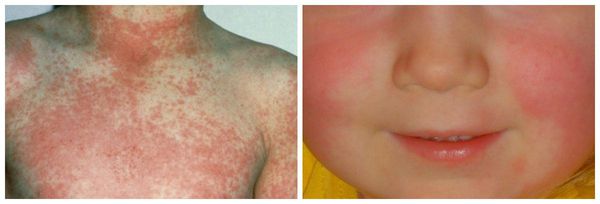
- Мелкоточечная сыпь. Она формируется впервые дни болезни. На коже лица, а также верхней части туловища появляются точки темных оттенков. Затем позже они возникают на сгибательных поверхностях верхних конечностей, боках и внутренней поверхности ног. В складках кожи формируются темно-красные полосы. Иногда элементы сыпи сливаются в эритему.
- Мелкие кровоизлияния. Они возникают из-за хрупких сосудов, которые легко повреждаются при сдавливании и трении пораженной кожи.
В носогубном треугольнике при скарлатине отсутствуют высыпания (симптом Филатова). В этой области кожа обычно бледнеет.
К пятому дню симптоматика заболевания стихает. Сыпь сначала бледнеет, а к девятому исчезает дню полностью. После этих высыпаний на коже сохраняется мелкочешуйчатое шелушение, а крупночешуйчатое – выявляют на стопах и ладонях. У взрослых скарлатина протекает бессимптомно. Больной отмечает у себя бледную быстро проходящую сыпь и небольшое катаральное воспаление горла.
Диагностика скарлатины
Для скарлатины характерна высокая степень специфичность симптомов. Это позволяет выставить правильный диагноз уже при опросе и осмотре пациента. Для подтверждения его используют следующие методы:
- общеклинический анализ крови – выявляет признаки этой инфекции: нейтрофильный лейкоцитоз, повышенное СОЭ, лейкоцитарная формула сдвигается влево;
- ЭКГ и УЗИ сердца проводят при подозрении на сердечно-сосудистые осложнения;
- экспресс-диагностики РКА – его делают в качестве специфического теста;
- отоскопию производят, если есть подозрение на отит, ее выполняет отоларинголога при осмотре.
При подозрении на поражение мочевыделительной системы оценивают ее состояние при помощи УЗИ почек.
Лечение скарлатины
При этой патологии категорически запрещено заниматься самолечением, необходимо обратиться к врачу.
Основа лечения скарлатины состоит в правильном и своевременном назначении антибактериальных препаратов. Предпочтение отдают синтетическим аналогам пенициллина или антибиотикам из группы макролидов. При тяжелом течении приписывают цефалоспорины. Для облегчения состояния больного проводят дезинтоксикационную терапию.
При тяжелом и среднетяжелом состоянии пациента показано внутривенное введение препаратов. При отсутствии показаний для госпитализации на дому организуют для ребенка адекватный питьевой режим. Объем жидкости определяет лечащий врач, учитывая возраста малыша. Стрептококк производит много токсинов, поэтому больному прописывают противоаллергические препараты.
При высокой температуре дают нестероидные противовоспалительные препараты. При небольших кровоизлияниях рекомендуют средства, которые укрепляют сосудистую стенку. Для облегчения проявлений ангины местно назначают антисептические растворы. С этой же целью рекомендуют тубусный кварц.
Диета при скарлатине
В период лечения скарлатины больному назначают диету, направленную на активацию защитных сил. Продукты должны легко перевариваться. Больным рекомендуют диетический стол № 13. Питание должно быть дробным до пяти раз в день. При скарлатине не рекомендуют следующие продукты:
- сдоба;
- свежий хлеб;
- жирные бульоны;
- жирное мясо;
- консервы;
- колбасы;
- соленая рыба;
- сырые овощи с высоким содержанием грубой клетчатки;
- копчености;
- бобовые;
- цельное молоко и сливки;
- жирная сметана;
- твердые сыры;
- ячневая крупа, пшено, перловка;
- шоколад;
- кондитерские изделия.
При отсутствии заболеваний почек пить можно в день до 2,5 литров.
Осложнения скарлатины
Для большинства случаев болезни характерен благоприятный исход. При тяжелом течении заболевания развиваются следующие осложнения:
- отит;
- лимфаденит;
- воспаление кожных покровов;
- сильная аллергизация;
- кардит;
- артрит;
- нефрит.
Возможны поздние осложнения заболевания. К ним относят:
- синовит;
- поражение клапанов сердца;
- гломерулонефрит;
- ревматизм;
- хорея Сиденгама.
Эти осложнения возникают спустя несколько недель после наступления выздоровления.
Профилактика скарлатины
Прививки от этого заболевания отсутствуют. Меры неспецифической профилактики заключаются в изоляции зараженных людей. Проводят мероприятия по карантину в детских учреждениях. Выписывают больных скарлатиной только через десять дней со дня госпитализации.
К какому врачу обратиться?
При обнаружении симптомов рекомендуем обратиться за консультацией к терапевту или педиатру.
Приглашаем на постоянную работу стоматолога-ортопеда
ФГДС быстро и безболезненно на ультрасовременном оборудовании в ООО ЛДЦ «Здоровье»
Главный врач в «Стоматолог и Я» — открыта вакансия
Годовая программа поддержки зрения ребенка
Программа реабилитации после перенесенной коронавирусной инфекции в ООО ЛДЦ «Здоровье»
Деликатный доктор для маленьких принцесс в ООО ЛДЦ «Здоровье»
Рентгеновская маммография молочных желез в ООО ЛДЦ «Здоровье»
Массаж — лучший подарок на все случаи жизни
Источник
Скарлатина — симптомы и лечение
Что такое скарлатина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богачевой Ольги Юрьевны, инфекциониста со стажем в 10 лет.
Определение болезни. Причины заболевания
Скарлатина (Scarlet fever) — это острое инфекционное заболевание, вызываемое бактериями (пиогенным стрептококком группы А), развивающееся у людей, не имеющих антитоксического иммунитета. Протекает с лихорадкой, интоксикацией, острым тонзиллитом (воспалением в области нёбных миндалин), увеличением региональных лимфатических узлов, но самый яркий симптом — мелкоточечная сыпь.
Инфекция опасна своими гнойно-септическими и иммунными осложнениями.
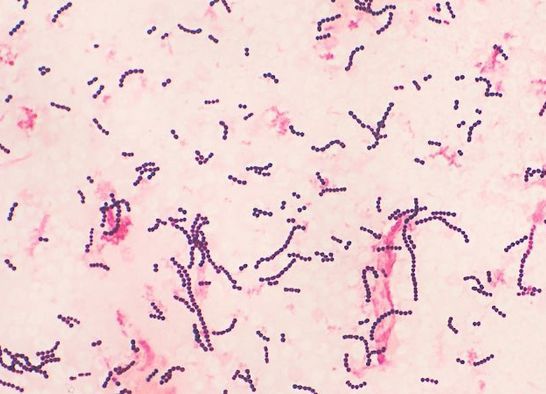
Возбудителем скарлатины является бактерия – β гемолитический стрептококк группы А (Streptococcus pyogenes, БГСА).
Вид — Streptococcus pyogenes
- Это грамположительные кокки ( при окраске по методу Грама дают положительный результат, не обесцвечиваются при промывке), неподвижные, расположены цепочками.
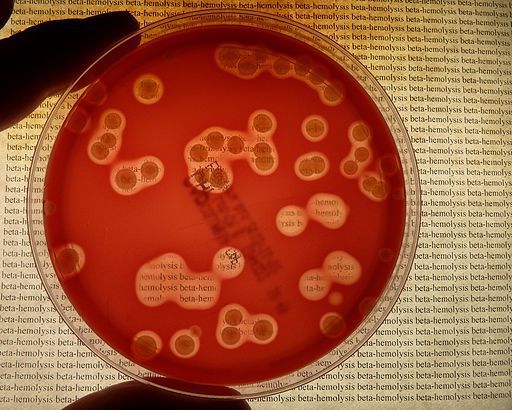
- Растут на среде с добавлением крови (кровяном агаре), вокруг колоний образуется зона полного β гемолиза, т. е. исследователь видит вокруг колонии практически прозрачный обесцвеченный кровяной агар (видно невооружённым глазом).
- Различают 46 серологических штаммов (они отличаются по структуре М-белка клеточной стенки).
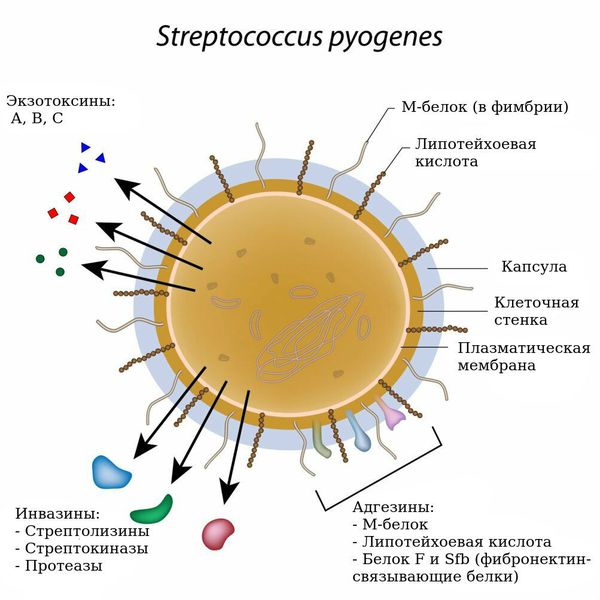
- Имеют более 20 факторов патогенности (веществ в составе бактерий и выделяемых бактериями, которые вызывают воспалительные изменения в организме человека). Самый значимый фактор — эритрогенный экзотоксин А, В, С (токсин Дика). Это белок, выделяемый стрептококком, вызывающий повреждение сосудистой стенки, нарушение проницаемости сосудов, разрушение клеток. Внедрение и распространение токсина в тканях обеспечивают М-белок клеточной стенки, стрептокиназы А и В, стрептолизины О и S, дезоксирибонуклеазы, гиалуронидаза.
Стрептококки распространены повсеместно, поэтому контакт человека с ними происходит неоднократно. Решающим фактором для развития скарлатины является наличие и напряжённость антитоксического иммунитета. Если человек уже встречался с пиогенным стрептококком и у него есть антитоксические антитела (факторы иммунитета, которые запускают реакцию обезвреживания эритрогенных токсинов), тогда развиваются другие формы стрептококковой инфекции, такие как ангина, синусит, отит, импетиго (гнойничковое кожное заболевание, вызванное стрептококком).
Способы заражения
Источником инфекции является человек, больной скарлатиной или другой стрептококковой инфекцией, а также бессимптомный носитель стрептококка.
Путь передачи — воздушно-капельный, реже алиментарный (при несоблюдении гигиенических норм приготовления пищи) и контактно-бытовой (через бытовые предметы, в основном у маленьких детей).
Стрептококки устойчивы в окружающей среде. Длительно (до нескольких месяцев) сохраняются на предметах, в молочных продуктах. Погибают от кипячения и использования дезинфицирующих средств, содержащих в составе спирты, перекись водорода, хлор, йод, фенол.
Факторы риска
Заражение чаще происходит в условиях скученности и при несоблюдении правил личной гигиены. Учитывая эти особенности, скарлатиной больше болеют дети 2-10 лет, посещающие детские коллективы. По статистике дети болеют в 3 раза чаще, чем подростки и в 7 раз чаще, чем взрослые. Общая заболеваемость — 41 на 100 тысяч всего населения и 200-250 на 100 тысяч детского населения [11] .
Заболевание скарлатиной развивается по своим законам: чередуются периоды спада и эпидемической активности, сравнительно лёгкого течения и учащения токсических, тяжёлых форм. Нет одного объяснения для этой цикличности. Исследователи связывают вспышки скарлатины со сменой штаммов, с устойчивостью к антибиотикам и с изменением иммунной прослойки населения [1] [8] .
Сколько раз в жизни болеют скарлатиной
После заболевания формируется стойкий иммунитет, поэтому обычно болеют скарлатиной лишь раз в жизни.
Случаи повторной скарлатины встречаются редко и связаны с нарушениями в работе иммунной системы.
Симптомы скарлатины
Инкубационный период длится, как правило, от 1 до 7 дней.
Первые признаки скарлатины: начало заболевания острое, больной чувствует слабость, озноб, подъём температуры (чаще до 38-39 °C), головную боль, иногда возникает рвота как симптом интоксикации. С первого дня появляется выраженная боль в горле, болезненность при глотании. Увеличиваются и становятся плотными, болезненными подчелюстные и верхнешейные лимфоузлы.
Основные симптомы скарлатины
При осмотре горла можно увидеть характерную яркую отграниченную гиперемию (покраснение) слизистой мягкого нёба и нёбных миндалин. Они увеличиваются в размерах, в лакунах может быть фибринозно-гнойный налёт. На языке появляется густой белый налёт, со 2-3 дня он очищается, начиная с кончика, и к 4-5 дню становится ярко-красным с крупными сосочками, так называемый «малиновый» язык.
На коже в 1-2 сутки появляется мелкоточечная пятнистая сыпь, ярко-розовая на гиперемированном фоне. Эта сыпь определила название болезни (от итал. scarlatto — алый цвет). Она появляется одномоментно, не подсыпает, локализуется по всему телу. На лице носогубный треугольник остается светлым, так называемый треугольник Филатова. На теле сыпь ярче по боковым и сгибательным поверхностям, со сгущениями в области подмышечных, локтевых, паховых складок. С 3-4 дня сыпь бледнеет и на второй неделе заболевания активно шелушится, особенно это выражено на кистях и стопах.
Как выглядит сыпь при скарлатине:
В первые дни заболевания активируется симпатическая нервная система, поэтому у больного наблюдается белый дермографизм (белый след на коже при надавливании) и повышение артериального давления. Затем ослабевает токсическое действие и развивается астенический синдром, который проявляется повышенной утомляемостью и плохой переносимостью бытовых нагрузок.
Со второй недели проявления инфекции стихают. Лихорадки нет, у больного появляется аппетит, сокращаются в размерах нёбные миндалины и лимфоузлы, сыпь шелушится. Какое-то время может сохраняться повышенная утомляемость. В этот период продолжается наблюдение за больным, чтобы не пропустить осложнения скарлатины [2] [3] .
Особенности скарлатины у взрослых и детей
Симптомы скарлатины у взрослых и детей схожи. У взрослых болезнь чаще протекает тяжелее: с высокой температурой и судорожным синдромом. Но возможны и формы со стёртыми симптомами.
Скарлатина у детей до года
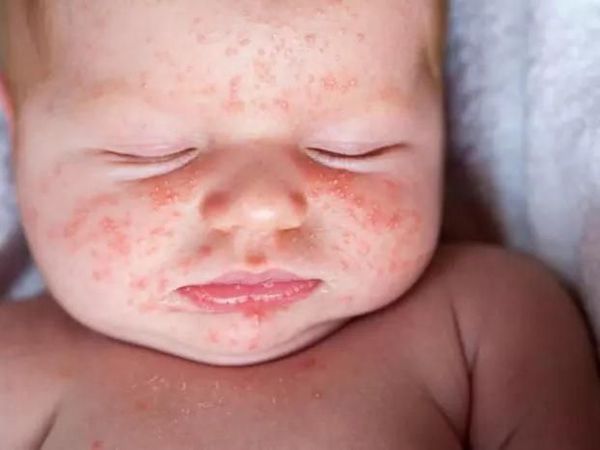
Дети до года редко болеют скарлатиной. Признаки скарлатины у маленьких детей: резкое повышением температуры, отказ от еды, выраженное беспокойство и обильные высыпаниями на теле.
Без адекватного лечения у новорождённых может развиться стрептодермия (гнойно-воспалительная болезнь кожи), стрептококковая пневмония, сепсис и менингит.
Как выглядит ребенок, больной скарлатиной:
Особенности скарлатины при беременности
Если женщина заразилась на ранних сроках, то скарлатина может вызвать выкидыш, на поздних сроках — преждевременные роды.
Патогенез скарлатины
Входными воротами инфекции в подавляющем большинстве случаев является слизистая носоглотки, редко — повреждённая кожа.
В месте внедрения стрептококки с помощью М-белка прикрепляются к слизистой. Важна роль этого М-белка в подавлении фагоцитоза (процесса поглощения и переваривания вредоносного агента клетками иммунной системы) и в развитии инфекционно-аллергических осложнений в организме.
Токсическое действие стрептококка связано с экзотоксинами А, В, С. Они активируют выработку воспалительных цитокинов (ФНО α, ИЛ 1, ИЛ 6), систему комплемента (белков, регулирующих каскад иммунных реакций). Повреждение сосудистой стенки под действием токсина активирует свёртывающую систему крови, происходит процесс коагуляции (образования тромбов), параллельно запускается фибринолиз (процесс разрушения тромбов). Это приводит к нарушению микроциркуляции, к активации симпатико-адреналовой системы. У больного данный процесс проявляется лихорадкой, интоксикацией, повышением давления, появлением мелкоточечной сыпи. В тяжёлых случаях развивается синдром токсического шока. Это угрожающее жизни состояние с нарушением сознания, движения крови по сосудам и быстрым развитием полиорганной недостаточности (почечной, дыхательной, печёночной). У больного резко снижается артериальное давление, кожные покровы становятся бледными, холодными, отсутствует или резко снижено мочеиспускание, сознание спутанное или коматозное (больной не реагирует на раздражители), нарушается ритм дыхания.
За гнойно-некротическое действие стрептококка отвечают ферменты (гиалуронидазы, стрептокиназы, гемолизины), которые разрушают матрикс и клетки соединительной ткани. Происходят воспалительные изменения: покраснение, отёчность, болезненность, увеличение в размерах нёбных миндалин и близлежащих лимфоузлов, в редких случаях развиваются флегмона (острое гнойное воспаление жировой клетчатки), остеомиелит, сепсис и гнойные очаги в других органах.
Развитие аутоиммунных реакций связано со специфической сенсибилизацией стрептококком. Антитела, вырабатываемые на стрептококковые антигены (М-белок, экзотоксины), и циркулирующие иммунные комплексы вызывают активацию макрофагов и лейкоцитов, секрецию ИЛ-1, ФНО и других цитокинов. Развивается воспаление в тканях сердца, суставов, нервной системы, почек. Формируется стрептококковый кардит (воспаление различных структур сердца), артрит (воспаление суставов), хорея (непроизвольные, быстрые, беспорядочные подёргивания различных мышечных групп), гломерулонефрит (иммунное поражение клубочков почки), васкулит (воспаления стенок сосудов).
После перенесённой скарлатины развивается стойкий, пожизненный антитоксический иммунитет. Но в случае иммунодефицита возможно повторное заболевание скарлатиной. Что касается антимикробного иммунитета, то он является типоспецифическим, т. е. индивидуальным для конкретного штамма стрептококка, а точнее его М-белка. Поэтому можно болеть повторными ангинами, отитами, синуситами, кожными формами стрептококковой инфекции [10] [12] .
Классификация и стадии развития скарлатины
Согласно классификации, предложенной А.А. Колтыпиным, скарлатину подразделяют по типу, тяжести и течению.
По типу:
- Типичная форма скарлатины.
- Атипичная форма скарлатины:
- стёртая форма — все симптомы слабо выражены, сыпь может отсутствовать;
- аггравированная, или гипертоксическая форма — симптомы выражены максимально, протекает очень тяжело;
- экстрафарингеальная — стрептококк попадает через повреждённую кожу и слизистые, различают раневую, ожоговую, послеродовую.
По степени тяжести:
- Лёгкая.
- Средняя.
- Тяжёлая:
- септическая;
- токсическая;
- токсико-септическая.
Критериями тяжести являются выраженность синдрома интоксикации, лихорадка, характер поражения ротоглотки, интенсивность сыпи.
По течению:
- Гладкое.
- Негладкое:
- с осложнениями;
- с присоединением вторичной инфекции;
- с обострением хронических заболеваний.
Этапы заболевания
Скарлатина, как и любая инфекция, проходит несколько стадий:
- Инкубационный период — от момента заражения до появления первых признаков болезни. Обычно длится от 1 до 7 дней.
- Начальный период — от возникновения первых симптомов болезни до появления сыпи. Наблюдают интоксикацию, изменения в ротоглотке, увеличение лимфатических узлов.
- Период высыпаний — начинается с развития экзантемы на коже и длится от 7 до10 дней. Именно тогда развиваются все описанные выше симптомы заболевания.
- Период реконвалесценции (выздоровления) — начинается на второй неделе болезни и длится примерно 2 недели. Для этого периода характерно угасание симптомов, шелушение сыпи, проявления астении и риск развития осложнений [4][5] .
Осложнения скарлатины
Ранние осложнения
В случае тяжёлого течения при токсической форме развивается грозное осложнение — токсический шок. Могут возникнуть гнойно-септические осложнения: перитонзиллярный (рядом с нёбной миндалиной) абсцесс, флегмона шеи, гнойный отит и мастоидит (воспаление сосцевидного отростка височной кости), синусит и сепсис. В этих случаях нужны незамедлительные реанимационные и хирургические действия.
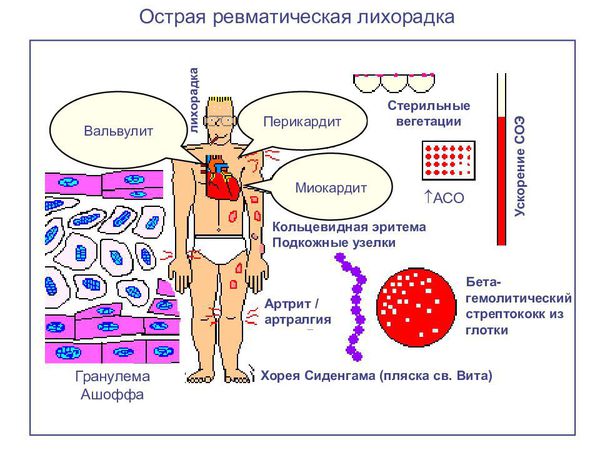
Но самые инвалидизирующие осложнения связаны с аутоиммунными реакциями, когда развивается острая ревматическая лихорадка. Полная картина включает пять симптомов: воспаление тканей сердца, мигрирующий полиартрит, хорея, кольцевидная эритема и ревматические узелки на коже. Развивается чаще у детей 7-15 лет, это связано с эпидемиологией скарлатины и стрептококковых инфекций. У взрослых чаще выявляются уже хронические формы. По данным Госстатотчёта в России в 2014 году распространённость ревматической лихорадки составляет:
- 1,8 на 100 тысяч детей от 0 до 14 лет — острые формы ;
- 11,8 на 100 тысяч детей и 118,4 на 100 тысяч всего населения — хронические формы [12] .
Поздние осложнения
К поздним осложнениям относятся заболевания, которые напрямую не связаны с возбудителем и обусловлены нарушениями иммунного ответа: кардит, артрит, хорея и гломерулонефрит.
Кардит протекает с воспалением клапанов сердца, чаще поражается митральный и аортальный клапаны, развивается клапанная недостаточность и регургитация (обратный ток крови через клапаны). При осмотре выслушивается органический систолический шум. Лечение противовоспалительными препаратами не всегда приводит к улучшению, и в некоторых случаях формируется хроническая болезнь сердца. На фоне перегрузки объёмом крови усиливаются симптомы сердечной недостаточности. Тогда больному требуется хирургическое лечение с пластикой клапанов.
Артрит — воспаление в основном крупных суставов, протекает с болезненностью, припуханием, скованностью в движениях. Характерно поражение нескольких суставов, чаще коленных и голеностопных, мигрирующее воспаление. Хорошая реакция на противовоспалительную терапию. В случае неадекватного лечения и генетической склонности развивается хроническое течение артрита с повторными атаками и деформацией суставов.
Хорея возникает иногда и через 6 месяцев. У человека появляются нарушения походки, непроизвольные, неконтролируемые движения рук, ног, тела, мимики, как правило, чрезмерно выраженные. Со стороны состояние напоминает пританцовывание, отсюда и название. При осмотре мышечный тонус снижен, рефлексы оживлены, выражена потливость, неустойчивая температура, излишняя эмоциональность. В лечении эффективны антибиотики, противовоспалительные и противосудорожные препараты длительным курсом.
PANDAS синдром — расшифровывается как педиатрическое нейропсихиатрическое аутоиммунное расстройство. Выявлено осложнение относительно недавно, в конце XX века. Характерными признаками этого расстройства являются обсессивно-конвульсивные приступы. У больного появляются навязчивые мысли и движения, двигательные или вокальные тики, может появиться эмоциональность, нарушение памяти. На фоне антибактериальной и иммунной терапии наступает улучшение, но при повторной стрептококковой инфекции или стрессовой ситуации симптомы возвращаются.
Гломерулонефрит — аутоиммунное заболевание почек. Характерными симптомами являются отёки, дизурия (нарушение мочеиспускания), гематурия (кровь в моче), повышение артериального давления, почечная недостаточность. В диагностике помогает оценка общего анализа мочи, особенно при невыраженных симптомах. В терапии ограничивают воду, соль, используются антибиотики, диуретики, антигипертензивные, противовоспалительные препараты, при почечной недостаточности — диализ [12] [13] .
Диагностика скарлатины
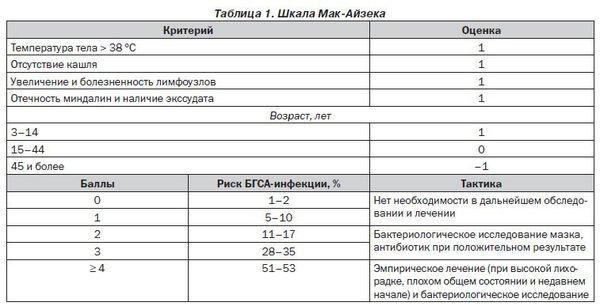
При типичном течении скарлатины диагностика не вызывает затруднений. В некоторых случаях необходимо проводить дифференциальный диагноз с иерсиниозом (острой кишечной инфекцией), инфекционным мононуклеозом, дифтерией ротоглотки, корью, краснухой, аллергической реакцией. В практике врача существует оценка риска скарлатины по шкале Мак-Айзека.
В процессе сбора анамнеза необходимо выяснить возможные случаи стрептококковой инфекции в окружении больного.
Лабораторная диагностика
В клиническом анализе крови характерно повышение числа лейкоцитов, нейтрофилёз со сдвигом до юных форм (увеличивается процент палочкоядерных нейтрофилов) и ускорение скорости оседания эритроцитов (СОЭ). Обязательно необходимо провести контроль общего анализа мочи.
Наиболее оптимальным в диагностике скарлатины является культуральный метод. Материал со слизистой наносят на среду с кровью. Культивируют в термостате и на третий день оценивают. Одновременно ставится тест на чувствительность к антибиотикам.
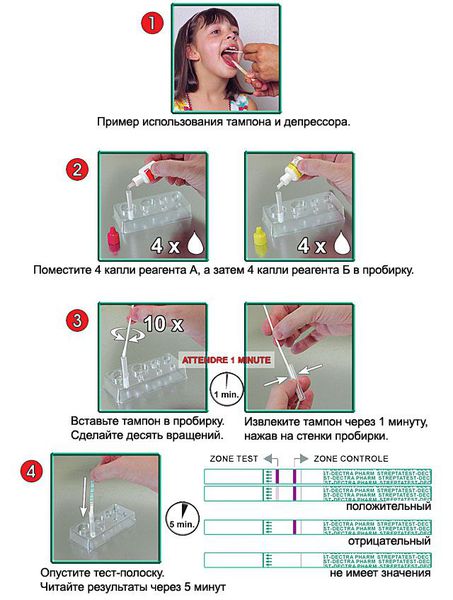
Существует тест для быстрой диагностики (стрептатест). Это особенно важно при стёртой форме скарлатины для обоснованного назначения антибиотиков. Он основан на выявлении специфических антигенов стрептококка в реакции агглютинации и иммуноферментного анализа (в тесте происходит соединение антиген + антитело, при этом исследователь видит окрашивание на тест полоске). Забор мазков и постановку теста проводят даже у постели больного, результат получают через 5 минут. Его чувствительность (до 95 %) и специфичность (95-100 %) гарантируют высокую точность результата [11] . Рекомендовано проводить стрептатест вместе с бактериологическим исследованием до назначения антибиотиков.
Можно провести исследование с помощью полимеразной цепной реакции в реальном времени (ПЦР) для выделения ДНК стрептококка из любого биоматериала.
Новым современным методом является секвенирование генома бактерии Streptococcus pyogenes . Это генетическая расшифровка участков ДНК, кодирующих М-белок и токсины, т. е. определение штамма стрептококка. Используется в научных целях для расследования вспышек скарлатины, выявления новых штаммов с изменяющимися факторами патогенности и устойчивостью к антибиотикам.
Серологическая диагностика — это обнаружение противострептококковых антител к антистрептолизину-О, дезоксирибонуклеазе, гиалуронидазе. В острый период этот метод недостаточно эффективен, поскольку антитела начинают вырабатываться на 2-3 неделе заболевания, а иногда позднее. Но при развитии постстрептококковых осложнений (острая ревматическая лихорадка, гломерулонефрит), наличие противострептококковых антител является очень важным показателем перенесённой стрептококковой инфекции.
По необходимости назначаются инструментальные методы обследования (ЭКГ, УЗИ сердца, почек суставов, рентгенологическое обследование, ЭЭГ) [1] [7] [8] .
Лечение скарлатины
К какому врачу обратиться
Лечением скарлатины занимается врач-инфекционист. Лёгкие формы скарлатины лечатся амбулаторно, среднетяжёлые и тяжёлые требуют госпитализации в инфекционный стационар.
Рекомендовано изолировать больного от других членов семьи.
Постельный режим и диета
На острый лихорадочный период необходим постельный режим, диета с исключением аллергенных продуктов и обильное питьё. Еда должна быть легкоусвояемой, желательно мягкой или протёртой.
Купание при скарлатине
Ограничений на водные гигиенические процедуры при скарлатине нет. Мыться нужно аккуратно, учитывая повышенную чувствительность воспалённой кожи.
Медикаментозная терапия
Основным методом лечения скарлатины является антибактериальная терапия. Стрептококки чувствительны к β-лактамным антибиотикам, поэтому препаратами выбора для лечения скарлатины являются пенициллины (амоксициллин, амоксициллин с клавулоновой кислотой) и цефалоспорины (цефалексин, цефадроксил). Не описано устойчивости к этой группе антибиотиков. Курс препарата в адекватной дозе длится не менее 10 дней.
Для лечения скарлатины у детей можно применять все перечисленные препараты, дозировка зависит от возраста пациента. Правильно подобрать антибиотик и его дозу может только врач.
Устойчивость к антибиотикам
Существует проблема, связанная с формированием устойчивости к антибиотикам, которые широко назначаются в терапии стрептококковой инфекции. Так, при расшифровке вспышек скарлатины в Великобритании, Китае, Южной Корее выявлено достаточно большое количество штаммов, устойчивых к макролидам и клиндамицину.
По результатам многоцентровых исследований в России — ПЕГАС 2 в 2004-2005 гг. и ПЕГАС 3 в 2006-2009 гг. — были выявлены нечувствительные штаммы:
- к макролидам — до 10 % (азитомицин — 9,6 %, кларитромицин — 4,5 %, спирамицин — 1,4 %);
- к клиндамицину — 0,6 %;
- к хлорамфениколу — 13,4 %;
- к тетрациклинам — 47,1 % [1][6] .
Все штаммы оказались чувствительными к фторхинолонам второго поколения, ванкомицину и линезолиду, но это все-таки антибиотики резерва. Макролиды можно назначать только лицам с аллергией на пенициллины и цефалоспорины. Длительность курса также составляет 10 дней, азитромицин — 5 дней.
Поддерживающая терапия
Симптоматическая терапия: при повышении температуры, головной боли применяются нестероидные противовоспалительные препараты (ибупрофен, парацетамол). С целью уменьшения аллергического воспаления — а нтигистаминные препараты (цетиризин, лоратадин). Обязательно полоскать и орошать горло растворами антисептиков.
В случае токсической и септической формы течения скарлатины проводится лечение в условиях реанимационного отделения стационара. Больному ставится центральный венозный катетер, начинается инфузионная терапия:
- сначала введение кристаллоидных растворов быстро и в большом объёме, затем индивидуальный подбор растворов и объёма в комбинации с мочегонными средствами;
- введение вазоконстрикторов (допамин), системных гормонов (преднизолон);
- парентеральное (внутривенное, внутримышечное) введение антибиотиков.
Лечение скарлатины народными методами
Скарлатину лечат только антибиотиками, которые назначает врач. В период реконвалесценции (выздоровления) будут полезны витамины (поливитамины с микроэлементами) и растительные и химические препараты, оказывающие тонизирующее влияние на нервную систему, например элеутерококк, женьшень, L карнитин, янтарная кислота [6] [9] .
Прогноз. Профилактика
Прогноз при своевременном лечении скарлатины, как правило, благоприятный. Если антибактериальная терапия не проводилась или препарат был подобран нерационально, существует риск развития осложнений, о которых говорилось ранее. Дальнейший прогноз будет зависеть от тяжести осложнений и их последствий. Например, при развитии кардита вовремя начатое лечение и дальнейшая поддерживающая терапия помогает избежать формирования порока сердца и инвалидности человека. Но если пропустить это осложнение, то диагноз устанавливается поздно на основании развития клапанного порока сердца и сердечной недостаточности.
Диспансерное наблюдение за лицами, переболевшими скарлатиной и ангиной из очага, проводится в течение одного месяца. Периодичность осмотра и контроля клинического анализа крови, общего анализа мочи, ЭКГ через 7 дней, потом через 3 недели. При наличии патологии в зависимости от её вида больного передают под наблюдение нефролога, ревматолога, невролога или других специалистов.
Больной скарлатиной выписывается после клинического выздоровления и санации от стрептококка, но не ранее 10 дней от начала заболевания. Дети, посещающие дошкольные заведения и первые 2 класса школы, находятся на домашнем режиме ещё 12 дней. Дети любого возраста из учреждений закрытого типа изолируются от коллектива на 12 дней. Взрослые, работающие в детских коллективах, в детских поликлиниках и стационарах, в хирургических и родильных отделениях, в организациях пищевой промышленности переводятся на 12 дней на другую работу, где они не будут представлять угрозы. Больных ангиной из очагов скарлатины выписывают по таким же критериям.
Для профилактики скарлатины распространения заболевания в детском коллективе существуют противоэпидемические мероприятия, прописанные в санитарных правилах МЗ РФ.
- Каждый случай скарлатины регистрируется.
- В коллективе наблюдают за контактными в течение 7 дней и при выявлении двух и более случаев скарлатины проводят обследование (посев на Streptococcus pyogenes) всех контактных.
- В случае фарингита больного изолируют, лечат и обследуют на носительство стрептококка.
- Ограничивают допуск детей и контакты с другими детскими группами.
- Если больной скарлатиной лечится дома, то за контактными лицами наблюдают 17 дней. Им проводят местную терапию раствором томицида и экстренную антибактериальную профилактику скарлатины.
Прививка от скарлатины не разработана. Лучший способ предотвратить заражение стрептококковой инфекцией — чаще мыть руки [16] .
За дополнение статьи благодарим Павла Александрова — врача-инфекциониста, научного редактора портала «ПроБолезни».
Источник