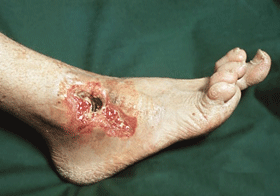
Народные средства при ране сахарного диабета
Московская область, город Клин, улица Победы влад. 2
Записаться на прием
Вопросы-ответы
Здраствуите у отца влажная гангрена диабитескои стопы сахарный диабет 2 ои степени удалили мизинец от ампутации отказались скажите сколько будет стоимость лечения и есть ли свободные места мы сказахстана ждем.
Ответ: Пришлите фотографию стопы и результаты исследования сосудов в разделе «Переписка с доктором».
Маме поставили диагноз диабетическая стопа,у неё сахарный диабет уже 20 лет+СКВ с 2002,ей 52 года.В декабре 2013 года она сломала таранную кость пошли осложнения и выявили д.с.Ран на коже нет.Проходили.
Ответ: Наша клиника занимается восстановлением кровообращения у больных с диабетической стопой. Костные поражения — не наш профиль
Моему отцу 75 лет. У него диабет 2 типа, диабетическая стопа, ампутирован III палец левой стопы после гангрены влажной 3 ст. 4 дня назад. Опасаемся дальнейшего развития заболевания. Каковы прогнозы.
Ответ: Наша клиника успешно занимается лечением диабетической гангрены. Привозите на консультацию
Что нам предпринять дальше при лечении диабетической стопы
У моей мамы диабетическая стопа, на левой ноге некроз первого и второго пальца. Пальцы почернели. пальцы как будто усыхают.Идет уплотнение возле этих двух пальцев. Чувствительность ног — стоп почти нет.
Ответ: Необходимы исследования сосудов и консультация сосудистого хирурга, по видимому, развивается диабетическая гангрена.
Здравствуйте! (Сначала я хочу извинится за ошибки, так как я не очень хорошо овладею с русским языком) Я болею сахарным диабетом 6 лет. Три месяца назад с синдромом диабетной.
Ответ: Мы занимаемся этой проблемой весьма успешно. Ориентировочный счет за лечение 200 000 рублей.
Диабетическая стопа, гангрена
ЗДРАВСТВУЙТЕ!Я ИЗ КАЗАХСТАНА У МОЕЙ МАТЕРИ САХАРНЫЙ ДИАБЕТ 1 ТИП СТРАДАЕТ 22 ГОДА.НА ДАННЫЙ МОМЕНТ ДИАБЕТИЧЕСКАЯ ГАНГРЕНА СТОПЫ ТРЕТЬЕГО ПАЛЬЦА. 21.08.2013. СДЕЛАНО УЗИ АРТЕРИЙ,ЗАКЛЮЧЕНИЕ:ДИАБЕТИЧЕСКАЯ АНГИОПАТИЯ.ПРОЛОНГИРОВАННЫЙ СТЕНОЗ И ОККЛЮЗИЯ ДИСТАЛЬНОГО ОТДЕЛА.
Ответ: В данном случае пациентке показана ангиопластика и удаление омертвевшего пальца — срочно!
Добрый день! возможна ли операция онгеопластики артерии ног, в вашем центре если я из украины?
Ответ: Здравствуйте! В нашем центре лечатся люди всех национальностей и вероисповеданий, граждане всех стран планеты Земля.
Маме70лет,сахарный диабет 10лет,2009году первый инсульт,месяц назад повторный инсульт.На боли в ногах стоп жаловалась и до этого,но передвигалась по дому с тростью. Сейчас не встает,еще в больнице стала говорить на сильные.
Ответ: Вам необходимо проконсультировать маму у сосудистого хирурга,невозможно установить диагноз не видя пациента.
Диабетическая стопа как лечить?
Здравствуйте доктор.У отца сахарный диабет, 6 месяцев назад у него два пальца на правой ноге начали чернеть после баллонной ангипластики на обе ноги (без стента)их удалили.Но сейчас уже на.
Ответ: Возможно мы сможем выполнить микрохирургическое шунтирование и восстановить кровоснабжение. Привозите на консультацию
диабетическая стопа лечение без операции
Здравствуйте доктор.У бабушки диабет 2 типа, ей 76 лет. ей на правой ноге удалили средний палец,но нога всеравно сильно болит и рана не заживает. ТЕМПЕРАТУРА ДЕРЖИТСЯ 37.1.
Ответ: Ваша бабушка находится в тяжелом состоянии, связанном с интоксикацией, требует интенсивного лечения. Прогнозировать такую ситуацию сложно.
© 2007-2021. Инновационный сосудистый центр — сосудистая хирургия нового уровня
Контактная информация:
+7(800)222-70-43 — Запись на консультацию
Источник
Лечение трофических язв нижних конечностей
В основе развития любой трофической язвы на ногах лежит нарушение кровоснабжения, оттока лимфы и иннервации (снабжение нервами) кожи. Эти три фактора становятся причиной нарушения питания клеток (трофики), снижению защитной функции и способности к восстановлению тканей. В этих условиях любая микротравма кожи, которая у здорового человека проходит незамеченной, превращается в незаживающую гнойную рану. В медицинской терминологии данное явление носит название «трофическая язва». У этой болезни много видов, но все они отличаются длительным течением, периодическими обострениями и крайне плохо поддаются терапии. Несмотря на то, что на сегодняшний день общее количество методов лечения трофических язв приближается к 10 тысячам, до сих пор не потеряли своей актуальности слова одного из светил русской хирургии Сергея Ивановича Спасокукоцкого: «Язвы голени представляют истинный крест хирургов по своему громадному упорству и трудности лечения».
Как и 80 лет назад, лечение больных с трофическими язвами нижних конечностей — сложная проблема не только для пациента, но и для самого врача. Залогом успеха в данном процессе является точное выяснение причины, вызвавшей появление язвы, и фона сопутствующих изменений в организме пациента (диабет, заболевания сердечно-сосудистой системы и т.д.). Поэтому лечению трофических язв должна предшествовать всесторонняя и качественная диагностика.
Для оценки состояния венозной системы пациента проводятся функциональные пробы, ультразвуковое дуплексное исследование сосудов нижних конечностей (УЗДГ). Согласно медицинским данным, трофические язвы нижних конечностей чаще всего развиваются у пожилых людей, самочувствие которых отягощено целым «букетом» заболеваний. При этом у абсолютного большинства из них язва становится исходом длительно существующей варикозной болезни, на которую пациенты десятилетиями не обращают внимания. Эта коварная болезнь долгие годы не сопровождается болями и дискомфортом, поэтому даже настоятельные врачебные рекомендации о необходимости консервативного лечения, а тем более — операции, не воспринимаются больными всерьез.
Существует целый ряд мер, направленных на избавление от опасного недуга, каким является трофическая язва: физиотерапия, компрессионная терапия, медикаментозные препараты, оперативное вмешательство, диеты. Лечение трофических язв на ногах должно проводиться только в условиях стационара, с привлечением новейших методов, способных остановить губительные процессы в организме человека, способных привести к потере конечностей.
В самом начале лечения производят бактериологический посев с поверхности язвы для изучения степени инфицированности и для дифференциального диагноза трофической язвы от инфекционных поражений кожи. Определяется вид микрофлоры язвы и ее чувствительность к антибиотикам.
Лечение трофической язвы нижних конечностей всегда должно быть комплексным и направляться не только на ликвидацию местных проявлений патологического процесса, но и на устранение заболевания, прогрессирование которого и привело к развитию некроза тканей. Такое системное воздействие улучшает условия местного кровоснабжения, уменьшает гипоксию и нарушения метаболизма тканей. Вопрос о подборе лечения в каждом конкретном случае должен решать флеболог, он же определяет необходимость системного применения антибиотиков. При развитии выраженного микробного заражения проводится дезинтоксикационная терапия. Ее своевременное назначение позволяет удалить продукты распада микробных клеток и существенно улучшить состояние больного.
При заболеваниях вен нижних конечностей обязательно ношение рекомендованного врачом компрессионного трикотажа, нормализация режима труда и отдыха. Из лекарственных препаратов общего воздействия показаны венотоники, а также средства, улучшающие микроциркуляцию (дезагреганты).
При патологии артерий назначается терапия, влияющая на свертывание крови и состояние сосудов, а также дозированная ходьба, которая стимулирует развитие обходных (коллатеральных) путей притока артериальной крови к тканям. Рекомендуется полный отказ от вредных привычек, значительно ухудшающих процесс кровообращения. Также специалисты советуют предупреждать переохлаждение ног и подбирать мягкую и удобную обувь из натуральных материалов. Эта мера уменьшает риск развития ишемии тканей.
При сахарном диабете обязательно одновременное назначение сахароснижающей терапии, коррекции липидного спектра крови, предупреждение даже случайных ран и назначение максимально эффективных препаратов для заживления уже имеющихся повреждений. Лечения трофической язвы при сахарном диабете обязательно должно начинаться в условиях стационара — таким пациентам необходимы регулярные перевязки, максимальное ограничение двигательной активности, использование медицинских препаратов, которые улучшают кровообращение (периферических вазодилататоров, дезагрегантов, метаболической терапии, в том числе витаминов).
Больным с трофическими язвами нижних конечностей рекомендованы и методы немедикаментозной терапии: плазмаферез и ультрафильтрация крови, гипербарическаяоксигенация в барокамере, внутрисосудистое ультрафиолетовое облучение крови. При наличии язвенного дефекта на подошве стопы и пальцах возможно использование специальных шин-распорок, которые улучшают доступ кислорода к ране и уменьшают риск возникновения анаэробной инфекции. При ходьбе такие пациенты должны пользоваться палочкой или костылями, чтобы уменьшить нагрузку на рану.
При местном лечении раны обязательно проведение перевязок, во время которых производится максимальное удаление нежизнеспособных тканей, а также обработка раны растворами антисептиков, применение антибиотиков в виде специальных присыпок, кремов и мазей. А вот мази, улучшающие кровообращение, непосредственно на поверхность язвы наносить нельзя.
Хирургическое лечение трофических язв на ногах используется в большинстве клиник, к сожалению, не очень часто. Между тем, у многих больных только радикальное хирургическое устранение причины язвообразования может дать стойкий лечебный эффект. Операция может включать в себя удаление больных вен, питающих язву (флебэктомия). Также может применяться пластическая операция по закрытию язвенного дефекта. Это делается, как правило, при обширных поражениях кожи.
Лечение трофических язв на ногах в клинике доктора Матвеева
Клиника доктора Матвеева имеет длительную практику и серьезный опыт лечения трофических язв, в том числе в крайне тяжелых и запущенных случаях.
Успех лечения заключается в тесном сотрудничестве врача-флеболога и пациента – процесс может быть длительным, а все назначения и рекомендации врача должны обязательно исполняться.
Нашими специалистами производится детальное обследование и разрабатывается тактика лечения. В рамках выбранной тактики тщательно подбираются оптимальные препараты для лечения трофических язв и назначаются необходимые процедуры.
Одновременно с локальным воздействием на пораженную зону производится диагностика с целью выявления причины возникновения заболевания (в большинстве случаев такой причиной является варикоз). Эффективное лечение пораженных варикозом вен позволяет восстановить нормальное кровоснабжение тканей и, соответственно, усилить регенерационную способность и иммунитет.
Трофическая язва – одна из основных причин потери конечностей. Своевременное обращение к врачу и грамотно проведенное лечение позволяет избежать ампутации и вернуться к полноценной здоровой жизни.
У вас трофическая язва при диабете на ноге? Лечение нам по силам!
К сожалению, достаточно часто выявляется трофическая язва при диабете на ноге. Лечение ее – непростая задача, как для больного, так и для его врача. Однако при комплексном подходе она вполне решаема. В первую очередь, необходимо комплексное обследование пациента.
Нами выявляются все сопутствующие проблемы и заболевания. Ведь лечить язвы необходимо в комплексе со всеми причинами, которые их вызвали. Помимо диабета это может быть целый букет неприятностей. Например, варикозную болезнь люди могут игнорировать годами, пока она их серьезно не беспокоит. Существуют и иные неприятности, часто сопутствующие диабету.
Когда появляются трофические язвы, лечение на пальцах ног доверьте нам!
Итак, мы выявили, каким неприятностям сопутствуют трофические язвы. Лечение на пальцах ног можно начинать. В первую очередь, мы проводим бактериологический посев с их поверхностей. Так мы изучаем, насколько вы инфицированы, а также для того, чтобы отличить их от инфекционных поражений вашей кожи.
Мы применяем множество различных методик:
- физиотерапию,
- диеты,
- компрессионную терапию,
- оперативное вмешательство,
- медикаментозные препараты.
Чтобы обеспечить выполнение столь сложного комплекса мер, лечиться необходимо в стационарных условиях. Только так мы поможем вам остановить запущенные в организме губительные процессы, ведущие зачастую к потере конечностей. Параллельно мы боремся со всеми сопутствующими язвам заболеваниями.
Источник
Болезни кожи при сахарном диабете
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений при СД, безусловно, связана с нарушением углеводного обмена и накоплением соответствующих продуктов нарушенного метаболизма, что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах. В сочетании с диабетической полинейропатией, микро- и макроангиопатиями, нарушением местного и общего иммунитета это приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям.
Кожа больных СД подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются за счет подногтевого гиперкератоза. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета.
Часто дерматологические проявления могут выступать в качестве «сигнальных признаков» СД: зуд кожи, сухость слизистых и кожи, рецидивирующие кожные инфекции (кандидоз, пиодермии).
В настоящее время описано более 30 видов дерматозов, которые либо предшествуют СД, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
- Первичные — обусловленные диабетическими ангиопатиями и нарушением метаболических процессов (диабетические дерматопатии, липоидный некробиоз, диабетический ксантоматоз, диабетические пузыри и др.).
- Вторичные — грибковые и бактериальные инфекции.
- Дерматозы, вызываемые препаратами, применяющимися при лечении СД (экзематозные реакции, крапивница, токсидермия, постинъекционные липодистрофии).
Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
Диабетическая дерматопатия. Наиболее частое поражение при диабете выражается в появлении на передней поверхности голеней симметричных красновато-коричневых папул диаметром 5–12 мм, которые затем превращаются в пигментированные атрофические пятна (чаще выявляется у мужчин с большой длительностью СД). Субъективные симптомы отсутствуют, течение длительное, могут исчезать самостоятельно в течение 1–2 лет. Патогенез связан с диабетической микроангиопатией. Специфическое лечение дерматопатии не проводится.
Диабетический пузырь. Относится к редким поражениям кожи при СД. Пузыри возникают внезапно, без покраснения, на пальцах рук и ног, а также на стопе. Размеры варьируют от нескольких миллиметров до нескольких сантиметров. Пузырная жидкость прозрачна, иногда геморрагична и всегда стерильна. В большинстве случаев пузыри заживают без рубцевания через 2–4 нед симптоматического лечения.
Рубеоз. В детском и юношеском возрасте у больных инсулинозависимым СД на коже лба, щек (реже — подбородка) наблюдается гиперемия в виде небольшого румянца, что иногда сочетается с поредением бровей.
Диабетическая эритема. Протекает по типу эфемерных эритематозных пятен, которые наблюдаются в основном у мужчин старше 40 лет, страдающих диабетом в течение непродолжительного времени. Эти пятна характеризуются крупными размерами, резкими границами, округлыми очертаниями и насыщенной розово-красной окраской. Локализуются в основном на открытых кожных покровах — лице, шее, тыле кисти. Субъективные ощущения либо отсутствуют, либо больные жалуются на легкое покалывание. Пятна отличаются весьма непродолжительным сроком существования (2–3 дня), исчезают самопроизвольно.
Acanthosis nigricans. Характеризуется ворсинчатыми гиперпигментированными разрастаниями, преимущественно в складках шеи и подмышечной впадине. Больные жалуются на «грязную кожу», которую невозможно отмыть. На самых выступающих точках суставов пальцев иногда также имеются мелкие папулы. В основе патогенеза лежит выработка печенью инсулиноподобных факторов роста, которые вступают в связь с эпидермальными рецепторами и вызывают утолщение эпидермиса и гиперкератоз.
Диабетическая ксантома. Развивается на фоне гиперлипидемии, причем основную роль играет увеличение содержания в крови триглицеридов. Желтоватые бляшки локализуются преимущественно на сгибательных поверхностях конечностей, на груди, лице, шее и состоят из скопления триглицеридов и гистиоцитов.
Липоидный некробиоз. Относительно редкий хронический дерматоз, характеризующийся очаговой дезорганизацией и липидной дистрофией коллагена.
Инсулинозависимый СД является наиболее частой причиной липоидного некробиоза и встречается у 1–4% таких больных. Кожные проявления могут быть первыми — и долгое время единственными — проявлениями диабета. Полагают, что у 18–20% больных липоидный некробиоз может возникнуть за 1–10 лет до развития типичных симптомов диабета, у 25–32% больных развивается одновременно с этим заболеванием, однако у большинства (55–60%) СД предшествует поражению кожи. Прямой зависимости выраженности клинических проявлений липоидного некробиоза от тяжести течения диабета не существует.
Заболевание может возникнуть в любом возрасте, однако чаще ему подвержены лица от 15 до 40 лет (преимущественно женщины). Протекает на фоне инсулинзависимого диабета и характеризуется крупными единичными очагами поражения на коже голеней. Заболевание обычно начинается с появления небольших синюшно-розовых пятен или гладких плоских узелков округлых или неправильных очертаний, склонных к периферическому росту с последующим формированием четко отграниченных, вытянутых по длине овальных или полициклических индуративно-атрофических бляшек. Их центральная часть (желтовато-коричневого цвета) слегка западает, а краевая часть (синюшно-красная) несколько возвышается. Бляшки имеют гладкую поверхность, иногда шелушащуюся по периферии. Постепенно центральная часть бляшек атрофируется, на ней появляются телеангиоэктазии, легкая гиперпигментация, иногда изъязвления. Субъективных ощущений, как правило, нет. Боль возникает при изъязвлении.
Внешний вид очагов настолько характерен, что обычно дополнительных исследований не требуется. При атипичных формах проводят дифференциальный диагноз с кольцевидной гранулемой, саркоидозом, ксантоматозом.
Эффективного лечения в настоящее время нет. Применяются средства, нормализующие липидный обмен (Липостабил, Клофибрат, Бензафлавин); улучшающие микроциркуляцию (Курантил, Трентал, Теоникол). Показаны такие препараты, как Аевит, Дипромоний, Никотинамид, Ангиотрофин. Эффективно внутриочаговое введение кортикостероидов, инсулина, Гепарина. Наружно: аппликации 25–30% раствора Димексида, нанесение Троксевазиновой, Гепариновой мазей, наложение окклюзивных повязок с фторсодержащими кортикостероидными мазями. Физиотерапия: фонофорез гидрокортизона, электрофорез Аевита, Трентала. Лазеротерапия: при изъязвлении иногда прибегают к оперативному вмешательству (удалению очагов с последующей кожной пластикой).
Зудящие дерматозы (зуд кожи, нейродермит). Часто являются первыми признаками диабета. Не наблюдается прямой зависимости между тяжестью СД и интенсивностью зуда. Наоборот: замечено, что наиболее сильный и упорный зуд наблюдается при скрытой и легкой формах диабета. У большинства пациентов кожный зуд предшествует развитию не только поражения кожи при СД, но и самому установлению диагноза (от 2 мес до 7 лет). Реже зуд развивается уже на фоне установленного и леченого СД.
Преимущественной локализацией являются складки живота, паховые, межъягодичная, локтевые. Поражения часто односторонние.
Грибковые поражения кожи. Наиболее часто развивается кандидоз, обычно вызываемый Candida albicans. Чаще встречается в пожилом возрасте и у тучных пациентов с преимущественной локализацией очагов в области гениталий и крупных складок кожи, межпальцевых складок, слизистых оболочек (вульвовагинит, баланопастит, ангулярный хейлит). Кандидомикоз может играет роль «сигнального симптома» СД.
Кандидоз любой локализации начинается с сильного и упорного зуда, в дальнейшем к нему присоединяются объективные признаки заболевания. Сначала в глубине складки появляется белесоватая полоска мацерированного рогового слоя, формируются поверхностные трещины и эрозии. Поверхность эрозий — влажная, блестящая, синюшно-красного цвета, окаймленная белым ободком. Вокруг основного очага появляются «отсевы», представленные мелкими поверхностными пузырьками и пустулами. Вскрываясь, эти элементы превращаются в эрозии, также склонные к росту и слиянию. Диагноз подтверждается при микроскопическом или культуральном исследовании.
Для местного лечения применяются проверенные временем, простые и доступные средства — спиртовые или водные (последние лучше для крупных складок) растворы анилиновых красителей: метиленовой синьки (2–3%), бриллиантовой зелени (1%), а также жидкость Кастеллани, мази и пасты, содержащие 10% борной кислоты. Из местных антимикотиков можно использовать практически любые в виде 1–2% кремов, мазей, растворов. Наружные средства применяют до полного разрешения кожных очагов, а затем еще в течение одной недели. Из системных антимикотиков применяются флуконазол, итраконазол или кетоконазол. Флуконазол назначают по 150 мг/сут однократно, при торпидном течении, по 150 мг/сут 1 раз в неделю в течение 2–3 нед. Итраконазол назначают по 100 мг/сут в течение 2 нед или по 400 мг/сут в течение 7 дней. Кетоконазол назначают по 200 мг/сут в течение 1–2 нед. Целесообразность назначения системных антимикотиков определяется эффективностью, предшествующей терапии, мотивацией пациента, желающего как можно скорее избавиться от проявлений болезни, а также доступностью препаратов.
Инфекционные заболевания. Бактериальные поражения кожи встречаются у больных СД значительно чаще, чем в популяции и трудно поддаются лечению. Диабетические язвы стопы являются наиболее грозным осложнением и могут приводить к ампутации конечности и даже летальному исходу.
Пиодермии, фурункулы, карбункулы, флегмоны, рожа, паронихии и панариции чаще всего вызываются стафилококковой и стрептококковой флорой. Присоединение инфекционно-воспалительных заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям диабета и увеличивает потребность организма в инсулине. Диагноз должен быть подтвержден получением культуры с определением чувствительности к антибиотикам. Больному назначают перорально диклоксациллин или эритромицин (при наличии аллергии к пенициллину). Прием диклоксациллина — основной метод лечения амбулаторных больных, поскольку к нему чувствительны 97% микроорганизмов. Не нагноившиеся поражения можно также лечить с помощью применения тепла местно. При флюктуации фурункул необходимо вскрыть и дренировать. Крупные абсцессы иногда требуют рассечения и дренирования.
В заключение следует отметить, что поражения кожи при диабете являются на сегодняшний день распространенными состояниями, достаточно часто встречающимися в клинической практике. Лечение их имеет определенные трудности и должно начинаться с эффективного контроля за уровнем сахара в крови и отработкой адекватной схемы приема антидиабетических препаратов. Без коррекции углеводного обмена у этой группы пациентов все лечебные мероприятия малоэффективны.
Литература
- С. Г. Лыкова, О. Б. Немчанинова. Поражения кожи при сахарном диабете (патогенез, патоморфология, клиника, терапия). Новосибирск: Новосибирский медицинский институт. 1997. 44 с.
- А. С. Машкиллейсон, Ю. Н. Перламутров. Кожные изменения при сахарном диабете // Вестник дерматологии и венерологии. 1989. № 5. С. 29–31.
- А. Ю. Сергеев, Ю. В. Сергеев. Грибковые инфекции. Руководство для врачей. М., 2003.
- И. И. Дедов, В. В. Фадеев. Введение в диабетологию: Руководство для врачей. М., 1998. 404 с.
- М. И. Мартынова, Е. Е. Петряйкина, В. Ф. Пилютик. Особенности нарушения кожных покровов при инсулинзависимом сахарном диабете. «Лечащий Врач».
И. Б. Мерцалова, кандидат медицинских наук
РМАПО, Москва
Источник