- Опасный диагноз — пневмоторакс
- Основные причины пневмоторакса
- Симптоматика
- Методы диагностики
- Развитие пневмоторакса можно установить при таких медицинских манипуляциях:
- Лечение
- Плевродез: лечение плеврального выпота
- Почему возникает плевральный выпот?
- Как плевродез помогает справиться с плевральным выпотом?
- Противопоказания к плевродезу
- Подготовка к плевродезу
- Ход процедуры
- Восстановительный период
- Полина Воронцова, 37 лет: У меня был спонтанный пневмоторокс.
- Отдых с замиранием сердца
- Неожиданный диагноз
- Покой мне только снится
- Неподтвержденный диагноз
- Мои выводы
Опасный диагноз — пневмоторакс
Пневмоторакс — состояние, характеризующееся наличием воздуха в плевральной полости.
Пневмоторакс классифицируют на несколько видов.
Так называемый спонтанный пневмоторакс. Может поразить совершенно здорового человека. Такой пневмоторакс называют первичным. Вторичный пневмоторакс поражает людей, страдающих заболеваниями легких.
В отдельную группу выделают искусственный (ятрогенный) пневмоторакс, вызываемый врачебными манипуляциями либо осложнениями медикаментозной терапии.
Травматический пневмоторакс возникает вследствие травматического повреждения грудной клетки (открытого или закрытого).
Основные причины пневмоторакса
Заболевания органов дыхательной системы различной этиологии являются наиболее частыми причинами развития пневмоторакса. Опухолевые процессы, ревматоидный артрит, астма, хроническая обструктивная болезнь легких (ХОБ/1) и инфекционные заболевания могут послужить причиной возникновения. Курящие люди чаще подвержены риску спонтанного пневмоторакса.
Травматический пневмоторакс может быть вызван травмами грудной клетки вследствие повреждения ребер, разрывом легкого и т.д. и нередко сопровождается гемотораксом (скоплением крови в плевральной полости). Трансторакальная биопсия — частая причина ятрогенного пневмоторакса.
Этот способ применим для диагностики новообразований в периферической зоне легких. Несмотря на то, что манипуляция проводиться под присмотром КТ или рентгеноскопии, пневмоторакс является частым осложнением. Еще одной причиной может стать установка подключичного катетера, так как процедура проводиться «вслепую», именно поэтому иностранные врачи отвергают этот метод катетеризации и устанавливают его исключительно в яремную вену, исключая риск травмы легкого.
Симптоматика
Пневмоторакс начинается остро. Больной жалуется на тяжелую одышку и острую (кинжальную) боль при вдохе. Наблюдается тахикардия, пульсовые волны уменьшаются при вдохе (парадоксальный пульс), кожа и слизистая могут приобрести синюшный оттенок (цианоз), возможна эмфизема (патологическое скопление воздуха в подкожной клетчатке). Реже, больного могут беспокоить сухой кашель, потливость.
Методы диагностики
Развитие пневмоторакса можно установить при таких медицинских манипуляциях:
- анализ газов артериальной крови;
- ЭКГ;
- рентгенография в переднезадней проекции;
- КТ.
КТ — наиболее современный и точный метод диагностики пневмоторакса. Позволяет определить его размеры, что влияет на тактику лечения в будущем.
Лечение
Лечение пневмоторакса происходит в условиях стационара.
- Кислородотерапия — назначается при пневмотораксе маленького размера. Может проводиться как вспомогательная терапия совместно с другими методами лечения;
- аспирация (плевральная пункция) — больному в межреберное пространство вводится катетер и посредством большого шприца, присоединенного к нему, откачивают воздух. При необходимости процедуру повторяют;
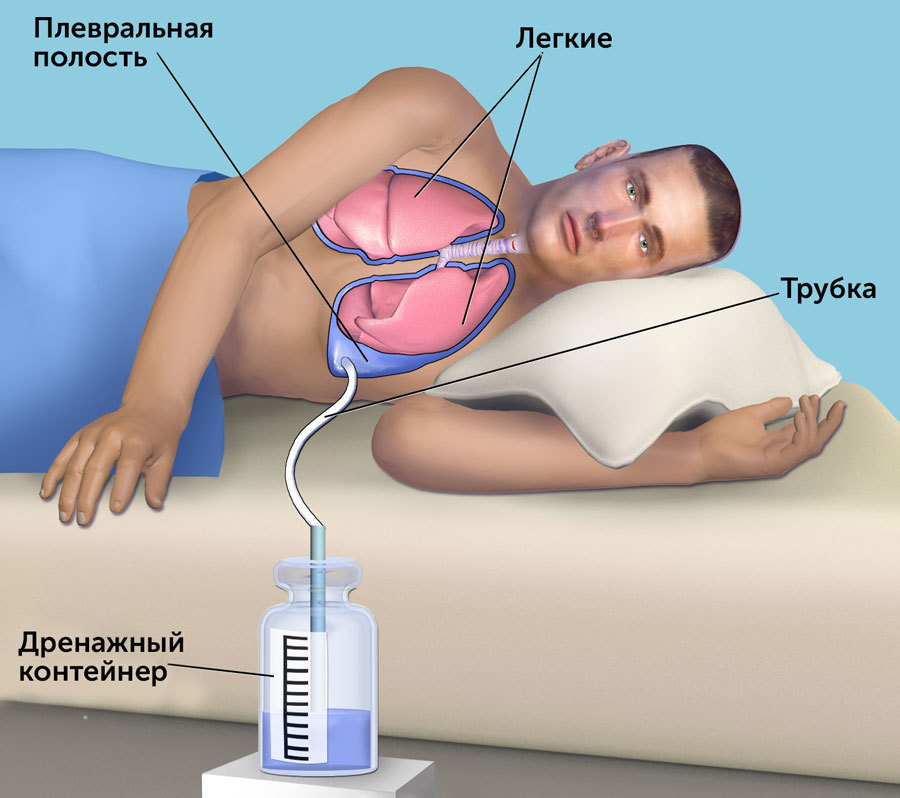
- установка дренажной трубки — данный способ применяют, если аспирация не привела к нужным результатам, а так же вследствие рецидива. Проводиться с использованием местной анестезии. Успех манипуляции зависит от правильного подбора диаметра трубки. Дренаж вводится на сутки, применение отсоса не требуется;
- химический плевродез — метод лечения позволяет предотвратить риск рецидива. Через дренажную трубку пациенту вводят препараты, которые вызывают воспалительные процессы внутреннего и париетального листков плевры, что приводит к «закрытию» плевральной полости;
- хирургический метод лечения — применяется при отсутствии улучшений в течение недели и вследствие рецидива после химического плевродеза. Проводится посредством торакоскопии или таракотомии.
В целом прогноз при пневмотораксе благоприятный. Смертельный исход чаще встречается у больных с ХОБ/1, ВИЧ-инфицированными и больных СПИДом.
Источник
Плевродез: лечение плеврального выпота
Плевродез — медицинская процедура, название которой происходит от двух греческих слов: pleura («плевра») и desmos («связь»). Ее применяют для того, чтобы вызвать сращение листков плевры — оболочки в виде тонкой пленки в грудной клетке. Плевродез используется для лечения пациентов с двумя видами состояний:
- Плевральный выпот — скопление жидкости в плевральной полости. Эта жидкость сдавливает легкое, мешает ему полноценно расправляться во время вдохов. В результате у пациента развивается дыхательная недостаточность.
- Пневмоторакс — состояние, при котором в плевральную полость — пространство, окружающее легкое — попадает воздух. При этом легкое спадается.
Плевра — серозная оболочка в организме человека, которая находится внутри грудной клетки. Она выглядит как тонкая пленка. Также к серозным оболочкам относят брюшину (находится внутри брюшной полости), перикард (околосердечную сумку), оболочку яичка у мужчин.
Плевра состоит из двух листков: висцеральный покрывает поверхность легкого, а париетальный выстилает изнутри стенку грудной клетки. Между этими листками находится узкое пространство в виде щели — плевральная полость. В ней присутствует минимальное количество жидкости — ровно столько, чтобы увлажнить поверхность плевры и обеспечить свободное скольжение легкого во время дыхательных движений. Плевральная полость в норме герметична. Если в нее проникает воздух, то легкое спадается и больше не может полноценно расправляться.
Пневмоторакс и плевральный выпот — состояния, которые могут возникать при различных заболеваниях.
Почему возникает плевральный выпот?
Наиболее распространенное показание к плевродезу — рецидивирующий плевральный выпот, вызванный злокачественными опухолями. Почти в 75% случаев к нему приводят три онкологических заболевания: рак легкого, рак молочной железы и лимфома (опухоль из лимфоидной ткани). Также к накоплению жидкости в плевральной полости нередко приводят: рак яичников, тела и шейки матки, желудка, меланома, мезотелиома плевры, саркомы (злокачественные опухоли из соединительной ткани). Иногда врачи обнаруживают только выпот и отдаленные метастазы, а локализация первичной опухоли остается неизвестной.
По статистике, плевральный выпот развивается у 30% пациентов с раком легкого, у 7–11% пациентов с раком молочной железы. При злокачественных опухолях с отдаленными метастазами распространенность этого осложнения достигает 50%.
Обычно онкологические пациенты с плевральным выпотом — это люди, страдающие запущенным раком. У многих из них невозможно достичь ремиссии. Из-за накопления жидкости в плевральной полости ухудшается состояние больного, становится более неблагоприятным прогноз. Плевродез в онкологии является методом паллиативного лечения. Вообще, лечение онкобольных с плевральным выпотом и другими осложнениями — сложная задача, она требует мультидисциплинарного подхода. Врачи в международной клинике Медика24 имеют большой опыт работы с такими пациентами.
Почему злокачественные опухоли приводят к плевральному выпоту? Основные причины этого осложнения — непосредственное поражение плевры раковыми клетками и опухолевые очаги в лимфатических узлах, которых нарушается отток лимфы.
Плевральный выпот проявляется такими симптомами, как одышка, сухой упорный кашель, боль, чувство тяжести, стеснения в грудной клетке, ухудшение общего самочувствия, особенно во время физических нагрузок.
Помимо злокачественных опухолей, к скоплению жидкости в плевральной полости, при котором может потребоваться плевродез, способны приводить и другие заболевания:
- сердечная недостаточность;
- пневмония;
- туберкулез;
- заболевания печени и почек, приводящие к выраженному нарушению их функции;
- панкреатит (воспаление поджелудочной железы);
- ревматоидный артрит.
Мы вам перезвоним, оставьте свой номер телефона
Как плевродез помогает справиться с плевральным выпотом?
Принцип работы плевродеза довольно прост: врач искусственно вызывает склеивание листков плевры, в результате между ними перестает скапливаться жидкость, воздух.
Со злокачественным плевральным выпотом также помогает бороться системная химиотерапия.
Необходимость в плевродезе возникает при рецидивирующем плевральном выпоте, который ухудшает состояние пациента и с которым не удается справиться другими способами. Решение о проведении этой процедуры нужно принимать индивидуально. Врачи в международной клинике Медика24 предварительно подробно объясняют пациентам, почему им необходим этот вид лечения, какого результата можно ожидать, и каковы возможные риски.
Склеить листки плевры можно разными способами, в зависимости от этого выделяют две разновидности плевродеза:
- Механический (физический). Плевру повреждают механически хирургическими инструментами, аргоновым лазером или другими способами. В международной клинике Медика24 вмешательства на грудной клетке проводятся малоинвазивным способом, с применением торакоскопии (VATS).
- Химический. В плевральную полость вводят различные вещества, которые повреждают листики плевры, вызывают воспаление, фиброз и спайки. В современной медицине применяется множество таких веществ, например, блеомицин, тетрациклин, йодоповидон и др. В международной клинике Медика24 используются наиболее современные, безопасные химические агенты. Их вводят в плевральную полость через катетер.
Противопоказания к плевродезу
- Патологические состояния, которые препятствуют расправлению легкого. Например, это может быть застойное легкое — застой крови в легочных венах.
- Недостаточный дренаж. Перед тем как выполнять плевродез, из плевральной полости необходимо удалить жидкость.
- Недавно перенесенная лучевая терапия грудной клетки и установка дренажной трубки более чем на 10 дней снижают вероятность того, что плевродез будет выполнен успешно.
- Оценка состояния больного по индексу Карновского менее 50% и индекс массы тела менее 25 кг/м2 — также факторы риска неудачного плевродеза.
- Инфекционный процесс в плевре.
- Выделение по дренажной трубке более 150 мл жидкости. Оптимальной ситуацией для проведения плевродеза является выделение не более 100 мл жидкости в течение последних 24 часов.
- Категоричный отказ пациента проводить процедуру.
- Ожидаемая продолжительность жизни пациента менее трех месяцев. В таких случаях, чтобы облегчить состояние больного, периодически выполняют плевроцентез.
Подготовка к плевродезу
Перед процедурой врач оценивает состояние пациента, назначает обследование, которое обычно включает общий и биохимический анализы крови, исследование свертываемости крови, анализы на инфекции, ЭКГ, консультацию терапевта и других врачей. Доктору необходимо знать о сопутствующих заболеваниях пациента, его аллергических реакциях, препаратах, которые он постоянно принимает.
Предварительно проводят компьютерную томографию грудной клетки. Если вмешательство планируется провести под общей анестезией, то за 8–10 часов до наркоза нельзя ничего есть и пить.
Ход процедуры
Химический плевродез проводят через дренажную трубку. У большинства пациентов она уже была установлена ранее для оттока жидкости. В противном случае врач установит ее под местной анестезией.
Во время процедуры в дренажную трубку вводят раствор анестетика и затем склерозирующий агент. В плевре много болевых рецепторов, и плевродез является очень болезненной процедурой, поэтому применяют дополнительное обезболивание препаратами из группы НПВС (нестероидные противовоспалительные средства), опиоидными анальгетиками.
Спустя 24–48 часов (или позже, когда произойдет склеивание плевры — этот процесс контролируют с помощью рентгенографии) дренажную трубку удаляют. Выполняют рентгенографию, чтобы убедиться, что процедура прошла успешно, и в плевральной полости не скапливается жидкость, воздух.
Механический плевродез — хирургическое вмешательство, которое проводится в операционной торакальными хирургами, под общей анестезией. Обычно к нему прибегают в случаях, когда не удается провести химический плевродез.
Иногда, чтобы прекратить скопление жидкости в плевральной полости, выполняют плеврэктомию и декортикацию — полное или частичное удаление плевры. Перед операцией хирург должен убедиться, что состояние пациента позволяет ее перенести, и у больного достаточно долгая ожидаемая продолжительность жизни.
Восстановительный период
После плеврэктомии пациента периодически приглашают в клинику на перевязки и контрольные снимки. Необходимо соблюдать следующие рекомендации:
- Содержите место введения дренажной трубки в чистоте.
- Не трите это место, не касайтесь его грязными руками.
- Не наносите на это место мази и лосьоны.
- До полного заживления нельзя принимать ванны, плавать в бассейнах и водоемах.
- Не принимайте ибупрофен и другие обезболивающие препараты из группы НПВС без разрешения врача. Все эти лекарства действуют как противовоспалительные средства, них уменьшается воспаление в листках плевры, и они хуже слипаются.
- Не поднимайте грузы тяжелее 4,5 кг.
- Избегайте высоких физических нагрузок, не задерживайте дыхание.
В течение некоторого времени из места установки дренажной трубки может выделяться небольшое количество сукровицы, это нормально.
Мы вам перезвоним, оставьте свой номер телефона
Источник
Полина Воронцова, 37 лет: У меня был спонтанный пневмоторокс.
Отдых с замиранием сердца
Несколько лет назад мы с компанией отправились на новогодние каникулы в Египет. Мои друзья – люди экстремальные, так что отдых обещал быть насыщенным. Я же мечтала просто побездельничать и полежать на пляже. К тому же я довольно осторожный человек. Порой даже слишком. Поэтому до сих пор не могу понять, как я позволила друзьям уговорить себя покататься на водных лыжах. Это было уже в конце отдыха, я решила, что лыжи – самое безобидное развлечение. На меня надели спасательный жилет и еще раз напомнили, что держаться за ручку фала нужно крепко обеими руками. Я приготовилась, но движение не начиналось. Друзья окликнули меня, чтобы сфотографировать, я повернула голову, расслабилась, отпустила левую руку – и именно в этот момент катер резко рванул с места. Меня сильно дернуло, и по всей правой части тела разлилась боль. Естественно, я отпустила трос – и на этом эксперимент с лыжами был завершен.
Всю дорогу до отеля мне было трудно дышать, сердце выскакивало из груди, малейшее движение причиняло боль. Я отлежалась, к вечеру мне стало лучше, я даже смогла пойти на ужин. Утром медсестра в отеле осмотрела меня и на ломаном английском объяснила, что нарушена дыхательная функция и нужен рентген грудной клетки. Я решила, что боль, кажется, уменьшилась, и я лучше подожду до возвращения домой.
Легкие окружены плеврой – двуслойной мембраной, между листками которой создается область пониженного давления, что помогает поддерживать легкие в расправленном состоянии. При повреждении внутренней или наружной мембраны развивается пневмоторакс – скопление газа в плевральной полости, что препятствует нормальному дыханию. Пневмоторакс может быть травматическим (например, после ранения), ятрогенным (как осложнение после медицинского вмешательства) или спонтанным (возникает самопроизвольно).
Комментарий эксперта
В большинстве случаев спонтанный пневмоторакс развивается у людей с повреждениями легочной ткани – чаще всего возникшими в результате буллезной болезни. Но возможны и другие причины – влияние гормонов, перенесенные заболевания легких, последствия лучевой терапии по поводу другого заболевания. Такие повреждения повышают вероятность внезапного нарушения целостности плевры – обычно после резкого рывка, удара, падения, но иногда и на фоне полного благополучия. При пневмотораксе воздух поступает в плевральную полость, легкое сжимается. Это сопровождается резкой болью на стороне повреждения, одышкой, учащенным сердцебиением. У больного может выступить липкий пот, появиться головокружение, он может даже потерять сознание. В зависимости от характера повреждения симптомы могут быть выражены в разной степени, но в любом случае при подозрении на пневмоторакс необходимо предоставить заболевшему полный покой, дать обезболивающее и немедленно вызвать скорую – это состояние угрожает жизни.
Неожиданный диагноз
В самолете я попросила стюардессу отвести меня в последний ряд, где почти не было пассажиров, и кое-как, полулежа, долетела до Москвы. В травмпункт отправилась только на следующее утро. Оттуда меня увезли на скорой с диагнозом «спонтанный пневмоторакс». В результате рывка произошел надрыв легкого, это привело к тому, что оно как бы «сдулось». Врач скорой сказал, что пневмотораксы возникают в основном из-за травм. Я была удивлена: резкий рывок за руку – какая же это травма?
Надо сказать, что я не выглядела тяжелобольной. Боль осталась, но не сильная, к одышке и сердцебиению я уже привыкла. К тому же после Египта на лице был отличный загар. Лечащий врач в больнице, оценив мой цветущий вид, хмыкнул и со словами «какой еще пневмоторакс» отправил меня на повторный рентген. Диагноз подтвердился. У кабинета меня ждала каталка, и обратно в палату меня везли со всей осторожностью. Врач был шокирован, когда я рассказала, что вчера прилетела из Египта. Ведь при разрыве плевры летать не просто запрещено, а смертельно опасно. Увидев выражение лица, с которым врач слушал мою историю, я впервые по-настоящему испугалась. Кажется, все гораздо серьезнее, чем я думала.
Покой мне только снится
Оказалось, что расправить легкое можно только одним способом – выкачав весь скопившийся воздух из плевральной полости. Для этого существует специальная пункционная система – длинная игла, присоединенная к трубке. Меня отвели в операционную, сделали обезболивающий укол и сказали, что больно все равно будет, но нужно терпеть. В момент прохождения иглы действительно было очень больно, из глаз потекли слезы. Потом сильная боль отступила, но ощущение «кола в груди», особенно при вдохе, осталось. За первую пункцию мне откачали 3 л воздуха.
В идеале после этой процедуры легкое расправляется и через некоторое время человек выздоравливает. Но мне не повезло. Через неделю я вновь почувствовала боль справа, опять не могла вздохнуть и вновь появилась одышка. Очередной рентген показал пневмоторакс. И вновь пункция, облегчение состояния, потом снова боль и новая пункция. После третьего «прокола» встал вопрос о выборе дальнейшего лечения. Врач сказал, что необходимо сделать тораскопию с биопсией. При этой процедуре в легкое вводится зонд с видеокамерой. Врач может увидеть то, что не покажет ни снимок, ни другие неинвазивные методики. Одновременно можно взять фрагмент легочной ткани и исследовать его в лаборатории, чтобы понять природу заболевания. Проводят процедуру под наркозом.
Комментарий эксперта
Если у человека развился спонтанный пневмоторакс, для начала ему нужно выполнить плевральную пункцию и расправить легкое. Ведь пневмоторакс грозит опасными осложнениями. Затем следует провести диагностику, чтобы понять, что привело к пневмотораксу. Во многих случаях будет достаточно компьютерной томографии, которая поможет выявить буллезную болезнь или другую причину. Часто может потребоваться торакоскопия: в неясных случаях – для диагностики, при заранее выявленной по КТ буллезной болезни – для хирургического удаления булл. После такого лечения пациент гарантированно защищен от рецидивов. Правда, бывают и сложные для диагностики случаи, когда выяснить причину спонтанного пневмоторакса не удается. При таких обстоятельствах в плевральную полость вводят специальные лекарственные средства, вызывающие искусственное сращение легкого и плевры.
Неподтвержденный диагноз
Увы, тораскопия ничего не выявила. Признаков буллезной болезни, которая часто является причиной пневмоторакса, не обнаружили. Прошло полгода, и за это время у меня еще несколько раз развивался спонтанный пневмоторакс. Я уже привычно ходила к врачам, чтобы откачивать воздух.
Наконец мой терапевт обратил внимание на то, что новые эпизоды болезни совпадают у меня по времени с менструациями, и отправил на консультацию к известному гинекологу-эндокринологу. Внимательно выслушав мой рассказ, сопоставив все факты, профессор предположила, что я могла войти в число тех редких «счастливчиков», у которых в силу неизвестных причин клетки эндометрия – слоя, выстилающего полость матки – могли с кровотоком попасть в область легкого и закрепиться там. А дальше начали функционировать там так же, как и в матке – циклично, вызывая регулярные эпизоды спонтанного пневмоторакса. Случай в медицинской практике довольно редкий.
Однако это было лишь предположение. Клеток эндометрия в легочной ткани так и не обнаружили. Однако, поскольку связь с менструацией не оставляла сомнений, врачи решили действовать экспериментальным путем. Мне подобрали курс гормональных препаратов, которые применяют для лечения эндометриоза, на несколько лет практически «выключив» менструацию. И это сработало! Больше никаких пневмотораксов.
Через несколько лет я захотела родить ребенка. Два врача сказали мне, что с моей историей болезни об этом лучше даже не мечтать. Но третий согласился за меня взяться. Мы отменили гормональные препараты – и, как ни странно, пневмоторакс не вернулся. Я забеременела, выносила ребенка и сделала плановое кесарево. А уже потом рентген показал, что за годы пункций и моей борьбы с пневмотораксом между плеврой и легким образовалась плоскостная спайка, которая стала естественным препятствием для проникновения воздуха. Кстати, уже потом я узнала, что одним из методов лечения пневмоторакса является искусственное сращение плевры и легкого. В моем случае это произошло само собой. Болезнь была побеждена, хотя я до сих пор так и не знаю, что именно стало причиной моего первого спонтанного пневмоторакса и всех последующих рецидивов.
Буллезная болезнь легких – это состояние, характеризующееся наличием в легких воздушных пузырей (булл). Большие компенсаторные возможности легких обеспечивают в большинстве случаев достаточный газообмен, несмотря на наличие таких «мертвых» для газообмена участков. Лишь при наличии гигантских пузырей возможно сдавление здорового легкого и нарушение функции дыхания. Основным осложнением буллезной болезни является рецидивирующий пневмоторакс. В этом случае показано оперативное лечение (удаление булл и плеврэктомия).
Мои выводы
1. Из всей этой истории я сделала для себя главный вывод: мудрость пословицы про соломку, которую бы подстелил, если бы знал, где упасть, подтверждается регулярно самой жизнью.
2. Я слежу за здоровьем и довольно редко болею, так что пневмоторакс стал для меня настоящей неожиданностью. Но пройдя через все трудности, я поняла, что главное – не опускать руки и бороться. Воля к жизни и поддержка близких – самые важные условия для скорейшего выздоровления.
Источник