- Пневмония (воспаление легких)
- Симптомы и признаки воспаления легких
- Лечение пневмонии
- Медикаментозное лечение воспаления легких
- Физиопроцедуры
- Хроническая обструктивная болезнь легких (ХОБЛ) — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы хронической обструктивной болезни легких
- Патогенез хронической обструктивной болезни легких
- Классификация и стадии развития хронической обструктивной болезни легких
- Диагностика хронической обструктивной болезни легких
- Лечение хронической обструктивной болезни легких
- Прогноз. Профилактика
Пневмония (воспаление легких)
Пневмония (воспаление легких) – воспалительный процесс, развивающийся в легочной ткани. Различают несколько видов и форм этого заболевания, врачи классифицируют пневмонию как острое инфекционное заболевание.
В медицине существует различие нескольких основных видов рассматриваемого воспалительного процесса, которые в свою очередь делятся на несколько подвидов:
- Домашняя (внебольничная) пневмония:
- типичная – развивается у людей с нормальной иммунной системой;
- атипичная – больные отличаются выраженными нарушениями иммунной системы (например, есть диагностированный вирус иммунодефицита человека);
- пневмония аспирационного характера – возникает при попадании в легкие посторонних предметов или веществ. Часто развивается у людей в сильном алкогольном опьянении, находящихся в коме или под воздействием наркотических веществ;
- вызванная микоплазмами, хламидиями и легионеллами – характеризуется присоединением нетипичных симптомов: рвота, тошнота, диарея и другие признаки расстройства пищеварения.
- Госпитальная/внутрибольничная (нозокомиальная) пневмония:
- развивающаяся после пребывания больного в стационаре более 2 суток подряд;
- возникающая у пациентов, которые находятся на искусственной вентиляции легких (вентилятороассоциированная пневмония);
- диагностируемая у больных с нарушениями иммунной системы – например, после пересадки органов.
- Связанная с оказанием первой медицинской помощи:
- лицам, постоянно пребывающим в домах престарелых;
- пациентам, которые находятся на длительном диализе (аппаратное очищение крови);
- больным с раневыми поверхностями.
Кроме этого, рассматриваемое острое инфекционное заболевание классифицируется и по степени тяжести течения:
Важно: степень тяжести течения пневмонии может определить только специалист – вывод будет основываться на степени выраженности симптомов и уровня поражения легочной ткани.
Воспалительный процесс в легочной ткани может развиться из-за попадания в организм патогенного микроорганизма. Но для того, чтобы этот микроорганизм начал «работать» именно в легочной ткани, должны присутствовать определенные факторы:
- переохлаждение;
- употребление алкогольных напитков;
- длительно соблюдающийся постельный режим;
- инфекция вирусной этиологии;
- проводимые в недавнем прошлом оперативные вмешательства;
- присутствие в организме патологического очага – например, хронические заболевания легких, сердечно-сосудистой системы, бронхов;
- старческий возраст.
Основными возбудителями рассматриваемого острого инфекционного заболевания признаны:
- вирусы;
- кишечная палочка;
- пневмококк – считается наиболее частым возбудителем;
- гемофильная палочка;
- синегнойная палочка;
- пневмоцисты – они могут быть только при вирусе иммунодефиците человека;
- хламидия/микоплазма – относятся к атипичным возбудителям;
- энтеробактерии.
Симптомы и признаки воспаления легких
Симптомы пневмонии у взрослых нарастают постепенно, поэтому ранняя диагностика бывает очень редко. Рассматриваемое острое инфекционное заболевание всегда начинается с внезапного повышения температуры и озноба. При этом ярко выражены симптомы общей интоксикации организма:
- слабость во всем теле;
- снижение (в некоторых случаях – потеря) работоспособности;
- снижение аппетита, вплоть до полного отказа от пищи;
- повышенное потоотделение – чаще всего этот симптом проявляется в ночное время;
- болевой синдром в мышцах и суставах – «крутит, ломает»;
- головная боль неинтенсивного, но постоянного характера
Затем начинаются легочные проявления заболевания:
- сильный кашель – первые несколько дней он имеет сухой характер, а затем становится влажным;
- одышка – в начале заболевания имеется только при физических усилиях (например, после пешей прогулки или подъема по лестнице), затем отмечается и в полном покое;
- боль в области груди– симптом не обязательно проявляется при каждом случае пневмонии, он больше характерен для заболевания, когда воспаление происходит и в плевре.
Кроме вышеописанных симптомов, в некоторых случаях могут быть и другие симптомы воспаления легких:
- расстройства желудочно-кишечного тракта (понос, тошнота и рвота, кишечная колика) – присущи только пневмонии, возбудителем которой является кишечная палочка;
- герпес на стороне поражения – характерен для пневмонии вирусной этиологии.
Методы диагностики пневмонии
Исключительно по симптомам рассматриваемое острое инфекционное заболевание диагностировать практически невозможно – они могут свидетельствовать и о других заболеваниях дыхательных путей. Врач, после осмотра и опроса больного, обычно проводит следующие диагностические мероприятия:
· лабораторное исследование крови – общий и биохимический анализы;
· рентгенологическое исследование грудной клетки – врач определяет поражено воспалительным процессом одно или оба легких и в каких конкретно частях парного органа имеются патологические изменения;
· фибробронхоскопия – исследование легких и других органов дыхательной системы с помощью специального оптического прибора. Проводится данная процедура только при диагностированной пневмонии, которая не поддается стандартному лечению;
· посев крови – позволяет выявить конкретного возбудителя
Лечение пневмонии
Терапия, направленная на избавление от воспалительного процесса в легочной ткани, должна быть комплексной – врачи назначают лекарственные средства, они же направляют больного на физиопроцедуры и одобрительно относятся к некоторым методам из категории «народная медицина».
Медикаментозное лечение воспаления легких
При лечении рассматриваемого острого инфекционного заболевания врачи используют несколько видов лекарственных препаратов:
- Антибактериальные (антибиотики) – обязательны к назначению, но выбор осуществляется индивидуально и зависит от того, какой именно возбудитель стал причиной развития пневмонии.
Рекомендации по приему антибиотиков приведены ниже. Важно: любые препараты должны назначаться исключительно лечащим врачом.
- Отхаркивающие – назначаются при влажном кашле, наличии вязкой мокроты, когда ее выход из организма затруднен.
- Дезинтоксикационные – назначаются только при тяжелом течении пневмонии.
- Глюкокортикостероидные – направлены на устранение инфекционно-токсического шока при осложненном воспалении легочной ткани.
- Жаропонижающие – назначаются только при температуре выше 38 градусов.
- Сердечно-сосудистые – необходимы при сильной одышке и выраженном кислородном голодании.
В период выздоровления больному назначаются иммуномодуляторы и поливитаминные комплексы – это позволит значительно повысить и укрепить иммунную систему организма.
Физиопроцедуры
Очень важно при пневмонии обеспечить облегчение состояния больного – во время развития рассматриваемого воспалительного процесса пациенту трудно дышать, он испытывает чувство страха смерти во время одышки. Поэтому целесообразно проводить:
- кислородотерапию – через специальную маску больному подается воздух с повышенным содержанием кислорода. Отлично помогает избавиться от дыхательной недостаточности и помогает справиться с объемным поражением легких;
- искусственную вентиляцию легких – показана при тяжелом течении заболевания.
- Ингаляции
Хирургическое лечение пневмонии проводится в особо тяжелых случаях, когда в органах имеется скопление гнойного содержимого.
Диета во время острого течения пневмонии и в период выздоровления очень важна – правильно подобранное питание помогает снизить нагрузку на организм, в частности на желудочно-кишечный тракт, что даст силы для борьбы с инфекцией.
Рекомендуемая диета во время обострения воспалительного процесса:
- рыба тощих сортов (не жирная) – пареная, вареная, но не жареная;
- мяса не жирных сортов – вареное, пареное, но не жареное;
- бульоны на курином мясе, овощные отвары;
- овощи – капуста, зелень, картофель, чеснок, лук, морковь, свекла;
- фрукты свежие – яблоки, виноград, груши, арбуз, все цитрусовые;
- сухофрукты – чернослив и курага;
- соки и морсы из ягод и фруктов, кисели;
- пудинги, запеканки овощные и фруктовые;
- мед и любое варенье;
- чай и отвар шиповника.
Очень важно больному пневмонией ввести в рацион молоко и все молочные/кисломолочные продукты – творог, кефир, сливки, йогурт. Например, в период обострения пневмонии меню на один день может быть таким:
- завтрак – стакан манной каши на молоке и стакан молока (все теплое);
- 2 завтрак – фруктовый или ягодный кисель (1 стакан) или отвар из шиповника (1 стакан) с добавлением меда;
- обед — 200 мл перлового супа на курином бульоне, около 100 г картофельного пюре со сливочным маслом и молоком (сливками), 100 г вареной/пареной рыбы, 200 г арбуза или любых свежих фруктов;
- полдник – 200 г любых фруктов или ягод (яблоко, клюква или малина);
- ужин – 100 г творога с медом и изюмом, 100 г горького шоколада;
- второй ужин – стакан молока с добавлением меда, сухое печенье
- воспаление плевры – плеврит;
- абсцесс легкого – процесс образование полости с гнойным содержимым по причине расплавления локализованного участка воспалительного процесса;
- гангрена легкого – распад легочной ткани;
- бронхообструктивный синдром – больной испытывает одышку, недостаток кислорода;
- острая дыхательная недостаточность – легкие не в состоянии обеспечивать приток в организм необходимое количество кислорода.
Кроме исключительно легочных осложнений, могут возникнуть и другие:
- инфекционно-токсический шок – в кровь попадают патогенные микроорганизмы и продукты их жизнедеятельности (токсины);
- миокардит – воспалительный процесс в сердечной мышце;
- эндокардит – воспалительный процесс на внутренней оболочке сердца;
- менингит– воспалительный процесс в мозговых оболочках;
- энцефалит – воспалительный процесс головного мозга;
- психические расстройства – возникают крайне редко и только у людей старческого возраста или злоупотребляющих алкоголь, наркотики;
- анемия.
Профилактика воспаления легких
Эффективной профилактикой развития рассматриваемого острого инфекционного заболевания является вакцинация. Она проводится противогриппозной вакциной , пневмококковой вакциной, а также против синегнойной палочки. Рекомендуется проводить иммунизацию в октябре-ноябре месяце – период, когда наиболее часто фиксируются вспышки эпидемии острых респираторно-вирусных заболеваний, гриппа.
Во избежание развития пневмонии нужно своевременно лечить ОРВИ и простуды, грипп – если отдать предпочтение «болезни на ходу» (то есть не выполнять рекомендации по постельному режиму и приему специфических лекарственных средств), то восприимчивость организма к бактериям и вирусам, которые способны спровоцировать пневмонию, повышается.
Пневмония не считается опасным заболеванием для жизни человека, но необходимо своевременно получить медицинскую помощь, чтобы избежать развитие возможных осложнений. Желательно после лечения пройти реабилитационный курс в специализированных санаторно-курортных учреждениях – это поможет не только восстановить работу дыхательной системы, но и укрепить иммунитет.
Более подробную информацию о признаках воспаления легких, методах лечения пневмонии и возможных осложнениях вы получите, просмотрев видео-обзор:
Источник
Хроническая обструктивная болезнь легких (ХОБЛ) — симптомы и лечение
Что такое хроническая обструктивная болезнь легких (ХОБЛ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Никитина И. Л., врача УЗИ со стажем в 26 лет.
Определение болезни. Причины заболевания
Хроническая обструктивная болезнь лёгких (ХОБЛ) — заболевание, которое набирает обороты, продвигаясь в рейтинге причин смерти людей старше 45 лет. По данным за 2020 год, эта болезнь входит в тройку лидеров смертности населения. Она находится на третьем месте после ишемической болезни сердца и инсульта [6] .
Данная болезнь коварна тем, что основные симптомы болезни, в частности, при табакокурении проявляются лишь через 20 лет после начала курения. Оно долгое время не даёт клинических проявлений и может протекать бессимптомно, однако, в отсутствии лечения незаметно прогрессирует обструкция дыхательных путей, которая становится необратимой и ведёт к ранней нетрудоспособности и сокращению продолжительности жизни в целом. Поэтому тема ХОБЛ представляется в наши дни особенно актуальной.
Важно знать, что ХОБЛ — это первично хроническое заболевание, при котором важна ранняя диагностика на начальных стадиях, так как болезнь имеет тенденцию к прогрессированию.
Если врач поставил диагноз «Хроническая обструктивная болезнь лёгких (ХОБЛ)», у пациента возникает ряд вопросов: что это значит, насколько это опасно, что изменить в образе жизни, какой прогноз течения болезни?
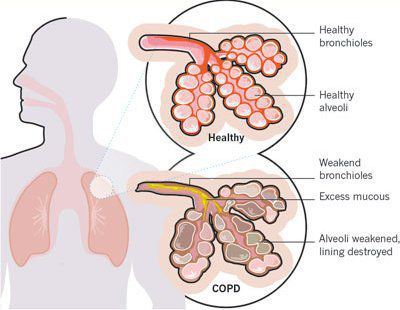
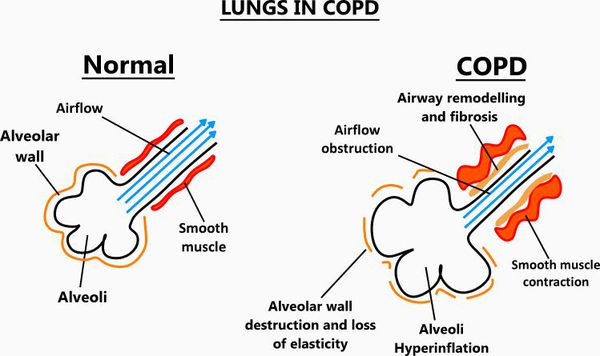
Итак, хроническая обструктивная болезнь лёгких или ХОБЛ – это хроническое воспалительное заболевание с поражением мелких бронхов (воздухоносных путей), которое приводит к нарушению дыхания за счёт сужения просвета бронхов. [1] С течением времени в лёгких развивается эмфизема. Так называется состояние, при котором снижается эластичность лёгких, то есть их способность сжиматься и расширяться в процессе дыхания. Лёгкие при этом находятся постоянно как будто в состоянии вдоха, в них всегда, даже во время выдоха, остается много воздуха, что нарушает нормальный газообмен и приводит к развитию дыхательной недостаточности.
Основными причинами заболевания ХОБЛ являются:
- воздействие вредных факторов окружающей среды;
- табакокурение.
К другим причинам относятся:
- факторы профессиональной вредности (пыль содержащая кадмий, кремний);
- общее загрязнение окружающей среды (выхлопные газы автомобилей, SO2, NO2);
- частые инфекции дыхательных путей;
- наследственность.
Симптомы хронической обструктивной болезни легких
ХОБЛ — болезнь второй половины жизни, чаще развивается после 40 лет. Развитие болезни — постепенный длительный процесс, чаще незаметный для пациента.
Обратиться к врачу заставляют появившиеся одышка и кашель — самые распространённые симптомы заболевания (одышка почти постоянная; кашель частый и ежедневный, с выделениями мокроты по утрам). [2]
Типичный пациент с ХОБЛ — курящий человек 45-50 лет, жалующийся на частую одышку при физической нагрузке.
Кашель — один из самых ранних симптомов болезни. Он часто недооценивается пациентами. На начальных стадиях болезни кашель носит эпизодический характер, но позже становится ежедневным.
Мокрота также относительно ранний симптом заболевания. На первых стадиях она выделяется в небольших количествах, в основном по утрам. Характер слизистый. Гнойная обильная мокрота появляется во время обострения заболевания.
Одышка возникает на более поздних стадиях заболевания и отмечается вначале только при значительной и интенсивной физической нагрузке, усиливается при респираторных заболеваниях. В дальнейшем одышка модифицируется: ощущение недостатка кислорода во время обычных физических нагрузкок сменяется тяжёлой дыхательной недостаточностью и через время усиливается. Именно одышка становится частой причиной для того, чтобы обратиться к врачу.
Когда можно заподозрить наличие ХОБЛ?
Вот несколько вопросов алгоритма ранней диагностики ХОБЛ: [1]
- Кашляете ли Вы каждый день по нескольку раз? Беспокоит ли это Вас?
- Возникает ли при откашливании мокрота или слизь (часто/ежедневно)?
- У Вас быстрее/чаще появляется одышка, в сравнении со сверстниками?
- Вы старше 40 лет?
- Курите ли Вы и приходилось ли курить раньше?
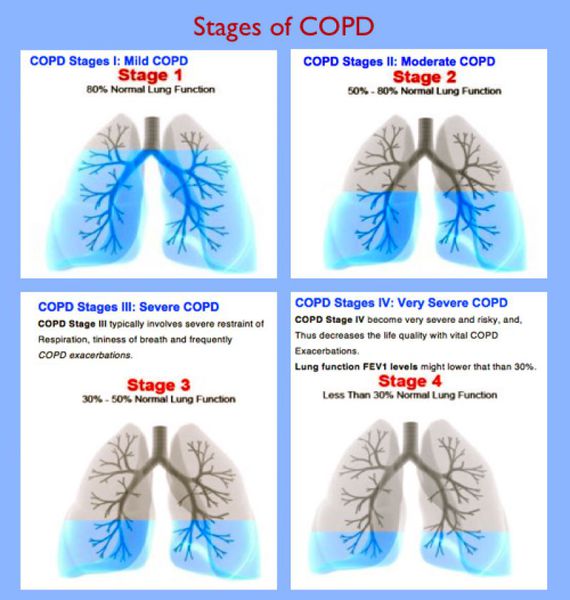
При положительно ответе более чем на 2 вопроса необходимо проведение спирометрии с бронходилятационным тестом. При показателе теста ОФВ1/ФЖЕЛ ≤ 70 определяется подозрение на ХОБЛ.
Патогенез хронической обструктивной болезни легких
При ХОБЛ страдают как дыхательные пути, так и ткань самого лёгкого — лёгочная паренхима.
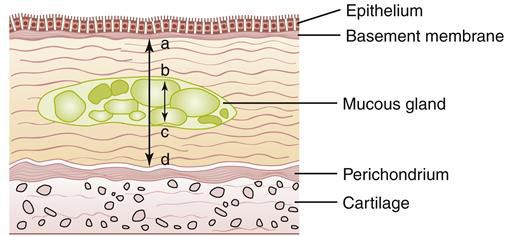
Начинается заболевание в мелких дыхательных путях с закупорки их слизью, сопровождающейся воспалением с формированием перибронхиального фиброза (уплотнение соединительной ткани) и облитерации (зарастание полости).
При сформировавшейся патологии бронхитический компонент включает:
- гиперплазию слизистых желёз (избыточное новообразование клеток) [4] ;
- слизистое воспаление и отёк;
- бронхоспазм и закупорку дыхательных путей секретом, что приводит к сужению дыхательных путей и увеличению их сопротивления.
Эмфизематозный компонент приводит к разрушению конечных отделов дыхательных путей — альвеолярных стенок и поддерживающих структур с образованием значительно расширенных воздушных пространств. Отсутствие тканевого каркаса дыхательных путей приводит к их сужению вследствие тенденции к динамическому спадению во время выдоха, что становится причиной экспираторного коллапса бронхов. [4]
Ко всему прочему, разрушение альвеолярно-капиллярной мембраны влияет на газообменные процессы в лёгких, снижая их диффузную способность. В результате этого возникают уменьшение оксигенации (кислородное насыщения крови) и альвеолярной вентиляции. Происходит избыточная вентиляция недостаточно перфузируемых зон, приводящая к росту вентиляции мёртвого пространства и нарушению выведения углекислого газа СО2. Площадь альвеолярно-капиллярной поверхности уменьшена, но может быть достаточной для газообмена в состоянии покоя, когда эти аномалии могут не проявляться. Однако при физической нагрузке, когда потребность в кислороде возрастает, если дополнительных резервов газообменивающихся единиц нет, то возникает гипоксемия — недостаток содержания кислорода в крови.
Появившаяся гипоксемия при длительном существовании у пациентов с ХОБЛ включает ряд адаптивных реакций. Повреждение альвеолярно-капиллярных единиц вызывает подъём давления в лёгочной артерии. Поскольку правый желудочек сердца в таких условиях должен развивать большее давление для преодоления возросшего давления в лёгочной артерии, он гипертрофируется и расширяется (с развитием сердечной недостаточности правого желудочка). Кроме того, хроническая гипоксемия способна вызывать увеличение эритропоэза, который впоследствии увеличивает вязкость крови и усиливает правожелудочковую недостаточность.