- Отеки и противопоказания для диуретиков. 4 вопроса специалисту
- Кому понравится, когда с утра или к вечеру появляются отёки. Мы расскажем, как с ними бороться и когда нужно принимать мочегонные, а в каких случаях можно обойтись без них.
- Как определить, что отеки вызваны болезнью почек
- Патогенез почечных отеков
- Характеристика отеков почечного происхождения
- Как отличить сердечные отеки от почечных
- Сопутствующие симптомы
- Методы диагностики
- Питание при заболеваниях почек (стол №7)
- Разрешается
- Неотложная помощь при остром пиелонефрите и гематурии
- Диагностика
- Основные направления терапии
- Клиническая фармакология отдельных препаратов
- Разбор клинических случаев
- Клиническая картина
- Диагностика
- Основные направления терапии
- Клиническая фармакология отдельных препаратов
- Разбор клинических случаев
Отеки и противопоказания для диуретиков. 4 вопроса специалисту
Кому понравится, когда с утра или к вечеру появляются отёки. Мы расскажем, как с ними бороться и когда нужно принимать мочегонные, а в каких случаях можно обойтись без них.
Автор: Алексей Федоров
Дата публикации: 09.12.2020
В прошлый раз мы рассказали об аллергических отеках. Сегодня очередь за сердечными, почечными, безбелковыми. Эту классификацию трудно назвать полноценно медицинской, скорее она обывательская, тем не менее, в общих чертах отражает суть вещей.
1. Почему при заболеваниях сердца появляются отёки?
Сердечные отёки вызваны хронической сердечной недостаточностью. Сердечная слабость нередко является результатом перенесённого инфаркта миокарда, клапанных пороков сердца, длительно текущей гипертонии. В результате определённый участок миокарда больше не принимает участия в сокращениях, насосная функция органа слабеет, возникает застой крови. Благодаря действию силы тяжести жидкость больше всего задерживается в ногах, поэтому сердечные отёки — это, прежде всего, отёки голеней, появляющиеся во второй половине дня. Нередко появляются и невидимые глазу отёки — скопление жидкости в плевральной полости, полости перикарда, брюшной полости. Всё это может вызвать одышку, нарушение пищеварения и создать дополнительные проблемы для работы сердца.
В лечении сердечной недостаточности без диуретиков не обойтись. Даже если к приему мочегонных есть противопоказания, врачи назначают их, что называется, по жизненным показаниям. Зачастую проводят курс лечения мощными препаратами, а для поддерживающей терапии назначают «лёгкие» мочегонные средства.
Только так можно добиться значимого продления жизни и серьёзного улучшения её качества.
2. Чем отличаются почечные отёки? Насколько необходим приём мочегонных при почечных отёках?
Почечные отеки связаны с развитием острой или хронической почечной недостаточности. Первая чаще возникает при различных интоксикациях, вторая является осложнением почечных заболеваний (гломерулонефрита, пиелонефрита) и не только (гипертонической болезни, сахарного диабета, амилоидоза и т. д. ). Излюбленное место появления почечных отёков — лицо, а время появления — утро, но в дальнейшем они могут переходить на шею, руки, грудную клетку и живот. Симптомом почечных отёков может стать немотивированное увеличение массы тела, одновременно с этим отмечается снижение количества выделенной мочи.
Лечение почечных отеков комплексное, а симуляция скомпрометированной почки диуретическими препаратами далеко не всегда принесёт пользу. Хотя мочегонные препараты, как «лёгкие», так и мощного действия, всё равно занимают ведущее место в терапии. Кроме того, в нефрологии нередко применяются лекарственные средства растительного происхождения — почечные и мочегонные отвары, чаи. Мочегонные травы от отеков очень популярны в народной медицине. Если вы принимаете отвары и чаи как диуретики, обязательно сообщите об этом врачу.
Если сердечные отёки начинаются с ног и идут снизу вверх, то почечные, наоборот, начинаются с лица и идут сверху вниз.
3. У мужа появились отёки, а врач рекомендовал белковые питательные смеси и даже не назначил мочегонные. Разве он прав?
Безбелковые или гипопротеиновые отёки связаны с выраженным дефицитом белка в организме, и, в частности, в кровеносном русле. В результате снижается онкотическое давление крови, и она теряет способность удерживать жидкость в кровеносном русле. Жидкость покидает просвет сосуда и выходит в ткани, где накапливается. Возникают распространённые системные отеки, сначала на стопах и голенях, затем на кистях рук, шее. Нередко развивается анасарка — отек подкожной клетчатки живота. Причиной дефицита белка, чаще всего, служит потеря его с мочой при различных заболеваниях почек, хроническая раковая интоксикация, системные заболевания, а в последние годы нередко голодание с целью похудения.
Принимать мочегонные для снятия белковых отёков бессмысленно, ведь их причина кроется не в задержке жидкости, а в неправильном её распределении.
Поэтому гораздо важнее восстановить нормальное содержание белка в организме: полноценно питаться, ежедневно получая животный белок, в случае необходимости применяются питательные смести и даже внутривенная инфузия белковых растворов.
4. В каких ситуациях мочегонные могут принести вред и поэтому противопоказаны?
Вне зависимости от того, с какой целью применяются мочегонные препараты — для стимуляции мочевыделительной функции почек, коррекции хронической сердечной недостаточности, снятия отёчности или лечения гипертонической болезни (одно из самых частых назначений, когда применяются «легкие» мочегонные), существуют противопоказания к их применению.
Например, диуретики стараются не назначать при сахарном диабете, так как многие из них снижают чувствительность тканей к инсулину. Подагра и любое другое состояние, сопровождающееся повышением уровня мочевой кислоты, также является фактором против приёма мочегонных. Недостаточный уровень калия в крови — ещё одно противопоказание к назначению диуретиков — дальнейшее «вымывание» калия грозит развитием сердечных аритмий. С другой стороны, существует группа так надеваемых калийсберегающих мочегонных, их не следует принимать при повышенном уровне калия. Цирроз печени и печёночная недостаточность — ещё одно противопоказание к приему диуретиков.
В большинстве случаев, когда назначение диуретиков противопоказано, может быть рассмотрено применение отваров мочегонных трав.
Источник
Как определить, что отеки вызваны болезнью почек
Отеки почечного происхождения появляются при заболеваниях мочевыделительной системы вследствие нарушения механизмов регуляции водно-солевого баланса. Не всегда отечность появляется на ранних стадиях патологий, потому появление такого признака – повод обратиться к врачу. Чем быстрее будет проведена правильная интерпретация состояния, тем легче будет начать лечение.
Патогенез почечных отеков
Механизм образования почечных отеков связан с такими явлениями у пациентов нефрологического профиля:
- массовая потеря белка с мочой;
- снижение концентрации альбумина в плазме;
- гиперлимидемия;
- усиленное движение жидкости из внутрисосудного пространства.
У больных обнаруживают высокое соотношение натрия и калия в моче, что свидетельствует о нарушении водно-электролитного баланса.
Механизм появления такого симптома все еще до конца не изучен, но характерная картина указывает врачу на пиелонефрит, гломерулонефрит. Фильтрация и выведение мочи нарушаются и при кистах почек, доброкачественных или злокачественных новообразованиях.
Характеристика отеков почечного происхождения
Заболевания мочевыделительной системы сопровождаются отеками с такими особенностями:
- стремительное отекание – менее, чем за сутки;
- наибольшая интенсивность – на лице, под глазами, на руках и ногах, брюшной стенке;
- при смене позы и активном движении жидкость смещается;
- поверхность отечной кожи мягкая, бледная.
Отеки почечного происхождения появляются сначала на лице утром, но при острых патологиях и запущенных хронических стадиях пациент может страдать отечностью круглосуточно.
Как отличить сердечные отеки от почечных
Отечность при заболеваниях сердца и сосудов развивается медленно – от нескольких недель до 2–3 месяцев. Особенно заметна вечером. Вначале появляется на ногах и внизу живота, следующий этап – отек брюшной полости и увеличение печени, заметное при пальпации живота.
Для почечных отеков характерна локализация на лице, с течением болезни распространяются и на конечности. Контур лица обвисает и смещается, кожа становится рыхлой, а под глазами – синюшной. Печень не увеличена. Достоверную дифференциальную диагностику может провести только квалифицированный врач на осмотре.
Сопутствующие симптомы
Диагностика почечных отеков начинается с оценки клинической картины. Для урологического профиля болезни она включает следующие жалобы:
- затруднения при мочеиспускании;
- боли в пояснице – стреляющие и тянущие;
- снижение суточного объема мочи;
- слабость, вялость.
Результаты лабораторной диагностики указывают на протеинурию, изменение содержания натрия и калия. Суточные пробы показывают сниженный объем диуреза.
Методы диагностики
При обнаружении характерных отеков обратитесь за консультацией к урологу – чем раньше будет поставлен диагноз, тем меньше осложнений ждет пациента в будущем. Не занимайтесь самолечением и не откладывайте визит к врачу!
Специалист подберет подходящие методы диагностики:
- биохимический и общий анализ крови;
- общий клинический анализ мочи, бакпосев, суточный диурез;
- УЗИ, КТ, МРТ с контрастом;
- допплерография сосудов почек.
По результатам исследований уролог назначит медикаментозную терапию в стационаре или амбулаторно. Если есть показания к оперативному вмешательству, врач предложит малоинвазивные методики с коротким периодом реабилитации.
Клиника урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова проводит качественную диагностику при почечных отеках и предлагает самые современные методики лечения в урологии. Прием ведут врачи высшей категории, доктора медицинских наук.
Акопян Гагик Нерсесович — врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Источник
Питание при заболеваниях почек (стол №7)
При заболеваниях почек лечебное питание направлено на коррекцию нарушений обменных процессов. В зависимости от остроты патологического процесса в почках и степени нарушения почечной функции врач назначает более или менее строгую диету.
Учитывают наличие у больного отеков, повышенного артериального давления, количества белка в моче (в норме белок в анализе мочи выявляться не должен) и способности почек выделять продукты белкового обмена. Если вместе с мочой выделяется много белков, количество их в рационе надо увеличить, а при наличии признаков хронической недостаточности почек — наоборот, уменьшить. Обширные отеки, которые часто наблюдают у больных, требуют значительного уменьшения в рационе соли. Количество жидкости в рационе в некоторых случаях тоже ограничивают.
Прием пищи следует разделить на 4-5 раз.
В этой статье мы приводим диету, известную как стол №7, показанную при хронических заболеваниях почек с отсутствием явлений хронической почечной недостаточности.
Разрешается
- овощные, крупяные и молочные супы;
- нежирные сорта мяса, птицы, варенные куском, рубленые и протертые;
- рыба нежирная отварная, рубленая и протертая;
- хлеб белый, серый, с отрубями, выпекающийся без соли;
- крупы, макароны;
- молоко, молочнокислые продукты, творог;
- овощи сырые, отварные, зелень (кроем редиса, сельдерея, шпината);
- хлебобулочные изделия;
- ягоды, фрукты, особенно урюк, курага, тыква, арбузы, дыня, сахар, мед, варенье.
Источник
Неотложная помощь при остром пиелонефрите и гематурии
Острый пиелонефрит — неспецифическое инфекционное воспаление чашечно-лоханочной системы и паренхимы почек. ОПН вызывают Escherichia соli, Klebsiella, Proteus, Pseudomonas . Пути проникновения инфекционного агента в почку: восходящий — очаги хронич
Острый пиелонефрит — неспецифическое инфекционное воспаление чашечно-лоханочной системы и паренхимы почек. ОПН вызывают Escherichia соli, Klebsiella, Proteus, Pseudomonas.
Пути проникновения инфекционного агента в почку:
- восходящий — очаги хронического воспаления находятся в женских половых органах, нижних мочевых путях и реже в толстой кишке;
- гематогенный — источником является острый или подострый воспалительный процесс вне мочевых путей (мастит, фурункул или карбункул и др.).
Предрасполагающие факторы развития острого пиелонефрита — нарушения гемо- или уродинамики в почке или верхних мочевых путях. Острый пиелонефрит чаще наблюдается у женщин.
Инфекция, попав в почку, получает благоприятные условия для своего развития в зонах гипоксии, где и возникает воспалительный процесс. Инфицированный тромб или эмбол в конечных сосудах коркового вещества почки вызывают инфаркт с последующим нагноением. Возникновение множественных мелких нагноившихся инфарктов в корковом веществе квалифицируют как апостематозный нефрит. Развитие обширного инфаркта с последующим нагноением ведет к формированию карбункула почки.
В отношении патогенеза заболевания различают первичный и вторичный пиелонефрит (рис. 1). В основе вторичного пиелонефрита лежат органические или функциональные изменения в почках и мочевых путях.
В зависимости от пассажа мочи по верхним мочевым путям, т. е. из почки в лоханку и далее по мочеточнику, различают острый пиелонефрит необструктивный (если он сохранен) и обструктивный (если нарушен).
Проявления острого пиелонефрита:
- озноб;
- высокая лихорадка (38–39°С и выше);
- боль в пояснице (в боку);
- нередко тошнота и рвота;
- общая интоксикация.
Часто острому пиелонефриту предшествует учащенное, болезненное в конце мочеиспускание (клиническая картина острого цистита).
Необструктивный острый пиелонефрит может начаться с дизурии и в тот же день или через 1–2 дня привести к высокой температуре тела, ознобу и боли со стороны пораженной почки. Озноб может сменяться проливным потом с кратковременным снижением температуры тела; боль в поясничной области в некоторых случаях появляется во время мочеиспускания и предшествует ознобу и лихорадке (пузырно-мочеточниковый рефлюкс!), а после них больше не повторяется (разрыв форникса одной или нескольких чашечек и резорбция мочи — форникальный рефлюкс!).
Обструктивный острый пиелонефрит (окклюзия мочеточника камнем, продуктами хронического воспаления почки, внешнее сдавление — ретроперитонеальный фиброз, рак внутренних половых органов, увеличенные лимфатические узлы и т. д.) начинается с постепенно нарастающей или острой боли в пояснице со стороны поражения с последующим ознобом и повышением температуры тела.
Осложнения обструктивного острого пиелонефрита:
- развитие гнойного процесса;
- выраженные нарушения функциональной способности почек;
- бактериотоксический шок;
- уросепсис;
- токсический гепатит;
- паранефрит;
- пионефроз.
Диагностика
При сборе анамнеза обращают внимание:
- на недавнее переохлаждение;
- хронический пиелонефрит;
- мочекаменную болезнь;
- заболевания женских гениталий, предстательной железы;
- перенесенные операции на почках и мочевых путях и т. д.
Проверяют соответствие частоты пульса температуре тела, выявляют боль в подреберье при пальпации живота и положительный симптом поколачивания по пояснице (симптом Пастернацкого) со стороны пораженной почки.
Лабораторная диагностика. В общем анализе мочи часто отмечается лейкоцитурия, которая при обструктивном остром пиелонефрите может отсутствовать, так как моча из пораженной почки не попадает в мочевой пузырь.
В общем анализе крови отмечается лейкоцитоз, нередко со сдвигом формулы крови влево (число палочкоядерных нейтрофилов составляет 20% и выше).
В биохимическом анализе крови возможно повышение показателей мочевины и креатинина, часто у пожилых и ослабленных больных, при хронической почечной недостаточности или поражении единственной функционирующей почки.
При посеве мочи (проводят до антибактериальной терапии) выделяют возбудителя заболевания и определяют его чувствительность к антибактериальным препаратам.
Для уточнения диагноза и формы острого пиелонефрита проводят:
- УЗИ;
- рентгенологические исследования;
- компьютерную томографию;
- магнитно-резонансную томографию.
Острый пиелонефрит дифференцируют со следующими состояниями:
- инфекционными заболеваниями, протекающими с лихорадкой и ознобами и не сопровождающимися локализованным в поясничной области болевым синдромом;
- хирургической патологией органов брюшной полости, при которой сильные боли отмечаются часто, а выраженное повышение температуры и дизурические явления — редко.
Основные направления терапии
Алгоритм неотложной помощи при остром пиелонефрите представлен на рисунке 2.
- Нормализация пассажа мочи из почки:
- установка мочеточникового катетера или стента;
- установка катетера в мочевой пузырь при подозрении на пузырно-мочеточниковый рефлюкс (боль в пояснице в момент мочеиспускания);
- нефростомия.
- Антибактериальная терапия острого пиелонефрита в большинстве случаев эмпирическая и зависит от степени тяжести заболевания:
- легкая — пероральные препараты из группы фторхинолонов;
- средняя и тяжелая — парентерально аминогликозиды в сочетании или без ампициллина, фторхинолоны, цефалоспорины III и IV поколения в сочетании с аминогликозидами или без них.
- Оперативное лечение после дообследования назначают:
- при неэффективности антибактериальной терапии в течение 3 дней;
- тяжелом течении заболевания;
- гнойном пиелонефрите
Клиническая фармакология отдельных препаратов
Гентамицин эффективен в отношении инфекций, вызываемых грамположительными и грамотрицательными микроорганизмами, бактериями кишечной группы. Препарат быстро всасывается при внутримышечном введении, терапевтическая концентрация в крови достигается через 1 ч и сохраняется в течение 8–12 ч. Разовая доза составляет 80–160 мг, суточная — 160–320 мг. Побочное действие: нефро- и ототоксичность. Противопоказания к применению: снижение функции почек и пониженный слух.
Фторхинолоны (ципрофлоксацин, норфлоксацин, офлоксацин) активны в отношении большого числа грамположительных и грамотрицательных бактерий, выпускаются в формах для перорального и парентерального введения. Препараты хорошо всасываются в кишечнике и широко распределяются в жидкостях и тканях организма, секретируются главным образом почками. Период полувыведения — 3–7 ч. Наиболее широко при лечении острого пиелонефрита применяют ципрофлоксацин (медоциприн, сифлокс, ципровин) — 500 мг 2 раза в день, норфлоксацин (нолицин, норбактин) — 400 мг 2 раза в день и офлоксацин (зоноцин, офло, офлоксацин) — 200 мг 2 раза в день. Применение фторхинолонов противопоказано у детей до 14 лет, беременных женщин, а также при их индивидуальной непереносимости.
Часто встречающиеся ошибки терапии:
- консервативное ведение обструктивного пиелонефрита;
- продолжение интенсивной антибактериальной терапии без эффекта более 3 дней без дообследования;
- назначение антибактериальных препаратов из группы полусинтетических пенициллинов (ампициллин, оксациллин);
- применение препаратов из группы уросептиков (нитроксолин, палин, неграм и др.).
Показанием к госпитализации является большинство случаев острого пиелонефрита, в особенности если имеется подозрение на обструктивный характер поражения.
Разбор клинических случаев
Больная С., 18 лет. Жалобы на боли в левой поясничной области, повышение температуры тела до 38°С, сопровождающееся ознобом, тошноту, учащение и болезненность мочеиспусканий. Анамнез: 3 дня назад имело место переохлаждение, после чего мочеиспускания участились и стали болезненными, повысилась температура и появились боли. Принимала нитроксолин без эффекта. При осмотре: болезненность при пальпации в левых боковых отделах живота, симптом Пастернацкого резко положительный слева. Диагноз: острый необструктивный пиелонефрит слева. Больная госпитализирована в урологический стационар. Лечение: антибактериальная терапия гентамицином (80 мг 2 раза в сутки в/м).
Больная К., 29 лет. Жалобы на резкие боли в правой поясничной области, иррадиирующие в промежность, повышение температуры тела до 39°С с потрясающим ознобом, тошноту, неоднократную рвоту. Анамнез: длительное время страдает мочекаменной болезнью, ранее неоднократно самостоятельно отходили мелкие конкременты. Двое суток назад появились резкие боли в правой поясничной области, принимала баралгин и но-шпу с временным эффектом. Через день после начала болей отметила повышение температуры с ознобом, тошноту и рвоту. При осмотре: больная стонет от боли. Язык сухой, ЧСС 90 уд/мин. Живот мягкий, резко болезненный при пальпации в правых боковых отделах, симптом Пастернацкого резко положительный справа. Диагноз: правосторонняя почечная колика. Острый обструктивный пиелонефрит справа. Больная госпитализирована в урологический стационар. Лечение: катетеризация правого мочеточника, при невозможности ее выполнения — нефростомия справа. Интенсивная дезинтоксикационная и антибактериальная терапия.
Больной Ш., 67 лет. Жалобы на озноб, повышение температуры тела до 39,5°С, боли в пояснице справа. Анамнез: 3 мес назад произведена радикальная цистопростатэктомия по поводу рака мочевого пузыря, пластика мочевого пузыря кишечным лоскутом по Штудеру. При предоперационном обследовании у больного выявлена аплазия левой почки. Через месяц после операции появились постоянные тянущие боли в правой поясничной области, к врачам не обращался. В течение последней недели уменьшилось количество выделяемой мочи, появились отеки ног. Трое суток назад отметил повышение температуры на фоне усиления болей в правой поясничной области, температура прогрессивно повышалась, достигла 39,5°С и сопровождалась ознобами, объем мочи в сутки не превышал 200 мл. При осмотре: больной бледный, астенического сложения, отмечаются отеки нижних конечностей. Пальпаторно определяется выраженная болезненность в правых боковых отделах живота, симптом Пастернацкого резко положительный справа. Диагноз: острый обструктивный пиелонефрит справа. Стриктура правого уретеронеоцистанастомоза. Олигурия. Больной госпитализирован в урологический стационар. Лечение: экстренная нефростомия справа.
Гематурия — патологический симптом, характеризующийся примесью крови в моче.
Основные причины почечных кровотечений представлены в таблице 1.
Эссенциальная гематурия (табл. 2) объединяет ряд состояний, при которых неизвестны этиология и патогенез, а клинико-рентгенологические и морфологические исследования не позволяют точно указать причину кровотечения.
К гематурии может приводить прием ненаркотических анальгетиков, антикоагулянтов, циклофосфамида, оральных контрацептивов, винкристина.
При новообразованиях почки при прорастании опухоли в лоханке или чашечках нарушается целостность сосудистой стенки. Если опухоль не сообщается с чашечно-лоханочной системой, венозный отток из зоны почки с опухолевым узлом нарушается, форникальные вены расширяются и разрываются.
При раке предстательной железы опухоль прорастает в стенки мочевого пузыря или простатического отдела уретры, вены мочевого пузыря в его шеечном отделе сдавливаются опухолью, возникает венозный стаз. Свободно флотирующие ворсинчатые опухоли мочевого пузыря, располагающиеся поблизости от его шейки, во время мочеиспускания увлекаются током мочи в мочеиспускательный канал, закупоривают его просвет и, ущемляясь, набухают, лопаются и начинают кровоточить.
При цистите и простатите слизистая шейка мочевого пузыря воспаляется, травмируется и легко кровоточит при соприкосновении с другими стенками в конце акта мочеиспускания.
При нарушении почечной гемо- и уродинамики венозные сплетения форниксов при нарушенном венозном оттоке или значительном повышении внутрилоханочного давления переполняются кровью, вены, кольцевидно охватывающие своды чашечек, расширяются и нарушается их целостность, что приводит к гематурии из верхних мочевых путей.
При некрозе почечных сосочков нарушается кровоснабжение сосочка, а иногда и всей мальпигиевой пирамиды, некротизированная ткань отторгается, возникает кровотечение.
При доброкачественной гиперплазии простаты возникает венозный застой в органах малого таза, нарушается целостность сосудов.
Различают два вида гематурии:
- микроскопическая — наличие эритроцитов в моче (более трех в поле зрения) определяется лишь при микроскопическом исследовании осадка мочи;
- макроскопическая — примесь крови в моче определяется визуально; если только в первой порции мочи — инициальная (начальная), в последней порции мочи — терминальная (конечная), во всех порциях мочи — тотальная.
Клиническая картина
Появление в моче эритроцитов придает ей мутный вид и розовую, буро-красную или красновато-черную окраску в зависимости от степени гематурии. Гематурия может возникать внезапно, быть однократной или повторяться. Ее прекращение обманчиво, так как причина гематурии, как правило, оказывается не устранена, и обследование при повторных кровотечениях с большим опозданием часто выявляет уже запущенную опухоль.
При опухоли почки гематурия может быть первым и длительное время единственным симптомом заболевания. В большинстве случаев она безболезненна, но при профузном кровотечении с образованием сгустков в почечной лоханке и их прохождении через мочеточники возникают тупые, реже коликообразные боли в поясничной области. При папиллярных опухолях мочевого пузыря гематурия обычно безболезненная и носит профузный характер без образования сгустков. При ворсинчатых опухолях мочевого пузыря, располагающихся около его шейки, струя мочи во время мочеиспускания может прерываться.
При туберкулезном поражении почек в самых ранних стадиях процесса наблюдается тотальная гематурия, которая может сопровождаться стойкой пиурией.
При доброкачественной гиперплазии простаты гематурия возникает без видимой причины либо при катетеризации мочевого пузыря вследствие нарушения целостности разрыхленной слизистой оболочки задней уретры.
При остром цистите и простатите терминальная гематурия отмечается на фоне выраженной дизурии.
При мочекаменной болезни гематурия обычно развивается вслед за приступом почечной колики, струя мочи может внезапно прерываться во время мочеиспускания.
Возможные осложнения: при массивном кровотечении с образованием бесформенных сгустков возможна острая задержка мочи из-за тампонады мочевого пузыря этими сгустками. Редко в этом случае может развиться шок вследствие кровопотери и боли.
Диагностика
При опросе необходимо выяснить:
- условия возникновения гематурии;
- степень, характер и длительность гематурии:
– инициальная гематурия — патологический процесс в уретре (опухоль, воспаление, инородное тело, ожог и т. п.);
– терминальная гематурия — патологический процесс в шейке мочевого пузыря (острый цистит, простатит, камни и опухоли мочевого пузыря);
– тотальная гематурия — патологический процесс в почке, мочеточнике или мочевом пузыре (опухоли, доброкачественная гиперплазия простаты, туберкулез почки, пиелонефрит, некроз почечных сосочков, нефроптоз и др.); - наличие в моче сгустков крови, их форму:
– червеобразная форма — кровотечение из верхних мочевых путей и формирование сгустков в мочеточнике;
– бесформенные сгустки — кровотечение из мочевого пузыря; - наличие болей и их связь с изменением цвета мочи:
– боль в поясничной области на стороне поражения — нарушение пассажа мочи из почки сгустками крови, мочекаменная болезнь;
– безболевая гематурия с последующим развитием почечной колики (моча нормального цвета) — опухоль почки или верхних мочевых путей; - наличие или отсутствие дизурических явлений;
- были ли травмы почек, мочевого пузыря, уретры (при травме кровь выделяется из уретры вне акта мочеиспускания).
Визуальная оценка мочи:
- алая кровь — кровотечение продолжается;
- коричневая моча — кровотечение прекратилось;
- кирпичный оттенок — интенсивная уратурия.
Цвет мочи может меняться при приеме лекарственных средств и пищевых продуктов:
- розовый — при приеме пирамидона;
- шафранно-желтый — нитроксолина;
- коричневый — ревеня и сены;
- малиновый — пургена;
- красный — фенолфталеина и свеклы;
- красно-бурая — марены красильной.
При синдроме длительного сдавливания и размозжения тканей миоглобин из мышц попадает в кровь и проникает в мочу, что придает ей красно-бурую окраску.
Для определения характера и источника кровотечения в условиях стационара проводят:
- цистоскопию — во всех случаях макрогематурии, за исключением воспалительных заболеваний (острый уретрит, цистит, простатит);
- пальцевое ректальное исследование;
- УЗИ почек мочевого пузыря, простаты, трансректальное УЗИ;
- экскреторную урографию, ретроградную рено- и уретроцистографию, компьютерную томографию, остеосцинтиграфию по показаниям в условиях стационара.
Лабораторная диагностика включает:
- клинический анализ крови, мочи;
- биохимический анализ крови;
- микроскопическое исследование осадка мочи;
- посев мочи на стерильность;
- определение уровня простатоспецифического антигена крови.
При гемоглобинурии цвет мочи не меняется даже при длительном ее стоянии, а при гематурии эритроциты оседают на дно сосуда и верхние слои мочи приобретают желтоватую окраску.
Гематурию у женщин следует дифференцировать с кровотечением из половых органов. Для этого исследуют среднюю порцию мочи при самостоятельном мочеиспускании или мочу, полученную из мочевого пузыря путем катетеризации.
Основные направления терапии
Алгоритм неотложной помощи при гематурии представлен на рисунке 3.
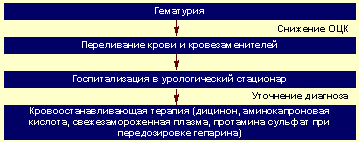 |
| Рисунок 3. Алгоритм неотложной помощи при гематурии |
При развитии гиповолемии и артериальной гипотензии восстановление ОЦК: кристаллоидные и коллоидные растворы внутривенно.
При подозрении на острый цистит после забора мочи для посева ее на стерильность назначают антибиотик широкого спектра действия.
Терапия гемостатическими препаратами должна проводиться в условиях урологического стационара, после установления диагноза, под контролем свертываемости крови.
Клиническая фармакология отдельных препаратов
Этамзилат (дицинон) активирует формирование тромбопластина, образование III фактора свертывания крови, нормализует адгезию тромбоцитов. Препарат не влияет на протромбированное время, не обладает гиперкоагуляционными свойствами, не способствует образованию тромбов. Этамзилат вводят по 2–4 мл (0,25–0,5 г) внутривенно одномоментно либо капельно, добавляя к обычным растворам для инфузий.
Гемостатическое действие развивается:
- при внутривенном введении — через 5–15 мин; максимальный эффект — через 1–2 ч; действие длится 4–6 ч и более;
- при внутримышечном введении эффект наступает несколько медленнее;
- при приеме внутрь максимальный эффект наступает через 3 ч.
Не следует применять этамзилат при геморрагиях, вызванных антикоагулянтами.
Аминокапроновая кислота угнетает фибринолиз, блокируя активаторы плазминогена и частично угнетая действие плазмина, оказывает специфическое кровоостанавливающее действие при кровотечениях, связанных с повышением фибринолиза. Для быстрого достижения эффекта под контролем коагулограммы вводят стерильный 5% раствор препарата на физрастворе внутривенно капельно до 100 мл.
Протамина сульфат оказывает противогеморрагическое действие при кровоточивости, вызываемой гепарином при его передозировке, после операций с применением экстракорпорального кровообращения и использованием гепарина. Применяют 1 мл 1% раствора внутривенно струйно медленно за 2 мин или капельно, 1 мг протамина сульфата нейтрализует примерно 85 ЕД гепарина. Противопоказан при гипотензии, недостаточности коры надпочечников, тромбоцитопении.
Часто встречающиеся ошибки терапии: назначение гемостатических препаратов до выявления источника гематурии.
Макрогематурия является показанием для экстренной госпитализации в урологический стационар.
Разбор клинических случаев
Больная М., 30 лет. Жалобы на схваткообразные боли в поясничной области слева, усиливающиеся при движении, после физической нагрузки, примесь крови в моче, повышение температуры тела до 38,2°С. Заболевание началось с дизурии в виде учащенного, болезненного мочеиспускания, спустя сутки появились боли в поясничной области, примесь крови в моче. Анамнез: 7 лет назад был установлен диагноз — нефроптоз I степени слева. Заболевание проявляло себя периодическими атаками пиелонефрита. При осмотре: больная беспокойна. Область почек визуально не изменена, при пальпации безболезненная, симптом поколачивания слабо положительный слева, болезненности по ходу мочеточников нет, мочевой пузырь перкуторно пуст. Диагноз: острый восходящий левосторонний пиелонефрит. Нефроптоз слева. Пациентка госпитализирована в урологический стационар.
Больной Ж., 77 лет. Вызов СМП в связи с интенсивной примесью крови в моче, выделением кровяных сгустков при мочеиспускании. Анамнез: урологические заболевания отсутствуют. При осмотре: больной астеничен, кожные покровы бледные. Область почек визуально не изменена, при бимануальной пальпации правой почки определяется объемное образование нижнего сегмента, симптом поколачивания отрицательный с обеих сторон. При пальцевом ректальном исследовании — простата увеличена в 1,5–2 раза, тугоэластической консистенции, срединная бороздка сглажена, слизистая прямой кишки над железой подвижна, пальпация безболезненна. Диагноз: опухоль правой почки. Больной госпитализирован в урологическое отделение.
Больной Ч., 24 года. Жалобы на постоянное выделение крови по мочеиспускательному каналу. Анамнез: около часа назад упал и ударился промежностью о трубу. При осмотре: кровоподтек в области промежности, выделение алой неизмененной крови из уретры, вне акта мочеиспускания. При пальцевом ректальном исследовании — предстательная железа нормальных размеров, тугоэластической консистенции, срединная бороздка выражена, слизистая прямой кишки над железой подвижна, пальпация безболезненна. Диагноз: травма уретры. Больному показана госпитализация в стационар для обследования и определения тактики лечения.
Таким образом, успех лечения больных пиелонефритом и гематурией во многом определяется принятием адекватных мер при оказании неотложной медицинской помощи.
Е. Б. Мазо, доктор медицинских наук, профессор, член-корреспондент РАМН
РГМУ, Москва
Источник