- Опухоль Клацкина
- Клиническая картина заболевания
- Методы диагностики патологии
- Лапаротомия
- Эндоваскулярные методы лечения
- Малоинвазивные васкулярные вмешательства
- Эндоваскулярное лечение с введением катетера внутрь сосуда
- Как проводят эндоваскулярные вмешательства
- В чем преимущества катетерной эмболизации?
- Опухоль Клацкина
- Факторы риска
- Симптомы опухоли Клацкина
- Методы диагностики
- Стадии, классификация
- Методы лечения
Опухоль Клацкина
Новые технологии приходят в Россию.
Приглашаем пациентов принять участие в новых методах лечения онкологических заболеваний, а также в клинических испытаниях препаратов на основе Т-клеток (LAK-терапия). Терапия проводится в различных научно-исследовательских онкологических центрах, в зависимости от вида опухоли.
Отзыв о методе министра здравоохранения РФ Скворцовой В.И.
Комментарий о клеточных технологиях главного онколога России, академика Давыдова М.И.
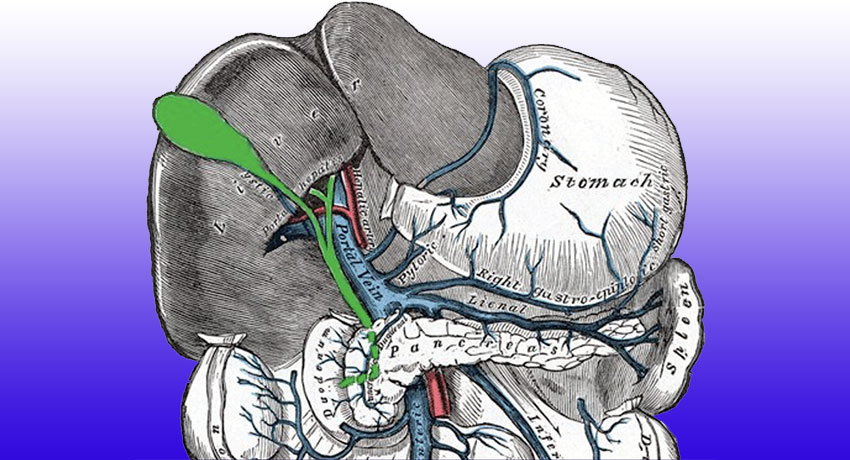
Рак желчных протоков, который образуется на выходе из печени, имеет и другое название в онкологии – опухоль Клацкина. Подобное новообразование формируется в области верхних отделов желчных протоков в участке их разделения между правой и левой долями печени.
Протоки также делятся на правый и левый. Опухоль Клацкина может локализоваться только в одном из протоков или же сразу в обеих. Поскольку место расположения желчных протоков обильно оснащено кровеносными сосудами, при прогрессировании опухоль может прорастать в печеночные и кровеносные сосуды.
Клиническая картина заболевания
Основными клиническими проявлениями опухоли Клацкина являются те же симптомы, которые наблюдаются и при закупорке желчных протоков.
В большинстве случаев при данной разновидности онкологии у больного наблюдается желтушность кожных покровов, которая развивается в том случае, когда билирубин попадает обратно в кровяное русло, а печень не справляется со своей работой. При нарушении работы печени желтушность приобретает не только кожа, но и белки глаз.
Важно понимать, что не только опухоль желчных протоков может провоцировать развитие желтухи. Эта патология может быть обусловлена гепатитом или закупоркой желчных путей конкрементами. При появлении желтушности кожи следует обратиться к специалистам.
Еще одним из клинических проявлений опухоли Клацкина является потемнение мочи и осветление каловых масс. Темный цвет каловым массам придает билирубин, а так как он в большей своей части попадает в кровь, то это приводит к осветлению кала.
Методы диагностики патологии
При подозрении на рак желчевыводящих путей пациенту в большинстве случаев назначают УЗИ органов брюшной полости, МРТ, КТ, пункцию с биопсией. Новейшие диагностические методики позволяют точно оценить параметры опухоли, место ее локализации и объемы требуемой операции.
При выявлении опухоли небольших размеров в большинстве случаев пациенту назначают хирургическое удаление разветления желчных протоков с дальнейшим созданием гепатикоеюноанастомоза на выключенной петле тощей кишки.
Если опухолью Клацкина затронуты ткани печени, то допустимо удаление некоторых ее сегментов. При выявлении рака 4 степени больному показано чрезопухолевое наружное или внутреннее дренирование на скрытом дренаже. Частичное удаление печени и ее некоторых сосудов позволяет повысить резектабельность онкологического очага до 83%.
Лапаротомия
Паллиативные лапаротомии при раке желчных протоков основаны на внутреннем или наружном выведении скопившейся желчи. Продолжительность жизни пациента, которому проводилось наружное дренирование, увеличивается в среднем на полгода, а при внутреннем – на год.
В современной хирургии широко используются малоинвазивные оперативные вмешательства, которые позволяют эффективно и безопасно устранить скопившуюся желчь. К таким методам относятся:
• Эндоскопическое и чрезкожное печеночное холангиодренирование;
• Установление стентов в желчные протоки;
В качестве радикальной хирургической операции при проксимальном расположении опухоли можно осуществить удаление опухоли в границах здоровых тканей с дальнейшим созданием бигепатоеюноанастомоза на брауновской петле и заглушкой по Шалимову при армировании петли тонкой кишки. В некоторых случаях удаление сегментов печени осуществляется под контролем аппарата УЗИ.
Эндоваскулярные методы лечения
Эндоваскулярные методики лечения онкологических новообразований, сопровождающихся желтухой, можно использовать только после снижения до приемлемого уровня общего билирубина. Это позволит эффективно пройти химиоинфузию и химиоэмболизацию с продлением жизни больного в 2,5 раза.
Малоинвазивные васкулярные вмешательства
Хирургические операции на сосудах проводятся под контролем специальных аппаратов, некоторым онкобольным внутрь сосуда вставляют катетер, который позволит изменить кровоток или более точно доставит дозу радиохирургического излучения.
Эндоваскулярное лечение с введением катетера внутрь сосуда
Метод эмболизации заключается во введении в сосуд специальных веществ, которые приводят к образованию его закупорки и нарушают кровоток. К таким веществам относят микросферы, жидкие склерозирующие препараты, клееподобные средства, которые затвердевают.
Доставка лекарства – данный метод основан на введении в пораженный кровеносный сосуд катетера, через который в требуемое место попадают лекарства (спазмолитики, противоопухолевые, химиопрепараты, тромболитические и другие). Доставка медицинских приспособлений – временная или постоянная доставка стентов или баллонов. И те, и другие приспособления позволяют изменить просвет сосудов и ток крови в них.
Как проводят эндоваскулярные вмешательства
Проведение эндоваскулярных методик лечения, также как и хирургические операции, требует от специалиста высокого профессионализма и использования необходимых инструментов. Как правило, лечение осуществляется в специализированно оснащенных отделениях и кабинетах. Во время подобной процедуры специалист может применять рентгенологическое оборудование, лекарственные препараты, катетеры и другие инструменты.
Рентгеновское оборудование для проведения ангиографии состоит из процедурного стола больного, перемещаемых трубок и детекторов, монитора для оценки параметров полученных снимков.
Благодаря расположенным рядом мониторам специалист имеет возможность оценивать параметры сосудов в режиме реального времени.
Кроме этого, в кабине располагается оборудование для подачи наркоза, включающее в себя систему для внутривенного вливания и аппараты для осуществления контроля за частотой сердечных сокращений, показателей кровяного давления и содержания кислорода в крови.
Катетер представляет собой длинную пластиковую тонкую трубку, снаружи покрытую гладким материалом. У врача в арсенале есть катетеры различных размеров и диаметра. В большинстве случаев длинный катетер небольшого диаметра вводится в просвет кровеносного сосуда через короткий и толстый катетер.
В чем преимущества катетерной эмболизации?
Благодаря методу эмболизации сосудов удалось добиться высоких успехов в тех ситуациях, которые ранее считались неоперабельными. Подобная методика является менее опасной и травматичной для пациента, в отличие от открытого хирургического вмешательства, и к тому же значительно сокращает реабилитационный период. Катетерная эмболизация может осуществляться под местным обезболиванием, что также является огромным плюсом для пациентов, плохо переносящих общий наркоз.
Данная процедура отлично подходит для лечения тех онкологических новообразований, которые ранее считались не операбельными или хирургическое вмешательство сопряжено с большим риском для жизни пациента.
Закрытие сосудистых анастомозов с применением спиралей позволяет высокоэффективно контролировать клинические проявления заболеваний и увеличивает длительность жизни пациента.
Для подбора эффективного метода лечения вы можете обратиться за
— методы инновационной терапии;
— возможности участия в экспериментальной терапии;
— как получить квоту на бесплатное лечение в онкоцентр;
— организационные вопросы.
После консультации пациенту назначается день и время прибытия на лечение, отделение терапии, по возможности назначается лечащий доктор.
Источник
Опухоль Клацкина
Опухоль Клацкина (синонимы: рак в области ворот печени, воротная, хилярная, перихилярная холангиокарцинома) — разновидность холангиокарциномы, злокачественной опухоли, которая развивается из клеток, выстилающих изнутри стенки желчных протоков. Это агрессивное новообразование длительно протекает бессимптомно, зачастую диагностируется на поздних стадиях и сопровождаются неблагоприятным прогнозом. Единственный способ избавиться от опухоли Клацкина — радикальное хирургическое вмешательство, но на момент установления диагноза более чем у половины больных его уже невозможно выполнить. Чаще всего этот тип холангиокарциномы обнаруживают у людей старше 60 лет.
Холангиоцеллюлярный рак — злокачественные опухоли желчного пузыря и желчных протоков — составляет 3% от всех онкологических заболеваний. В России ежегодно диагностируются 3–4 тысячи новых случаев. В зависимости от того, в каких желчных протоках развивается злокачественная опухоль, выделяют три разновидности холангиокарцином:
- Холангиокарцинома ворот печени (опухоль Клацкина) — самая частая разновидность, на нее приходится 50–70% всех случаев. Воротами печени называют поперечную борозду на нижней поверхности органа. Через нее в печень входят воротная вена и печеночная артерия, нервы, выходят лимфатические сосуды, печеночный желчный проток. Печень состоит из двух долей: правой и левой. От них собирают желчь два долевых протока. Сливаясь, они образуют общий печеночный проток. В области этого соединения и возникает опухоль Клацкина. Свое название она получила по фамилии американского врача Джеральда Клацкина (Клатскина), который ее впервые описал.
- Холангиокарцинома дистальной локализации возникает ниже, в области слияния печеночного протока и протока желчного пузыря. На нее приходится 42% случаев.
- Внутрипеченочная холангиокарцинома — самая редкая форма. Она составляет всего 8% случаев. Эта опухоль развивается в желчных протоках, которые находятся в ткани печени.
Факторы риска
К факторам риска развития холангиокарцином и, в частности, опухоли Клацкина относят:
- Склерозирующий холангит — воспаление желчных протоков, которое приводит к формированию плотной соединительной ткани. Причина этого заболевания в настоящее время до конца не изучена, но известно, что оно нередко связано с язвенным колитом — поражением толстой кишки.
- Хронический холангит, вызванный инфекционными заболеваниями.
- Паразитарные заболевания: описторхоз, клонорхоз.
- Воспалительные заболевания кишечника: язвенный колит, болезнь Крона.
- Цирроз печени — состояние, при котором нормальная печеночная ткань погибает и замещается фиброзной тканью.
- Вирусные гепатиты B и C.
- Ожирение.
- Сахарный диабет.
- Частое употребление алкоголя.
- Курение.
- Неалкогольная жировая болезнь печени.
Симптомы опухоли Клацкина
Наиболее распространенное проявление хилярной холангиокарциномы — желтуха, состояние, при котором кожа и белки глаз окрашиваются в желтый цвет. Это происходит того, что злокачественная опухоль нарушает отток желчи, то есть в данном случае это механическая желтуха. Обычно она свидетельствует о запущенном заболевании. Помимо изменения цвета кожи, таких пациентов беспокоит зуд, их моча становится темной, а стул светлым. Причина этих симптомов в том, что билирубин — соединение, которое образуется при распаде гемоглобина — не выделяется с желчью в кишечник, а поступает в кровь.
Чаще всего сначала возникает желтуха, а спустя некоторое время начинает беспокоить зуд. Иногда, наоборот, зуд становится первым симптомом.
На момент диагностики заболевания примерно треть пациентов отмечают, что в последнее время сильно потеряли в весе. На поздних стадиях опухоль Клацкина вызывает тупые боли под ребрами справа.
Мы вам перезвоним, оставьте свой номер телефона
Методы диагностики
Обычно при подозрении на поражение печени и желчных протоков обследование начинают с УЗИ, потому что этот метод диагностики самый простой, быстрый и доступный. Он может выявить расширение желчных протоков, но плохо визуализирует саму опухоль, не дает возможности оценить ее размеры, степень распространения в окружающие ткани, лимфатические узлы, брюшину.
Намного более информативна компьютерная томография с внутривенным введением контраста. КТ позволяет оценить размеры и локализацию злокачественной опухоли, в 60–90% случаев точно разобраться, возможна ли радикальная операция, выявить поражение соседних структур в воротах печени, лимфатических узлах.
Холангиография — процедура, во время которой в желчные протоки вводят рентгеноконтрастное вещество и выполняют рентгенографию. Чаще всего проводят эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ): контраст вводят во время эндоскопии двенадцатиперстной кишки с помощью тонкого катетера. Если ее проведение невозможно, выполняют чрескожную чреспеченочную холангиографию с помощью иглы, введенной через кожу. В настоящее время холангиография при подозрении на рак желчных протоков считается менее предпочтительной по сравнению с КТ и МРТ. Тем не менее, она, в отличие от двух этих процедур, позволяет провести другие важные манипуляции:
- Выполнить биопсию злокачественной опухоли.
- Восстановить отток желчи путем установки дренажной трубки или стента.
Главный вопрос, на который должен ответить врач по результатам обследования пациента с холангиокарциномой: можно ли выполнить операцию в достаточном объеме, чтобы удалить злокачественную опухоль?
Чтобы обнаружить все опухолевые очаги в лимфатических узлах и отдаленные метастазы, проводят ПЭТ/. Во время этого исследования в организм пациента вводят радиофармпрепарат, который накапливается в опухолевой ткани и делает ее видимой на снимках, выполненных с помощью .
Стадии, классификация
Стадию опухоли Клацкина определяют в соответствии с общепринятой системой TNM, которая предусматривает оценку размера и других характеристик первичной опухоли (T), поражения регионарных лимфатических узлов (N), наличия отдаленных метастазов (M).
Выделяют следующие стадии заболевания:
- Стадия 0: рак «на месте», злокачественная опухоль, которая не распространяется за пределы слоя клеток, выстилающих изнутри желчные протоки.
- Стадия I: злокачественная опухоль, которая прорастает в мышечный, фиброзный слой желчных протоков, но не распространяется на соседние ткани.
- Стадия II: злокачественная опухоль, которая распространяется в окружающую жировую ткань или ткань печени.
- Стадия III: злокачественная опухоль распространяется на ветви печеночной артерии или воротной вены и/или присутствуют очаги в регионарных лимфатических узлах.
- Стадия IVA: злокачественная опухоль, которая вторгается в печеночную артерию, воротную вену, соседние желчные протоки и/или присутствуют очаги в регионарных лимфатических узлах.
- Стадия IVB: присутствуют очаги в лимфатических узлах чревной, брыжеечной артерии, периаортальных, перикавальных лимфоузлах, либо имеются отдаленные метастазы.
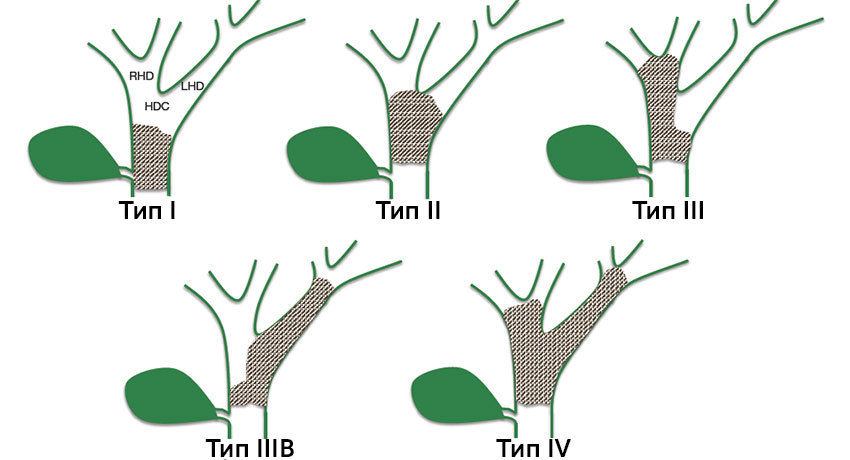
Кроме того, чтобы обозначить расположение злокачественной опухоли, при хилярных холангиокарциномах используют специальную классификацию по Висмуту — Корлетту:
- Тип I: злокачественное новообразование расположено дистальнее слияния правого и левого желчных протоков.
- Тип II: опухоль захватывает место слияния и частично правый и левый протоки.
- Тип III: злокачественная опухоль распространяется на общий печеночный проток и правый (IIIA) или левый (IIIB) проток.
- Тип IV: поражение общего, правого и левого печеночных протоков.
В зависимости от характера роста, опухоли Клацкина делят на три типа: склерозирующие, узелковые и папиллярные. Чаще всего встречаются склерозирующие — они растут в толщу стенки желчных протоков. Узелковые и папиллярные растут в просвет. Наиболее благоприятными считаются папиллярные, они чаще всего являются резектабельными.
Методы лечения
Единственный метод лечения, который позволяет полностью избавиться от опухоли Клацкина и значительно повысить выживаемость — радикальная операция. К ней прибегают при стадиях заболевания. Выполняют резекцию печени, удаляют желчные протоки и регионарные лимфатические узлы.
При механической желтухе операция сопряжена с высоким риском осложнений, поэтому предварительно нужно восстановить отток желчи. В настоящее время для этого зачастую прибегают к стентированию. В заблокированный участок желчных протоков устанавливают стент — небольшую трубку с сетчатой стенкой из металла. Для этого не нужно делать разрезов или проколов на брюшной стенке — манипуляцию проводят во время эндоскопии двенадцатиперстной кишки. Спустя 4–6 недель можно выполнить хирургическое вмешательство.
При резекции печени важно, чтобы осталась достаточно большая часть органа, которая могла бы справляться с его функциями. Если ожидается, что объем оставшейся печеночной ткани будет менее 25%, за 3–5 недель до хирургического вмешательства целесообразно провести эмболизацию ветвей воротной вены. За счет этого происходит гипертрофия ткани печени, и после операции удается сохранить ее больший объем. Это помогает предотвратить печеночную недостаточность.
Некоторым пациентам с неоперабельной опухолью Клацкина может быть предложена трансплантация печени.
После операции может быть назначена адъювантная терапия, например, лучевая терапия в сочетании с химиопрепаратом . В ряде исследований такой подход показал улучшение показателей выживаемости. В настоящее время нет доказательств того, что перед операцией была бы полезна неоадъювантная терапия — исследования на эту тему продолжаются.
При неоперабельном раке в области ворот печени применяют химиотерапию (обычно сочетание гемцитабина с препаратами платины), лучевую терапию.
В ряде случаев применяется фотодинамическая терапия (ФДТ). Пациенту внутривенно вводят особое соединение — фотосенсебилизирующий агент, который накапливается в раковых клетках, и затем активируют его с помощью света. В итоге образуются свободные радикалы, которые уничтожают опухолевые клетки.
Мы вам перезвоним, оставьте свой номер телефона
Источник