- Лечение глаукомы глаза
- Содержание статьи:
- Методы лечения глаукомы
- Лечение глаукомы глаза без операции
- Хирургическое лечение глаукомы
- Нейропротекция и коррекция ишемически-метаболических нарушений в зрительном нерве
- Народные методы лечения и упражнения для глаз при глаукоме
- Эндокринная офтальмопатия (офтальмопатия Грейвса)
- Эндокринная офтальмопатия — что это?
- Причины и механизмы развития эндокринной офтальмопатии
- Эндокринная офтальмопатия – классификация
- Симптомы эндокринной офтальмопатии
- Как диагностируют эндокринную офтальмопатию?
- Лечение эндокринной офтальмопатии
- Прогноз эндокринной офтальмопатии
- Базедова болезнь (болезнь Грейвса, диффузный токсический зоб)
- Удаление щитовидной железы
- Заболевания щитовидной железы
- Анализы в СПб
- Анализ на гормоны щитовидной железы
- Операции на щитовидной железе
- Консультация эндокринолога
- Экспертное УЗИ щитовидной железы
- Отзывы
Лечение глаукомы глаза
Содержание статьи:
Лечение глаукомы подразумевает комплексный подход, объединяющий меры по снижению внутриглазного давления (ВГД) и коррекцию ишемически-метаболических нарушений в зрительном нерве.
Методы лечения глаукомы
В лечении глаукомы используют консервативные и оперативные методики.
Консервативная терапия включает использование гипотензивных капель и лекарств, улучшающих кровоснабжение и обменные процессы в nervus opticus. Оперативные методы лечения глаукомы глаза восстанавливают отток водянистой влаги.
Цель гипотензивного лечения глаукомы – достижение «толерантного» уровня офтальмотонуса, при котором не происходит патологических изменений в волокнах оптического нерва.
Офтальмологи стремятся уменьшить уровень офтальмотонуса на 30% от исходного.
Общий алгоритм лечения глаукомы глаза, впервые выявленной:
Назначение гипотензивного монопрепарата. Дополнительно могут быть рекомендованы нейропротекторы и средств, улучшающих кровоснабжение зрительного нерва.
Контроль ВГД через 10-14 дней. Если давление цели достигнуто, следующий контроль – через месяц.
При недостаточной компенсации офтальмотонуса дополнительное назначение 2-го фармсредства иного механизма действия с контролем ВГД через 10-14 дней.
При недостаточном эффекте терапию дополняют 3-м препаратом и обсуждают вопрос оперативного лечения глаукомы.
Решение об операции принимают только по показаниям после наблюдения за течением болезни. Но затягивать с оперативным вмешательством, если есть показания, нельзя – утраченные зрительные функции не восстанавливаются.

Лечение глаукомы глаза без операции
Гипотензивный эффект терапии достигается регулярным закапыванием глазных капель. Эти средства делятся на 2 группы: уменьшающие секрецию водянистой влаги и улучшающие ее отток.
Согласно Национальному руководству по глаукоме для врачей препаратами первого выбора (при отсутствии противопоказаний) должны быть лекарства, улучшающие отток водянистой влаги.
Для открытоугольная глаукома стартовые препараты в лечении глаукомы – аналоги простагландинов (Ксалатан, Траватан, Пролатан). Они активируют естественный – увеосклеральный – путь дренирования водянистой влаги. Применяются 1 раз в сутки, предпочтительно в вечернее время.
При закрытоугольная глаукома рекомендован М-холиномиметик Пилокарпин. Он оказывает лечебный эффект за счет сужения зрачка и оттягивания корня радужки от структур угла передней камеры, тем самым «приоткрывая» дренажную систему. В лечении глаукомы глаза спользуют 1-2% раствор с кратностью 3-4 раза в сутки.
Фармпрепараты, назначаемые во вторую очередь, уменьшают выработку внутриглазной жидкости. Из них чаще всего назначают Тимолол (0.25%, 0.5%). В ряде случаев он становится препаратом первого выбора – при наличии противопоказаний к аналогам простагландинов. К фармсредствам «второго эшелона» относятся:
1.1. Бета-блокаторы (неселективные – Тимолол и аналоги (Арутимол, Окупрес, Окумед и пр.), селективные – бетаксолол (Бетоптик)). Закапывать их следует дважды в день, в одно и то же время с промежутком 12 часов;
1.2. Альфа- и бета-блокаторы – Проксодолол, режим — 2-3 раза в сутки;
2. Ингибиторы карбоангидразы – Азопт, Бринзопт, Дорзопт, Трусопт — от 1 до 3-х раз в течение дня.
Через 10-14 дней от начала лечения глаукомы глаза назначают контрольную тонометрию.
Накануне осмотра обязательно нужно закапывать рекомендуемые глазные капли согласно графику, иначе тонометрия теряет смысл.
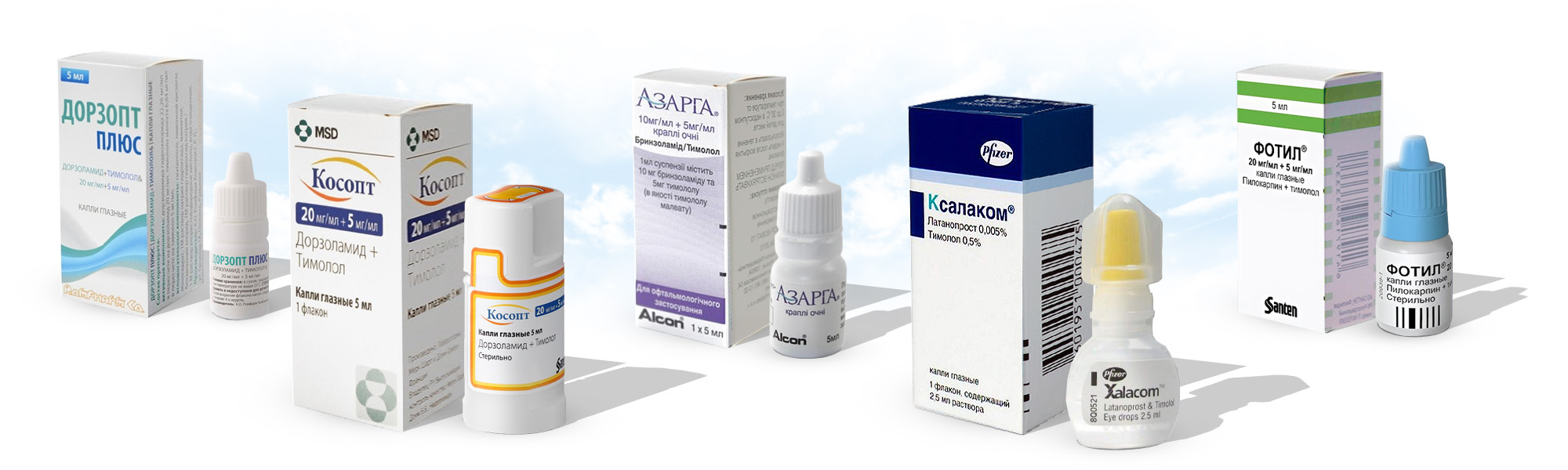
При недостаточной эффективности действия одного препарата используют дополнительно второй – другого механизма действия. Для удобства можно применять комбинированные – Азаргу, Дорзопт ПЛЮС, Косопт, Фотил, Ксалаком.
Хирургическое лечение глаукомы
Операции по глаукоме направлены на отведение водянистой влаги через искусственно созданные лазером или скальпелем отверстия. Разработаны и с 2009г применяются в России шунтирующие и клапанные дренажи для эвакуации внутриглазной жидкости из интраокулярных полостей в субконъюнктивальное пространство по новым путям оттока. Искусственные дренажи успешно применяют в лечении врожденной и вторичная глаукома.
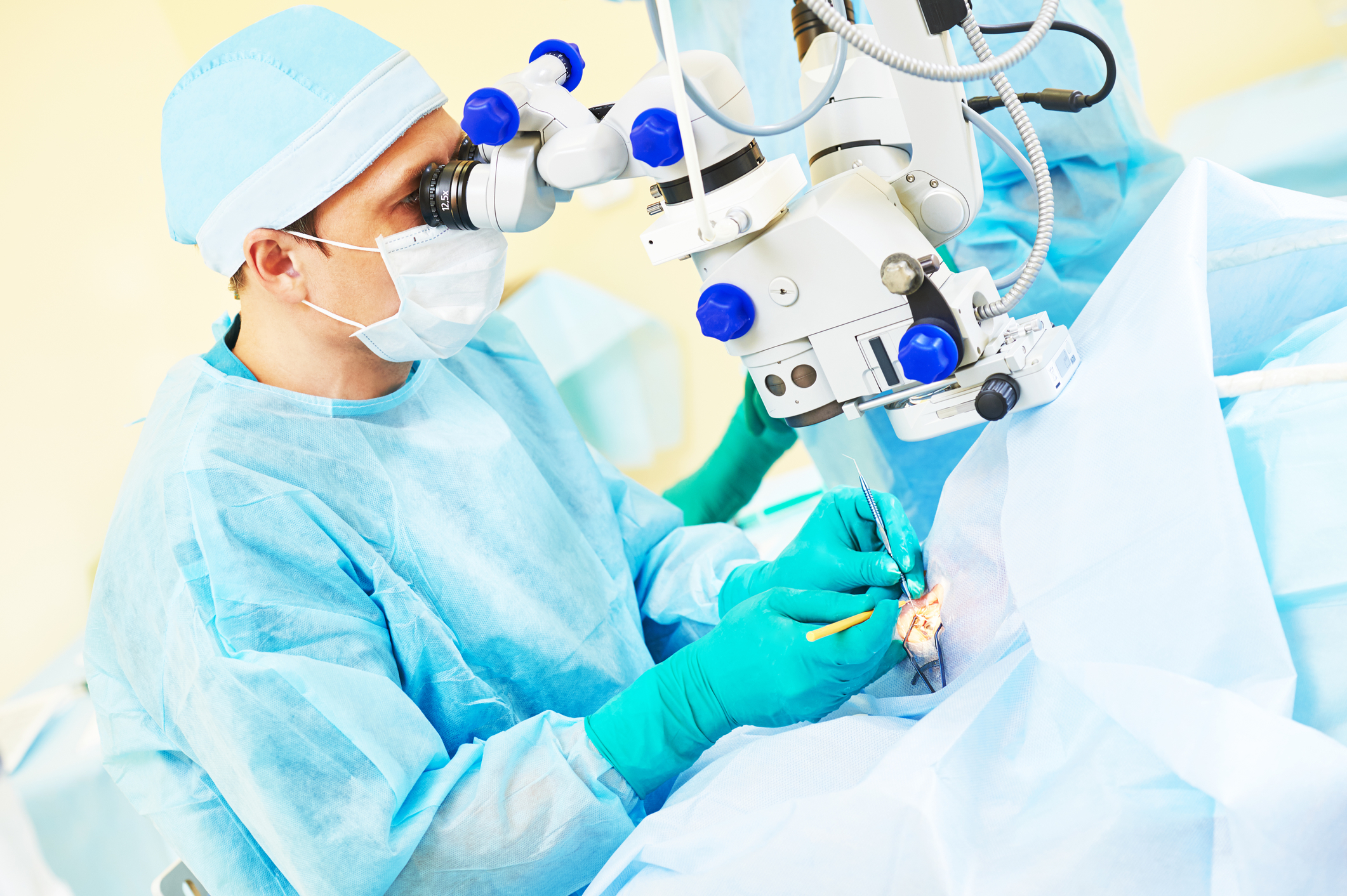
К оперативному лечению глаукомы глаза прибегают по показаниям:
декомпенсация при I-III стадии болезни на фоне максимальной медикаментозной терапии;
нестабильное течение с периодическим повышением офтальмотонуса;
индивидуальная непереносимость всех групп медпрепаратов для снижения ВГД или противопоказания к их назначению;
снижение качества жизни пациента из-за необходимости использовать 2 и более лекарственных средств;
невозможность соблюдения больным схемы лечения, регулярные нарушения медикаментозного режима.
Основная проблема оперативного вмешательства, приводящая к повторной гипертензии – избыточное рубцевание вновь созданных путей оттока.
Операции по глаукоме подразделяют на:
вмешательства для «открытия» угла ПК – гониотомия, иридоциклоретракция, иридэктомия и пр.);
фистулизирующие – создают новые отверстия для дренирования – непроникающая глубокая склерэктомия (в том числе с установкой дренажей), трабекулэктомия, синусотомия;
направленные на угнетение секреции цилиарного тела – циклокоагуляция, циклокриоаппликация, циклодиатермия.
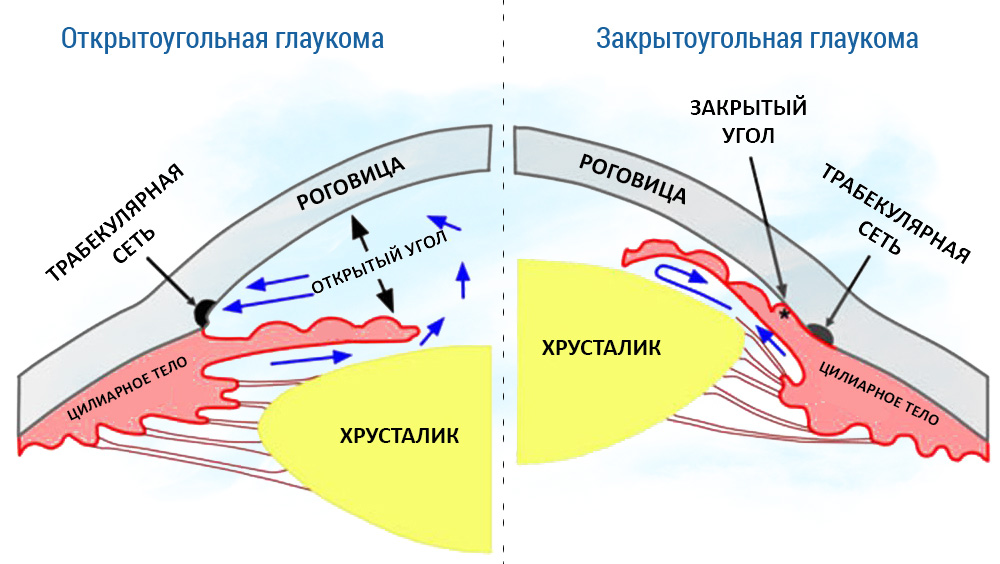
При окрытоугольной глаукоме чаще всего выполняют ЛТП — лазерную трабекулопластику (или ее разновидность – селективную ЛТП) или непроникающую глубокую склерэктомию (при невозможности лазерного вмешательства).
Противопоказания к лазерной операции:
высокий стойкий офтальмотонус;
отсутствие пигментации трабекулярной сети в УПК;
воспалительные процессы в глазу;
недостаточная прозрачность оптических сред (рубец или дистрофия роговицы, ее отек и т.п.).
При компенсации ВГД или купировании воспаления лазерный хирург проведет ЛТП в плановом порядке.
При закрыто- или узкоугольной глаукоме проводят периферическую лазерную иридэктомию (ПЛИЭ). Она представляет несколько сквозных отверстий у корня радужки, что позволяет «приоткрыть» трабекулярную сеть. В ряде случаев выполняют комбинированную операцию (ЛПТ и ПЛИЭ одновременно).
Микрохирургические техники антиглаукоматозных операций более травматичны, но при должном опыте и хорошей технике исполнения позволяют значительно снизить уровень офтальмотонуса.
Нейропротекция и коррекция ишемически-метаболических нарушений в зрительном нерве
Это направление – обязательная составляющая комплексного лечения глаукомы глаза. Для диагностики нарушений кровоснабжения зрительного анализатора привлекают терапевтов и невропатологов. Обследование включает МРТ и исследование сосудов головного мозга (УЗИ).
Обязательна консультация терапевта для определения симптомов артериальной гипер- или гипотензии, сахарного диабета и атеросклероза.

Выявленные заболевания подлежат лечению.
Нейропротекция подразумевает предупреждение и лечение метаболических сдвигов в клетках сетчатки и волокнах nervus opticus. Из глазных капель, применяемых в лечении глаукомы, этим свойством обладает Бетоптик. Он блокирует поступление ионов кальция внутрь нервных клеток, тем самым повышая их устойчивость к условиям гипоксии, обладает способностью расширять сосуды.
Невропатологами и терапевтами в качестве нейропротекторов назначаются:
ноотропы (Семакс, Цераксон, Церебролизин и пр.);
цереброваскулярные средства (Винпоцетин, Циннаризин и пр.);
антиоксиданты (Мексидол, Глицин, Эмоксипин и пр.).
витамины группы В.
Консервативное лечение глаукомы глаз для поддержки зрительных функций может проводиться в условиях стационара или амбулаторно, но не реже 2-х раз в год.
Народные методы лечения и упражнения для глаз при глаукоме
Глаукома – серьезное заболевание, которое при потере контроля за уровнем внутриглазного давления неизбежно ведет к слепоте. Она не терпит самолечения и использования альтернативных средств народной медицины в качестве основных.
Применять народные методы лечения глаукомы глаза можно только как дополнение к традиционным и после обязательной консультации лечащего врача.
На рынке подобных предложений огромное количество «волшебных» капель, лечащих практически все глазные заболевания одновременно – от катаракты и глаукомы до отслоек сетчатки. Нужно с большой осторожностью относиться к подобным предложениям, памятуя о цене за неадекватное лечение глаукомы – слепоте.
В условиях медицинских учреждений с успехом применяют гирудотерапию – лечение пиявками. Они эффективно снимают боли и ломоту в виске, улучшают общее самочувствие и зрительные функции при остром приступе закрытоугольной глаукомы. Гирудотерапия может применяться у беременных женщин, пациентов с противопоказаниями к хирургическому вмешательству и аллергией на лекарственные препараты. Показана она при всех типах, формах и стадиях заболевания. Используют как разовое мероприятие при декомпенсации ВГД, так и курсовыми процедурами. Гирудотерапия оказывает не только офтальмогипотензивный эффект, но и улучшает кровообращение в области постановки пиявок. Этот метод вспомогательного лечения глаукомы глаза улучшает остроту и расширяет поля зрения, уменьшает зону слепого пятна.
В качестве средства нейропротекции офтальмологи рекомендуют использовать Гинкго билоба. Это – природный, естественный антиоксидант с дозозависимым эффектом. Он увеличивает устойчивость ганглиозных клеток сетчатки к повреждениям. Помимо антиоксидантных свойств, Гинкго билоба оказывает сосудорасширяющее и антитромботическое действие, что позволяет рекомендовать его как средство для коррекции метаболически-ишемических сдвигов в оптическом нерве для больных с глаукомой.
Применение травяных примочек (из крапивы, ландыша и пр.), компрессов, настоев (мумие, алоэ, золотой ус и пр.) и промываний глаз в лечении глаукомы неэффективно.
Гимнастика для глаз улучшает кровообращение и может выполняться ежедневно. Нужно воздержаться лишь от сильного зажмуривания, надавливания ладонями и наклонов головы вниз. Остальные упражнения, связанные с движениями глазных яблок и сменой фокусировки, выполнять можно.
Источник
Эндокринная офтальмопатия (офтальмопатия Грейвса)
Эндокринная офтальмопатия — что это?
Эндокринная офтальмопатия — заболевание ретробульбарных тканей и мышц глазного яблока аутоиммунной природы, которое возникает на фоне патологии щитовидной железы и приводит к развитию экзофтальма, или пучеглазия, и комплекса глазных симптомов. Первым это заболевание описал Р.Дж. Грейвс в 1835 году. Именно поэтому некоторые авторы называют патологию офтальмопатией Грейвса. До недавнего времени считалось, что эндокринная офтальмопатия является симптомом аутоиммунного заболевания щитовидной железы — диффузного токсического зоба. В настоящее время эндокринную офтальмопатию считают самостоятельным заболеванием.
Изучением и лечением больных с данной патологией занимаются и эндокринологи, и офтальмологи. По данным медицинской статистики заболевание поражает около 2% всего населения, причем женщины страдают им в 6-8 раз чаще, чем мужчины. Эндокринная офтальмопатия чаще всего проявляется в двух возрастных периодах — в 40-45 и 60-65 лет. Кроме того, в литературе описаны случаи возникновения данного заболевания в детском возрасте у девочек 5-15 лет. В 80% случаев офтальмопатия Грэйвса сопровождает заболевания, вызывающие нарушения гормональной функции щитовидной железы, и лишь в четверти случаев встречается на фоне эутиреоза — состояния нормального функционирования щитовидной железы.
Причины и механизмы развития эндокринной офтальмопатии
В 90-95% случаев эндокринная офтальмопатия развивается на фоне диффузного токсического зоба. Причем поражение глаз может наблюдаться как в разгар основного заболевания, так и через 10-15 лет после его лечения, а иногда — и задолго до него.
В основе эндокринной офтальмопатии лежит поражение мягких тканей глазницы, связанное с нарушением функции щитовидной железы различной степени выраженности. Причины, запускающие развитие эндокринной офтальмопатии, до сих пор не выяснены. Пусковыми факторами патологии считают ретровирусную или бактериальную инфекции, воздействие на организм токсинов, курения, радиационного излучения, инсоляции и стрессов.
Аутоиммунная природа заболевания подтверждается механизмом его развития, при котором иммунная система больного воспринимает клетчатку, окружающую глазное яблоко, как носителя рецепторов тиреотропных гормонов, вследствие чего начинает синтезировать против них антитела (антитела к рецептору ТТГ, сокращенно – АТ к рТТГ). Проникнув в клетчатку глазницы, антитела вызывают иммунное воспаление, сопровождающееся инфильтрацией. Клетчатка при этом начинает активно вырабатывать вещества, притягивающие жидкость — гликозаминогликаны.
Результатом этого процесса становится отек клетчатки глаза и увеличение объема глазодвигательных мышц, которые создают давление в костной основе глазницы, что обусловливает в дальнейшем специфическую симптоматику заболевания (в первую очередь – экзофтальм, выстояние глазного яблока кпереди с возникновением симптома «пучеглазия»). С течением времени воспалительный процесс затихает, а инфильтрат перерождается в соединительную ткань, т.е. образуется рубец, после образования которого экзофтальм становится необратимым.
Эндокринная офтальмопатия – классификация
Существуют несколько видов классификаций эндокринной офтальмопатии. В отечественной медицине наиболее распространена классификация по В.Г. Баранову, согласно которой выделяют степени эндокринной офтальмопатии, сопровождающиеся определенными клиническими проявлениями.
— 1 степень характеризуется небольшим пучеглазием (до 16 мм), умеренным отеком век, без нарушения функции глазодвигательных мышц и конъюнктивы;
— 2 степень сопровождается умеренно выраженным экзофтальмом (до 18 мм), существенным отеком верхнего и нижнего века, а также конъюнктивы, и периодическим двоением в глазах;
— 3 степень. Для неё характерен выраженный экзофтальм (до 21 мм), невозможность полного смыкания век, эрозии и язвы на роговице, ограничение подвижности глазного яблока и признаки атрофии зрительного нерва.
Также на практике часто используют классификацию эндокринной офтальмопатии А.Ф. Бровкиной, основанную на выраженности глазной симптоматики, и включающую в себя три основные формы заболевания: тиреотоксический экзофтальм, отечный экзофтальм и эндокринная миопатия.
Симптомы эндокринной офтальмопатии
Тиреотоксический экзофтальм проявляется клинически в виде незначительного истинного или ложного выпячивания глазных яблок, ретракцией верхнего века, за счет которой отмечается расширение глазной щели, небольшого дрожания закрытых век и недостаточной конвергенции. Морфологических изменений в ретробульбарных тканях не обнаруживается. Объем движений окологлазных мышц не ограничен, глазное дно — без изменений.
Для отечного экзофтальма характерно двусторонне поражение глазных яблок, происходящее чаще в разные временные отрезки, с интервалом до нескольких месяцев. В течении этой формы эндокринной офтальмопатии выделяют три стадии.
1. Стадия компенсации. Начало заболевания характеризуется рядом специфических симптомов, а именно, с утра наблюдается небольшое опущение верхнего века, которое к вечеру исчезает. Глазная щель закрывается полностью. С течением времени частичное опущение века трансформируется в стойкую ретракцию (сокращение) за счет спазма и длительного повышенного мышечного тонуса, что приводит к контрактуре мышцы Мюллера и верхней прямой мышцы глаза.
2. Субкомпенсаторная стадия. Наружной угол глазной щели и участок вдоль нижнего века поражаются белым хемозом, повышается внутриглазное давление и развивается отек окологлазных тканей невоспалительного характера. Пучеглазие нарастает очень быстро, глазная щель перестает закрываться полностью. Сосуды склеры расширяются, становятся извитыми и формируют фигуру, напоминающую по форме крест. Именно этот симптом дает основание постановки диагноза отечного экзофтальма. При движении глазных яблок наблюдается повышение внутриглазного давления.
3. Декомпенсаторная стадия. Характеризуется резким усилением симптоматики. Развивается большая степень пучеглазия, глазная щель совсем не смыкается из-за отека век и окологлазной клетчатки. Глаз обездвижен. Наблюдается развитие оптической нейропатии, переходящее в атрофию зрительного нерва. Из-за сдавливания ресничных нервов развивается кератопатия и эрозивно-язвенное поражение роговицы. Если не проводится необходимое лечение, эта стадия отечного экзофтальма завершается фиброзом тканей глазницы и резким ухудшением зрения за счет бельма роговицы или атрофии зрительного нерва.
Эндокринная миопатия поражает чаще всего оба глаза, встречается обычно у мужчин на фоне гипотиреоидного или эутиреоидного состояния. Начало патологического процесса проявляется двоением в глазах, интенсивность которого имеет тенденцию к нарастанию. Затем присоединяется экзофтальм. Отека окологлазной клетчатки при этой форме эндокринной офтальмопатии не наблюдается, но утолщаются прямые глазодвигательные мышцы, что приводит к нарушению их функции и ограничению в отведении глаз кнаружи, вниз и вверх. Инфильтративная стадия при этой форме эндокринной офтальмопатии очень кратковременная, и уже через несколько месяцев наблюдается фиброз тканей.
Пучеглазие при офтальмопатии Грейвса необходимо дифференцировать с ложным пучеглазием, которое может возникать при воспалительных процессах в глазнице, опухолях и значительной степени близорукости.
Как диагностируют эндокринную офтальмопатию?
Постановка диагноза «эндокринная офтальмопатия» ставится на основании комплекса инструментальных и лабораторных методов исследования, проводимых эндокринологом и офтальмологом.
Эндокринологическое обследование предполагает определение уровня гомонов щитовидной железы, выявление антител к тканям железы, ультразвуковое исследование щитовидной железы. Если при УЗИ в структуре железы выявляются узлы более 1 см в диаметре, показано проведение пункционной биопсии.
Обследование офтальмолога состоит из визиометрии, периметрии, исследования конвергенции. Обязательно проведение исследования глазного дна — офтальмоскопия, определение уровня внутриглазного давления — тонометрия. При необходимости уточнения диагноза можно провести МРТ, КТ, УЗИ орбиты и биопсию глазодвигательных мышц.
Лечение эндокринной офтальмопатии
Варианты лечебных мероприятий, направленных на коррекцию эндокринной офтальмопатии, определяются в зависимости от степени нарушения функционирования щитовидной железы, формы заболевания и обратимости патологических изменений. Обязательным условием успешного лечения является достижение эутиреоидного состояния (нормального уровня гормонов Т4 св., Т3 св., ТТГ).
Основными целями лечения выступают увлажнение конъюнктивы, предупреждение развития кератопатии, коррекция внутриглазного давления, подавление процессов деструкции внутри глазного яблока и сохранения зрения.
Так как процесс развивается на фоне основного аутоиммунного поражения щитовидной железы, рекомендовано применение назначение препаратов, подавляющих иммунный ответ — глюкокортикоидов, кортикостероидов. Противопоказаниями к применению этих препаратов могут служить панкреатит, язва желудка, тромбофлебит, опухолевые процессы и психические заболевания. Кроме этого подключают плазмафарез, гемосорбцию, криоаферез.
Показателями к госпитализации больного служат такие признаки, как резкое ограничение движения глазных яблок, диплопия, язва роговицы, быстро прогрессирующее пучеглазие, подозрение на оптическую нейропатию.
Обязательна коррекция функции щитовидной железы тиростатиками или гормонами. При отсутствии эффекта от использования лекарственных средств прибегают к тиреоидэктомии — удалению щитовидной железы с последующим проведением заместительной гормональной терапией. В настоящее время все более распространенной становится мнение, что щитовидную железу необходимо полностью удалять при первых же симптомах офтальмопатии, поскольку после удаления ткани щитовидной железы в крови значительно снижается титр антител к рецептору ТТГ. Снижение титра антител улучшает течение офтальмопатии и повышает вероятность значительного регресса ее симптомов. Чем раньше выполняется тиреоидэктомия — тем более выраженным является улучшение состояния глаз.
В качестве симптоматического лечения эндокринной офтальмопатии назначают препараты, нормализующие обменные процессы в тканях — актовегин, прозерин, витамины А и Е, антибактериальные капли, исскуственная слеза, мази и гели для увлажнения. Рекомендовано также использование физиотерапевтических методов лечения — электорофореза с алоэ, магнитотерапии на область глаз.
Хирургическое лечение эндокринной офтальмопатии включает в себя три вида операций — снятие напряжения в орбите, операции на мышечном аппарате глаз и веках. Выбор в пользу того или иного вида оперативного вмешательства зависит от симптоматики патологического процесса. Декомпрессия орбиты, к примеру, показана при нейропатии зрительного нерва, выраженном пучеглазии, язвенных поражениях роговицы и подвывихе глазного яблока. С её помощью достигается увеличение объема глазницы благодаря удалению одной или нескольких стенок орбиты и иссечению окологлазной клетчатки.
Глазодвигательные мышцы подвергают оперативному воздействию при стойком двоении в глазах и косоглазии, если консервативным путем они не корригируются. Хирургическое вмешательство на веках состоит из группы пластических и функциональных операций, подбор которых осуществляют, опираясь на форму развившегося нарушения (опущение, отек век, ретракция и т.д.).
Прогноз эндокринной офтальмопатии
Прогноз эндокринной офтальмопатии зависит от своевременности начатого лечения. Если заболевание диагностировано на ранних стадиях и разработан правильный план лечения, можно добиться затяжной ремиссии заболевания и предотвратить тяжелые необратимые последствия. По статистике, у трети больных наблюдается клиническое улучшение, у двух третей — стабилизация течения процесса. В 5%-10% случаев возможно дальнейшее прогрессирование эндокринной офтальмопатии.
После проведенного лечения необходим офтальмологический контроль через полгода, а также постоянное наблюдение и коррекция функции щитовидной железы у эндокринолога. Больные с офтальмопатией Грейвса должны быть на диспансерном учете.
Базедова болезнь (болезнь Грейвса, диффузный токсический зоб)
Причина Базедовой болезни кроется в неправильном функционировании иммунной системы человека, которая начинает вырабатывать особые антитела – антитета к рецептору ТТГ, направленные против собственной щитовидной железы пациента
Удаление щитовидной железы
Информация об удалении щитовидной железы в Северо-Западном центре эндокринологии (показания, особенности проведения, последствия, как записаться на операцию)
Заболевания щитовидной железы
В настоящее время изучению заболеваний щитовидной железы уделяется настолько серьезное внимание, что был выделен особый раздел эндокринологии – тиреоидология, т.е. наука о щитовидной железе. Врачей, занимающихся диагностикой и лечением заболеваний щитовидной железы, называют тиреоидологами.
Анализы в СПб
Одним из важнейших этапов диагностического процесса является выполнение лабораторных анализов. Чаще всего пациентам приходится выполнять анализ крови и анализ мочи, однако нередко объектом лабораторного исследования являются и другие биологические материалы.
Анализ на гормоны щитовидной железы
Анализ крови на гормоны щитовидной железы — один из наиболее важных в практике работы Северо-Западного центра эндокринологии. В статье Вы найдете всю информацию, с которой необходимо ознакомиться пациентам, собирающимся сдать кровь на гормоны щитовидной железы
Операции на щитовидной железе
Северо-Западный центр эндокринологии – ведущее учреждение эндокринной хирургии России. В настоящее время в центре ежегодно выполняется более 5000 операций на щитовидной железе, околощитовидных (паращитовидных) железах, надпочечниках. По количеству операций Северо-Западный центр эндокринологии устойчиво занимает первое место в России и входит в тройку ведущих европейских клиник эндокринной хирургии
Консультация эндокринолога
Специалисты Северо-Западного центра эндокринологии проводят диагностику и лечение заболеваний органов эндокринной системы. Эндокринологи центра в своей работе базируются на рекомендациях Европейской ассоциации эндокринологов и Американской ассоциации клинических эндокринологов. Современные диагностические и лечебные технологии обеспечивают оптимальный результат лечения.
Экспертное УЗИ щитовидной железы
УЗИ щитовидной железы является главным методом, позволяющим оценить строение этого органа. Благодаря своему поверхностному расположению, щитовидная железа легко доступна для проведения УЗИ. Современные ультразвуковые аппараты позволяют осматривать все отделы щитовидной железы, за исключением расположенных за грудиной или трахеей.
Отзывы
Истории пациентов
Видеоотзывы: опыт обращения в Северо-Западный центр эндокринологии
Источник



