- Лечение блокады сердца народными средствами
- Лечение блокады сердца травами
- Виды блокады сердца
- Симптомы блокады сердца
- Народные средства против блокады сердца
- Лечение нарушений ритма и проводимости на догоспитальном этапе
- Пароксизмальная суправентрикулярная тахикардия
- Фибрилляция и трепетание предсердий
- Желудочковые нарушения ритма
- Брадиаритмии
Лечение блокады сердца народными средствами
Лечение блокады сердца травами
Блокады сердца представляют собой различные нарушения сердечной деятельности. В результате подобного явления происходит прекращение или же замедление импульса по проводящей сердечной системе.
Для того чтобы побороть такой недуг, нужно разобраться, по какой причине он возникает. Сегодня многие специалисты назначают пациентам комплексную терапию, которая включает в себя не только аптечные препараты, но и средства нетрадиционной медицины.
Виды блокады сердца
В зависимости от того, где локализуется блокада сердца, определяют ее вид. Она может быть:
- Внутрижелудочковой, которая возникает внутри желудочков органа.
- Предсердно-желудочковая блокада, возникающая в районе предсердно-желудочкового соединения.
- Синоатриальной, которая локализуется в мышечных тканях предсердия.
На данный момент выделено три степени сердечной блокады:
- Первая степень. В данном случае наблюдается замедление передачи импульсов в нижние отделы системы сердца.
- Вторая степень характеризуется частичным отсутствием частичной передачи импульсов.
- Третья степень. В данном случае наблюдается полное отсутствие передачи импульсов во всей проводящей сердечной системе.
Возникновение любого вида блокады обусловлено наличием таких недугов, как инфаркт миокарда, кардиосклероз, миокардит. Помимо этого подобное явление может возникать в результате приема определенных лекарственных препаратов, например, сердечных гликозидов, варапамила и бетаадреноблокатора. Крайне редко блокада является врожденным отклонением.
Симптомы блокады сердца
- Если возникают поперечные неполные блокады сердца, то наблюдается ситуация выпадения тонов и пульса.
- При наличии стойкой брадикардии. когда частота сокращений становится ниже 40 ударов за 60 секунд, развивается поперечная полная блокада сердца.
- В результате ухудшения снабжение мягких тканей и органов кровью может произойти обморок.
- Помимо этого у больного могут наблюдаться судороги, сердечная недостаточность и стенокардия .
- В некоторых случаях блокада сердца приводит к летальному исходу.
Народные средства против блокады сердца
1. Терапия данного явления обычно направлена не только на улучшение работы сердца и укрепление сосудов, но и на успокоение нервов. Поэтому специалисты рекомендуют употреблять настой валерианы. Для его приготовления нужно взять столовую ложку корня валерианы, предварительно измельченного, и залить охлажденной до комнатной температуры кипяченой водой. Емкость с препаратом необходимо закрыть и оставить часов на 10. Готовое средство стоит процедить и можно принимать до 4 раз в сутки по столовой ложке.
Отвар из валерианы. Чтобы его приготовить, нужно залить 100 миллилитрами воды две чайные ложки измельченный корней растения. Кипятить напиток следует минут 15. Принимать его можно до раз в сутки по столовой ложке.
2. Настой из василька. Для приготовления нужно две чайные ложки цветов василька заварить стаканом кипятка и дать постоять на протяжении одного часа. Готовое народное средство следует процедить. Принимать препарат стоит трижды в сутки по 1/ стакана примерно за минут 15 до приема пищи. Применять настой можно при приступах сердцебиения.
3. Настой из календулы. Две чайные ложки цветков календулы следует заварить двумя стаканами кипятка и оставить на час. После этого настой нужно процедить. Принимать напиток необходимо четырежды за сутки по половине стакана при нарушениях сердечного ритма.
4. При расстройствах сердечной деятельности в качестве успокоительного можно употреблять мелиссу. Из данного сырья можно приготовить настой, который помогает жизненно важному органу справляться со своими основными задачами. Итак, столовую ложку мелиссы следует залить 2 1/2 стакана горячей воды. Емкость с препаратом стоит укутать и оставить на некоторое время. Принимать настой мелиссы нужно до 4 раз в сутки по 1/2 стакан. Раз в несколько месяцев нужно делать перерыв между приемами на 1 неделю.
5. Для нормализации сердечной деятельности можно принимать настой прострела. Две чайные ложки травы необходимо залить целым стаканом воды, желательно холодной, и дать постоять часов 12. Готовый настой прострела можно процедить и принимать трижды в сутки по 1/3 стакана, желательно перед едой.
6. При тахикардии в качестве успокоительного средства специалисты рекомендуют употреблять настой спаржи. Три чайные ложки молодых побегов лекарственной спаржи нужно залить стаканом кипятка и дать постоять часа два. Готовое средство следует процедить. Принимать напиток можно трижды в сутки по две столовые ложки. Курс – от 3 до 4 недель.
7. При аритмии и сердечной слабости можно принимать настой хвоща. Столовую ложку сушенной и предварительно измельченной травы хвоща необходимо залить 400 миллилитрами крутого кипятка и дать постоять от 2 до 3 часов. Затем стоит напиток процедить. Принимать его нужно до 6 раз в сутки по столовой ложке.
8. Настойка боярышника позволяет усилить коронарное кровообращение, снизить кровяное давление и возбудимость ЦНС, устранить тахикардию и аритмию. Помимо этого подобный препарат тонизирует сердечные мышцы. Для приготовления лекарственного средства нужно 10 грамм высушенных плодов боярышника залить 100 миллилитрами водки и поставить настаиваться в темное место дней на 10. Готовый препарат следует процедить. Принимать настойку боярышника нужно до трех раз в сутки по 10 капель, предварительно разведенных в воде, желательно до еды.
9. При тахикардии можно принимать отвар горицвета. Для приготовления стоит вскипятить стакан воды и не снимая емкость с огня всыпать чайную ложку травы. Томить препарат нужно на слабом огне не дольше трех минут. После этого отвар нужно снять с огня и поместить в темное место, плотно накрыв емкость крышкой. Готовый напиток обязательно нужно процедить и можно принимать трижды в сутки по столовой ложке.
10. При ослаблении сердечных мышц можно принимать отвар шиповника. Плоды шиповника нужно очистить от семян. Столовую ложку ягод следует заварить двумя стаканами кипятка и проварить минут 10. После этого препарат необходимо охладить, профильтровать и добавить в него столовую ложку меда. Принимать отвар стоит до трех раз в сутки по 1/4 стакана, желательно минут за 30 до приема пищи.
11. При мерцательной аритмии специалисты рекомендуют принимать отвар из цветов боярышника. Пять грамм сырья следует заварить стаканом крутого кипятка. Емкость с напитком стоит накрыть крышкой и поместить на водяную баню. Томить препарат нужно минут 15, затем охладить и процедить. Полученный объем жидкости стоит довести до первоначальных 200 миллилитров, долив кипяченой воды. Принимать отвар нужно до трех раз в сутки по половине стакана, желательно за полчаса до приема пищи.
При возникновении любых неполадок в работе сердца стоит незамедлительно обратиться к врачу-кардиологу. Не спешите заниматься самолечением, так как любой недуг имеет определенные симптомы и поставить точный диагноз могут только специалисты узкого профиля. Помните, что блокада сердца может привести к летальному исходу. Не всегда самолечение дает положительный результат. В некоторых случаях состояние больного может только усугубиться.
Запись была сделана в рубрике «Кровообращение и кроветворение » 25 апреля 2015 пользователем Антонина.
Источник
Лечение нарушений ритма и проводимости на догоспитальном этапе
Острые аритмии и блокады, которые могут осложнить течение заболеваний сердечно-сосудистой системы — ИБС (включая инфаркт миокарда, постинфарктный кардиосклероз), ревматических пороков сердца, первичных и вторичных кардиомиопатий, иногда развиваются вслед
Острые аритмии и блокады, которые могут осложнить течение заболеваний сердечно-сосудистой системы — ИБС (включая инфаркт миокарда, постинфарктный кардиосклероз), ревматических пороков сердца, первичных и вторичных кардиомиопатий, иногда развиваются вследствие врожденных аномалий проводящей системы (синдромы Вольфа-Паркинсона-Уайта — WPW, Лауна-Генонга-Левайна — LGL). Аритмии нередко возникают на фоне артериальной гипертензии, застойной сердечной недостаточности, электролитных расстройств (например, гипокалиемии, гипомагниемии). Их появление могут спровоцировать прием лекарственных средств (сердечных гликозидов, теофиллина; препаратов, удлиняющих интервал QT, — терфенадина, цизаприда), алкоголя, а также избыточное употребление кофеинсодержащих напитков.
На догоспитальном этапе целесообразно выделить те нарушения ритма, при которых показана неотложная терапия (см. табл.).
Пароксизмальная суправентрикулярная тахикардия
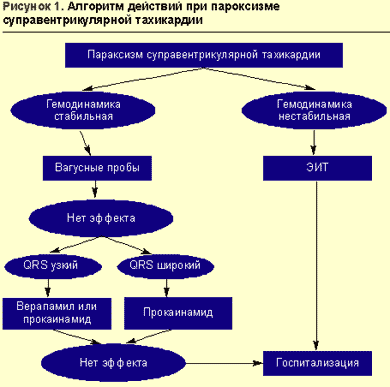
Врачебная тактика при пароксизме суправентрикулярной тахикардии (ПСВТ) определяется стабильностью гемодинамики пациента. Падение артериального давления (АД) с развитием синкопального состояния, приступ сердечной астмы, отек легких, развитие тяжелого ангинозного приступа на фоне тахикардии являются показаниями для немедленной электроимпульсной терапии.
При относительно стабильной гемодинамике выбор лекарственного препарата зависит от электрокардиографической картины (рис. 1).
Тахикардия с «узкими» комплексами QRS (QRS неизмененной формы не более 0,1 с) купируется введением антагониста кальция верапамила (изоптина), удлиняющего рефрактерный период в атриовентрикулярном узле. Препарат вводится в/в болюсно в дозе 2,5-5 мг за 2-4 мин (во избежание развития коллапса или выраженной брадикардии) с возможным повторным введением 5-10 мг через 15-30 мин при сохранении тахикардии и отсутствии гипотензии.
К побочным эффектам верапамила относятся: брадикардия (вплоть до асистолии при быстром внутривенном введении за счет подавления автоматизма синусового узла); AV-блокада (вплоть до полной поперечной при быстром внутривенном введении); преходящая желудочковая экстрасистолия (купируется самостоятельно); артериальная гипотензия вследствие периферической вазодилатации и отрицательного инотропного действия (вплоть до коллапса при быстром внутривенном введении); нарастание или появление признаков сердечной недостаточности (за счет отрицательного инотропного действия); отек легких. Со стороны ЦНС отмечаются головокружение, головная боль, нервозность, заторможенность, покраснение лица, периферические отеки, чувство нехватки воздуха, одышка, аллергические реакции.
Верапамил следует применять только при нарушениях ритма с «узким» комплексом QRS. При «широком» комплексе QRS и подозрении на синдром Вольфа-Паркинсона-Уайта (синдром WPW) препарат противопоказан, так как он укорачивает рефрактерный период дополнительных путей проведения и может вызвать увеличение ЧСС и фибрилляцию желудочков. Диагностика синдрома WPW возможна при соответствующих анамнестических указаниях и/или при оценке предыдущих ЭКГ с синусовым ритмом (интервал PQ менее 0,12 с, комплекс QRS расширен, определяется дельта-волна). Другими противопоказаниями к применению верапамила являются:
- абсолютные: выраженная брадикардия, синдром слабости синусового узла, AV-блокада II и III степени, кардиогенный шок, хроническая и острая сердечная недостаточность, повышенная чувствительность к препарату;
- относительные: брадикардия с ЧСС менее 50 в минуту, AV-блокада I степени, желудочковая тахикардия, артериальная гипотензия (САД менее 90 мм рт. ст.).
Кроме того, верапамил противопоказан пациентам, у которых в течение последних двух часов применялся какой-либо бета-адреноблокатор.
Альтернативой верапамилу может служить прокаинамид (новокаинамид); его можно также использовать в случае неэффективности верапамила, но не ранее чем через 15 мин после введения последнего и при условии сохранения стабильной гемодинамики. Прокаинамид эффективен при реципрокных тахикардиях у пациентов с синдромом WPW (в тех случаях, когда верапамил противопоказан). Прокаинамид вводится в/в медленно в дозе 1000 мг в течение 8-10 мин (10 мл 10%-ного раствора, доведенные до 20 мл изотоническим раствором хлорида натрия) с постоянным контролем АД, ЧСС и ЭКГ (в случае резкого расширения комплеков QRS введение должно быть остановлено). В момент восстановления синусового ритма введение препарата прекращается. В связи с возможностью снижения АД при введении прокаинамида больной должен находиться в горизонтальном положении, необходимо также заготовить шприц с 0,1 мг фенилэфрина (мезатона).
К побочным эффектам прокаинамида относятся аритмогенное действие, желудочковые нарушения ритма вследствие удлинения интервала QT, замедление атривентрикулярной и внутрижелудочковой проводимости, артериальная гипотензия, головокружение, слабость, нарушения сознания, депрессия, бред, галлюцинации, аллергические реакции.
Противопоказания к применению прокаинамида — артериальная гипотензия, кардиогенный шок, хроническая сердечная недостаточность, синоатриальная и AV-блокады II и III степени, внутрижелудочковые нарушения проводимости, удлинение интервала QТ и указания на эпизоды «пируэтной» тахикардии в анамнезе, выраженная почечная недостаточность, системная красная волчанка, повышенная чувствительность к препарату. Токсический эффект новокаинамида устраняется в/в струйным введением 100 мл 5%-ного раствора натрия гидрокарбоната.
Возможно также использование бета-адреноблокаторов (пропранолола) и сердечных гликозидов (дигоксина), но их эффективность при пароксизмальной суправентрикулярной тахикардии составляет только 40-55%. Если больному уже введен верапамил, то пропранолол (обзидан, анаприлин) можно использовать не ранее чем через 30 мин сублингвально в дозе 10-20 мг. Препарат противопоказан при артериальной гипотензии и синдроме бронхиальной обструкции. В/в введение пропранолола в дозе до 0,15 мг/кг со скоростью не более 1 мг/мин желательно осуществлять под контролем ЭКГ-монитора в условиях кардиоблока. Пропранолол высокоэффективен при пароксизмальной тахикардии, обусловленной кругом «повторного входа» (re-entry) в синусовом или атриовентрикулярном узле; при других вариантах тахикардии его применение позволяет снизить ЧСС. Дигоксин в начальной дозе 0,25-0,5 мг эффективен при узловой реципрокной тахикардии, в остальных случаях он только уменьшает ЧСС. Дигоксин не показан при синдроме WPW по тем же причинам, что и верапамил.
Терапию пароксизмальной суправентрикулярной тахикардии в условиях специализированного кардиореанимобиля и в стационаре возможно проводить путем в/в введения АТФ (или аденозина), прерывающей круг «повторного входа»: 10 мг (1 мл 1%-ного раствора) АТФ вводят в/в в течение 5-10 с, при отсутствии эффекта через 2-3 мин повторно вводят еще 20 мг (2 мл 1%-ного раствора). При использовании аденозина (аденокора) начальная доза составляет 3 мг (1 мл). Эффективность препарата при этом виде нарушений ритма составляет 90-100%. Как правило, удается купировать пароксизмальную суправентрикулярную тахикардию в течение 20-40 с после введения АТФ.
Введение аденозина в/в позволяет также дифференцировать трепетание предсердий с проведением 1:1 и суправентрикулярную тахикардию; угнетение AV-проведения позволяет выявить характерные волны трепетания, однако ритм при этом не восстанавливается.
Противопоказаниями к применению препарата являются AV-блокада II и III степени, синдром слабости синусового узла (при отсутствии искусственного водителя ритма), повышенная чувствительность к аденозину. Также следует учитывать, что введение АТФ или аденозина может спровоцировать приступ у больных бронхиальной астмой.
Необходимо принимать во внимание, что внутривенное введение болюса аденозина (АТФ) при суправентрикулярных пароксизмах примерно в 50% случаев приводит к 5-15-секундной асистолии, а в 0,2-3% случаев асистолия может затягиваться более чем на 15 с, что может потребовать нанесения прекордиального удара и даже проведения непрямого массажа сердца (требуется всего несколько массажных движений). Из-за риска развития подобных осложнений применение аденозина (АТФ) допустимо только в условиях специализированного реанимобиля или в стационаре.
Фибрилляция и трепетание предсердий
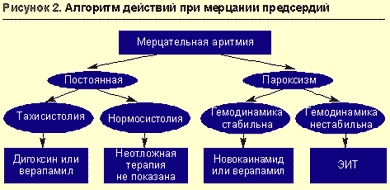
При лечении пациентов с мерцанием и трепетанием предсердий на догоспитальном этапе должна быть оценена целесообразность восстановления синусового ритма.
Абсолютным показанием к восстановлению синусового ритма при развитии пароксизма мерцательной аритмии является развитие отека легких или аритмогенного шока; в этом случае на догоспитальном этапе должна быть проведена экстренная кардиоверсия.
Противопоказаниями к восстановлению синусового ритма на догоспитальном этапе можно считать длительность пароксизма мерцания предсердий более двух дней, доказанную дилатацию левого предсердия (передне-задний размер 4,5 см, по данным ЭхоКГ), наличие тромбов в предсердиях или тромбоэмболические осложнения в анамнезе, развитие пароксизма на фоне острого коронарного синдрома (при наличии стабильной гемодинамики), развитие пароксизма на фоне выраженных электролитных нарушений, декомпенсацию тиреотоксикоза. При отказе от восстановления синусового ритма необходимо установить контроль над частотой сердечных сокращений в целях поддержания ее в пределах 60-90 ударов в минуту.
Средством выбора для контроля частоты сердечного ритма являются сердечные гликозиды: 0,25 мг дигоксина (1 мл 0,025%-ного раствора) в 20 мл изотонического раствора хлорида натрия вводятся в/в, медленно болюсно. Дальнейшая тактика определяется в стационаре. Постоянная нормосистолическая форма мерцательной аритмии без признаков сердечной недостаточности вообще не нуждается в антиаритмической терапии (рис. 2). Побочные эффекты дигоксина (проявления дигиталисной интоксикации) — брадикардия, AV-блокада, предсердная тахикардия, желудочковая экстрасистолия, анорексия, тошнота, рвота, диарея, головная боль, головокружение, нарушение зрения, синкопальное состояние, возбуждение, эйфория, сонливость, депрессия, нарушения сна, спутанность сознания.
Противопоказания к применению дигоксина:
- абсолютные: гликозидная интоксикация, повышенная чувствительность к препарату;
- относительные: выраженная брадикардия (отрицательное хронотропное действие); AV-блокада II и III степени (отрицательное дромотропное действие); изолированный митральный стеноз и нормо- или брадикардия (опасность дилатации левого предсердия с усугублением левожелудочковой недостаточности вследствие повышения давления в его полости; опасность развития отека легких вследствие увеличения сократительной активности правого желудочка и нарастания легочной гипертензии); идиопатический гипертрофический субаортальный стеноз (возможность увеличения обструкции выхода из левого желудочка вследствие сокращения гипертрофированной межжелудочковой перегородки); нестабильная стенокардия и острый инфаркт миокарда (опасность увеличения потребности миокарда в кислороде, а также возможность разрыва миокарда при трансмуральном инфаркте миокарда вследствие повышения давления в полости левого желудочка); синдром WPW (улучшает проведение по дополнительным путям), частая или политопная желудочковая экстрасистолия, пробежки желудочковой тахикардии.
Препаратом выбора для восстановления синусового ритма при стабильной гемодинамике является прокаинамид.
В ряде случаев альтернативой прокаинамиду может служить верапамил. Он не всегда восстанавливает синусовый ритм, но эффективно снижает ЧСС путем блокирующего влияния на атриовентрикулярный узел. Нельзя, однако, забывать о том, что при мерцательной аритмии у пациентов с синдромом WPW не показано использование верапамила (препарат улучшает проведение по дополнительным путям).
При магнийзависимом мерцании предсердий (доказанная гипомагниемия или наличие удлиненного интервала QT) препаратом выбора служит сульфат магния (кормагнезин), являющийся в остальных случаях дополнительным средством для замедления (снижения частоты сокращений) ритма.
При неэффективности одного антиаритмического препарата медикаментозная терапия на догоспитальном этапе прекращается, в случае появления осложнений (см. выше) проводится электроимпульсная терапия.
Трепетание предсердий с низким атриовентрикулярным проведением, приводящим к невыраженной тахикардии, и при отсутствии осложнений не требует экстренной терапии.
При нестабильной гемодинамике, развитии осложнений на фоне трепетания предсердий с высокой частотой сердечных сокращений (AV-проведение 1:1) показана экстренная электроимпульсная терапия.
Неосложненное трепетание предсердий с высокой частотой сокращений желудочков на догоспитальном этапе требует только замедления сердечного ритма, для чего используются дигоксин или верапамил. Применение в этом случае бета-адреноблокаторов наименее целесообразно, хотя и возможно.
Желудочковые нарушения ритма
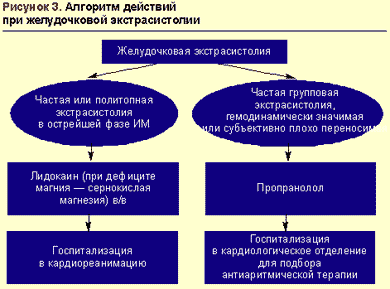
В большинстве случаев как желудочковая, так и наджелудочковая экстрасистолия не является «злокачественным» нарушением ритма и не требует немедленного терапевтического вмешательства (исключение — частая и/или политопная желудочковая экстрасистолия при инфаркте миокарда). В этом случае вариантом выбора могут быть бета-адреноблокаторы для перорального приема. С позиций сегодняшнего дня оптимально назначение селективных препаратов с липофильными свойствами. Наиболее изученный препарат этой группы — метопролол, применение которого в суточной дозе 50–200 мг (в два приема) рекомендуется в первую очередь пациентам, у которых экстрасистолия является проявлением ИБС и/или сопровождает артериальную гипертензию.
При остром инфаркте миокарда препаратом выбора для купирования желудочковых нарушений ритма является лидокаин (рис. 3).
В условиях стабильной гемодинамики средством выбора для купирования желудочковой тахикардии (ЖТ) является лидокаин, вводимый в/в болюсно в дозе 1-2 мг/кг (80-100 мг) в течение 3-5 мин с последующей поддерживающей капельной инфузией длительностью до 24-36 ч со скоростью 20-55 мкг/кг/мин (максимально 4 мг/мин). При необходимости на фоне инфузии допустимо дополнительное струйное введение лидокаина в дозе 40 мг через 10-30 мин после первого болюса. Удлинение интервала QT и увеличение его дисперсии — показания к усилению поддерживающей терапии путем капельного введения кормагнезина (магния сульфата) со скоростью 3-20 мг/мин. В дальнейшем возможен переход на профилактическое в/м введение лидокаина в дозе 2-4 мг/кг (160-200 мг, максимально 600 мг, а при инфаркте миокарда не более 300 мг) каждые 4-6 часов.
В случае неэффективности лидокаина применение других антиаритмиков для купирования ЖТ показано при сохранении стабильной гемодинамики и отсутствии нежелательных реакций (опасность коллапса и потенцирования аритмогенного действия антиаритмических препаратов) либо когда невозможно проведение электроимпульсной терапии. В этих случаях вторым по значимости препаратом является прокаинамид (новокаинамид), вводимый с соответствующими предосторожностями в/в дробными дозами по 100 мг/5 мин до восстановления синусового ритма или достижения насыщающей дозы (500-1000 мг).
Эффективность прокаинамида при всех пароксизмальных тахикардиях делает его препаратом выбора для лечения тахикардии неустановленной природы с широким комплексом QRS (желудочковой или суправентрикулярной с аберрацией проведения).
Препаратом выбора при желудочковой тахикардии типа «пируэт» и дополнительным средством при других видах желудочковой тахикардии (в том числе рефрактерных к терапии лидокаином и новокаинамидом) является сульфат магния (кормагнезин), вводимый в/в в течение 10-15 мин в дозе 400-800 мг магния (20-40 мл 10%-ного или 10-20 мл 20%-ного раствора). При отсутствии эффекта препарат вводится повторно через 30 мин. По достижении эффекта поддерживающая терапия заключается в капельном введении кормагнезина (магния сульфата) со скоростью 3-20 мг/мин в течение 2-5 ч.
Желудочковая тахикардия при нестабильной гемодинамике требует немедленной электроимпульсной терапии (рис. 4).
Брадиаритмии
Брадиаритмии (синусовая брадикардия, синоаурикулярная блокада, медленный замещающий атриовентрикулярный ритм, нарушения атриовентрикулярной проводимости II и III степени) требуют терапии в тех случаях, когда эти состояния сопровождаются нестабильной гемодинамикой и возникают как осложнение органического поражения сердца или развиваются при проведении реанимационных мероприятий, а также при появлении частых приступов Морганьи-Эдемса-Стокса. Для восстановления гемодинамики бывает достаточно увеличить ЧСС в/в введением 0,1%-ного раствора атропина сульфата в дозе 0,3-1,0 мл с повторением начальной дозы (при ее эффективности) через 4-5 ч.
К побочным эффектам атропина относятся сухость во рту, жажда, тошнота, рвота, атония кишечника и запоры, усиление кашля у больных бронхиальной астмой, нарушения мочеотделения, мидриаз, фотофобия, паралич аккомодации, тахикардия, беспокойство, тремор, головная боль, психомоторное возбуждение.
Противопоказаниями к применению атропина являются глаукома, хроническая задержка мочи, атония кишечника, тахикардия, тяжелая сердечная недостаточность, выраженный атеросклероз, повышенная чувствительность к препарату. При брадиаритмиях и AV-блокадах допустимо использование атропина по витальным показаниям даже при ишемии миокарда, кишечной непроходимости, атонии кишечника, болезнях печени и почек, закрытоугольной форме глаукомы.
Неэффективность терапии атропином служит показанием к временной электрокардиостимуляции, а при невозможности ее проведения по жизненным показаниям используется орципреналин (в дозе 10-30 мкг/мин под контролем ЧСС в/в капельно до появления терапевтического эффекта).
О. Б. Талибов, кандидат медицинских наук
А. В. Тополянский, кандидат медицинских наук
Источник