- Постгерпетическая невралгия
- Причины постгерпетической невралгии
- Факторы риска
- Осложнения
- Наши врачи
- Методики лечения
- Лидокаиновые пластыри
- Пластыри с высоким содержанием капсаицина
- Медикаментозная терапия
- Эпидуральное введение анестетиков и стероидных гормонов
- Радиочастотная деструкция нервов
- Лечение постгерпетической невралгии в ЦЭЛТ
- Герпетическая невралгия
- Постгерпетическая невралгия в цифрах и фактах:
- Симптомы герпетической невралгии
- Лечение постгерпетической невралгии
- Ганглионеврит
- МКБ-10
- Общие сведения
- Причины ганглионеврита
- Симптомы ганглионеврита
- Шейный ганглионеврит
- Грудной, поясничный и крестцовый ганглионеврит
- Другие формы
- Диагностика
- Лечение ганглионеврита
Постгерпетическая невралгия
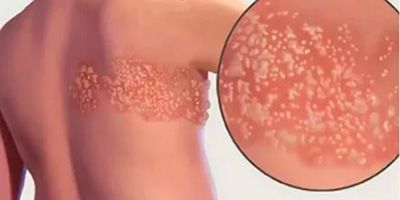
Постгерпетическая невралгия (ПГН) — это осложнение опоясывающего герпеса, вызванного тем же вирусом, что и ветряная оспа (лат. herpes zoster virus). При этом заболевании поражаются кожа и нервные волокна, что проявляется сильной жгучей болью уже после заживления герпетических пузырей.
Риск возникновения постгерпетической невралгии увеличивается с возрастом; чаще всего этому заболеванию подвержены люди старше 60-ти лет. Данное состояние возникает примерно у 10–20% пациентов, перенесших опоясывающий герпес . Его вылечить нельзя, но лечение постгерпетической невралгии может облегчить симптомы и снять боль. Больше чем у половины пациентов боли проходят сами по себе спустя некоторое время.
- Первичная консультация — 4 000
- Первичная консультация заведующего Клиникой боли — 4 500
Записаться на прием
Симптомы постгерпетической невралгии, как правило, ограничиваются той областью кожи, где впервые возникли высыпания — чаще всего они опоясывают туловище или появляются сбоку, впрочем заболевание может поражать и лицо.
Болевые ощущения могут длиться в течение 3-х месяцев и дольше после заживления герпетических пузырьков. Пациенты описывают её, как жгучую, острую, пронзающую или глубокую, она возникает даже при малейшем прикосновении к коже в поражённой области, в том числе и от лёгкого прикосновения одежды (аллодиния). Гораздо реже больные чувствуют зуд и онемение.
Причины постгерпетической невралгии
После того как человек перенёс ветряную оспу, вирус остаётся в организме на всю жизнь. С возрастом иммунная система ослабевает (в частности — от приёма лекарств или химиотерапии) и вирус может активизироваться, в результате чего возникает опоясывающий лишай.
Повреждение нервных окончаний при высыпаниях приводит к возникновению постгерпетической невралгии. Будучи повреждёнными, нервные волокна не могут посылать сигнал от кожи к мозгу так, как они это делают в норме. Вместо этого, ими передаются усиленные сигналы, а пациент чувствует мучительную боль, которая может длиться месяцами или даже годами.
Факторы риска
Если у вас появились признаки опоясывающего лишая, то риск возникновения постгерпетической невралгии значительно усиливается при следующих условиях:
- возраст старше 50-ти лет;
- ярко выраженные симптомы опоясывающего лишая, имеются обильные высыпания и интенсивная боль;
- наличие сопутствующих заболеваний, в том числе сахарного диабета;
- наличие высыпаний на лице.
Осложнения
При длительном течении заболевания, особенно если оно сопровождается очень сильным болевым синдромом, у пациентов часто возникают следующие осложнения:
- депрессия;
- усталость;
- нарушения сна;
- потеря аппетита;
- сложности с концентрацией внимания.
Наши врачи
Методики лечения
На вопрос о том, как лечить постгерпетическую невралгию невозможно дать однозначный ответ, поскольку не существует универсального лечения данного заболевания, которое бы подходило всем больным. Как правило, требуется кропотливый подбор лекарственных препаратов и методик (а иногда — и их сочетание) для того, чтобы облегчить боль пациента.
Лидокаиновые пластыри
Это пластыри, содержащие местное обезболивающее средство — лидокаин. Их следует наклеивать на поражённый участок кожи. За счёт постоянного равномерного выделения анестетика, такие пластыри приносят временное облегчение, снижая болевые ощущения и давая передышку.
Пластыри с высоким содержанием капсаицина
Это современный метод обезболивания при постегрпетической невралгии, который заключается в следующем: содержащееся в пластыре вещество является производным жгучего перца, который блокирует болевые рецепторы кожи. Аппликация такого пластыря может проводиться только врачом. Процедура занимает 2 часа, но хороший обезболивающий эффект от неё пролонгирован и может сохраняться до 3-х месяцев. Если возникнет необходимость, процедуру повторяют.
Медикаментозная терапия
Медикаментозная терапия предусматривает использование следующих групп препаратов:
- Антиконвульсанты («Лирика», «Нейронтин», прочие). Эти препараты показали хорошую эффективность в отношении нейропатической боли. Однако они имеют ряд побочных эффектов, самыми частыми из которых является снижение концентрации внимания, сонливость и отёк ног;
- Антидепрессанты. Некоторые антидепрессанты («Амитриптилин», «Дулоксетин») влияют на выработку специальных веществ головного мозга, которые отвечают как за депрессивные состояния, так и за восприятие боли. Часто врачи назначают минимальные дозы антидепрессантов в комплексной терапии постгерпетической невралгии. Их основные побочные эффекты включают в себя: сонливость, сухость во рту, головокружения;
- При выраженном болевом синдроме и недостаточной эффективности других средств пациентам могут назначаться наркотические анальгетики.
Эпидуральное введение анестетиков и стероидных гормонов
Эпидуральная блокада позвоночника предусматривает введение препаратов в эпидуральное пространство, что приводит к утрате чувствительности в области воздействия. Это значит, что данная процедура предусматривает введение действующего вещества непосредственно в источник боли. Достижение лечебного эффекта в данном случае возможно за счёт следующих факторов:
- обезболивающие свойства препарата;
- максимально возможная концентрация в поражённой области;
- рефлекторное действие на всех уровнях нервной системы.
Радиочастотная деструкция нервов
Радиочастотная деструкция нервов обеспечивает стойкий обезболивающий эффект, который сохраняется до года и более. Это малоинвазивная нехирургическая процедура, которая позволяет значительно облегчить боль в тех случаях, когда другие способы
Лечение постгерпетической невралгии в ЦЭЛТ
Если у вас или ваших близких присутствует данная патология мы рекомендуем обратится в Клинику Боли ЦЭЛТ. Наши специалисты по лечению боли (алгологи) владеют всеми перечисленными методиками и смогут подобрать наиболее эффективную для каждого пациента.
Важно, что при некоторых из них пациент получает практически мгновенный устойчивый эффект обезболивания, который длится продолжительное время.
Источник
Герпетическая невралгия
Постгерпетическая невралгия – это осложнение опоясывающего лишая, заболевания, которое вызывает вирус ветряной оспы. Во время инфекции на ограниченном участке кожи, соответствующем пораженному нерву, возникает покалывание, спустя некоторое время появляется болезненная сыпь с пузырьками.
Когда на месте пузырьков образуется корочка, и они заживают, возникает жгучая боль, которая может сохраняться в течение длительного времени (в течение нескольких лет, месяцев или всю жизнь).
Против постгерпетической невралгии не существует эффективного лечения. Врачи-неврологи могут лишь назначить препараты, которые помогут управлять болевым синдромом.
Постгерпетическая невралгия в цифрах и фактах:
- Согласно американской статистике, постгерпетическая невралгия возникает у 10-18% людей, перенесших опоясывающий лишай.
- После перенесенного опоясывающего лишая у людей младше 60 лет это осложнение развивается менее чем в 10% случаев.
- После 60 лет риски сильно повышаются, и эта цифра поднимается до 40%.
Симптомы герпетической невралгии
Нарушения возникают на ограниченном участке тела, как правило, с одной стороны, там, где проходит пораженный вирусом нервный ствол. Для заболевания характерно сочетание трех признаков:
- Боль. Может быть жгучей, колющей, ноющей. Как правило, сохраняется 3 месяца и дольше после выздоровления от опоясывающего лишая.
- Аллодиния. Это сложное слово обозначает состояние, когда боль возникает от воздействий, которые у здоровых людей к ней не приводят. При герпетической невралгии болевые ощущения могут возникать от легких прикосновений к коже, одежде.
- Зуд и чувство онемения. Более редкие симптомы.
Заболевание не представляет большой опасности, но из-за постоянных болей со временем человек начинает испытывать повышенную утомляемость, депрессию, у него снижается аппетит, он не может нормально выспаться.
Для того чтобы предотвратить осложнение, нужно обращаться к врачу при первых признаках герпеса. Чем раньше заболевший человек начал принимать противовирусные средства, тем ниже риск того, что в будущем его будут беспокоить боли.
Чаще всего врач устанавливает диагноз после осмотра пациента. Дополнительные исследования и анализы не нужны.
Лечение постгерпетической невралгии
Для борьбы с болевыми ощущениями используют разные средства. Не все они одинаково хорошо помогают разным пациентам. Задача врача – подобрать препарат или их сочетание, которое сможет эффективно держать болезнь под контролем у конкретного пациента.
Чаще всего используют следующие средства:
- Лидокаин – наносят местно на пораженный участок кожи.
- Нестероидные противовоспалительные средства, например, парацетамол, аспирин.
- Опиоидные (наркотические) анальгетики – более мощные обезболивающие, также обладают успокоительным эффектом.
- Противосудорожные препараты. Некоторые лекарства из этой группы, например, прегабалин и габапентин, помогают лечить боли при постгерпетической невралгии.
- Антидепрессанты. Эти препараты оказывают влияние на головной мозг и изменяют восприятие боли. Их назначают в меньших дозах, чем при депрессии.
Иногда медикаментозное лечение дополняют альтернативными методами, такими как иглорефлексотерапия, разные практики релаксации.
У многих пациентов симптомы герпетической невралгии постепенно, в течение длительного времени, стихают. Других беспокоят постоянные сильные болевые ощущения, которые не получается снять даже лекарствами. При появлении первых признаков опоясывающего лишая нужно сразу обратиться к врачу и начать противовирусное лечение. Если после перенесенной инфекции вас стали беспокоить боли, запишитесь на прием к неврологу, позвонив по телефону +7 (495) 230-00-01.
Материал подготовлен врачом-онкологом Международной клиники Медика24 Насилевским Павлом Александровичем.
Источник
Ганглионеврит
Ганглионеврит — воспалительное поражение нервного узла (ганглия) с вовлечением в воспалительный процесс связанных с ним нервных стволов. Клиническая картина ганглионеврита складывается из выраженного болевого синдрома, расстройств чувствительности, вазомоторных, нейротрофических и вегето-висцеральных нарушений. Она имеет свои особенности в зависимости от локализации ганглионеврита. Диагностируется ганглионеврит преимущественно на основании характерных клинических изменений. Дополнительные методы обследования (рентгенография, МРТ, КТ, МСКТ, УЗИ) применяются с целью дифференциальной диагностики ганглионеврита. Лечится ганглионеврит в основном консервативными способами. При их неэффективности и выраженном болевом синдроме показано оперативное удаление пораженного ганглия (симпатэктомия).
МКБ-10
Общие сведения
Изолированное воспалительное поражение одного симпатического узла в неврологии носит название ганглионит. Если патологический процесс затрагивает соседствующие с симпатическим узлом периферические нервы, то такое заболевание называется ганглионеврит. При сочетанном поражении симпатических узлов и спинномозговых нервов заболевание верифицируют как ганглиорадикулит. Кроме того, выделяют полиганглионит (трунцит) — воспаление сразу нескольких симпатических ганглиев. О ганглионеврите говорят также и в отношении воспаления нервных узлов, в состав которых входят нервные волокна различного типа: симпатические, парасимпатические, чувствительные. Из них наиболее часто встречаются ганглионеврит коленчатого узла и ганглионит крылонебного узла.
Причины ганглионеврита
Как правило, ганглионеврит развивается в результате инфекционного процесса. Причиной его возникновения могут быть:
- острые инфекции (корь, дифтерия, грипп, рожа, дизентерия, ангина, скарлатина, сепсис)
- хронические инфекционные заболевания (ревматизм, сифилис, туберкулез, бруцеллез).
- хронические воспалительные заболевания: например, причиной ганглионеврита крылонебного узла может быть осложненный кариес зубов, а причиной крестцового ганглионита — аднексит, сальпингит, оофорит, у мужчин — простатит.
- в более редких случаях ганглионеврит имеет токсическую природу или обусловлен опухолью (ганглионевромой или вторичной метастатическим процессом).
Способствовать возникновению ганглионеврита могут: переохлаждение, переутомление, стресс, злоупотребление алкоголем, хирургические вмешательства в расположенных рядом с ганглиями анатомических областях и пр.
Симптомы ганглионеврита
Основным клиническим признаком ганглионеврита является выраженный болевой синдром. Характерна жгучая боль распространенного типа, которая может сопровождаться чувством пульсации или распирания. Пациенты с ганглионевритом не могут точно указать локализацию боли из-за ее диффузного характера. В некоторых случаях при ганглионеврите отмечается распространение болевых ощущений на всю половину тела или на противоположную сторону. Отличительной чертой боли при ганглионеврите является отсутствие ее усиления при движении. Большинство пациентов указывают на то, что усиление болевого синдрома может возникать у них в связи с приемом пищи, при изменениях погоды, эмоциональном перенапряжении и т. п.
Наряду с болевым синдромом ганглионеврит проявляется различными нарушениями чувствительности. Это может быть понижение чувствительности (гипестезия), повышение чувствительности (гиперестезия) и парестезии — дискомфортные ощущения в виде онемения, чувства ползания мурашек, покалывания и пр. Ганглионеврит также сопровождается нейротрофическими и вазомоторными расстройствами, выраженными в зоне иннервации пораженного ганглия и нервов. Длительно протекающий ганглионеврит зачастую сопровождается повышенной эмоциональной лабильностью пациента и нарушением сна; возможно развитие астении, ипохондрического синдрома, неврастении.
В зависимости от группы пораженных симпатических ганглиев ганглионеврит классифицируют на шейный, грудной, поясничный и крестцовый. Шейный ганглионеврит в свою очередь разделяется на верхнешейный, нижнешейный и звездчатый.
Шейный ганглионеврит
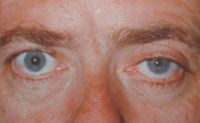
Ганглионеврит верхнего шейного узла характеризуется синдромом Горнера: птоз, миоз и энофтальм. При раздражении этого ганглия развивается синдром Пурфюр дю Пти (расширение глазной щели, мидриаз и экзофтальм), происходит стимулирующее воздействие на щитовидную железу, ведущее к возникновению гипертиреоза. Секреторные и вазомоторные нарушения верхнешейного ганглионеврита проявляются гипергидрозом и покраснением соответствующей половины лица, понижением внутриглазного давления.
Изменения чувствительности при шейном ганглионеврите отмечаются выше 2-го ребра. Возможен парез гортани, сопровождающийся осиплостью голоса. В случаях, когда ганглионеврит верхнего шейного узла сопровождается резко выраженным болевым синдромом, затрагивающим область зубов, пациенты нередко безуспешно лечатся у стоматолога и даже проходят через ошибочное удаление зубов.
Ганглионеврит нижнего шейного узла сопровождается распространением расстройств чувствительности до 6-го ребра. Эти нарушения захватывают и руку, оставляя интактной лишь внутреннюю ее поверхность. В руке отмечается снижение мышечного тонуса, цианотичная окраска кожи (диффузная или только кончиков пальцев). Снижены корнеальный, конъюнктивальный, челюстной, глоточный и карпо-радиальный рефлексы. При нижнешейном ганглионеврите возможно опущение ушной раковины на стороне пораженного узла.
Ганглионеврит звездчатого узла проявляется болями в половине грудной клетки на стороне поражения. Зона боли и нарушений чувствительности имеет вид «полукуртки». Зачастую боль иррадиирует в верхнюю конечность, при этом болевой синдром напоминает приступ стенокардии и требует дифференциальной диагностики с ишемической болезнью сердца. Наблюдается нарушение моторики V пальца на руке.
Грудной, поясничный и крестцовый ганглионеврит
Ганглеоневрит верхних грудных симпатических узлов проявляется не только нарушениями чувствительности и болевым синдромом, а и вегето-висцеральными расстройствами. Возможны боли в области сердца, затруднение дыхания, тахикардия.
Ганглионеврит нижних грудных и поясничных симпатических узлов характеризуется болью, чувствительными расстройствами, сосудистыми и трофическими нарушениями нижней части туловища и нижних конечностей. При вовлечении в воспалительный процесс седалищного нерва боли иррадиируют в соответствующее бедро с характерной клиникой нейропатии седалищного нерва. Вегето-висцеральные нарушения проявляются со стороны органов брюшной полости. Крестцовый ганглионеврит может сопровождаться зудом наружных половых органов и дизурическими нарушениями. У женщин возможны нарушения менструального цикла, ациклические маточные кровотечения.
Другие формы
Ганглионеврит крылонебного узла сопровождается клиникой невралгии тройничного нерва в области орбиты, носа и верхней челюсти (зона иннервации II ветви), гиперемией половины лица, слезотечением из глаза на пораженной стороне и обильным отделяемым из носа на той же стороне. Ганглионеврит коленчатого узла характеризуется приступообразной болью в ухе, которая часто иррадиирует в затылок, лицо и шею. На стороне поражения возможно развитие неврита лицевого нерва с парезом мимической мускулатуры.
Диагностика
Диагностируется ганглионеврит преимущественно на основании клинической картины, выявленных при осмотре пациента признаков вазомоторных и нейротрофических нарушений, обнаруженных при исследовании неврологического статуса расстройств чувствительности. Зачастую при грудном и крестцовом ганглионеврите пациенты проходят длительное лечение по поводу соматических заболеваний, например, у кардиолога по поводу кардиалгии, у гастроэнтеролога в связи с нарушением секреторной и моторной функции желудка или кишечника, у гинеколога по поводу упорных тазовых болей. В таких случаях особенности болевого синдрома, его хронический и упорный характер должны быть поводом для консультации пациента у невролога.
Дифференциальную диагностику ганглионеврита проводят с фуникулярным миелозом, опухолями спинного мозга, сирингомиелией, неврозами, нарушение спинномозгового кровообращения. С целью исключения этих заболеваний при диагностике ганглионеврита может проводится рентгенография позвоночника, КТ и МРТ позвоночника, электромиография. Для выявления сопутствующих ганглионевриту воспалительных изменений со стороны соматических органов назначается МСКТ или УЗИ органов брюшной полости, гинекологическое УЗИ, УЗИ простаты и пр. обследования.
Лечение ганглионеврита
С целью купирования болевого синдрома при ганглионеврите назначают анальгетики. При выраженных болях пациентам с ганглионевритом проводят внутривенные введения новокаина или паравертебральные блокады с новокаином на уровне поражения. В зависимости от этиологии ганглионеврита назначают терапию, направленную против инфекционного процесса. При вирусном характере ганглионеврита применяют противовирусные препараты и гамма-глобулин, при бактериальном — антибиотики.
Если ганглионеврит сопровождается повышением активности симпатической нервной системы, то в его лечение по показаниям включают ганглиоблокаторы, холинолитики, спазмолитики и нейролептики. Возможно назначение антигистаминных препаратов, поскольку они также обладают холинолитическим эффектом. Если ганглионеврит протекает с понижением активности симпатической системы, то его лечение дополняют холиномиметическими препаратами, глюконатом и хлоридом кальция.
В комплексной терапии ганглионеврита активно применяются физиотерапевтические процедуры: эритемные дозы УФО, электрофорез ганглефена, амидопирина, новокаина, йодида калия на область воспаленных ганглиев, диадинамотерапию (ДДТ), общие радоновые ванны, грязевые аппликации.
Ганглионеврит со стойким болевым синдромом, не купирующимся комплексным консервативным лечением, является показанием для проведения симпатэктомии — хирургического удаления пораженного симпатического ганглия. В зависимости от вида ганглионеврита проводится шейная и грудная симпатэктомия, поясничная симпатэктомия. При грудном ганглионеврите возможно проведения торакоскопической симпатэктомии, при поясничном ганглионеврите — лапароскопической. Применение таких эндоскопических методов симпатэктомии является наименее инвазивным способом хирургического лечения ганглионеврита.
Источник