- Аллергия на глазах
- Причины аллергии
- Почему при аллергии страдают глаза?
- Какие бывают аллергические заболевания глаз?
- Аллергия ли это?
- Лечение аллергии на глазах
- Антигистаминные препараты
- Гормональные средства в лечении аллергии
- НПВС (нестероидные противовоспалительные средства)
- Аллергический конъюнктивит — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы аллергического конъюнктивита
- Патогенез аллергического конъюнктивита
- Классификация и стадии развития аллергического конъюнктивита
- Осложнения аллергического конъюнктивита
- Диагностика аллергического конъюнктивита
- Лечение аллергического конъюнктивита
- Прогноз. Профилактика
Аллергия на глазах
Аллергией называют системную (со стороны организма в целом) или локальную (со стороны какого-либо органа или участка, например, на коже) болезненно обостренную чувствительность к определенным веществам или группам веществ. Такие вещества, вызывающие аллергическую реакцию, называются аллергенами.
Современный мир по ряду параметров уже совершенно не соответствует естественной для человека среде обитания. К таким факторам относят загрязненный до ядовитости воздух, особенно городской; повышенный радиационный фон; мощные электромагнитные поля; саморазрушительные привычки, включая курение, употребление алкоголя или наркотиков, в т.ч. беременными женщинами; нездоровая, генетически модифицированная и/или импортируемая из других регионов земного шара пища; и особенно – продукция химической промышленности, которая составляет (наряду с электричеством) основу существования современного человеческого общества. Поэтому нет ничего удивительного в пандемическом распространении ряда заболеваний, которые ранее были крайне редки или вовсе неизвестны.
Распространенность аллергических реакций практически не поддается статистическому учету. По всей видимости, в развитых странах любой человек хотя бы однажды в течение жизни испытывает те или иные симптомы аллергии, в том числе на глазах и окружающих тканях. И если раньше аллергию называли «болезнью века», то в настоящее время ее гораздо чаще рассматривают как имманентную (внутренне присущую) плату за цивилизацию как таковую.
Причины аллергии
Аллергенов, фактически, столько же, сколько известных человеку веществ и соединений. Иными словами, причиной аллергической реакции на глазном яблоке (конъюнктиве) и коже вокруг глаз может стать что угодно: растительная пыльца, любые продукты питания, бытовая химия, шерсть животных, пух и перья птиц, домашняя пыль (кишащая микроскопическими клещами), укусы насекомых, средства гигиены и косметики, медикаменты, пот, слюна или волосы других людей, и т.д., и т.п. При этом по сей день досконально не прояснен этиопатогенетический механизм, который у одного человека «запускает» индивидуальную бурную (в некоторых случаях катастрофическую) реакцию на какое-либо вещество, а организм другого человека оставляется совершенно индифферентным к этому же веществу. Достоверно установлена, однако, роль врожденной предрасположенности, а также кумулятивный (накопительный) характер аллергенного действия.
Почему при аллергии страдают глаза?
Глаза относятся к «излюбленным мишеням» и зонам развития аллергических реакций. Ткани и структуры глазного яблока тонки, очень чувствительны, не слишком хорошо защищены от вредоносных воздействий внешней среды – и потому особенно уязвимы. Роговица, веки, ресницы, склеры, конъюнктива находятся в прямом контакте с воздухом, где в виде взвеси содержатся частицы бесчисленных веществ, а также с дождевой и водопроводной водой, с косметикой, шампунями, кремами, глазными каплями и гелями, контактными линзами. Кроме того, в непосредственной близости и в прямом сообщении с орбитой находятся многие другие, столь же уязвимые слизистые оболочки (нос, полость рта и пр.). Подвержены глаза и аллергическим реакциям на вещества, попадающие внутрь организма, например, на индивидуально-аллергенные продукты питания и медикаменты.
Какие бывают аллергические заболевания глаз?
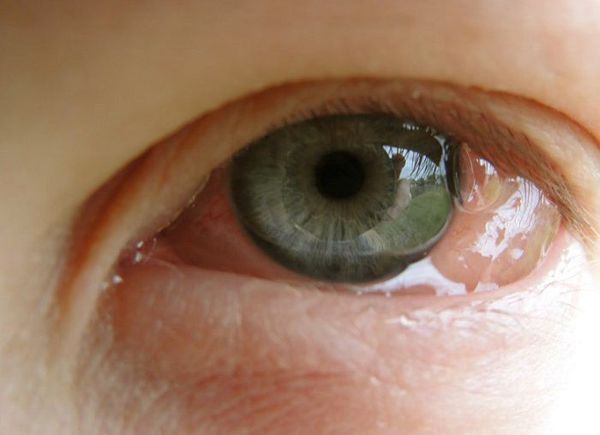
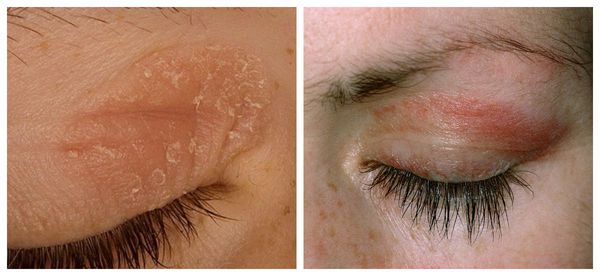
Симптоматика аллергических реакций со стороны глаз очень многообразна. Это может быть более или менее легкое покраснение, зуд, пузырьковые высыпания, жжение на коже век (аллергический дерматит), воспаление прозрачной слизистой оболочки (аллергический конъюнктивит) со слезотечением, зудом и т.п. Однако в некоторых случаях реакция протекает значительно тяжелее и приводит к быстрому развитию кератита (токсико- или инфекционно-аллергическое воспаление роговой оболочки), увеита (аллергическое воспаление кровеносной системы глазного яблока), даже к поражениям сетчатки и диска зрительного нерва.
Наиболее распространенная форма глазной аллергической реакции, – конъюнктивит, – может принимать как острое, так и хроническое течение. Симптоматика примерно аналогична в обоих случаях: постоянное слезотечение, зуд или резь в глазу, слизистый экссудат, характерная стекловидная отечность конъюнктивы (хемоз).
Поллиноз, или сезонная «сенная» лихорадка, – типичный и широко распространенный пример аллергической реакции, включая реакцию глаз, на пыльцу растений. В классическом варианте пик поллиноза приходится на август и вызывается одним из самых мощных аллергенов пыльцой амброзии – (амброзия относится к т.н. «карантинным» сорнякам и должна целенаправленно уничтожаться специальной службой, что делается, судя по всему, далеко не повсеместно и без особых успехов). Причиной поллиноза может быть также тополиный или одуванчиковый пух, травы, цветы и любые другие растения. Аллергический конъюнктивит практически никогда не бывает изолированным и обычно сопровождается ринитом (насморком), неудержимым многократным чиханием, сыпью и зудом на коже; могут развиваться также приступы аллергической бронхиальной астмы.
Несколько отличается от поллиноза т.н. весенний катар – аллергический (керато-) конъюнктивит, который также относится к сезонным заболеваниям и развивается с приходом теплого времени года. Причина достоверно не установлена, однако достаточно аргументированной является гипотеза о том, что в основе весеннего катара лежит индивидуально-обостренная чувствительность (гиперсензитивность) к ультрафиолетовой части солнечного спектра, которая, вообще, опасна для глаз во многих аспектах. Не исключается также роль аллергенной пыльцы. Особенностями такого сезонного аллергического воспаления являются заболеваемость только в детском возрасте (преимущественно у мальчиков), хронический тип течения, присутствие в клинической картине симптомов светобоязни, усиленного выделения слезной и слизистой жидкости; специфическим проявлением служит также разрастание сосочковых высыпаний на внутренней конъюнктиве век («булыжная мостовая»), реже по лимбу – периметру роговой оболочки.
Как особая форма аллергической реакции рассматривается аллергия на контактные линзы, которая в большинстве случаев лишает пациентов с рефракционными аномалиями возможности пользоваться этим удобным способом оптической коррекции. Непосредственным аллергеном может выступать сам материал линзы либо раствор, в котором она хранится, однако на поверхности линзы могут оседать и летучие аллергены из воздуха (например, при применении аэрозольных лаков для волос, инсектицидов, дезодорантов и т.п.).
Аллергия ли это?
Для установления «аллергического» диагноза в офтальмологии требуется, прежде всего, тщательный анализ клинической картины и анамнеза, включая наследственную предрасположенность, случаи аллергии у кровных родственников, перенесенные пациентом аналогичные реакции в прошлом, известные ему и специфические для него аллергены, зависимость от времени года, присутствие домашних животных в квартире и т.д. Назначаются лабораторные исследования крови – в частности, изучается концентрация аллергических маркеров-эозинофилов, иммуноглобулина Е. Наиболее точным способом выявить аллерген, если он неизвестен, является серия внутрикожных инъекционных аллергопроб, однако даже при тестировании реакции на сотни потенциально аллергенных образцов нет гарантии, что будет найдено то вещество, которое является доминирующим аллергеном именно для данного пациента.
Лечение аллергии на глазах
Характерной особенностью любой аллергической реакции является то, что в отсутствие аллергена симптоматика исчезает без следа. Соответственно, идеальным способом лечения является полное устранение аллергенного фактора из жизненного пространства пациента, или же изоляция пациента от таких факторов (в некоторых случаях оптимальным выходом становится, например, переезд в другой регион или драматическое расставание с пушистым домашним питомцем).
В противном случае назначается как системная, так и локальная антиаллергическая терапия, которая, подобно любому другому медикаментозному лечению, имеет существенные недостатки и «подводные камни». Например, ряд препаратов этого действия (особенно предыдущих фармакологических поколений) негативно влияет на концентрацию внимания и/или вызывает сонливость; эффективность лечения может со временем снижаться из-за эффекта привыкания; с накоплением действующего вещества в отдельных случаях организм может отреагировать уже на компоненты самого лекарства как на аллерген, и т.п. Поэтому любая самодиагностика и самолечение в данном случае категорически противопоказаны: антиаллергическая терапия назначается (по результатам подтверждающей диагностики) и контролируется только специалистом соответствующего профиля.
Антигистаминные препараты
Вещество, которое является в организме медиатором и регулятором иммунных аллергических реакций, носит название гистамин. Соответственно, действие известных многим «антигистаминных препаратов» основано на ингибиции (подавлении, угнетении) специфической активности чувствительных к гистамину клеток, или h1- и h2-рецепторов. Антигистаминные препараты для применения в офтальмологии выпускаются в различных формах, но обычно это таблетки или глазные капли:
- Актипол
- Аллергодил
- Лекролин
- Кромогексал
- Опатанол
- Сперсаллерг и др.
Гормональные средства в лечении аллергии
Для устранения воспалительных симптомов и уменьшения отечности могут назначаться кортикостероидные или нестероидные препараты.
Кортикостероиды обычно применяются в форме глазных капель, мазей или гелей, – как дополнительная терапия, особенно при хронических воспалениях аллергического генеза. Наиболее распространенные препараты – гидрокортизоновая глазная мазь, капли для глаз «Дексаметазон» и «Пренацид».
Однако лекарственные средства этой группы считаются небезопасными и ни в коем случае не должны приниматься пациентом произвольно, по собственной инициативе: побочным эффектом бесконтрольного применения могут стать стойкое повышение ВГД (внутриглазное давление), чрезмерное угнетение местного иммунитета и другие достаточно серьезные негативные последствия.
НПВС (нестероидные противовоспалительные средства)
Нестероидные противовоспалительные препараты назначаются, как правило, в рамках комбинированной терапии тяжелых сезонных катаров, конъюнктивитов, увеитов. К ним относятся капли:
- Диклофенак
- Индоколлир
- Диклоф и Наклоф
- Бронсиак
Для устранения отечности и гиперемии (покраснения) слизистых глазных оболочек и кожи век могут быть предписаны лекарства сосудосуживающего действия, однако следует понимать, что этиопатогенетическим лечением собственно аллергии такие препараты не являются.
При проблемах с реакцией глаз на контактные линзы необходимо немедленно прекратить их ношение до консультации с наблюдающим офтальмологом. В любом случае, должны строго соблюдаться все правила и инструкции по безопасному и гигиеничному применению, хранению и уходу за линзами.
Источник
Аллергический конъюнктивит — симптомы и лечение
Что такое аллергический конъюнктивит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Фомичев В. И., аллерголога со стажем в 9 лет.
Определение болезни. Причины заболевания
Аллергический конъюнктивит — это воспаление слизистой оболочки глаз (конъюнктивы), которое вызвано воздействием аллергена [4] .
Чаще всего заболевание вызывают ингаляционные аллергены, которые попадают в организм вместе с воздухом:
- домашняя пыль, клещи домашней пыли, тараканы;
- пыльца деревьев, луговых и сорных трав;
- животные — кошки, собаки, лошади, мыши, крысы и др.;
- профессиональные аллергены — латекс, мука, формальдегид, клей, древесная пыль и др.
Значительно реже аллергический конъюнктивит провоцируют неингаляционные аллергены:
- еда — морепродукты, орехи, фрукты, мёд и др.;
- лекарственные препараты.
Как правило, болезнь дебютирует в возрасте 6-11 лет и в юности, иногда — в старшем возрасте, крайне редко — у детей до пяти лет. Это связано с особенностями «созревания» иммунной системы — её «критическими периодами». Дело в том, что в возрасте 4-6 лет концентрация иммуноглобулина Е — важной молекулы, играющей ключевую роль в формировании аллергии, — достигает своих максимальных значений из-за глистных и паразитарных заболеваний у детей. В результате чувствительность иммунной системы к ингаляционным аллергенам повышается.
Предрасположенность к аллергическому конъюнктивиту в первую очередь связана с наследственной отягощённостью по аллергии. На её активацию влияет целый ряд внешних факторов: стрессы, экологические проблемы в мегаполисах, доступность и неконтролируемый приём лекарств, вредные привычки, характер питания [2] [5] .
Также важную роль играет скорость движения воздуха в помещении. Если воздух находится в неподвижном (спокойном) состоянии, то крупные частицы, которые в основном вызывают аллергию, будут оседать на поверхности предметов, не скапливаясь в воздухе. Это объясняет, почему пыль не является главной причиной аллергического конъюнктивита в отличие от пыльцы [5] .
Симптомы аллергического конъюнктивита
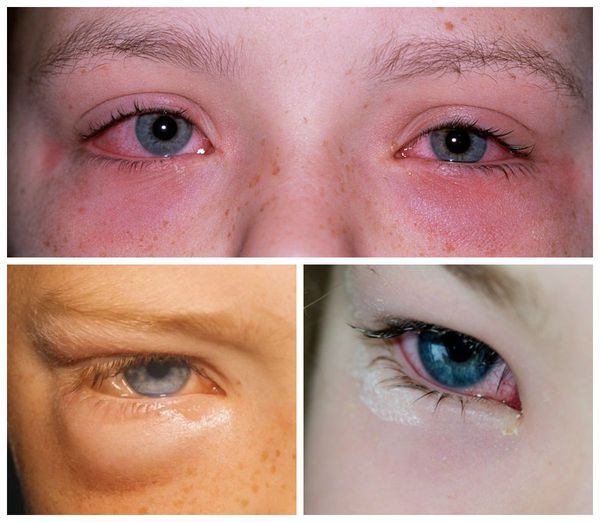
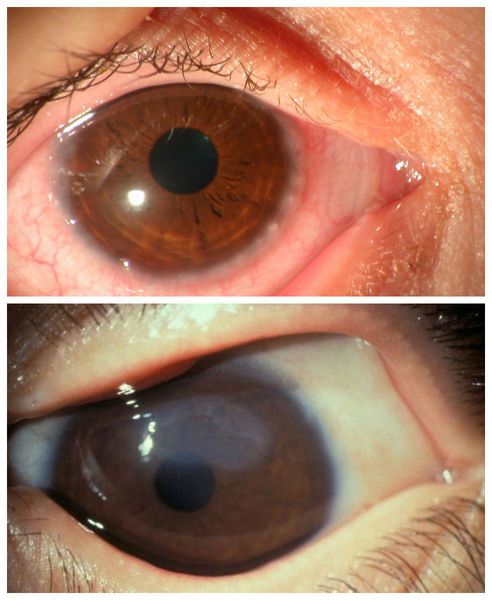
Внешне пациента с аллергическим конъюнктивитом можно заподозрить по наличию отёчной и покрасневшей конъюнктивы глаз, отёчных век, тёмных кругов под глазами, слезотечению. Также они жалуются на зуд и ощущение песка в глазах.
Все вышеописанные симптомы, как правило, возникают симметрично на обоих глазах. Если же эти признаки долгое время наблюдаются только в одном глазу, то нужно обязательно проконсультироваться с офтальмологом: такое течение болезни указывает на неаллергический характер воспаления.
Симптомы аллергического конъюнктивита могут беспокоить пациента круглый год или появляться только в весенне-летний период. Круглогодичные признаки не имеют выраженных периодов обострения (из-за чего болезнь трудно диагностировать) или возникают эпизодически при контакте с аллергеном: во время уборки квартиры, чтении старой книги, общения с животными. Симптомы сезонного аллергического конъюнктивита более выражены. Они беспокоят пациента в одно и то же время на протяжении нескольких лет, усиливаются при выходе на улицу, особенно в сухую ветреную погоду, во время работы на садовом участке, пребывания в загородной зоне, езды на автомобиле с открытыми окнами.
Изолированный аллергический конъюнктивит встречается редко. Чаще всего он сопряжён с признаками аллергического ринита (около 95 %). В таком случае пациента беспокоят ещё и заложенность носа, насморк, зуд в носу, многократные чихания. Только 55 % пациентов с аллергическим ринитом могут самостоятельно заподозрить у себя проявления аллергического конъюнктивита, остальные случаи диагностируются врачом-аллергологом [10] . Кроме того, аллергический риноконъюнктивит может сочетаться с бронхиальной астмой, для которой характерно удушье, чувство нехватки воздуха, приступообразный кашель, свисты и хрипы в груди.
Нередко аллергическому конъюнктивиту сопутствует атопический дерматит. Ему характерны сыпь на коже век, в области запястий, локтевых и подколенных сгибов, сопровождается выраженным зудом и сухостью кожи [2] .
Патогенез аллергического конъюнктивита
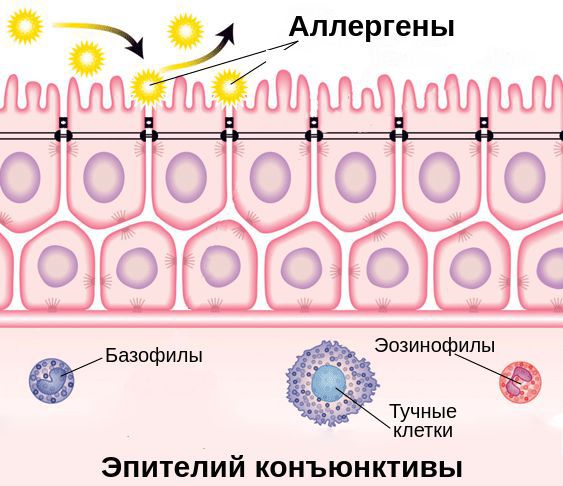
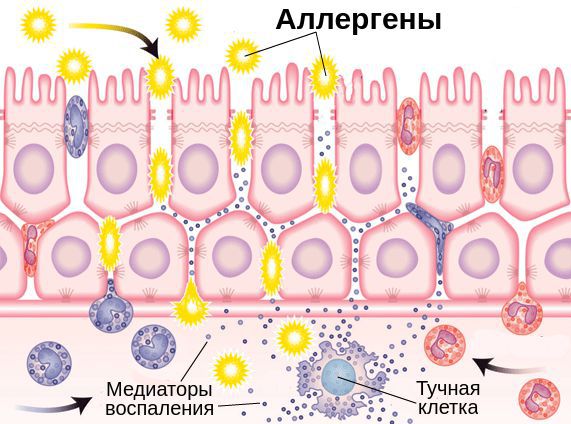
Эпителиальные клетки поверхности глаз являются частью иммунной системы слизистой оболочки глаза. Помимо физического барьера против инфекции они выполняют функцию эффекторных клеток, которые способны отличать чужеродные клетки (микробы, аллергены) от клеток собственного организма, захватывать и переваривать их.
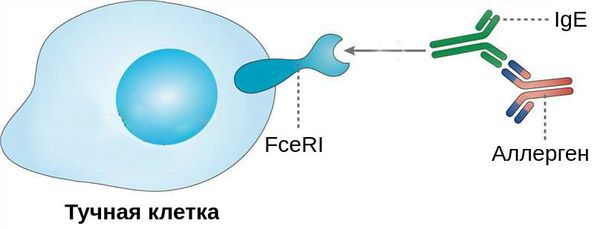
При проникновении аллергенов в конъюнктиву клетки иммунной системы начинают вырабатывать специальный белок — иммуноглобулин Е (IgE). Он связывается с аллергенами и чувствительными тучными клетками — клетками иммунной системы — через Fc-рецепторы (FceRI). Это становится пусковым механизмом развития воспалительной реакции в конъюнктиве [6] [8] .
Выделяют две фазы аллергической реакции: раннюю и позднюю. Во время ранней фазы тучные клетки высвобождают медиаторы воспаления (гистамин, триптазу, простагландины и лейкотриены) спустя несколько секунд или минут после контакта аллергена со специфическими IgE. Молекулы этих медиаторов вызывают острые воспалительные симптомы, такие как покраснение, отёк и зуд глаз. Во время поздней фазы другие клетки иммунной системы (эозинофилы, базофилы, Т-клетки, нейтрофилы и макрофаги) проникают и скапливаются в поражённой ткани примерно 6-72 часа после воздействия аллергена. Тучные клетки и вырабатываемые ими молекулы являются мишенями при лечении возникшего воспаления.
Помимо Fc-рецепторов на поверхности клеток иммунной системы есть неактивные Fcy-рецепторы, которые прикреплены к иммунным клеткам с помощью связывающих молекул — лиганд. Эти молекулы являются мощными хемоаттрактантами тучных клеток, т. е. заставляют их передвигаться в сторону очага воспаления.
Также стало известно, что в развитии аллергической болезни глаз участвуют дендритные клетки. Они играют ключевую роль в запуске Th2-клеток, которые отвечают за гуморальный иммунитет — защитные иммунные механизмы, расположенные в плазме крови. Активация Th2-клеток в свою очередь запускает каскад реакций, которые в конечном итоге приводят к кульминации аллергической реакции — отёку век и другим симптомам.
Классификация и стадии развития аллергического конъюнктивита
Как уже упоминалось, существует две формы заболевания:
- Круглогодичный аллергический конъюнктивит — симптомы беспокоят на протяжении всего года. Данная форма вызвана постоянным приёмом лекарств и воздействием на иммунную систему тех аллергенов, с которыми пациент контактирует постоянно, — бытовые, эпидермальные, грибковые, пищевые, профессиональные аллергены.
- Сезонный аллергический конъюнктивит — симптомы имеют чёткий сезонный характер, беспокоят обычно в весенне-летний период. Возникает под воздействием на иммунную систему пыльцы растений или грибковых аллергенов.
Отдельно выделяют весенний (атопический) кератоконъюнктивит. Он имеет те же симптомы, что и аллергический конъюнктивит, но помимо конъюнктивы в воспалительный процесс вовлекается ещё и роговица. Характерным отличием такой формы является бледность конъюнктивы и желтовато-белые точки в области края роговицы, которые можно обнаружить при проведении офтальмоскопии.
Течение каждой формы подразделяется на две стадии:
Также выделяют три степени тяжести заболевания:
- Лёгкая степень — невыраженные симптомы, которые не нарушают активность и сон пациента.
- Средняя степень — симптомы нарушают сон, мешают работе, учёбе, занятиям спортом, снижается качество жизни.
- Тяжёлая степень — нарушение качества жизни становится более выраженным, пациент не может полноценно работать, учиться, заниматься спортом.
Осложнения аллергического конъюнктивита
Чаще всего осложнения аллергического конъюнктивита возникают из-за того, что пациент не соблюдает режим лечения: накладывает повязку на глаза, носит контактные линзы во время обострения конъюнктивита, долгое время использует глюкокортикоиды (дексаметазон и гидрокортизон). Также появлению осложнений способствует недостаточный контроль тяжёлой формы заболевания.
Распространёнными осложнениями являются:
- сухость глаз;
- присоединение вторичной инфекции (вирусной, бактериальной, хламидийной), которая проникает в структуру глаза во время его трения и при ослаблении иммунитета конъюнктивы;
- кератит.
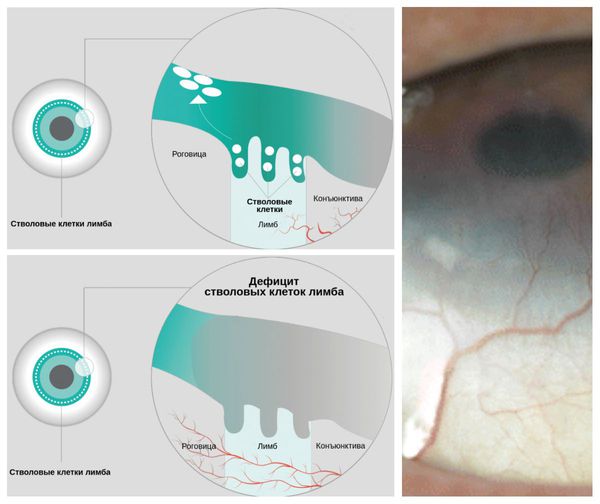
Длительно протекающее заболевание, трение глаз, а также неправильное лечение (использование глюкокортикоидов при вирусных конъюнктивитах; назначение каплей и мазей с антибиотиками и противогрибковыми компонентами при неосложнённых формах болезни) могут привести к угрожающим зрению проблемам, таким как дефицит лимбальных стволовых клеток (LSCD) и вторичному кератоконусу. Оба осложнения требуют своевременного хирургического лечения для предотвращения грозных зрительных нарушений [7] .
LSCD — это состояние, при котором наблюдается дефицит стволовых клеток в лимбе — месте перехода склеры в роговицу. Вследствие этого дефицита эпителий роговицы теряет способность к обновлению и восстановлению, что в конечном итоге приводит к стойким дефектам эпителия роговицы или его разрушению. Так как лечение аллергического конъюнктивита включает использование глюкокортикостероидов, то у пациентов с LSCD может повыситься внутриглазное давление и развиться катаракта. У некоторых больных эти осложнения могут привести к необратимой потере зрения.
Диагностика аллергического конъюнктивита
Диагностика аллергического конъюнктивита основывается на сборе жалоб, истории болезни пациента (анамнеза), осмотре и проведении необходимых исследований. Зачастую уже на этапе сбора анамнеза заболевания врач может заподозрить причинный аллерген. Для его дальнейшей верификации проводится необходимый объём исследований, который будет зависеть от возраста пациента и стадии заболевания. В некоторых случаях может потребоваться консультация офтальмолога [2] .
Неспецифические исследования — общий анализ крови, определение концентрации общего IgE — не всегда оказываются достоверными. Иногда при аллергическом конъюнктивите можно обнаружить увеличение числа эозинофилов (клеток иммунной системы, участвующих в развитии аллергических реакций) и увеличение концентрации общего IgE сыворотки крови. Но нормальные значения данных показателей не отрицают факт наличия аллергии.
Специфическое аллергологическое обследование включает в себя проведение кожных проб с аллергенами и/или определение аллерген-специфических IgE в сыворотке крови.
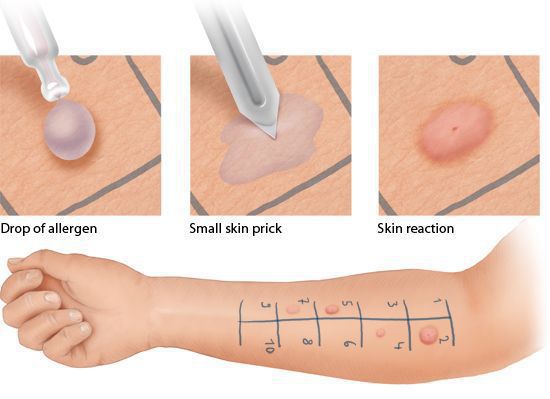
Кожные пробы проводит аллерголог-иммунолог или медсестра, владеющая специальными навыками. На кожу предплечья пациента наносят капли экстрактов аллергенов, затем стерильными скарификаторами повреждают эпидермис (верхний слой кожи) в области каждой капли. Через 15-20 мин врач оценивает результаты проб.
Кожные пробы имеют ряд ограничений и противопоказаний. Их нельзя проводить:
- детям младше двух лет;
- во время обострения аллергического конъюнктивита и других аллергических заболеваний;
- во время беременности;
- при приёме некоторых лекарств — антигистаминных (противоаллергических), трициклических антидепрессантов, топических стероидов, β-блокаторов и ингибиторов ангиотензин-конвертирующего энзима [3] .
Альтернативным методом исследования является анализ венозной крови на определение специфических IgE к аллергенам. Данное исследование можно проводить пациентам в любом возрасте, в момент обострения или ремиссии заболевания, а также на фоне лечения противоаллергическими препаратами [5] .
Лечение аллергического конъюнктивита
Лечение аллергического конъюнктивита в большинстве случаев проводится амбулаторно. Госпитализация в стационар может потребоваться при тяжёлом течении болезни или развитии осложнений.
В первую очередь необходимо минимизировать или полностью исключить контакт с причинным аллергеном: часто менять постельное бельё, отказаться от домашнего животного в квартире и др. При обострении аллергического конъюнктивита не следует носить контактные линзы, так как аллергены особенно хорошо оседают на их поверхности. Это может резко усилить симптомы и спровоцировать развитие осложнений.
Людям с сезонным аллергическим конъюнктивитом рекомендуется носить солнцезащитные очки в период цветения. Для удаления аллергена с поверхности глаз можно использовать препараты искусственной слезы.
При лёгких проявлениях конъюнктивита назначают препараты из группы стабилизаторов мембран тучных клеток (например, кромоглициевую кислоту), местные блокаторы Н1-рецепторов (азеластин, дифенгидрамин, олопатадин) или пероральные блокаторы H1-рецепторов (дезлоратадин, левоцетиризин, цетиризин, лоратадин).
Предпочтительно использовать антигистаминные препараты II поколения. От препаратов I поколения они отличаются тем, что:
- быстрее начинают действовать;
- обладают более продолжительным эффектом, что позволяет использовать их всего один раз в сутки;
- седативный эффект от их применения (нарушение координации, головокружение, вялость, снижение концентрации внимания) не развивается или выражен незначительно;
- в большинстве случаев не зависят от приёма пищи;
- не снижают терапевтический эффект при длительном применении.
При умеренных и выраженных симптомах конъюнктивита показана комбинация глазных противоаллергических капель с антигистаминными препаратами II поколения системного действия.
При тяжёлом течении болезни в первые 2-3 суток возможно парентеральное применение клемастина или хлоропирамина (минуя пищеварительный тракт), с последующим приёмом таблеток от аллергии. Возможно местное использование короткого курса глюкокортикоидов в форме капель, мазей или растворов (преднизолон, дексаметазон, гидрокортизон), но исключительно при отсутствии инфекционного компонента воспаления.
Во время аллергического конъюнктивита запрещено накладывать повязку на глаза: это замедляет эвакуацию отделяемого из конъюнктивальной полости и может привести к развитию кератита. При его появлении, а также присоединении вторичной инфекции и снижении зрения необходима консультация врача-офтальмолога.
В случаях вторичного инфицирования показано использование местных комбинированных лекарств с антибиотиком (например, бетаметазон + гентамицин, дексаметазон + гентамицин, дексаметазон + тобрамицин).
У пациентов с аллергическим риноконъюнктивитом эффективным методом устранения глазных симптомов является топические интраназальные стероиды. Это объясняется тем, что механизм развития признаков конъюнктивита предполагает участие назо-окулярного рефлекса, который формируется воспалением слизистой оболочки полости носа.
Основной метод лечения аллергического риноконъюнктивита, воздействующий на механизм развития болезни, — это аллерген-специфическая иммунотерапия (АСИТ). Она вырабатывает устойчивость иммунной системы к аллергенам. С этой целью по определённой схеме вводят дозы причинного аллергена, постепенно наращивая его концентрацию и дозу. АСИТ назначает и проводит исключительно аллерголог-иммунолог. Полный курс лечения может занять 3-5 лет. После его завершения наступает ремиссия, которая длится от 3-5 до 20 лет и более (в среднем 7-10 лет) [1] [2] [4] .
Прогноз. Профилактика
Прогноз при аллергическом конъюнктивите, как правило, благоприятный. Всё зависит от индивидуальной чувствительности иммунной системы пациента, условий окружающей среды, своевременности диагностики и лечения. Если поздно диагностировать болезнь или провести неадекватное лечение, могут развиться более тяжёлые формы заболевания или осложнения.
При соблюдении рекомендаций, диеты (в случае необходимости), своевременном и адекватном лечении уменьшается выраженность симптомов конъюнктивита, снижается риск появления реакции на новые аллергены и возникновения других атопических заболеваний, сокращается количество принимаемых лекарств [2] .
Профилактика аллергического конъюнктивита не отличается от профилактики других атопических заболеваний. Первичная профилактика направлена на подавление выработки IgE у детей, входящих в группу риска. Она включает в себя:
- устранение контакта с аллергенами во время беременности;
- отказ от активного и пассивного курения;
- естественное вскармливание (как минимум до 4-6 месяца жизни ребёнка);
- при наследственной отягощённости по аллергии у маленького ребёнка необходимо максимально уберечь его от респираторных аллергенов (животных, пыли, плесени);
- нормализация массы тела для детей с избыточным питанием.
Вторичная профилактика не допускает прогрессирование болезни, а также формирования новых видов атопических заболеваний. Она включает в себя своевременное лечение атопического дерматита у детей, что помогает предупредить формирование «атопического марша» — последовательной смены атопических заболеваний (например, переход атопического дерматита в аллергический ринит или риноконъюнктивит с последующим формированием бронхиальной астмы). Для этого требуется минимизировать или исключить контакты чувствительных пациентов с причинным аллергеном.
Третичная профилактика заключается в лечении сформировавшегося аллергического конъюнктивита. Она предполагает:
- полное устранение или максимальное ограничение контакта пациента с аллергеном;
- проведение терапии, направленной на устранение механизмов развития болезни [5] .
Источник