- Слизь в горле и носу с неприятным запахом!
- Тонзиллит
- Постназальный синдром
- Полипы носа
- Воспалительные выделения из носа у взрослых с запахом
- Антибиотики
- Противоотечное средство
- Назальный стероидный спрей
- Болеутоляющее противовоспалительные средства
- Хирургия при хроническом синусите
- Народные средства
- Хронический и острый бронхит: чем опасна болезнь и как её лечить
- Острый бронхит
- Хронический бронхит
- Формы хронического бронхита
- Причины заболевания
- Симптомы бронхита
- Осложнения
- Когда стоит обратиться к врачу
- Лечение
- Профилактика бронхита
Слизь в горле и носу с неприятным запахом!
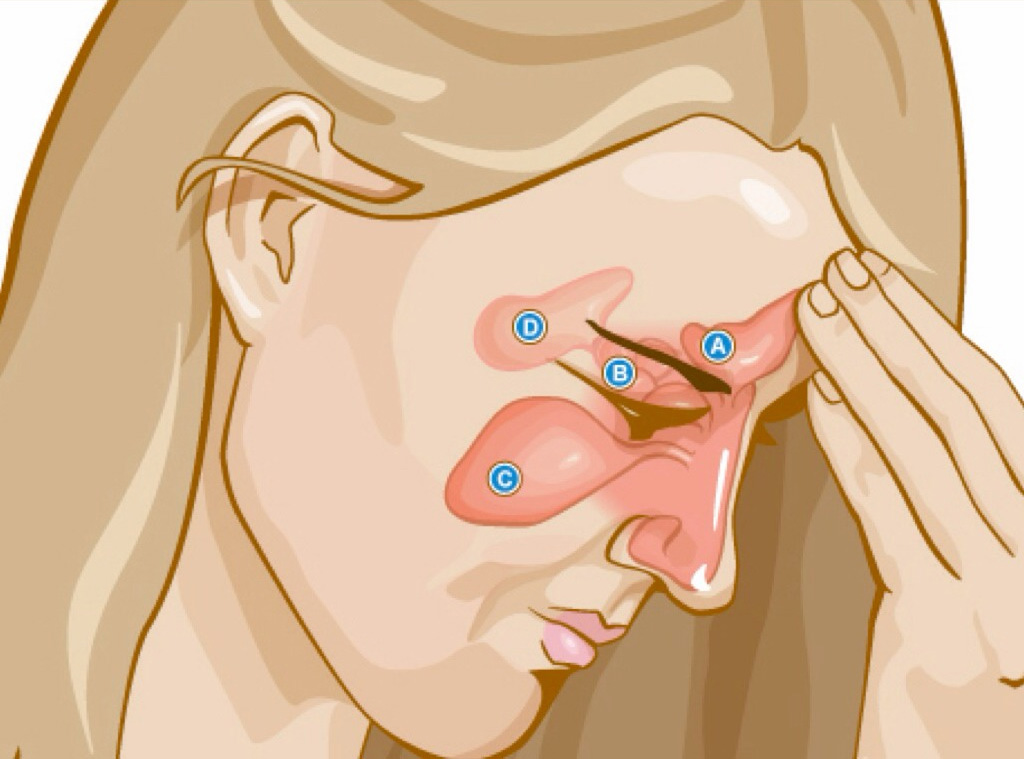
Слизь в носу и горле с неприятным запахом чаще всего вызвана синусовой инфекцией (синусит) или постаназльным синдром (стекание слизи по носоглотке в горло). Так как при этих состояниях создается благоприятная среда для размножения в слизи бактерий, что приводит к присоединению зловонного запаха или противного привкуса.
Хроническая форма синусита проявляется в густых выделениях, которые имеют неприятный запах и вкус. Заложенность или воспаление внутри носа является симптомом ринита, который чаще всего выступает причиной постназального синдрома, когда слизь стекает из носоглотки в горло.
Густая слизь, является идеальной средой для размножения анаэробных бактерий, ответственных за резкий неприятный запах изо рта (известный как галитоз). Стоматологи утверждают, что чистка зубов не устраняет неприятного запаха изо рта, вызванного стеканием слизи из носоглотки.
Неприятно пахнущую слизь, связанную с временным холодом или аллергической реакцией, можно эффективно лечить с помощью разнообразных домашних средств, которые фокусируются на ослаблении, разжижении и высушивании секреции. Известный метод устранения проблемы – обильное теплое питье, например, супы и травяные чаи.
Лечение источников избыточной продукции слизи и устранение пролиферации анаэробных бактерий, которые процветают в этом виде среды, – лучший способ предотвратить и избавиться от слизи или неприятного запаха изо рта, связанного со стеканием ее в носоглотку.
Хотя редко, у некоторых могут возникнуть зеленые или черные корочки внутри носа, которые кровоточат и производят неприятный запах. Это признак такого заболевания, как хронический атрофический ринит (озена).
Синусит является распространенной причиной воспаленного и заблокированного носового прохода, и может вызывать слизь с неприятным запахом. Это состояние, при котором оболочка околоносовых пазух воспаляется. Воспаление и отек обычно вызывается вирусной инфекцией, и часто состояние улучшается в течение двух или трех недель.
Это очень распространенное заболевание. В станах с умеренным климатом оно заболевание затрагивает около 5-15% взрослого населения каждый год.
Синусы (придаточные пазухи носа) – небольшие воздушные карманы, которые расположены в области лба, скул и глаз.
Они защищают организм, захватывая микробы. Бактерии или аллергены могут вызывать выделение слишком большого количества слизи, что может блокировать открытие пазух. Так у большинства людей будет наблюдаться насморк при простуде или аллергиях.
Скопление слизи может способствовать росту микробов в полости пазух, что приводит к бактериальным или вирусным инфекциям. Большинство из них являются вирусными, они могут проходить через неделю или две без лечения. Накопление секреции в носовом проходе и горле может вызвать неприятный запах изо рта и слизь с противным запахом.
Для лечения таких воспалений может использоваться кортикостероидные капли или спрей. Кортикостероиды, которые еще называют просто стероидами, представляют собой группу лекарств, которые могут помочь уменьшить воспаление. Если отек или воспаление сохраняются, врач может назначить другой вариант лечения.
Другие симптомы, такие как заложенный нос, можно лечить, применяя теплый компресс, боль может быть облегчена с помощью болеутоляющих средств. Иногда могут использоваться антибиотики для лечения легкой бактериальной инфекции, сопровождающей воспаление пазух.
Признаки и симптомы:
- Густые и зеленоватые выделения из носа
- Заложенность носа, которая вызывает затрудненность дыхания
- Боль, отек, чувствительность и давление вокруг глаз, щёк, носа и лба
- Сильная головная боль
- Давление в ухе
- Лихорадка и усталость.
Тонзиллит
Также возможной причиной является тонзиллит – воспалением миндалин – овальных подушечек тканей в задней части горла. Симптомы заболевания включают опухшие миндалины, боль в горле, затрудненное глотание и чувствительные лимфатические узлы по бокам шеи.
Тонзиллит часто вызван вирусом, также иногда может вызвать отек бактериальная инфекция. Правильное лечение зависит от основной причины заболевания. Поэтому, чтобы получить надлежащее лечение, необходимо установить диагноз быстро и точно. Врач может назначить хирургическое вмешательство, когда бактериальный тонзиллит возникает слишком часто, не реагирует на другие варианты лечения или наблюдаются другие серьезные осложнения.
Воспаление может затрагивать другие области горла, такие как аденоиды и язычные миндалины. Существуют различные вариации заболевания: острое, рецидивирующее и хроническое течение. Во всех трех вариантах наблюдаются боли в горле и проблемы с глотанием.
Постназальный синдром
Стекание слизи из носоглотки, также известное как постназальный синдром, возникает при избыточной секреции слизистой оболочки носа. Избыточная слизь накапливается в горле или задней части носа. Она отвечает за увлажнение, а также помогает поймать и уничтожить инородные организмы, такие как бактерии и вирусы, прежде чем они могут вызвать инфекцию.
При нормальной секреции слизь незаметна, она смешивается со слюной и безвредно стекает позади горла, а человек глотает ее. Когда организм производит ее больше, и она становится гуще, чем обычно, то становится более заметной. Такое обычно происходит при воспалении, чаще всего во время ринита.
Накопленная слизь также обеспечивает хорошую среду для размножения бактерий, вызывающих неприятный запах. Когда избыточная секреция выходит из ноздрей, она становится причиной насморка, когда она стекает по задней стенке горла – ее называют постназальным синдромом.
Проблема может быть вызвана простудами, гриппом, аллергиями, инфекциями пазух, беременностью или изменением погоды.
В зависимости от диагноза возможное лечение включает:
- Антибиотик для лечения бактериальной инфекции
- Хирургия в случаях хронического синусита
- Лекарства и спрей против аллергий
- Антацид, когда проблема вызывает гастроэзофагеальная рефлюксная болезнь.
Полипы носа
Назальные полипы являются мягкими безболезненными, неравномерными образованиями на слизистой оболочке носа. Они появляются в результате хронического воспаления вследствие астмы, рецидивирующей инфекции, аллергических реакций и чувствительности к лекарственным средствам или иммунным расстройствам.
Небольшие полипы являются бессимптомными, но крупные образования или их группа могут привести к трудностям с дыханием из-за блокирования носового прохода, а в некоторых случаях также к потере чувства обоняния и частым инфекциям. Хотя они более распространены у взрослых, но могут затронуть человека в любом возрасте.
Врач может назначить лекарство для сокращения или устранения полипов носа, но для их удаления иногда требуется хирургическое вмешательство. Они могут часто возвращаться даже после последовательного лечения. В отличие от полипов, которые образуются в толстой кишке или мочевом пузыре, полипы носа редко являются раковыми. Они также не являются болезненными при прикосновении.
- Насморк
- Раздражающий храп
- Уменьшение чувства обоняния
- Тяжелые головные боли и боль в лице
- Боль в верхних зубах
- Постназальный синдром.
Воспалительные выделения из носа у взрослых с запахом
У взрослых распространенная причина слизи с неприятным запахом — это ринит, который является воспалением носового прохода. Известно, что это состояние вызывает насморк и выделения из носа.
Ринит может быть временным, когда он вызван аллергической реакцией, или хроническим заболеванием, когда симптомы продолжаются более шести недель. В умеренных случаях заложенности состояние может улучшиться самостоятельно, при хронических или тяжелых – необходимо, чтобы врач диагностировал состояние и назначил лечение.
У взрослого еще одной частой причиной проблемы может быть синусит – воспаление пазух носа. Синусы представляют собой заполненные воздухом полости, расположенные позади лба, глаз, скул и переносицы. Они фильтруют вдыхаемый воздух, используя слизь для улавливания грязи, бактерий и других потенциально опасных частиц.
Пазухи воспаляются или отекают во время инфекций или аллергических реакций. Накопление слизи создает благоприятную среду для роста и размножения бактерий, что приводит к неприятной пахнущей бактериальной инфекции.
Заражение пазух носа проявляется следующими симптомами:
- Заложенность носового прохода
- Неприятный запах изо рта
- Боль в горле
- Густая желтая или зеленая слизь, появляющаяся в носу или горле
- Кашель, особенно ночью
- Притупление вкуса и обоняния.
Легкие случаи проблемы у взрослых могут облегчаться самостоятельно. В тяжелых случаях, вызванных аллергическим ринитом, синуситом или постназальным синдромом, рекомендуется немедленная медицинская помощь. Люди с аллергией или слабой иммунной системой имеют наибольшую вероятность развития инфекции синуса.
Лечение включает в себя не только контроль и управление симптомами, но и избавление от основной причины заболевания. Для аллергического ринита или воспаления пазух важно, чтобы врач диагностировал проблему и назначил необходимые лекарства. Таким образом, можно свести к минимуму риск осложнений.
После проведения медицинского обследования лечение будет зависеть от основной причины заболевания или серьезности симптомов.
Антибиотики
При синусите, вызванном вирусной инфекцией, лечение антибиотиками не требуется. Для бактериальной инфекции может использоваться пероральный антибиотик. Ее можно заподозрить при боли в лице, назальных выделениях, напоминающих гной, и других симптомах, сохраняющихся более недели. Инфекция также может быть заподозрена, когда состояние не реагирует на другие лекарственные препараты.
Острая бактериальная инфекция лечится с помощью антибактериальной терапии. Антибиотики работают путем уничтожения или предотвращения роста бактерий, которые могут вызвать синусовую инфекцию. Когда они используются для лечения необходимо помнить, что:
- Количество дней употребления антибиотиков зависит от общего состояния здоровья
- Выбор препарата зависит от реакции организма на него
- Можно использовать лекарство с другим препаратом, таким как противоотечное средство
Противоотечное средство
Назальный спрей может быстро помочь уменьшить заложенность и отек. На рынке существует множество таких средств.
Но они имеют и свои недостатки, через которые их нельзя применять дольше нескольких дней. Большинство противоотечных спреев содержат консервант бензалконийхлорид, который вызывает токсические реакции в носу, глазах, ушах и легких и может усугубить симптомы аллергического ринита. Таким образом, сразу препарат с этим веществом в составе будет эффективным, но, когда симптомы вернутся в течение дня или двух, они будут хуже, чем до применения.
Назальный стероидный спрей
Назальные стероидные спреи – это широко применяемые средства, которые используются для снятия отека в носу. Лекарство также можно использовать при аллергиях, таких как сенная лихорадка. Стероидные спреи также хороши для облегчения симптомов воспаления, вызванного другими состояниями.
Назальный кортикостероидный спрей уменьшает отек и выделение слизи в носовом проходе. Он также может быть эффективен для облегчения сопутствующих симптомов, например, насморк, чихание, заложенность, зуд или отек носового прохода.
Болеутоляющее противовоспалительные средства
Парацетамол, аспирин, ибупрофен и другие НПВС можно использовать, чтобы помочь в борьбе с лихорадкой и головными болями, которые могут сопровождать отек и воспаление. Различные торговые марки обезболивающих средств можно найти в аптеках.
Хирургия при хроническом синусите
Иногда операция может быть выполнена из-за осложнения синусита, которое может включать образование гноя в пазухе и за ее пределами. Цель операции – произвести дренаж пазух:
Удаление инфицированных, отекших или поврежденных тканей
Хирургия не всегда полностью устраняет проблему, некоторым людям потребуется вторая операция. При лечении отекшего инфицированного носового прохода операция становится более эффективной при использовании вместе с другим лекарством.
Народные средства
Масло перечной мяты.
Оно подходит для перорального и местного применения и обладает антимикробными свойствами. Наряду с лавандовым, масло мяты перечной может быть одним из самых универсальных эфирных масел в мире.
Употребление теплых жидкостей также может помочь поддерживать температуру тела в норме
и облегчить некоторые симптомы простуды, такие как чихание и насморк.
Также можно попробовать полоскание, а еще лучше промывание носоглотки солью. Она обладает сильными антибиотическими, противовоспалительными и антисептическими свойствами, которые помогают бороться с бактериальными инфекциями во рту.
Хотя корень этого растения не помогает остановить сам процесс выделения, он может помочь избавиться от слизи, которая остается после того, как болезнь вылечена. Это древнее средство, которое использовалось во многих лекарствах от простуды и кашля.
Это антибактериальное, противовоспалительное и противогрибковое домашнее средство. Он также содержит антиоксиданты и флавоноиды, и не только снижает секрецию слизи, но и успокаивает раздраженные дыхательные пути.
Данная статья носит информационный характер, более подробно о профилактике ЛОР-заболеваний (указанных в данной публикации) Вам может рассказать Врач-оториноларинголог Поликлиники Общества.
В свободное для Вас время позвоните по телефону колл-центра 8 (495) 356 3003 и запишитесь к Врачу-оториноларингологу на прием.
Поликлиника ООО «Инновационные технологии» благодарит Вас за то,
что вы нашли время и прочли эту информацию.
Источник
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
- гнойный бронхит – сопровождается кашлем с выделением гнойной мокроты;
- катаральный – выделения носят слизистый характер.
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
- обструктивный – сопровождается отеком бронхов, который усложняет дыхание и утяжеляет течение болезни;
- необструктивный – заболевание, которое не сопровождается отеком и нарушением проходимости дыхательных путей.
По причинам развития болезни выделяют:
- инфекционный – возникает в результате попадания в организм инфекций, вирусов, бактерий;
- ингаляционный – представляет собой результат воздействия химических веществ на дыхательные пути (в эту же группу относится и бронхит у курильщиков);
- смешанный – развивается под действием нескольких причин (например, вирусные и химические предпосылки).
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
- постоянное пребывание в помещении со слишком сухим, сырым или горячим воздухом;
- аллергическая предрасположенность;
- регулярное вдыхание пыли, вредных химических веществ (аммиака, хлора, кислот, сероводорода и др.);
- вредные привычки: курение, злоупотребление алкоголем;
- хронические инфекционные болезни носоглотки (синуситы, тонзиллиты, аденоидиты и др.);
- застойные процессы в легких и в малом круге кровообращения, вызванные сердечно-сосудистой недостаточностью;
- врожденные отклонения в работе бронхов и легких.
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
| Острая форма | Хроническая форма |
|---|---|
|
|
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
- расширенный клинический анализ крови – позволяет определить состояние организма, выявить наличие воспалительных процессов;
- лабораторный анализ мокроты – выявляет возбудитель болезни, определяет чувствительность патогена к разным типам антибиотиков;
- рентгенография – помогает выявить нарушения в легких, грудной полости, дыхательных путях, сердце;
- спирометрия – определяет объем воздуха в легких, позволяет обнаружить скрытые патологии.
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
- Противокашлевые средства. Блокируют кашлевой рефлекс, снижают интенсивность кашля. Принимают их до тех пор, пока кашель не станет влажным и не появится мокрота.
- Бронходилататоры. Лекарства, которые расширяют просвет легких. Нужны при наличии изнуряющего кашля, при котором не отходят мокроты. Могут использоваться в формате ингаляций.
- Отхаркивающие средства, муколитики, бронхолитики. Улучшают отхождение мокроты, восстанавливают эпителий бронхов.
- Противовоспалительные препараты. Используют при наличии выраженного воспаления в дыхательных путях. Снимают отек, боли, повышенную температуру.
- Антибиотики. Необходимы в том случае, если существует высокий риск развития осложнений.
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.
Источник






