- Вульвовагинит — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы вульвовагинита
- Выделения из влагалища
- Патогенез вульвовагинита
- Классификация и стадии развития вульвовагинита
- Как избавиться от зуда во влагалище?
- Содержание статьи
- Симптомы зуда половых органов
- Почему возникает эта проблема: причины зуда влагалища
- Лечение зуда во влагалище
- Зуд в интимных зонах, видео
Вульвовагинит — симптомы и лечение
Что такое вульвовагинит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Долго-Сабурова Ю. В., гинеколога со стажем в 27 лет.
Определение болезни. Причины заболевания
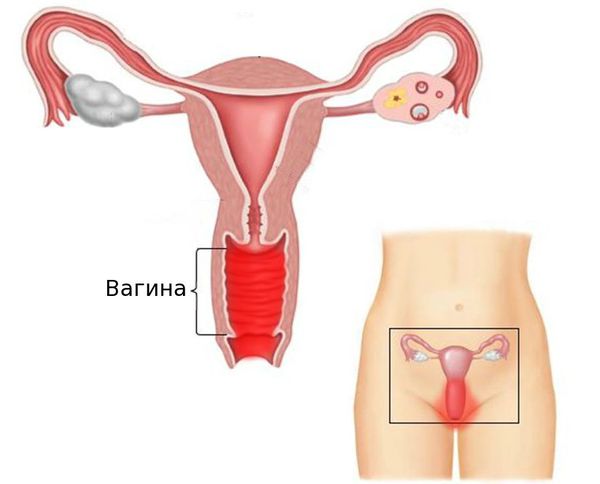
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).
Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки:
- механические — трение о грубую одежду или твёрдые предметы (например, седло велосипеда), повреждение при половом контакте, расчёсы, падения или удары при занятиях спортом, инородные тела;
- физические — воздействие тепла (термические ожоги), влажности (опрелости), охлаждения (обморожение) электричества, лазерного излучения (осложнения физиотерапевтического лечения) и радиационного облучения при лучевой терапии и т.п.;
- химические — повреждения из-за воздействия кислот, щелочей, спиртов, компонентов лекарственных средств;
- биологические — бактериальные, грибковые, паразитарные и вирусные инфекции, аутоиммунная агрессия, аллергия;
- сочетание двух и более повреждающих факторов. [1][2][3][4][5]
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
- приём антибиотиков, цитостатиков и глюкокортикоидов;
- сахарный диабет;
- гипотиреоз;
- беременность;
- лактацию;
- дефицит эстрогенов (стрероидных женских гормонов) в постменопаузе или при использовании такой группы гормональных препаратов, как агонисты гонадотропных релизинг-гормонов;
- анемии различного происхождения;
- заболевания желудочно-кишечного тракта;
- нарушение кровообращения из-за малоподвижного образа жизни и патологии венозной системы.
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
- излишнее использование различных средств для интимной гигиены (в том числе с антибактериальными компонентами);
- частое бритьё, подмывание и спринцевание — промывание влагалища травяными отварами;
- ношение ежедневных гигиенических прокладок.
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями. [6] [7]
Симптомы вульвовагинита
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах.
Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
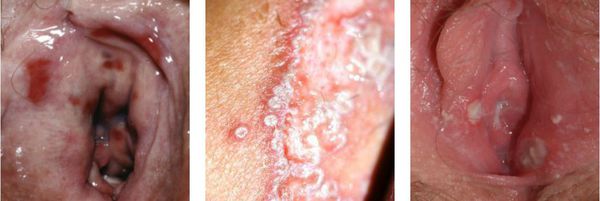
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают «творожистые» выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла «молочница». Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо «прислушаться» к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем. [11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита
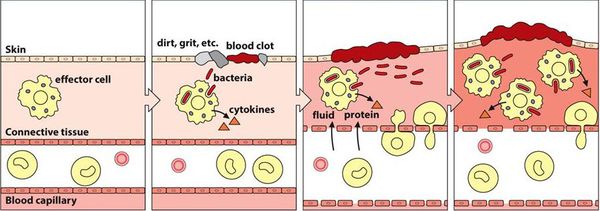
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены. [8]
Классификация и стадии развития вульвовагинита
По причинному фактору вульвовагиниты подразделяют на две основные группы: первично-инфекционные и первично-неинфекционные.
Источник
Как избавиться от зуда во влагалище?
Последнее обновление: 12.12.2019
Содержание статьи
Одной из причин сильной тревоги и серьезных переживаний у женщин является зуд в области половых губ и влагалища. Женские половые органы очень чувствительно реагируют на раздражители различного рода, и даже легкий дискомфорт может стать причиной нарушений сна и возникновения нервозности, а сильный зуд порой провоцирует нервный срыв.

Симптомы зуда половых органов
- Зуд влагалища вызывает сильное желание расчесать беспокоящее место. Иногда зуд переносится также на малые и большие половые губы, доставляя тем самым еще большие мучения.
- Это неприятное явление сопровождается покраснением и отеком наружных половых органов.
- Расчесывание приводит к появлению ссадин и царапин, в которые проникает вторичная бактериальная инфекция, вызывающая формирование язв и трещин. Встречаются случаи, когда зуд во влагалище переходит в анальную область, и такой зуд диагностируют как аногенитальный.
Почему возникает эта проблема: причины зуда влагалища
К внешним факторам относятся:
- неудобная одежда, оказывающая излишнее трение, белье из синтетической ткани, не пропускающей воздух и не впитывающей выделения, средства личной гигиены. Помните, что для поддержания нормальной флоры и профилактики зуда влагалища нужно носить хлопчатобумажное белье или белье с ластовицей из натуральных тканей, менять прокладки и тампоны не реже, чем раз в четыре-шесть часов независимо от количества выделений.
Среди внутренних факторов можно отметить наиболее распространенные:
- венерические заболевания, такие как трихомониаз, гарднереллез, генитальный герпес, кандидоз, сапрофитный вагиноз. К подобным заболеваниям иногда приводит дисбактериоз кишечника;
- ослабление общего или местного иммунитета. Из-за нарушения естественного состава влагалищной микрофлоры происходит размножение патогенных грибов и бактерий. В этом случае к зуду во влагалище присоединяются выделения с неприятным запахом, жжение во время мочеиспускания. В таких ситуациях лечение зуда главным образом нацелено на поднятие иммунитета и восстановление микрофлоры. Однако принимать какие-либо препараты самостоятельно не рекомендуется;
- зачастую зуд половых органов возникает по причине стресса или излишних эмоциональных волнений, умственного и физического перенапряжения. Психогенные факторы и женская реакция на них индивидуальны и иногда непредсказуемы;
- зуд может быть реакцией на серьезные заболевания, такие как болезни крови, гепатит, дисфункция яичников, почечная недостаточность, сахарный диабет, атрофия стенок влагалища, гиперпролактинемия.
Для определения точной причины зуда необходимо пройти обследование и сдать соответствующие анализы.
Лечение зуда во влагалище
Правильное лечение половых органов может назначать только гинеколог после осмотра, поэтому принимать какие-либо препараты самостоятельно крайне не рекомендуется. Неверно подобранные лекарства могут только ухудшить ситуацию.
Но до визита к врачу вы можете облегчить зуд с помощью следующих действий:
- следование гипоаллергенной диете: каши, фрукты, овощи, кисломолочные продукты. Постарайтесь исключить пряную, маринованную и острую еду;
- как можно чаще подмывайте половые органы, но без использования моющих средств. В воду можно добавить фурацилин, но не марганцовку, которая способна высушить слизистую. Также помогают тальк и детские присыпки;
- избегайте длительного пребывания в душных помещениях и на жаре, противопоказаны серьезные физические нагрузки, нежелательно ведение половой жизни.
Моющие гели для интимной гигиены «Гинокомфорт» рекомендованы для ежедневного использования, в том числе в дни менструации, во время беременности и после родов. Данные средства были разработаны специалистами фармацевтической компании ВЕРТЕКС из безопасных для здоровья ингредиентов и имеют полный перечень необходимых документов и сертификатов. Гели обеспечивают ощущение чистоты и комфорта в течение всего дня.
Зуд в интимных зонах, видео
Компания «ВЕРТЕКС» не несет ответственности за достоверность информации, представленной в данном видео ролике. Источник — КВД — кожно-венерологический диспансер
- ИЗ ОПЫТА ЛЕЧЕНИЯ БАКТЕРИАЛЬНЫХ ВАГИНОЗОВ. Габдуллина Л. Р., Воробьева Е. П. // Вестник современной клинической медицины. – 2012. – № 1. – С. 40-42.
- КОМПЛЕКСНОЕ ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ЭСТРОГЕНЗАВИСИМЫХ УРОГЕНИТАЛЬНЫХ РАССТРОЙСТВ: КЛИНИЧЕСКИЕ АСПЕКТЫ И ФАРМАКОЭКОНОМИЧЕСКИЙ АНАЛИЗ. Ледина А.В., Куликов А.Ю. // Фармакоэкономика. Современная фармакоэкономика и фармакоэпидемиология. – 2009. – № 1. – С. 13-18.
Бактериальный вагиноз: особенности клинического течения, диагностика и лечение / А.С. Анкирская, В.Н. Прилепская, Г.Р. Байрамова, В.В. Муравьева // Русский медицинский журнал. — 1998. — Т. 6, № 5. — С.276—282.
Нарушение микробиоценоза влагалища, пути его коррекции. В.Н. Прилепская, Г.Р. Байрамова // Гинекология. — 2007. — Т. 9, № 4. — С.25—27.
Бактериальный вагиноз: что нового? И.А. Аполихина, С.З. Муслимова // Гинекология. — 2008. — Т. 10, № 6. — С.36—37.
Источник