Лечение ЛОР-микозов препаратом экзифин
Во второй половине прошлого и начале нынешнего века выросла частота грибковых поражений при воспалительных заболеваниях различного характера и локализации. Рост числа больных микозами обусловлен существенным увеличением факторов риска их развития
Во второй половине прошлого и начале нынешнего века выросла частота грибковых поражений при воспалительных заболеваниях различного характера и локализации. Рост числа больных микозами обусловлен существенным увеличением факторов риска их развития, среди которых ведущие позиции занимают ятрогенные иммунодефицитные состояния вследствие массивной антибиотикотерапии, длительного использования глюкокортикоидных и иммуносупрессивных препаратов при онкозаболеваниях, болезнях крови, СПИДе, трансплантации органов, а также тяжелая соматическая патология, например сахарный диабет. При этом создаются оптимальные условия для развития глубоких микозов, возбудителями которых стали оппортунистические грибы, ранее считавшиеся непатогенными и широко распространенные во внешней среде.
В связи с этим микозы различной локализации стали предметом углубленного изучения; особенно это относится к области оториноларингологии, поскольку в последние годы увеличилась заболеваемость как отомикозами, так и микозами верхних дыхательных путей. Так, по данным наших исследований, удельный вес отомикозов среди воспалительных заболеваний ушей составляет 20%, а фарингомикозов среди воспалительных заболеваний ротоглотки — 8%.
Основными возбудителями грибковых инфекций слизистой оболочки ротоглотки (фарингомикоз) и уха (отомикоз) являются дрожжеподобные грибы рода Candida и плесневые грибы рода Aspergillus. При этом аспергиллез диагностируется в 65%, а кандидоз в 24% случаев. Иногда возбудителями этих заболеваний могут быть и грибы родов Penicillium, Mucor, Alternaria.
Терапия микотических заболеваний ЛОР-органов приобретает важное значение не только вследствие их все более широкого распространения, но и потому, что грибковые поражения верхних дыхательных путей и уха протекают тяжелее, чем другие воспалительные процессы той же локализации, могут явиться первичным очагом диссеминированного висцерального микоза и стать причиной грибкового сепсиса, особенно в детском возрасте. Лечение грибковых заболеваний ЛОР-органов представляет известные трудности и не всегда бывает достаточно эффективным, несмотря на применение различных антимикотиков. Это связано, в первую очередь, со спецификой инфекционного процесса, поскольку условно-патогенные грибы родов Aspergillus, Candida и других вызывают заболевание только при наличии определенных предрасполагающих факторов. При лечении этих патологий необходимо учитывать все условия, при которых возникло заболевание у конкретного больного с целью их возможного устранения: отмена антибиотиков, проведение комплексного общеукрепляющего лечения, витаминотерапия. Необходимо выявлять и лечить заболевания, которые имели значение в патогенезе микоза (сахарный диабет, заболевание крови, иммунодефицитные состояния, заболевания желудочно-кишечного тракта и др.). Следует учитывать роль аллергии в патогенезе заболевания, так как возбудители ЛОР-микозов обладают выраженными аллергенными свойствами. Следовательно, необходимо проводить десенсибилизирующую терапию, и антимикотики не должны вызывать аллергические реакции. Очень важно при терапии ЛОР-микозов и применение эффективных противогрибковых препаратов, которые обладают не только фунгистатическим, но и фунгицидным действием на основные грибы-возбудители микозов верхних дыхательных путей и уха. Фунгицидность препарата, его безопасность в применении и отсутствие отрицательных реакций в основном и определяют качество лечения.
При терапии грибковых заболеваний ЛОР-органов, а именно отомикозов и фарингомикозов, нами использовался экзифин — современный противогрибковый препарат, относящийся к классу аллиламинов, действующим веществом которого является тербинафина гидрохлорид. Экзифин применяют внутрь и местно. В низких концентрациях препарат оказывает фунгицидное действие в отношении дерматофитов, плесневых грибов. Действие на дрожжевые грибы может быть фунгицидным или фунгистатическим, в зависимости от их вида. Экзифин выпускается в таблетках по 250 мг для перорального применения и в виде 1% крема для местного применения. Препарат производится компанией «Д-р Редди’с Лабораторис ЛТД».
Экзифин специфически подавляет ранний этап биосинтеза стеринов в клетке гриба, действует за счет подавления скваленэпоксидазы в клеточной мембране гриба. Это приводит к дефициту эргостерина и к внутриклеточному накапливанию сквалена, что вызывает гибель клетки гриба.
Высокую эффективность и хорошую переносимость тербинафина гидрохлорида при приеме внутрь и местно отметили у больных дерматомикозами.
При терапии ЛОР-микозов экзифин нами применялся впервые. Выбор этого препарата, помимо прочего, был связан с тем, что при местном лечении отомикозов нами успешно используется экзодерил (нафтифина гидрохлорид), который также является представителем новой группы соединений, производных аллиламинов. Но экзодерил выпускается только в виде мази для местного применения, а при терапии ЛОР-микозов необходимо в первую очередь общее лечение.
Нами проведены клинические испытания экзифина (тербинафина) при терапии 30 больных с грибковыми поражениями ЛОР-органов. Микологическая лабораторная диагностика проводилась в основном в 2 направлениях:
- микроскопическое исследование отделяемого как нативных, так и окрашенных препаратов;
- повторные посевы патологического отделяемого на различные питательные среды для выделения культур грибов и их идентификации.
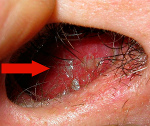
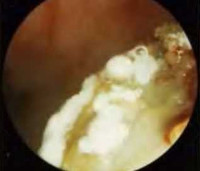
Из 30 больных у 16 отмечался отомикоз и у 14 — арингомикоз.
Из 16 больных с отомикозом — 10 женщин и 6 мужчин в возрасте от 18 до 72 лет. Возбудителями заболеваний были грибы рода Aspergillus (9 пациентов), рода Penicillium (2 пациента) и рода Candida (5 пациентов). Длительность заболевания составляла от 1 мес до 10 лет. Из 16 больных у 14 человек диагностирован грибковый наружный отит, а у 2 — грибковый средний отит. При видовой идентификации были грибы: Aspergillus niger (6 больных), Aspergillus fumigatus (2 больных), Aspergillus flavus (1 больной), Penicillium notatum (2 больных) и Candida albicans (5 больных). Всем больным отомикозом проводилось общее и местное лечение препаратом экзифин. При общем лечении больные получали экзифин внутрь по 250 мг/сут в течение 8 дней. При местном лечении в ухо вкладывались ватные турунды с 1% кремом экзифин 2 раза в день на 8–10 мин в течение 14 дней. В результате такой терапии из 16 больных отомикозом излечение, подтвержденное микологическими и клиническими исследованиями, было достигнуто у 10 человек (62,5%), улучшение — у 4 (25%), эффект от проведенного лечения отсутствовал у 2 пациентов (12,5%).
Нами также проведено лечение 14 больных фарингомикозом, из них — 8 мужчин и 6 женщин в возрасте от 21 до 56 лет. Возбудителями фарингомикоза у этих пациентов были дрожжеподобные грибы рода Candida: у 11 больных — Candida albicans, у 3 больных — Candida stellatoidea. Длительность заболевания — от 6 мес до 5 лет. Всем больным проводилось только общее лечение препаратом экзифин по 250 мг в суточной дозе в течение 10 дней. В результате терапии из 14 больных фарингомикозом излечение, подтвержденное микологическими и клиническими исследованиями, было достигнуто у 11 больных (78,6%), улучшение — у 3 пациентов (21,4%).
Результаты лечения представлены в таблице.
Таким образом, терапия 30 больных с микозами ЛОР-органов препаратом экзифин («Д-р Редди’с Лабораторис ЛТД») оказалась эффективной: излечение достигнуто у 21 больного (70%), улучшение — у 7 больных (23,3%). Лечение было неэффективным только у пациентов с отомикозом (6,7%). Возбудителями заболевания у этих больных были плесневые грибы родов Aspergillus и Penicillium. При кандидозном поражении ушей и ротоглотки лечение экзифином во всех случаях было эффективным.
Следует отметить хорошую переносимость препарата: при приеме экзифина во время лечения не было зарегистрировано никаких побочных и аллергических реакций.
Таким образом, высокая эффективность препарата экзифин (компании «Д-р Редди’с Лабораторис ЛТД») при лечении больных микозами ЛОР-органов, особенно при кандидозных поражениях, его хорошая переносимость и удобство в применении позволяют считать этот препарат наиболее перспективным в терапии отомикозов и фарингомикозов.
Литература
- Гафаров М. М., Петрова Т. Л., Капулер О. М. Использование Экзифина при лечении больных микозами стоп в сочетании с антимикотиком Бифосином для наружного лечения // Успехи медицинской микологии. — 2003. — Т. 2. — С. 43–45.
- Кошкин С. В., Зонов О. А., Черных Т. В. Применение Экзифина для лечения микозов стоп и онихомикозов // Успехи медицинской микологии. — 2003. — Т. 2. — С. 73–74.
- Степанова Ж. В. Грибковые заболевания стоп. — Лечащий Врач. — 2003. — №9. — С. 44–50.
- Файзулина Е. В., Глушко Н. И. Лечение онихомикоза Экзифином // Успехи медицинской микологии. — 2003. —Т. 2. — С. 42–43.
В. Я. Кунельская, доктор медицинских наук, профессор
ГКБ №31, Москва
Источник
Микозы носа и околоносовых пазух
Микозы носа и околоносовых пазух – поражение слизистых оболочек носовой полости и придаточных синусов грибковой этиологии. Основные клинические проявления – интоксикационный синдром, сухость, зуд и ощущение дискомфорта, которые сменяются нарушением носового дыхания и обильными выделениями творожистого, гнойного или кашицеобразного характера с неприятным запахом. Диагностика основывается на данных анамнеза, передней риноскопии, бактериологического и микроскопического исследования, результатах лучевых методов визуализации. При лечении проводят хирургическую санацию очага инфекции, используют противогрибковые препараты и симптоматические средства.
Общие сведения
Микозы носа и околоносовых пазух являются наименее распространенным вариантом грибкового поражения ЛОР-органов – порядка 4% от всех поражений верхних дыхательных путей. Тем не менее, согласно статистическим данным, более 50% всех синуситов имеют грибковую этиологию. Основными возбудителями являются грибы C.albicans, A.niger и А.fumigatus – ими обусловлено 75-80% всех микотических поражений этой области. 70-90% всех пациентов с грибковыми патологиями носа и придаточных пазух страдают сопутствующими иммунодефицитными состояниями, зачастую – СПИД. Показатель смертности колеблется в широких пределах и составляет от 10 до 80% в зависимости от этиологического варианта заболевания.
Причины микозов носа и околоносовых пазух
В подавляющем большинстве случаев микотическое поражение возникает на фоне снижения местного или системного иммунитета либо непосредственного поражения слизистых оболочек. Только некоторые виды грибов способны вызывать развитие заболевания при нормальной резистентности организма. Возникновение микоза может быть обусловлено:
- Иммунными нарушениями. Это могут быть как врожденные патологии (синдромы Ди-Джорджи и Вискотта-Олдрича, дефицит синтеза лимфокинов и другие), так и приобретенные состояния (ВИЧ-инфекция, раковые опухоли, онкогематологические заболевания, авитаминозы, алиментарное истощение).
- Местным повреждением слизистых оболочек. Прямое повреждающее воздействие на слизистые оболочки отмечается при паровых, термических и химических ожогах, травматических повреждениях челюстно-лицевой области и хирургических манипуляциях в этой зоне.
- Эндокринными заболеваниями. Возникновению микозов способствует сахарный диабет, синдром Кушинга, гипокортизолизм, гипотиреоз и гипопаратиреоз, чрезмерный синтез половых стероидов и полиэндокринопатии.
- Медикаментозным влиянием. Среди фармакологических средств развитие грибкового поражения околоносовых пазух и носовой полости вызывают антибиотики, кортикостероиды, иммунодепрессанты, цитостатики, оральные контрацептивны. Более чем у половины больных, прошедших курс химиотерапии, в дальнейшем диагностируются микозы.
Грибковые патологии слизистых оболочек носа и околоносовых синусов вызывают различные виды грибов. Наиболее распространенными вариантами болезни являются:
- Кандидоз. В роли возбудителя выступают грибы рода Candida, зачастую – C.albicans, которая встречается повсеместно. Основной способ проникновения к слизистым пазух и носа – контактный, через руки пациента.
- Аспергиллез. Вызывается тремя представителями рода Aspergillus: А.fumigatus, A.flavus и A.niger. Они в большом количестве содержатся в гниющем зерне, овощах и фруктах. В полость носа попадают при вдохе воздуха, содержащего споры.
- Мукоромикоз или мукороз. Эту разновидность микоза вызывают грибы видов Rhizopus, Mucor и Absidia. Патология часто развивается на фоне сахарного диабета. Механизм и основные источники схожи с аспергиллами.
- Риноспоридиоз. Эндемическое заболевание для Пакистана и Индии. Основной возбудитель – Rhinosporidium seeberi – попадает в организм человека вместе с воздухом или водой, инфицированной коровами, лошадьми и другими животными.
- Гистоплазмоз. Вариант микоза, который возникает при заражении Histoplasma capsulatum. Встречается на прилегающей к рекам Миссисипи и Огайо территориях. Механизм заражения – вдыхание спор гриба.
- Бластомикоз. Возбудитель – Blastomyces dermatitidis. Патология эндемична для африканского континента и Южной Америки. Грибы проникают через легкие, откуда с током крови распространяются по организму.
Патогенез
В основе заболевания лежит повышение восприимчивости слизистых оболочек к воздействию грибов, что обусловлено иммунодефицитом или нарушением целостности тканей. При нормальной работе иммунной системы и целостности слизистых микозы, обусловленные условно-патогенными видами грибов, не возникают. Однако это не касается заболеваний, вызываемых особо патогенными возбудителями гистоплазмоза, бластомикоза. В целом развитие микоза проходит в несколько стадий: адгезия, колонизация, инвазия, генерализация.
На первом этапе частицы гриба или его споры прикрепляются к поверхности слизистой. Возможен аэрогенный, гематогенный, травматический и другие пути проникновения возбудителя. Стадия колонизации проявляется активным размножением возбудителя и выделением продуктов его жизнедеятельности, что вызывает местные воспалительные изменения и первые клинические симптомы. У больных со склонностью к атопии развиваются местные аллергические реакции: отек и эозинофильная инфильтрация слизистых, выход большого объема жидкости за пределы сосудистого русла. Инвазивный рост – это прорастание гриба в подлежащие ткани с деструкцией костных структур. Генерализация характеризуется проникновением частей гриба, спор и токсинов системный кровоток с последующим образованием метастатических очагов инфекции.
Классификация
На основе морфологических изменений, которые возникают в тканях при микозе носа и околоносовых пазух, выделяют две основные формы заболевания:
1. Инвазивные. К ним относятся аспергиллез и мукороз, которые проявляются выраженной деструкцией подслизистого шара тканей, костей лицевого черепа. По динамике развития их разделяют на два варианта:
- Острый или молниеносный. Характеризуется быстрым (в течение 3-12 часов) распространением инфекции внутрь черепной коробки и развитием внутричерепных осложнений. Самая неблагоприятная форма заболевания.
- Хронический или некротический. Клинические проявления формируются постепенно, часто «под маской» остеомиелита, инфекционных гранулем или новообразований.
2. Неивазивные. Обычно вызываются условно-патогенными типами грибов, в основном – кандидами. До проникновения инфекции в сосудистое русло изменения ограничены слизистым шаром. Разделяются на следующие клинические варианты:
- Аллергический или эозинофильный. Ассоциирован с бронхиальной астмой, клиническая картина имитирует полипозный риносинусит.
- Мицетома или грибковый шар. Возникает в результате попадания инородного в полость синуса, чаще всего – пломбировочного материала во время стоматологических манипуляций. Наиболее распространенная форма микоза на территории СНГ.
Симптомы микозов носа и околоносовых пазух
Симптомы во многом определяются видом гриба и клинической формой болезни. Первые проявления микотического поражения неспецифичны. Зачастую это зуд, сухость или жжение в полости носа либо околоносовых пазухах, которые могут сохраняться от нескольких часов до 1-2 дней. При инвазивных микозах они быстро дополняются интоксикационным синдромом различной степени выраженности: лихорадкой, ознобом, повышением температуры тела до 38,0-40,0 °C, общей слабостью, недомоганием, головной болью.
К перечисленным проявлениям присоединяется болезненность или ощущение инородного тела в зоне поражения, иррадиирующие по ходу кости, чувство «заложенности» в носу, гнусавость, затруднение или полное отсутствие носового дыхания. При неинвазивных формах локальный болевой синдром зачастую не выявляется, интоксикация менее выражена. Специфический симптом микоза – наличие обильных выделений творожистого, кашицеобразного, реже гнойного характера с гнилостным или кислым запахом. Выделения постоянные или приступообразные, цвет колеблется от белого до желтовато-зеленого. Иногда обнаруживается примесь крови.
Осложнения
Возможные осложнения зависят от вида грибов, характера сопутствующих патологий, своевременности и адекватности оказанной медицинской помощи. Инвазивные формы, особенно острые, быстро осложняются расплавлением костных тканей и распространением инфекционного процесса в полость черепа, приводя к абсцессам головного мозга, тромбозу кавернозного синуса и т. д. Неивазивные варианты микотического поражения провоцируют подобные изменения только при длительном течении и тяжелых сопутствующих нарушениях. Проникновение грибов в системный кровоток, которое встречается при обеих формах, становится причиной развития сепсиса и образования очагов инфекции в отдаленных органах и тканях.
Диагностика
Диагностика грибкового поражения придаточных пазух и полости носа осуществляется путем сопоставления анамнестических сведений, результатов физикального, лабораторного и инструментального обследования. Важную роль играет анамнез пациента, в котором отоларинголог должен обратить внимание на перенесенные травмы, присутствие онкологических заболеваний, выраженного снижения иммунитета, предшествующего бесконтрольного приема антибиотиков или иммуносупрессивных препаратов. Полная диагностическая программа включает в себя:
- Физикальный осмотр. При инвазивных формах микоза пальпация и перкуссия верхней челюсти болезненна, кожные покровы в области проекции пазухи несколько отечны и гиперемированы.
- Передняя риноскопия. При визуальном осмотре носовых ходов наблюдается выраженная отечность и гиперемия слизистых оболочек, наличие белого, серого или серо-желтого налета, выделение патологических масс. При риноспоридиозе также присутствуют грануляционные и полипозные кровоточащие очаги.
- Общий анализ крови. Отражает наличие воспалительного процесса в организме: лейкоцитоз, повышенное количество сегментоядерных нейтрофилов, увеличение СОЭ. При аллергическом варианте повышается уровень эозинофилов.
- Бактериальный посев и микроскопия. В качестве материала для исследования используются патологические выделения из носа и синусов. Их осмотр под микроскопом дает возможность уточнить вид грибов по их специфическим признакам (например – наличию псевдомицелия или перегородочных гифов), а результаты посева – определить чувствительность к препаратам.
- Пункция синусов. Выполняется для оценки характера патологических масс в полости придаточных синусов. Содержимое пазух обычно желатинообразное или творожистое, зелено-черного или бурого цвета.
- Лучевая диагностика. Используется рентгенография околоносовых пазух или КТ. Большинство неивазивных микозов проявляется утолщением слизистой оболочки и заполнением синусов патологическими массами без выраженной деструкции костной ткани. Инвазивные формы характеризуются разрушением костной ткани, при использовании контраста выявляется тромбоз региональных сосудов.
Лечение микозов носа и околоносовых пазух
Терапевтическая программа зависит от фазы и тяжести течения заболевания, сопутствующих патологий и сформировавшихся осложнений. На ранних этапах достаточно консервативной терапии в сочетании с коррекцией иммунодефицита. Тяжелые случаи требуют госпитализации стационар с дальнейшим хирургическим и медикаментозным лечением.
- Оперативное лечение. Суть хирургического вмешательства – санация околоносовых пазух, удаление пораженных слизистых оболочек, восстановление проходимости носовых ходов и входных отверстий синусов. Техника операции (гайморотомия, полисинусотомия) зависит от локализации и объема пораженных тканей.
- Медикаментозная терапия. Фармакотерапия при микозах состоит из специфических и неспецифических средств. К первым относятся антимикотические препараты местного и системного действия. Чаще всего используется флуконазол, клотримазол, тербинафин. Выбор конкретного средства зависит от результатов бактериального посева. Неспецифические мероприятия включают промывание антисептическими растворами, дезинтоксикационную терапию, введение иммуномодуляторов и кортикостероидов. С целью профилактики бактериальных осложнений назначаются антибиотики широкого спектра действия.
Прогноз и профилактика
Прогноз зависит от формы болезни. Острое инвазивное грибковое поражение характеризуется быстрым развитием опасных осложнений и высокой летальностью – 65-85%. Для хронического микоза прогноз благоприятный, однако рецидивы возникают более чем у 80% больных. Мицетома в 90-100% случаев заканчивается полным выздоровлением. Даже при адекватном лечении аллергического грибкового синусита рецидивирование отмечается более чем у 50% пациентов. Профилактика этой группы заболеваний основывается на коррекции иммунопатологических состояний, предотвращении травматических повреждений, соблюдении дозировки и схемы употребления ранее назначенных препаратов.
Источник