- Лечение полипов в желудке без медикаментов и операций
- Принципы лечения заболевания
- Когда можно обратиться к народной медицине
- Народные методы избавления от полипов в желудке
- Фитотерапия
- Полип пищевода ( Эзофагеальный полип )
- МКБ-10
- Общие сведения
- Причины и факторы риска
- Причины
- Симптомы полипов пищевода
- Осложнения
- Диагностика
- Лечение полипов пищевода
- Прогноз и профилактика
- Грыжа пищеводного отверстия диафрагмы — симптомы диагностика и методы лечения
- О грыже пищевода и рефлюкс-эзофагите
- Распространенность заболевания
- Классификация грыж пищеводного отверстия диафрагмы
- Классификация рефлюкс-эзофагита
- Симптомы, признаки и клиническая картина грыжи пищеводного отверстия диафрагмы и рефлюкс-эзофагита
- Методы диагностики
- Лечение грыжи пищеводного отверстия диафрагмы
- Народные средства и методы лечения народной медицины при грыже пищевода
- Хирургические методы лечения грыжи пищеводного отверстия диафрагмы (грыжи пищевода)
Лечение полипов в желудке без медикаментов и операций
Полипом желудка называют скопление клеток, которое образуется на его внутренней поверхности. У большей части пациентов болезнь выявляется случайным образом, когда они проходят обследование по какой-либо другой причине.
Полипы желудка являются реакцией организма на воспалительный процесс или же иное нарушение на поверхности слизистой оболочки желудка.
Лечение заболевание предполагает комплексный подход, включающий использование народных средств.
Принципы лечения заболевания
Полип в желудке — это доброкачественное новообразование
Как правило, полипы образуются в антральном отделе желудка. Заболевание встречается не очень часто и в основном протекает бессимптомно. Очень редко в качестве его признаков могут выступать:
- боли в области живота;
- кровотечения;
- тошнота;
- рвота.
Симптомы полипов в желудке очень схожи с симптомами других заболеваний желудочно-кишечного тракта, поэтому для диагностики болезни нужно обратиться к гастроэнтерологу. Окончательный диагноз будет поставлен только после специальных исследований.
Традиционная медицина предлагает удалить новообразования хирургическим путём, но это радикальный метод, который имеет свои недостатки. Прежде всего, он не даёт гарантий того, что полипы спустя некоторое время не появятся вновь.
Когда можно обратиться к народной медицине
Важно знать, что выбранная форма лечения во многом зависит от вида новообразования. Они бывают аденоматозными и гиперпластическими:
- Гиперпластический полип формируется вследствие увеличения количества эпителиальных клеток желудка. Вероятность того, что такой полип перерастёт в злокачественное новообразование очень мала. При такой форме заболевания помимо основного лечения рекомендуется диета, а средства народной медицины создают благоприятные условия для купирования роста полипов.
- Причиной формирования аденоматозного полипа является перерождение железистых клеток. Это доброкачественная опухоль. Форма такого полипа может быть округлой, может иметь ножку или же плоское основание. Если размеры полипа превышают 2 см, то в большинстве случаев он переходит в рак желудка. Вот почему нельзя самостоятельно заниматься лечением аденоматозного полипа. Прежде чем выбрать то или иное народное средство, следует посоветоваться с лечащим врачом.
Народные методы избавления от полипов в желудке
Народная медицина предлагает несколько способов лечения заболевания. От полипов можно избавиться при помощи фитотерапии, уринотерапии, сокотерапии, продуктов пчеловодства и т. д.
Фитотерапия
Фитотерапия – популярный метод лечения многих заболеваний
- Чистотел. Избавиться от полипов можно при помощи чистотела. Для этого нужно взять чайную ложку растения, залить стаканом кипячёной воды и оставить настаиваться на 6 часов, предварительно укутав. После этого настойку следует процедить. Употреблять средство нужно в течение пяти дней, трижды в день, по трети стакана за 30 минут до приёма пищи. После этого нужно прервать приём настойки на 5 дней. Для полного излечения нужно пройти четыре таких курса.
Помните, что чистотел является ядовитым растением, и при его бесконтрольном приёме можно отравиться.
Источник
Полип пищевода ( Эзофагеальный полип )
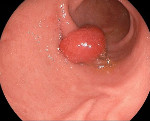
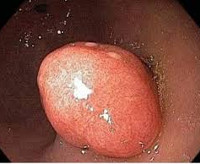
Полип пищевода — это доброкачественное эзофагеальное новообразование на ножке или широком основании с экзофитным типом роста, происходящее из эпителиальной оболочки органа. Зачастую протекает бессимптомно. Может проявляться дисфагией, болями за грудиной и в эпигастрии, диспепсией, затруднением дыхания. Диагностируется с помощью эзофагогастродуоденоскопии, контрастной рентгенографии пищевода и гистологического исследования биоптата. Лечится хирургическими методами, для удаления полипа проводится эндоскопическая электроэксцизия, электрокоагуляция, лазерная коагуляция, лигирование или клипирование.
МКБ-10
Общие сведения
Полипы пищевода — сравнительно редкий вариант доброкачественных эзофагеальных неоплазий, выявляемый у 0,5-3% пациентов. Заболеванию более подвержены мужчины старше 40 лет. Новообразования могут формироваться в любом участке органа, но чаще локализуются в местах физиологических сужений на передней эзофагеальной стенке. До 80-85% полипов располагается в нижней трети пищевода. Неоплазии бывают единичными и множественными. В области гастроэзофагеального перехода в 57-58% случаев выявляются полипы на широком основании, в нижней и средней трети — опухоли на ножке, склонные к эрозированию.
Причины и факторы риска
Возникновение полипа пищевода обычно связано с частым воздействием различных повреждающих факторов на слизистую оболочку органа. Определенную этиологическую роль играет наследственная склонность пациента к гиперрегенерации, сопровождающаяся множественным полипозом. По мнению специалистов в сфере современной гастроэнтерологии и онкологии, основными предпосылками к формированию эзофагеальных полипов являются:
- Воспалительные процессы. В 80-85% случаев полипы возникают на фоне гастроэзофагеальной рефлюксной болезни, аллергического, дисметаболического и других хронических эзофагитов, провоцируются повреждением слизистой под действием инфекционных агентов, медиаторов воспаления. Полипоз нижнего отдела пищевода часто ассоциируется с рефлюкс-гастритом.
- Травматические повреждения. Толчком к неогенезу могут стать механические травмы эпителия, действие термических и химических факторов, в том числе острые химические ожоги сильнодействующими реагентами (кислотами, щелочами). В редких случаях полипы образуются после линейных разрывов эзофагеальной слизистой у больных, перенесших синдром Меллори-Вейса.
- Пищевые привычки. Потенцирующим фактором полипообразования является постоянное раздражение эпителиального слоя острой, горячей, кислой и грубой пищей, которое стимулирует процессы гиперрегенерации слизистой и облегчает развитие воспаления. В группу риска также входят больные, злоупотребляющие крепкими алкогольными напитками.
Факторы риска
Возникновению полипов способствует длительное пребывание в неблагоприятных экологических условиях, частые стрессовые ситуации, курение. Некоторые авторы рассматривают в качестве причины полипообразования в месте кардиоэзофагеального перехода нарушение эмбриогенеза слизистой, приводящее к дистопии эмбриональных тканей, из которых формируются эпителиальные неоплазии.
Причины
Патогенез полипов пищевода основан на гиперрегенерации эзофагеальных эпителиоцитов под действием повреждающих факторов. Воспалительные процессы, травмы, раздражение пищей и химически активными веществами стимулирует избыточную пролиферацию эпителия и нарушает его дифференцировку. В результате на некоторых участках слизистой формируются очаги гиперплазии, из которых образуются полипы. В зависимости от типа клеток, участвующих в неопластическом процессе, полипозные новообразования бывают гиперпластическими (с типичной клеточной структурой) и аденоматозными (с дисплазией железистых эпителиоцитов).
Симптомы полипов пищевода
Заболевание длительное время протекает бессимптомно, что объясняется маленькими размерами и медленным ростом новообразования. Первыми признаками полипов пищевода являются дискомфорт и незначительные боли при проглатывании твердой пищи. По мере прогрессирования болезни и увеличения размеров неоплазии возникает тошнота и рвота после еды, отмечается отрыжка, периодическое или постоянное ощущение умеренной боли за грудиной, нарушения дыхания, связанные со сдавливанием воздухоносных путей крупным полипом. При расположении полипов на ножке в нижней части пищевода зачастую выявляются резкие боли в эпигастральной области, вызванные ущемлением опухоли при смыкании кардиального сфинктера. Общее состояние пациентов обычно не нарушено.
Осложнения
При длительном течении заболевания происходит постоянная мацерация полипов частичкам пищи, что со временем приводит к эрозиям и изъязвлениям. Иногда открывается массивное кровотечение из эзофагеальных сосудов, представляющее опасность для жизни больного. Неинтенсивные повторные кровопотери вызывают железодефицитную гипорегенераторную анемию с характерной бледностью кожных покровов и слизистых, головокружением, мельканием «мушек» перед глазами, общей слабостью. Наиболее опасное осложнение полипов пищевода — малигнизация с формированием эзофагеального рака или аденокарциномы: озлокачествление гиперпластических новообразований происходит в 0,25-7,1% случаев, аденоматозных — в 18-75%. У пациентов также может возникать кахексия, которая обусловлена невозможностью полноценного энтерального питания на поздних стадиях заболевания.
Диагностика
Новообразование зачастую выявляется случайно при эндоскопическом диагностическом обследовании по поводу другой патологии ЖКТ. В начальном периоде болезни, характеризующемся бессимптомным течением, постановка диагноза затруднена. О возможном наличии у пациента полипов пищевода свидетельствуют длительно существующие жалобы на перемежающую дисфагию и загрудинные боли неустановленной этиологии. Диагностический поиск направлен на комплексное лабораторно-инструментальное обследование верхних отделов пищеварительного тракта. Наиболее информативными являются:
- Эзофагогастродуоденоскопия. Исследование при помощи гибкого эндоскопа — «золотой стандарт» в диагностике полипов. При осмотре обнаруживается розовое или ярко-красное округлое образование на ножке, которое частично закрывает просвет органа. Прикосновение инструмента вызывает кровоточивость. Во время ЭФГДС производится забор материала для морфологического анализа.
- Рентгенография пищевода. Для выявления полипов выполняется серия рентгеновских снимков после перорального введения контрастного вещества. Если размер опухоли превышает 10 мм, на рентгенограмме визуализируется дефект наполнения округлой формы с четкими контурами. Полипозное новообразование менее 1 см в диаметре выглядят как утолщенная складка слизистой оболочки.
- Гистология биоптата пищевода. Изучение образцов ткани, взятых при эндоскопии, требуется для оценки морфологического типа неоплазии, дифференциальной диагностики между доброкачественными и злокачественными новообразованиями. Для полипов характерно сохранение гистологической структуры всех слоев слизистой, отсутствие атипичных клеток с патологическими митозами.
Изменения в клиническом анализе крови (снижение количества гемоглобина и эритроцитов) появляются при развитии железодефицитной анемии вследствие изъязвления полипов и кровотечения. В биохимическом анализе крови может обнаруживаться гипоальбуминемия, обусловленная недостаточным питанием. Дополнительно выполняется реакция Грегерсена (на скрытую кровь в кале) для исключения кровотечений из нижних отделов ЖКТ. При недостаточной информативности других методов назначается КТ или МРТ.
Дифференциальная диагностика проводится с функциональными заболеваниями пищевода (ахалазией, кардиоспазмом, эзофагоспазмом), дивертикулами, злокачественными новообразованиями, воспалительной патологией (рефлюкс-эзофагитом, туберкулезным эзофагитом). При загрудинных болях необходимо исключить ишемическую болезнь сердца, бронхолегочную патологию. В рамках дифдиагностики, помимо осмотра гастроэнтеролога, пациенту рекомендована консультация кардиолога, пульмонолога.
Лечение полипов пищевода
При наличии одного или нескольких небольших гиперпластических полипов пищевода, случайно обнаруженных при эндоскопическом исследовании верхних отделов ЖКТ и не проявляющихся клинически, возможно динамическое наблюдение за пациентом с лечением основного заболевания (ГЭРБ, эзофагита, рефлюкс-гастрита), коррекцией диеты и проведением контрольных эзофагоскопий каждые 6-12 месяцев. Консервативных методов терапии заболевания не существует. Обнаружение гистологически подтвержденных аденоматозных новообразований, их интенсивный рост (более чем в 1,5 раза за год), размеры свыше 5 мм, повышенная кровоточивость, сочетание с воспалением и эрозией, возникновение выраженной клинической симптоматики служат показаниями для оперативного удаления полипов. Пациентам с эзофагеальным полипозом проводятся:
- Эндоскопическая полипэктомия. Наиболее часто применяется электроэксцизия и электрокоагуляция опухолевидного образования под контролем эндоскопа. Реже выполняется лазерная фотокоагуляция. Иногда ложе полипа (оставшийся участок ножки или широкое основание, оставшиеся после отсечения неоплазии) коагулируются химическим путем.
- Лигирование и клипирование полипов. Вмешательства также проводятся эндоскопическим методом и предполагают накладывание лигатуры (клипсы) после захвата новообразования и окружающей его слизистой. Преимуществом методики является меньшая инвазивность, позволяющая снизить риск возникновения послеоперационного кровотечения или перфорации.
Прогноз и профилактика
Исход болезни зависит от своевременности диагностики и морфологического варианта образования. При гиперпластическом полипе пищевода, который отличается доброкачественным течением, прогноз благоприятный. При аденоматозных неоплазиях существует высокий риск злокачественной трансформации, что при отказе от оперативного лечения значительно ухудшает прогноз для пациента. Меры специфической профилактики патологии не разработаны. Для предупреждения полипозных разрастаний необходимо проводить раннее выявление и лечение воспалительных заболеваний пищевода, избегать употребления грубой, плохо пережеванной пищи, ограничить прием алкоголя.
Источник
Грыжа пищеводного отверстия диафрагмы — симптомы диагностика и методы лечения
Лечение грыжи пищеводного отверстия диафрагмы. Видео прямого эфира
О грыже пищевода и рефлюкс-эзофагите
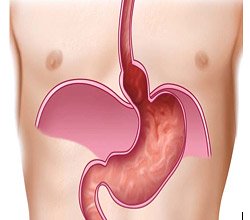
Грыжа пищеводного отверстия диафрагмы (ГПОД) и рефлюкс-эзофагит — это заболевание пищевода и связочного аппарата диафрагмы, при котором возникает расширение пищеводного отверстия диафрагмы и растягиваются связки, фиксирующие пищевод и желудок. В результате растяжения верхняя часть желудка выходит в грудную полость и нарушается работа нижнего пищеводного сфинктера.
Изменение угла Гиса и нарушение работы нижнего пищеводного сфинктера приводит к забросу кислого желудочного содержимого или желчи из двенадцатиперстной кишки в пищевод с развитием воспаления и перестройки слизистой оболочки, вплоть до возникновения рака пищевода. По данным Европейской и Американской гастроэнтерологических ассоциаций, если ГПОД существует в течение 5–12 лет без лечения, то риск развития рака пищевода возрастает на 270% через 5 лет и на 350–490%, в зависимости от возраста — через 12 лет.
Видео из операционной. Лапароскопическая операция по поводу ГПОД
Под рефлюкс-эзофагитом понимают воспалительный процесс в пищеводе, возникающий вследствие заброса желудочного или кишечного содержимого в пищевод и воздействия его на слизистую оболочку пищевода.
Грыжа пищеводного отверстия диафрагмы, как правило, сочетается с ГЭРБ. Гастроэзофагеальная рефлюксная болезнь характеризуется комплексом диспептических, пульмонологических и кардиологических расстройств, возникающих, как правило, вследствие ГПОД и патологического желудочно-пищеводного рефлюкса.
Распространенность заболевания
В настоящее время по мнению многих авторов ГПОД считается одним из наиболее распространенных заболеваний ЖКТ и по своей частоте среди прочей гастроэнтерологической патологии занимают 2–3 место, конкурируя со столь распространенными заболеваниями, как язвенная болезнь и холецистит.
Классификация грыж пищеводного отверстия диафрагмы
Выделяют три основных типа ГПОД.
- Скользящая (аксиальная) грыжа. Встречается почти у 90% больных. В этом случае кардия лежит выше пищеводного отверстия диафрагмы, в связи с чем изменяются соотношения между пищеводом и желудком, резко нарушается замыкательная функция кардии.
- Параэзофагеальная грыжа. Отмечается приблизительно у 5% больных. Характеризуется тем, что кардия не изменяет своего положения, а через расширенное отверстие выходят дно и большая кривизна желудка.
- Короткий пищевод. Как самостоятельное заболевание встречается редко и представляет аномалию развития. Обычно встречается в сочетании со скользящей грыжей и является следствием спазма, воспалительных изменений и рубцовых процессов в стенке пищевода.
Классификация рефлюкс-эзофагита
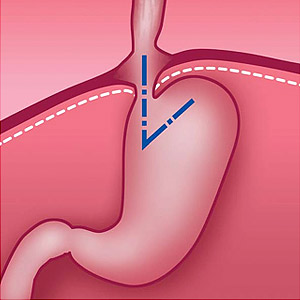
Рис. 1. Нормальное положение желудка и угла Гиса (схема).
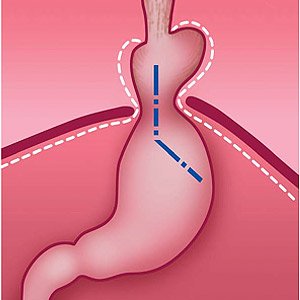
Рис. 2. Перемещение части желудка в грудную полость и изменение угла Гиса при грыже пищеводного отверстия диафрагмы (схема).
Для унификации и оценки данных гастроскопического исследования используют классификацию степени выраженности эзофагита по Savary-Miller, при этом различают четыре стадии заболевания:
- I стадия — округлые и продольные поражения, которые не сливаются и распространяются от Z-линии к слизистой оболочке пищевода;
- II стадия — сливающиеся транзиторные поражения в зоне Z-линии, не захватывающие всю поверхность слизистой оболочки;
- III стадия — язвенные поражения, сливающиеся в нижней части пищевода и охватывающие всю поверхность слизистой оболочки;
- IV стадия — хронические язвенные поражения пищевода, фиброзный стеноз, укорочение пищевода (пищевод Барретта).
Симптомы, признаки и клиническая картина грыжи пищеводного отверстия диафрагмы и рефлюкс-эзофагита
Наиболее частыми симптомами являются изжога, часто упорная, мучительная, возникающая как после еды, так и натощак, особенно при наклоне туловища и в положении лежа, а также отрыжка воздухом, кислым, горьким или срыгивание пищи. Характерным симптом грыжи пищеводного отверстия диафрагмы является боль, обычно жгучего характера, которая возникает в подложечной области, за грудиной, в левом подреберье, усиливается при физической нагрузке, при наклонах. Часто бывает ощущение комка в горле и появление боли при проглатывании пищи. В этой ситуации человек ощущает дискомфорт за грудиной вплоть до сильной распирающей боли, распространяющейся в левое плечо и лопатку (совсем как при стенокардии), жжение, чувство нехватки воздуха или неудовлетворенность вдохом. У некоторых пациентов часто происходит внезапное, без видимых причин, повышение артериального давления. Ночью отмечается повышенное слюноотделение, приступы кашля и удушья, к утру появляется осиплость голоса.
Методы диагностики
Диагностика основывается на клинической картине, описанной выше, и инструментальных методах обследования. Инструментальные методы обследования, используемые для диагностики ГПОД и РЭ, включают:
- фиброгастроскопию — во время которой оценивается состояние слизистой пищевода, желудка и двенадцатиперстной кишки, а также выявляется пролабирование слизистой желудка в пищевод,
- рентгенологическое исследование пищевода и желудка, во время которого выявляется собственно ГПОД, ее размеры, фиксация, а также оценивается моторика пищевода и желудка и наличие рефлюкса бариевой взвеси в пищевод,
- третьим исследованием, помогающим хирургу в определении показаний к операции и выбору метода оперативной коррекции, является суточная рН-метрия пищевода и желудка, во время которой определяется уровень желудочной секреции и наличие патологических рефлюксов из желудка в пищевод. Наиболее важным критерием наличия и тяжести рефлюкс-эзофагита считается общее время, при котором рН составляет менее 4 ед. Увеличение числа рефлюксов продолжительностью более 5 мин. и повышение длительности наиболее продолжительного рефлюкса свидетельствует о снижении пищеводного клиренса и позволяет предположить наличие гипомоторной дискинезии пищевода.
Для выявления ГПОД и определения степени поражения пищевода, а также выбора правильной тактики хирургического лечения, необходимо прислать мне на личный электронный адрес puchkovkv@mail.ru puchkovkv@mail.ru копировать 
Лечение грыжи пищеводного отверстия диафрагмы
Лечение ГПОД на 99% соответствует лечению ее осложнений — рефлюкс-эзофагита и, к сожалению, терапевтическое лечение ГПОД является чисто симптоматическим: пока пациент принимает лекарственные препараты, ограничивает себя в питании, и строго выполняет все предписания и назначения врача, его состояние относительно удовлетворительное. Как только курс лечения прекращен, то все симптомы ГПОД (постоянная отрыжка, мучительная изжога) возвращаются. Консервативному (терапевтическому) лечению у врача-гастроэнтеролога подлежат больные с небольшими нефиксированными грыжами пищеводного отверстия диафрагмы, без выраженной клинической картины и только в том случае, если пациент готов пожизненно принимать препараты, препятствующие возникновению рефлюкс-эзофагита или уменьшающие симптомы заболевания. Но стоит отметить, что при систематическом применении препаратов, снижающих кислотность желудочного сока, например, омеза, кваматела, ранетидина и других, через 5 лет риск развития рака желудка увеличивается на 350%, а через 12 лет — увеличивается на 560% по сравнению с лицами без ГПОД того же возраста. В то же время, отсутствие в желудке кислоты препятствует нормальному перевариванию пищи, в результате чего ее остатки попадают в толстую кишку, вызывая гнилостные процессы и развитие тяжелого дисбактериоза кишечника.
Народные средства и методы лечения народной медицины при грыже пищевода
Хотелось бы особо отметить народные средства и методы народной медицины, применяемые при лечении грыжи пищеводного отверстия диафрагмы. Рекомендуемые различными травниками, сборниками советов для пациентов и другой популярной литературой народные или псевдонародные средства и методы лечения ГПОД, приводят к временному улучшению состояния пациента и снятию симптомов рефлюкс-эзофагита, которые воспринимаются пациентами как излечение. Все народные средства лечения ГПОД по своему механизму действия сопоставимы с лекарственными препаратами — они либо уменьшают кислотность желудочного сока, либо меняют кислотность (нейтрализуют) сам желудочный сок. Но как правило, эффективность народных средств при грыже пищевода ниже на 50–70% по сравнению с лекарственными препаратами.
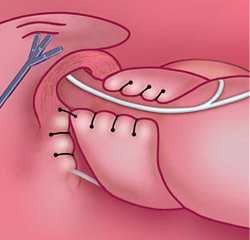
Рис. 3. Грыжа пищеводного отверстия диафрагмы до оперативного вмешательства (схема).
Хирургические методы лечения грыжи пищеводного отверстия диафрагмы (грыжи пищевода)
При отсутствии эффекта от медикаментозной терапии ГПОД показано оперативное лечение, суть которого заключается в восстановлении нормальных анатомических отношений в области пищевода и желудка.
Показания к хирургическому лечению грыжи пищеводного отверстия диафрагмы:
- неэффективность консервативного лечения;
- наличие осложнений ГПОД (эзофагит, эрозии и язвы пищевода, анемия, кровотечения);
- большие размеры грыжи, ее фиксация в грыжевых воротах;
- параэзофагеальная (около пищеводная) скользящая грыжа (высокий риск ущемления грыжи);
- дисплазия слизистой пищевода (слизистая пищевода приобретает строение слизистой тонкого кишечника).
Виды хирургического лечения при грыже пищеводного отверстия диафрагмы: все существующие на сегодняшний день хирургические методики лечения ГПОД направлены на устранение грыжи (ушивание пищеводного отверстия диафрагмы до нормального размера 4 см путем крурорафии) и хирургическое создание арефлюксного механизма, препятствующего забросу желудочного содержимого в пищевод. В большинстве отечественных клиник используются операции фундопликации по Ниссену, которая состоит в хирургическом обороте дна желудка вокруг пищевода на 360 градусов, что позволяет создать манжетку, препятствующую забросу желудочного содержимого в пищевод и, следовательно, развитию эзофагита.
Рис. 4. Окончательный вид операционного поля после крурорафии и физиологической фундопликации по Тоупе (270 град)
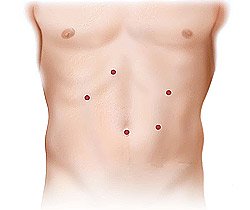
Рис. 5. Места проколов брюшной стенки при лапароскопической операции для ликвидации ГПОД
Операция фундопликации по Ниссену может выполняться открытым или лапароскопическим доступом, но при этом в своей основе она не лишена существенных недостатков. Первое — классическая фундопластика у пациентов с фиксированной, длительно существующей грыжей пищеводного отверстия диафрагмы может приводить к существенному ухудшению качества жизни пациента. В результате этого вида фундопликации формируется абсолютный клапан в области кардии, и пациент утрачивает полностью возможность использовать такой естественный защитный механизм желудка, как срыгивание или рвота. При приеме любых газированных напитков, от шампанского до газированной воды, газы жидкости не могут покинуть желудок через кардию и раздувают его. Чувство тяжести, боли в желудке также возникают при приеме большого количества пищи. Второе — классическая фундопластика не предусматривает фиксации сформированной манжетки, что ведет спустя некоторый срок к соскальзыванию манжеты и рецидиву заболевания. После фундопластики по Ниссену рецидив заболевания возникает всего спустя 1–2 года после операции.
Поэтому большинство европейских хирургов в своей практической работе используют парциальную фундопликацию по Тоупе на 270 градусов, которая позволяет гарантировать пациентам физиологическую работу сфинктера в послеоперационном периоде, а также сохранить естественные защитные механизмы — отрыжку и рвотный рефлекс, о важности которых для поддержания качества жизни пациентов говорилось выше.
С начала 90-х годов, для коррекции грыжи пищеводного отверстия диафрагмы, стали использоваться лапароскопический доступ, который позволяет хирургу выполнить любой вид фундопликации и надежно ушить грыжевой дефект в диафрагме. Формирование физиологической фундопликации по Тоупе требует от хирурга виртуозного владения эндоскопическим швом, поэтому прежде чем приступить к выполнению подобных операций, следует пройти длительную подготовку на специальных тренажерах.
Стоит отметить, что грыжа пищеводного отверстия диафрагмы часто сочетается с желчнокаменной болезнью и язвенной болезнью двенадцатиперстной кишки, которые также требуют оперативного лечения. В данной ситуации лапароскопический доступ представляется идеальным и позволяет одновременно выполнить симультанные (сочетанные) операции на разных органах брюшной полости, например, на желчном пузыре, на сфинктере фатерова соска, и собственно на диафрагме и желудке. При соответствующей квалификации хирурга длительность операции возрастает всего на 30–40 минут, а количество осложнений остается на низком уровне. При проведении симультанной операции лапароскопическим доступом через проколы для ГПОД одновременно проводится холецистэктомия (хронический калькулезный холецистит) и селективная проксимальная ваготомия (хроническая язвенная болезнь двенадцатиперстной кишки).
После лапароскопической операции по поводу коррекции грыжи пищеводного отверстия диафрагмы на коже живота остаются 3–4 разреза длиной по 5–10 мм. Пациенты с первого дня начинают вставать с постели, пить, а на следующие сутки принимать жидкую теплую пищу. Выписка из стационара проводится на 1–3 день в зависимости от тяжести заболевания. К работе пациент может приступить через 2–3 недели. Строгую диету следует соблюдать в течение полутора-двух месяцев, более мягкую — на протяжении полугода. Далее, как правило, пациент ведет обычный образ жизни — без медикаментов и соблюдения диеты. Лапароскопическая операция при ГПОД — самый лучший способ мгновенно скорректировать имеющуюся проблему и вернуть качество жизни пациентам.
Посмотреть видео операций в исполнении профессора Пучкова К.В. Вы можете на сайте «Видео операций лучших хирургов мира».
Источник