- Жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП) — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
- Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
- Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
- Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
- Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
- Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
- Прогноз. Профилактика
- Диета при жировом гепатозе
- Правила диеты
- Продукты
- Последствия несоблюдения диеты
Жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП) — симптомы и лечение
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, врача общей практики со стажем в 14 лет.
Определение болезни. Причины заболевания
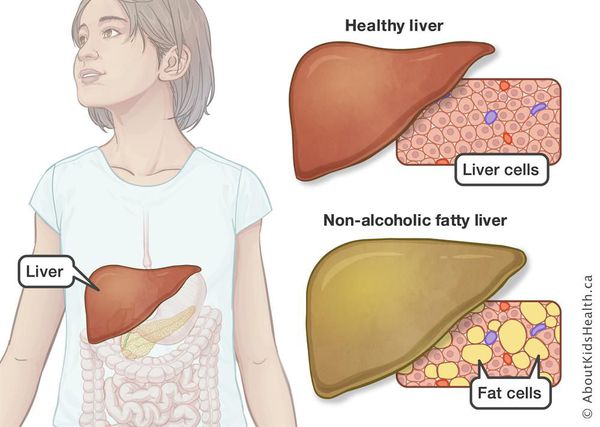
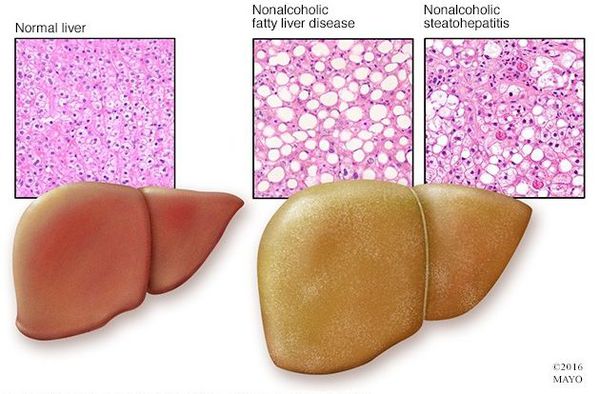
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
Все эти изменения неуклонно приводят к:
- разрушению клеток печени (неалкогольный стеатогепатит);
- накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
- изменению биохимического состава крови;
- развитию метаболического синдрома (гипертоническая болезнь, ожирение, сахарный диабет);
- в конечном итоге, циррозу.
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
- малоподвижный образ жизни (гиподинамия);
- неправильное питание, переедание;
- длительный приём лекарственных препаратов;
- избыточная масса тела и висцеральное ожирение;
- вредные привычки.
Основными причинам развития НАЖБП являются: [11]
- гормональные нарушения;
- нарушение жирового обмена (дисбаланс липопротеидов плазмы);
- нарушение углеводного обмена (сахарный диабет);
- артериальная гипертензия;
- ночная гипоксемия (синдром обструктивного апноэ сна).
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м)) 2 . Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот результат говорит об ожирении I степени.
- 16 и менее — выраженный дефицит массы;
- 16-17,9 — недостаточная масса тела;
- 18-24,9 — нормальный вес;
- 25-29,9 — избыточная масса тела (предожирение);
- 30-34,9 — ожирение I степени;
- 35-39,9 — ожирение II степени;
- 40 и более — ожирение III степени (морбидное).
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени. [7]
Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
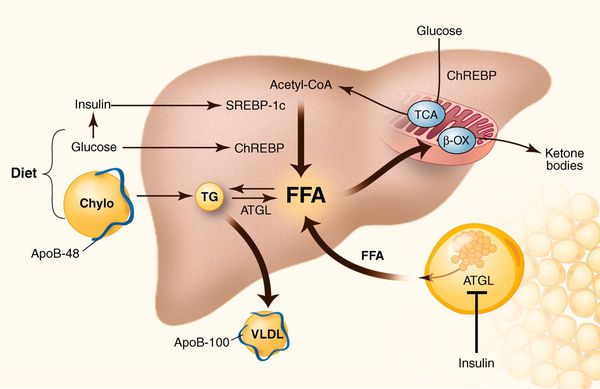
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
- избыточное поступление свободных жирных кислот (FFA) в печень;
- усиленный синтез свободных жирных кислот печени;
- пониженный уровень бета-окисления свободных жирных кислот;
- снижение синтеза или секреции липопротеинов очень высокой плотности. [7]
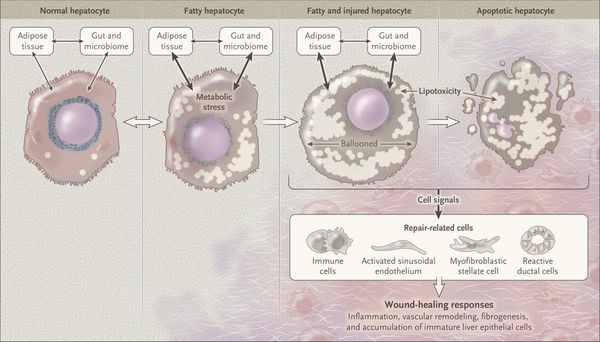
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид. [2]
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз. [2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов. [7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Кроме того, патогенетическое значение в формировании НАЖБП имеет эндотоксин-опосредованное повреждение, которое, в свою очередь, усиливает выработку провоспалительных цитокинов (ФНО-α, ИЛ-6 и ИЛ-8), приводящих к нарушению целостности мембран гепатоцитов и даже к их некрозу [9] , а также к развитию воспалительной клеточной инфильтрации как в портальных трактах, так и в дольках печени, что приводит к стеатогепатиту.
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
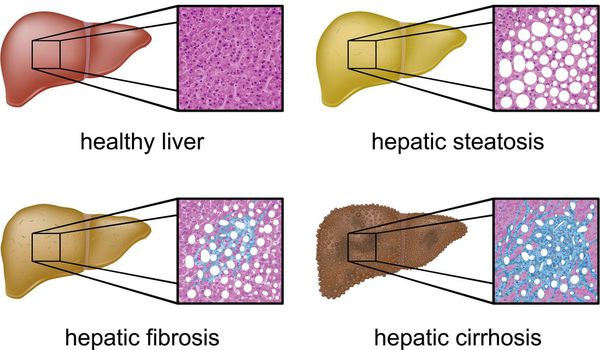
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt: [9] [10] [11]
- I степень (мягкий НАСГ) — стеатоз крупнокапельный, не более 33-66% поражённых гепацитов;
- II степень (умеренный НАСГ) — крупно- и мелкокапельный, от 33% до 66% поражённых гепацитов;
- III степень (тяжелый НАСГ) — крупно- и мелкокапельный, больше 60% поражённых гепацитов.
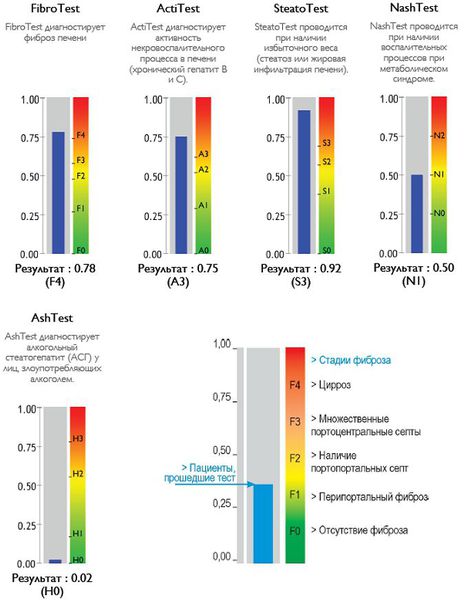
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
- S1 (до 33% жировой инфильтрации);
- S2 ( 33-60% жировой инфильтрации)
- S3 (более 60% жировой инфильтрации)
- F1,F2, F3, цирроз.
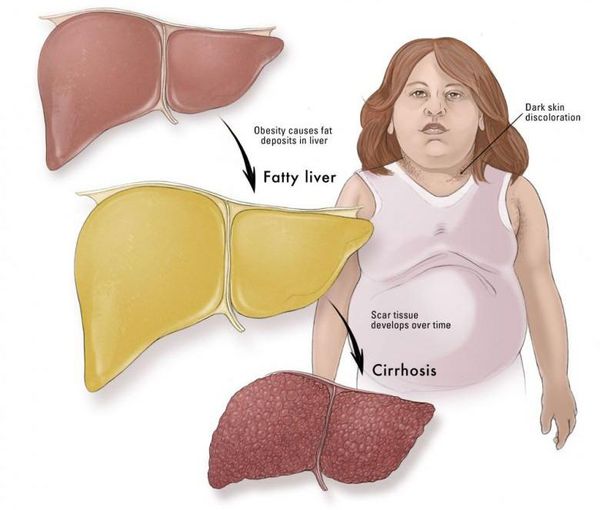
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
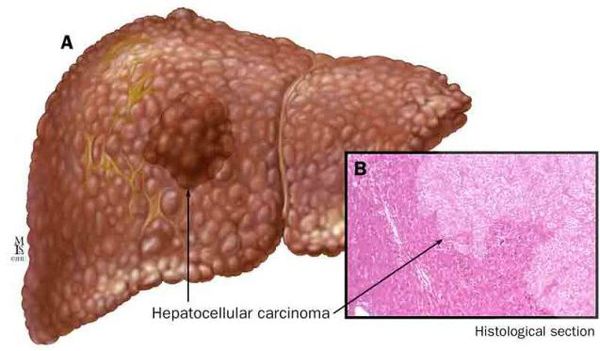
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. [9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов. [7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
Кода первые два этапа завершены, исследуется структурное состояние печени при помощи УЗИ [4] , МСКТ, МРТ и эластометрии (FibroScan), при необходимости исследуется морфологическое состояние — биопсия печени. [3]
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
- коррекция углеводного, жирового (липидного) обмена веществ;
- нормализация процессов окисления в клетке;
- влияние на основные факторы риска;
- снижение массы тела;
- улучшение структуры печени на обратимых стадиях.
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
- программа «Лайт»;
- программа «Медиум»;
- программа «Премиум»;
- индивидуальная программа лечения — разрабатывается на основании сопутствующих заболеваний, текущего состояния пациента и необходимой интенсивности лечения.
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
- инфузионная терапия с пролонгацией приёма препаратов внутрь, подбор диеты и физической активности;
- сдача контрольных анализов и оценка результатов.
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
Источник
Диета при жировом гепатозе
Медицинский редактор: Земерева Н.Ю., физиотерапевт
Июнь, 2021.
Жировой гепатоз относится к заболеваниям печени и характеризуется жировой дистрофией клеток печени (накопление липидов в печеночных клетках).
Причинами развития заболевания являются нарушение питания, прием лекарственных препаратов, увлечение алкоголем, интоксикации и избыточная масса тела. Но нередко причиной развития заболевания является вегетарианство.
Процесс обратим при условии выявления и устранения вредных факторов, в том числе и при соблюдении диеты.
Правила диеты
Цели, которые преследует соблюдение диеты при жировом гепатозе:
- урегулирование всех печеночных функций,
- нормализация жирового и холестеринового обменов,
- стимуляция выработки желчи, которая участвует в пищеварительном процессе
- создание депо гликогена в печени, что благотворно влияет на обеспечение глюкозой организма.
Таким образом, диета при жировом гепатозе призвана изгнать лишние жиры из печени.
Лечебный стол по Певзнеру — № 5 (заболевания печени) и № 8 (ожирение).
В современных стандартах лечебного питания (2017г.) диета при жировом гепатозе относится к варианту стандартной диеты с пониженной калорийностью и с повышенным содержанием белка (при истощении).
Общая характеристика лечебного стола (в сутки)
- энергетическая ценность диеты составляет 1340-1550 ккал,
- углеводы 130-150гр;
- жиры 60-70 гр., из них до 50% растительных,
- белки 70-80гр., либо 110-120 гр. при истощении, из них не менее 50% животного происхождения.
Режим питания. Количество приемов пищи должно быть частым, 4-6 раз в день (принцип дробности). Дробное питание помогает бороться с чувством голода, предупреждает переедание и активизирует обмен веществ.
Важно! Следует отказаться от намерений быстро похудеть, голодать, так как это вредит работе печени.
Употребление жидкости. Ежесуточно необходимо потреблять не менее 1,5 литра свободной жидкости, с помощью которой из организма выводятся вредные продукты обмена веществ. Это могут быть негазированная минеральная вода, травяные чаи, морсы, свежеприготовленные соки.
Соль. Следует ограничить потребление соли, до 6 г в день. Избыток соли задерживает жидкость в организме, вызывает отеки, что неблагоприятно сказывается на качестве желчи (она становится густой и вязкой).
Употребление белка. Ежесуточное потребление белка должно быть не менее 100 гр., что необходимо для активизации обменных процессов, накоплению гликогена в печени и нормализации жирового обмена.
Жиры. Суточное содержание жиров в питании не должно превышать 70 гр. Более половины оговоренного количества должны составлять растительные жиры. Ограничение потребления животных жиров нормализует работу печени и пищеварительного тракта в целом, помогает печени «похудеть», то есть избавиться от накопленных в ней жиров.
Температурный режим. Температура еды при жировом гепатозе 15-60 градусов. Исключается прием слишком горячих и холодных блюд, так как они раздражают слизистую желудка и усугубляют нарушение пищеварения.
Алкоголь. При жировом гепатозе необходимо полностью отказаться от употребления алкоголя, особенно от крепких спиртных напитков. Как известно, разрушение алкоголя происходит в печени, а прием алкогольных напитков создает лишнюю нагрузку на больной орган.
Продукты
Что запрещено
В список запрещенных продуктов входят
- жареные блюда (нарушают процесс пищеварения),
- блюда с большим количеством животных жиров и углеводов (способствуют развитию осложнений заболевания),
- раздражающие слизистую желудка и усиливающие выработку желудочного сока (активизируют работу желудочно-кишечного тракта, провоцируют избыточное образование желчи, что увеличивает нагрузку на больную печень).
Кроме того, необходимо отказаться от легкоусвояемых углеводов, так как они быстро превращаются в жиры и не откладываются в печени в виде гликогена.
Продукты, которые вызывают повышенное газообразование и надолго задерживаются в кишечнике, тем самым «заставляя» печень работать впустую, также следует исключить.
Что разрешено
Все блюда, которые показаны при жировом гепатозе, должны быть отварными, запеченными или приготовленными на пару.
Таким образом в первую очередь обеспечивается максимальное щажение печени, снижается нагрузка на пищеварительный тракт. Процесс всасывания питательных веществ в кишечнике происходит быстрее, что не заставляет работать поджелудочную железу и желчный пузырь сверх меры.
Кроме того, в список разрешенных продуктов входят те, которые содержат большое количество липотропных (растворяющих жиры) веществ: метионин, инозит, липоевая кислота, бетаин, холин.
Липотропные вещества стимулируют синтез лецитина в печени и способствуют выведению из нее жиров. Также рекомендуется употребление клетчатки и пектинов в большом количестве (требуют длительного времени переваривания, создают чувство сытости, что препятствует перееданию).
Витамины
В1, В2, В6, В12, аскорбиновая кислота.
Список запрещенных и разрешенных продуктов при жировом гепатозе
| Категория продуктов | Запрещено при жировом гепатозе | |
| Напитки |
|
|
| Супы |
|
|
| Гарниры |
|
|
| Мясо |
|
|
| Морепродукты |
|
|
| Хлебобулочные изделия |
|
|
| Молочные продукты |
|
|
| Овощи |
|
|
| Фрукты |
|
|
| Яйца |
|
|
| Соусы и приправы |
|
|
| Десерты |
|
|
| Жиры | сливочное масло не более 30 гр., растительные рафинированные масла, добавлять в готовые блюда |
Последствия несоблюдения диеты
Соблюдение лечебного стола при жировом гепатозе нормализует все обменные процессы в организме, особенно жировой, что способствует выведению лишнего жира из печени, накоплению в ней полезного и необходимого гликогена (источник углеводов), в большинстве случаев приводит к выздоровлению и нормализует вес.
Сниженная нагрузка на печень способствует облегчению работы желудка, кишечника и поджелудочной железы, снижает риск развития сахарного диабета и заболеваний желудочно-кишечного тракта.
Кроме того, соблюдение диеты устраняет необходимость приема лекарственных препаратов, что также благотворно влияет на печень.
При несоблюдении диеты жировой гепатоз может привести к следующим последствиям:
- хронический холецистит с образованием камней в желчном пузыре;
- цирроз печени;
- сахарный диабет;
- заболевания сосудов (артериальная гипертензия, варикозная болезнь);
- атеросклероз;
- хронические заболевания пищеварительного тракта;
- недостаточность иммунитета;
- опухоли половой сферы (в жировом слое содержатся рецепторы эстрогенов).
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Источник