Лекарственные средства, обладающие антиферментной активностью, применяемые для лечения острого панкреатита
АПРОТИНИН (Aprotinin)
Синонимы: Антагозан, Ампротибин, Гордокс, Контрикал, Трасилол, Трасколан.
Фармакологическое действие. Ингибитор протеиназ (средство, подавляющее активность ферментов, разлагающих белки). Инактивирует протеиназы плазмы крови (плазмин, кининогеназы, трипсин, химотрипсин), кровяных клеток и тканей. Понижает фибринолитическую (растворяющую сгусток крови) активность крови. Оказывает терапевтическое действие при остром панкреатите (воспалении поджелудочной железы), некрозе (омертвении ткани) поджелудочной железы.
Показания к применению. Острый панкреатит, некроз поджелудочной железы, острые геморрагические панкреатиты (протекающее с кровоизлиянием в тело воспаление поджелудочной железы), для предупреждения панкреатита при операциях на поджелудочной железе и близко расположенных к ней органах, ангионевротический (аллергический) отек, обширные и глубокие повреждения тканей, дегенеративные (с нарушением структуры ткани) ревматические поражения суставов.
Способ применения и дозы. При остром панкреатите и для других лечебных целей больному сначала вводят внутривенно начальную дозу 500 000 ЕД, затем каждый час по 50 000 ЕД. Больной во время введения находится в положении лежа. В последующие дни, после улучшения состояния больного и лабораторных показателей, постепенно уменьшают суточную дозу до 30 000050 000 ЕД.
У детей используют по вышеуказанной схеме, но в меньших дозах, рассчитанных на 1 кг массы тела ребенка (исходя из того, что в схемах для взрослых доза указана на среднюю массу тела 70 кг).
При ревматических поражениях суставов назначают по 20 000 ЕД в виде внутрисуставных инъекций, повторяемых по мере необходимости.
Побочное действие. Аллергические реакции.
Противопоказания. Повышенная чувствительность к препарату, внутрисосудистая рассеянная коагуляция (свертывание крови), первый триместр беременности.
Форма выпуска. Раствор для инъекций 1 000 000 ЕД во флаконах по 5 мл в упаковке по 1 шт. Во флаконах по 10 000, 30 000 и 50 000 ЕД в сухом виде в упаковке по 10 штук с приложением растворителя (изотонический
раствор хлорида натрия). Раствор для инъекций в ампулах по 10 мл (1 ампула — 100 000 ЕД).
Условия хранения. При температуре +4 °С.
ИНГИТРИЛ (Ingitrilum)
Препарат, получаемый из легких крупного рогатого скота.
Фармакологическое действие. Подобно пантрипину ингибирует активность протеолитических ферментов (подавляет активность ферментов, способствующих расщеплению белков), снижает фибринолитическую активность крови (способность растворять сгусток крови).
Активность препарата определяют по снижению активности трипсина и выражают в ЕД; 1 г препарата содержит не менее 550 ЕД.
Показания к применению. Применяют для лечения острого панкреатита (воспаления поджелудочной железы), обострений хронического панкреатита и при других показаниях к снижению активности протеолитических (расщепляющих белки) ферментов.
Способ применения и дозы. Применяют внутривенно (струйно или капельно). При остром панкреатите предпочтительно капельное введение препарата, чтобы обеспечить равномерное поступление его в течение суток из расчета 200 ЕД на первые сутки. Ингитрил добавляют также в растворы, вводимые больному для компенсации водных потерь, дезинтоксикации (обезвреживания) и т. п., или нужную дозу растворяют в 500-1000 мл изотонического раствора натрия хлорида В случаях осложненного острого панкреатита перед назначением указанной выше дозы внутривенно вводят концентрированный раствор препарата (100 ЕД в 10-20 мл изотонического раствора натрия хлорида). Тогда суточную дозу ингитрила увеличивают до 300 ЕД- В последующие 2-6 дней препарат назначают в такой же дозе, а при появлении признаков терапевтического эффекта суточную дозу можно уменьшить до 150-100 ЕД. После купирования (снятия) боли, рвоты, ликвидации перитонеальных явлений (симптомов воспаления брюшины), исчезновения пареза кишечника (уменьшения силы и/или амплитуды движений), прекращения тахикардии (нормализации ритма ранее учащенных сердечных сокращений ), нормализации уровня амилазы (фермента, расщепляющего крахмал, гликоген и родственные им соединения) крови и мочи ингитрил в течение 3-4 дней вводят капельно по 60 ЕД в сутки. При необходимости дозу вновь увеличивают до 100-150 ЕД в сутки и продолжают лечение еще 2-6 дней. Прием препарата прекращают, как только будет достигнуто стойкое улучшение. Курсовая доза ингитрила для лечения острого панкреатита варьирует от 600 до 5000 ЕД.
При панкреатических и высоких тонкокишечных свищах (отсутствующих в норме каналах, соединяющих полые органы с внешней средой или между собой) ингитрил применяют место в дозе 100 ЕД. Препарат в этом случае растворяют в объемах изотонического раствора натрия хлорида или других растворителей (раствор новокаина, лидокаина, глюкозы), достаточных для круглосуточного медленного капельного введения в свиш.
Побочное действие. В ходе лечения ингитрилом могут наблюдаться аллергические реакции в виде крапивницы, легко купируемые (снимаемые) антигистаминными средствами.
Противопоказания. Применение препарата противопоказано при заболеваниях, сопровождающихся повышенной свертываемостью крови, и у больных, у которых ранее наблюдалась непереносимость ингитрила.
Форма выпуска. По 15 и 20 ЕД во флаконах вместимостью 5 мл, укупоренных резиновыми пробками с метали-ческими колпачками.
Условия хранения. В сухом, защищенном от света месте при температуре не выше +20 °С.
ПАНТРИПИН (Pantrypinum)
Препарат, получаемый из поджелудочной железы крупного рогатого скота.
Фармакологическое действие. Пантрипин является веществом полипептидной природы, обладающим специфической способностью ингибировать (подавлять) активность трипсина, химотрипсина, калликреина, плазмина и других протеаз (ферментов, расщепляющих белок).
Активность пантрипина определяют биологическим способом по способности понижать активность трипсина. В 1 г препарата содержится не менее 650 ЕД.
Поливалентная антипротеазная активность (активность, препятствующая расщеплению различных белков) пантрипина (как и других близких к нему по природе ингибиторов протеаз) определяет его высокую активность при остром панкреатите (воспалении поджелудочной железы).
По современным данным, при остром панкреатите меняется процесс активации ферментов поджелудочной железы (трипсина, химотрипсина, липаз и др.). В физиологических условиях эти ферменты находятся в железе в неактивной (зимогенной) форме и активируются лишь при поступлении в кишечник. Нарушение обменных процессов и появление цитокинезы (в результате инфекций, травм, камнеобразований и др.) может привести к выделению в протоках поджелудочной железы активированных ферментов, что вызывает самопереваривание тканей железы, появление внутритканевых кровоизлияний, отека и других изменений.
Показания к применению. Применяют для лечения острого панкреатита и рецидивов (повторного появления признаков болезни) хронического панкреатита, профилактики панкреатита при операциях на желудке и желчных путях, если существует опасность травмирования поджелудочной железы.
Необходимо учитывать, что в тяжелых случаях применение пантрипина не заменяет оперативного вмешательства.
Способ применения и дозы. Вводят внутривенно. При тяжелых формах панкреатита вводят одномоментно 100-125 ЕД в 10-20 мл 5% раствора глюкозы или изотонического раствора натрия хлорида. Затем препарат вводят капельно в дозе 25-30 ЕД в 500 мл 5% раствора глюкозы (с добавлением инсулина из расчета 1 ЕД на каждые 3-4 г глюкозы) или изотонического раствора натрия хлорида. Капельные введения раствора пантрипина производят со скоростью 40-60 капель в минуту. В первые сутки препарат можно вводить повторно до общей дозы 250-300 ЕД. В последующие сутки вводят до 120-150 ЕД (в зависимости от картины заболевания). Введения повторяют до клинического выздоровления.
При легких формах заболевания начальная доза составляет 12-25 ЕД, в дальнейшем дозы устанавливают в зависимости от состояния больного (вводят капельно).
При желчных, дуоденальных (двенадцатиперстной кишки), высоких кишечных свищах (образующихся в результате заболевания каналах, соединяющих полые органы с внешней средой или между собой) и др. вводят капельно по 6-12 ЕД; в дальнейшем дозу меняют в зависимости от клинической картины; вводят 1 раз в сутки. Профилактически (при операциях на органах брюшной полости) назначают 50-80 ЕД.
Пантрипин применяют также при операции удаления катаракты (помутненного хрусталика глаза) с использованием химотрипсина для торможения избыточного действия фермента, введенного в камеры глаза. Через 2-3 мин после введения химотрипсина в переднюю и заднюю камеры глаза их промывают раствором пантрипина в изотоническом растворе натрия хлорида.
Побочное действие. С осторожностью следует назначать лицам, склонным к аллергическим реакциям. Необходимо тщательное наблюдение за состоянием больного; лечение должно проводиться под контролем содержания амилазы в моче и крови и других биохимических показателей, измерения температуры тела, анализа крови и др. При явлениях непереносимости препарат отменяют.
Противопоказания. Такие же, как для апротинина.
Форма выпуска. В герметически укупоренных флаконах по 6; 12; 15; 20 и 30 ЕД.
Условия хранения. В сухом, защищенном от света месте при. температуре не выше +20 °С.
Источник
Современные возможности терапии хронического панкреатита
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатит
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатите морфологические изменения поджелудочной железы сохраняются после прекращения воздействия этиологического агента. В настоящее время распространенность хронического панкреатита, по данным аутопсий, составляет от 0,01 до 5,4%, в среднем — 0,3-0,4%, при этом за последние 40 лет заболеваемость выросла примерно в два раза, что связывают с тем, что население стало употреблять больше алкогольных напитков, а также с воздействием вредных факторов окружающей среды (см. диаграмму 1).
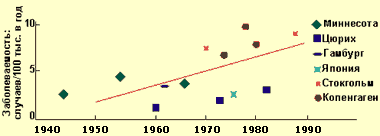 |
| Диаграмма 1. Заболеваемость ХП в 1945—1985 гг. (Worning H., 1990) |
В патогенезе хронического панкреатита важную роль играют несколько факторов. Одним из основных является обструкция главного панкреатического протока при конкрементах, воспалительном стенозе или опухолях. При алкогольном панкреатите повреждение поджелудочной железы связано с повышением содержания белка
в панкреатическом секрете, что приводит к возникновению белковых пробок и обструкции мелких протоков железы. Другим фактором, влияющим на патогенез алкогольного панкреатита, является изменение тонуса сфинктера Одди: его спазм вызывает внутрипротоковую гипертензию, а релаксация способствует рефлюксу дуоденального содержимого и внутрипротоковой активации панкреатических ферментов.
Разрушение экзокринной части поджелудочной железы вызывает прогрессирующее снижение секреции бикарбонатов и ферментов, однако клинические проявления нарушения переваривания пищи развиваются лишь при деструкции более 90% паренхимы органа. В первую очередь возникают проявления недостаточности липазы в виде нарушения всасывания жиров, жирорастворимых витаминов: A, D, E и K, что нечасто проявляется поражением костей, расстройствами свертывания крови. У 10–30% больных хроническим панкреатитом развивается сахарный диабет, обычно на поздних стадиях заболевания, нарушение толерантности в глюкозе наблюдается гораздо чаще. Для таких больных характерно развитие гипогликемических реакций на инсулин, недостаточное питание или злоупотребление алкоголем. Кетоацидоз развивается редко, что связано с одновременным снижением продукции инсулина и глюкагона.
Приступ хронического панкреатита проявляется иррадиирующими в спину болями в верхней половине живота, развивающимися после приема пищи, которые могут продолжаться в течение многих часов или нескольких дней. Нередко наблюдается тошнота, рвота, у 30–52% пациентов — снижение веса, у 16–33% — желтуха. Преходящая желтуха возникает вследствие отека железы при обострениях хронического панкреатита, постоянная — связана с обструкцией общего желчного протока вследствие фиброза головки поджелудочной железы. При разрывах протоков поджелудочной железы, на месте предыдущего некроза ткани происходит скопление секрета, что приводит к формированию псевдокист. Кисты могут быть бессимптомными или вызывать боли в верхней половине живота. При длительном течении заболевания, при уменьшении объема функционирующей паренхимы до 10% от нормы появляются признаки мальабсорбции (полифекалия, жирный стул, похудание).
В течении хронического панкреатита можно выделить несколько стадий (Lankisch P.G., Moessner Y.), умение различать которые важно для правильного подбора терапии. Так, на первой стадии заболевания клиническая симптоматика отсутствует: в этот период характерные для ХП изменения данных КТ или ЭРХПГ выявляются лишь при случайном обследовании.
На второй стадии возникают начальные проявления, характеризующиеся частыми эпизодами обострения ХП (которые могут быть ошибочно расценены как острый панкреатит). Заболевание видоизменяется от повторных приступов боли в животе до постоянных умеренных болей и похудания. С течением времени рецидивы становятся менее тяжелыми, но симптоматика сохраняется в периоды между приступами. На этой стадии может существенно ухудшаться качество жизни. Вторая стадия обычно продолжается на протяжении четырех—семи лет. Иногда заболевание быстро прогрессирует, развивается атрофия ПЖ, и нарушается функция органа.
У больных на третьей стадии постоянно присутствует симптоматика ХП, прежде всего — абдоминальная боль. Пациенты могут стать зависимыми от анальгетиков, значительно сокращают объем принимаемой пищи из-за опасения усиления боли. Появляются признаки экзокринной и эндокринной панкреатической недостаточности.
Особенность панкреатита на четвертой стадии — это атрофия ПЖ, развитие экзокринной и эндокринной недостаточности, что проявляется стеатореей, похуданием и сахарным диабетом. Снижается интенсивность боли, прекращаются острые приступы заболевания, могут развиваться тяжелые системные осложнения ХП и аденокарцинома поджелудочной железы.
Терапия панкреатита проводится по нескольким направлениям: отказ от употребления алкоголя; соблюдение диеты с низким содержанием жира (до 50–75 г/сут) и частым приемом небольших количеств пищи; купирование боли; ферментная заместительная терапия, борьба с витаминной недостаточностью; лечение эндокринных нарушений.
Лечение приступа хронического панкреатита, а также острого панкреатита проводиться по аналогичной схеме. Обязательные компоненты терапии: внутривенное введение растворов электролитов и коллоидов, голодная диета (полное голодание до двух дней) и анальгезия (например, меперидин). Рекомендуется введение свежезамороженной плазмы или альбумина. Диуретики не показаны большинству больных: олигурия разрешается при исчезновении гиповолемии и нормализации перфузии почек. Для облегчения рвоты, купирования пареза желудочно-кишечного тракта и уменьшения стимуляции поджелудочной железы может быть использована аспирация содержимого желудка через назогастральный зонд. Коагулопатия, возникающая при панкреатите, обычно требует назначения гепарина, свежей плазмы. В последние годы при остром панкреатите показана эффективность антагониста тромбоцит-активирующего фактора лексипафанта (60–100 мг/сут), однако его действие при хроническом панкреатите еще нуждается в уточнении.
Применение ингибиторов протеолитических ферментов (например, апротинина, габексата) является спорным. Исследования показывают, что при остром панкреатите не наблюдается дефицита ингибиторов протеаз, кроме того, проведенные клинические исследования не выявили преимуществ этих препаратов по сравнению с плацебо. Однако существуют данные, что габексат, низкомолекулярный ингибитор трипсина, эффективно используется для профилактики развития острого панкреатита, связанного с ЭРХПГ.
Ингибиторы секреции поджелудочной железы: глюкагон, соматостатин, кальцитонин, ингибиторы карбоангидразы, вазопрессин, изопреналин, также было предложено применять для лечения острого панкреатита, однако их эффективность к настоящему времени не получила достаточного подтверждения. Препараты пищеварительных ферментов можно использовать для лечения как в разгар заболевания с целью подавления панкреатической секреции, так и в период выздоровления, когда пациент снова получает возможность принимать пищу орально.
При билиарном обструктивном панкреатите должна быть проведена своевременная эндоскопическая декомпрессия желчных путей. Выполняется папиллосфинктеротомия, дилатация или стентирование панкреатического протока. Хирургическое лечение обструктивного панкреатита, безусловно, является основным методом, в то же время целесообразность проведения вмешательства в первые сутки после развития тяжелого приступа должна быть признана спорной. После стихания остроты воспаления целесообразно проведение холецистэктомии.
Схему длительной терапии при хроническом панкреатите можно разделить на две основные части, в соответствии с ведущими клиническими синдромами (см. диаграмму 2).
Купирование хронического болевого синдрома у больных панкреатитом — крайне сложная задача. В первую очередь необходимо быть уверенным в отсутствии у больного осложнений, которые могут быть скорректированы хирургическим путем (таких, как псевдокисты, внутрипротоковая обструкция или компрессия соседних органов). Некоторое значение для снижения выраженности боли имеет питание — требуется проведение терапии витаминами, препаратами кальция при развитии мальдигестии. Принципиальное значение имеет прекращение приема алкоголя, что достоверно повышает выживаемость больных с тяжелым панкреатитом. Показаны анальгетики: парацетамол или нестероидные противовоспалительные препараты, трамадол. Современные исследования выявили, что при хроническом панкреатите эффективны лишь высокие дозы анальгетических препаратов: так, трамадол необходимо назначать по 800 мг/сут и выше, что в два раза превышает максимальную дозу. В западных странах гастроэнтерологи нередко используют наркотические препараты, что создает проблему развития зависимости у 10—30% больных. Большое значение имеет одновременное назначение вспомогательных препаратов, таких, как антидепрессанты, которые могут оказывать прямое противоболевое действие, способствуют купированию сопутствующей депрессии, а также потенцируют действие анальгетиков. Спазмолитики и холиноблокаторы нормализуют отток желчи и панкреатического сока (что снижает интрапанкреатическое давление) и являются необходимым компонентом терапии.
Часто ненаркотические анальгетики оказываются неэффективны, и встает вопрос о назначении опиатов, вплоть до морфина. Больному предписывается диета с ограничением жира и белка, прием антацидов (для уменьшения стимуляции поджелудочной железы).
Боль могут облегчить большие дозы панкреатических ферментов. Попадание ферментов поджелудочной железы (прежде всего — трипсина) в двенадцатиперстную кишку по механизму отрицательной обратной связи вызывает снижение панкреатической секреции, снижение внутрипротокового давления и уменьшает боль. Традиционно для этой цели использовались порошок или таблетированные препараты панкреатина.
Если болевой синдром резистентен к терапии, при расширении главного протока более 8 мм, у 70–80% пациентов облегчение может принести латеральная панкреатоеюностомия. В случаях, когда панкреатический проток не расширен, показано проведение дистальной панкреатэктомии (при преимущественном поражении хвоста железы) или операция Уиппла (Whipple) (при поражении в основном головки железы). Альтернативой операции является чрезкожная денервация солнечного сплетения введением алкоголя, однако эффект этой процедуры сохраняется лишь в течение нескольких месяцев. Весьма перспективно эндоскопическое лечение под контролем эндоскопического УЗИ (дренирование псевдокист, невролиз солнечного сплетения).
Показаниями для заместительной терапии экзокринной панкреатической недостаточности являются исключительно клинические показатели: похудание, стеаторея, метеоризм. Классическая рекомендация, предусматривающая определение содержания жира в кале перед назначением лечения, в настоящее время потеряла свое значение из-за трудоемкости и низкой чувствительности данного метода. Для купирования внешнесекреторной панкреатической недостаточности используют различные препараты экстрактов поджелудочной железы (см. таблицу 1).
При выборе препарата для заместительной терапии следует учитывать следующие показатели:
- высокое содержание липазы в препарате — дозировка должна быть достаточно удобной для приема до 30 тыс. ед. липазы на один прием пищи;
- наличие оболочки, защищающей ферменты от переваривания желудочным соком;
- маленький размер гранул или микротаблеток, наполняющих капсулы (одновременно с пищей эвакуация препарата из желудка происходит лишь в том случае, если размер его частиц не превышает 2 мм);
- быстрое освобождение ферментов в верхних отделах тонкой кишки.
Способность препарата активироваться только в щелочной среде — очень важное свойство, которое резко повышает эффективность ферментов; так, при использовании препарата, имеющего энтеросолюбильную оболочку, всасывание жиров повышается в среднем на 20% по сравнению с такой же дозой обычного средства. Однако при хроническом панкреатите происходит значительное снижение продукции бикарбонатов, что приводит к нарушению щелочной среды в двенадцатиперстной кишке. Это создает несколько проблем. Первая касается нарушения активации частиц ферментного препарата, покрытых энтеросолюбильной оболочкой. Вторая проблема заключается в том, что в кислой среде происходит преципитация желчных солей и нарушение эмульгации жира, что делает его малодоступным для расщепления липазой. Поэтому эффективность ферментной терапии (см. рисунок 1) может быть повышена благодаря одновременному назначению антацидов за 30 мин до и через 1 ч после еды или антисекреторных препаратов (Н2-блокаторы, омепразол), но необходимо помнить, что антациды, содержащие кальций или магний, ослабляют действие ферментных препаратов. Возможно использование препаратов, содержащих протеолитические ферменты растительного происхождения, которые сохраняют активность в гораздо более кислой среде, чем животные.
Значительное снижение качества жизни больного панкреатитом связано с такой проблемой, о которой обычно забывают, как стойкое вздутие живота. Нередко вздутие не купируется даже при приведении заместительной терапии высокими дозами ферментов. В этом случае к проводимой терапии необходимо добавить адсорбенты (симетикон, диметикон) или использовать комбинированные ферментные препараты, содержащие адсорбирующие вещества.
Разовая доза ферментов, которая рекомендуется для лечения внешнесекреторной панкреатической недостаточности, должна содержать не менее 20–40 тыс. ед. липазы. Обычно пациенту назначают две—четыре капсулы препарата (по 20—25 тыс. ед. липазы) при основных приемах пищи и по одной-две капсуле (по 8—10 тыс. ед. липазы) или таблетки панкреатина при употреблении небольшого количества пищи. При клинически выраженной панкреатической недостаточности обычно не удается полностью устранить стеаторею даже с помощью высоких доз препаратов, поэтому критериями адекватности подобранной дозы пищеварительных ферментов являются: прибавка веса, нормализация стула (менее трех раз в день), снижение вздутия живота.
Причины неэффективности заместительной терапии могут быть связаны как с неточной диагностикой заболевания, так и с неадекватным назначением терапии больному (см. рисунок 2).
| Рисунок 2. Возможные причины неэффективности заместительной терапии панкреатической экзокринной недостаточности. |
|
Побочные эффекты ферментной терапии (см. рисунок 3) обычно не носят тяжелого характера, наиболее известный опасный побочный эффект — развитие фиброзирующей колопатии — возникает при длительном приеме очень высоких доз ферментов в виде микротаблеток: более 50 тыс. ед. липолитической активности на 1 кг веса тела в сутки.
| Рисунок 3. Побочные эффекты ферментной терапии. |
|
Таким образом, терапия хронического панкреатита должна проводиться дифференцированно, в зависимости от ведущего клинического синдрома и стадии заболевания. Заболевание, которое удается обнаружить на первой стадии, как правило, не требует медикаментозной коррекции, в этом случае обычно достаточно изменения образа жизни и диетотерапии. Лечение ХП на второй стадии включает назначение таблетированного панкреатина, антисекреторных препаратов и спазмолитиков. Третья стадия обычно требует использования всего арсенала средств, которые имеются у врача для купирования панкреатической боли: микрогранулы панкреатина, антисекреторные препараты, октреотид, спазмолитики, мощные анальгетики, психотропные препараты. На последней, четвертой, стадии лечение основывается, прежде всего, на использовании микрогранул панкреатина в высокой дозе с целью проведения заместительной терапии.
По вопросам литературы обращайтесь в редакцию
А. В. Охлобыстин, кандидат медицинских наук
Э. Р. Буклис, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
Источник


