- Гипертоническая болезнь
- Причины и факторы риска
- Классификация гипертонической болезни
- Течение гипертонической болезни
- Прогноз
- Лечение гипертонической болезни в Инновационном сосудистом центре
- Комплексная терапия артериальной гипертензии
- Основные группы антигипертензивных препаратов
- Монотерапия или комбинированная терапия
Гипертоническая болезнь

Существуют две формы гипертонии (гипертензии): первичная и вторичная. Приблизительно 90-95% пациентов с гипертонией имеют первичную форму. В отличие от вторичной гипертензии, первичная не имеет четко выраженной известной причины возникновения. Поэтому её диагноз ставится после исключения известных причин, которые включают то, что называется вторичной гипертензией. Так, например, АД может симптоматически повышаться при болезни почек и так далее.
Артериальное давление: кровяное давление, возникающее вследствие работы сердца, которое накачивает кровь в сосудистую систему, и сопротивления сосудов.
Показания артериального давления обычно даются как два числа: например, 120 на 80 (пишется как 120/80 мм рт.ст.).
Верхнее число называется систолическим АД (более высокое давление и записанное первое число) — это давление, которое кровь оказывает на стенки артерии, когда сердце сжимается, чтобы прокачать её в периферические органы и ткани. Нижнее число — диастолическое АД (меньшее давление и второе записанное число) — это остаточное давление, оказываемое на артерии, когда сердце расслабляется между ударами.
Нормальное кровяное давление величина относительная, которая зависит от возраста, физических нагрузок, психологического состояния, и даже от приема различных лекарственных препаратов.
Гипертоническая болезнь возникает, когда меньшие кровеносные сосуды тела (артериолы) сужаются, заставляя кровь оказывать чрезмерное давление на стенки сосуда и заставляя сердце работать сильнее, чтобы поддерживать давление. При этом АД достигает или превышает 140/90 мм рт.ст.
Диастолическое давление чаще наблюдается у людей моложе 50 лет. При старении систолическая гипертензия становится более серьезной проблемой. По крайней мере четверть взрослого населения (и более половины из них старше 60 лет) имеют высокое кровяное давление.
Причины и факторы риска
Несмотря на многолетние активные исследования, не существует объединяющей гипотезы для учета патогенеза (механизма возникновения) гипертонической болезни. При хронической давней гипертонии объем крови и сердечный выброс часто являются нормальными, поэтому гипертония поддерживается повышением системного сосудистого сопротивления, а не увеличением сердечного выброса. Имеются также свидетельства увеличения тонуса сосудов. Кроме того, свою роль в развитии болезни имеют нарушения нервной и эндокринной регуляции АД.
Многие факторы могут влиять на кровяное давление, в том числе:
- Генетические, которые играют важную роль в возникновении гипертонической болезни.
- Сколько воды и соли в вашем теле.
- Состояние ваших почек, нервной системы и кровеносных сосудов.
- Уровни различных гормонов тела.
- Возраст. Кровяное давление становится выше, когда Вы становитесь старше. Это связано с тем, что кровеносные сосуды становятся более жесткими, когда человек стареет.
У вас повышенный риск возникновения гипертонической болезни, если Вы:
- Страдаете ожирением;
- Часто испытываете стресс или тревогу;
- Пьете слишком много алкоголя;
- Употребляете слишком много соли;
- Имеете семейную историю заболевания:
- Диабетик;
- Курите;
- Ведёте малоподвижный образ жизни;
- Испытываете стресс.
Классификация гипертонической болезни
Единой классификации не существует, однако чаще всего используется рекомендованная ВОЗ. Гипертоническая болезнь в зависимости от степени повышения давления делится на три стадии:
Гипертония 1-й стадии. Мягкая или пограничная стадия. Давление составляет 140/90 мм рт.ст. или выше.
Гипертония 2-й стадии. Умеренная стадия. Давление составляет 160/100 мм рт.ст. или выше.
Гипертоническая болезнь 3 стадии. Тяжелая форма гипертонии. Клиническое систолическое артериальное давление составляет 180 мм рт.ст. или выше, а диастолическое составляет 110 мм рт.ст. или выше.
Заболевание также делится на три стадии, в зависимости от степени развития:
1 стадия: незначительное повышение АД. Жалоб нет, работа сердечно-сосудистой системы не нарушена.
2 стадия: постоянное повышение АД и связанное с этим увеличение левого желудочка сердца.
3 стадия: повышение АД влияет на работу сердца, головного мозга и почек.
Течение гипертонической болезни
Риск, связанный с повышением артериального давления, является непрерывным, при каждом повышении систолического артериального давления на 2-3 мм рт. ст.
Гипертоническая болезнь на 7% увеличивает риск смертности от ишемической болезни сердца и на 10% риск смертности от инсульта. Наиболее распространенной непосредственной причиной смерти, связанной с гипертонией, является сердечная болезнь, но также часто случается смерть от почечной недостаточности.
Осложнения возникают непосредственно из-за повышенного давления (церебральное кровоизлияние, ретинопатия, гипертрофия левого желудочка, застойная сердечная недостаточность, артериальная аневризма и разрыв сосудов), от атеросклероза (увеличение коронарного, церебрального и почечного сосудистого сопротивления), а также от снижения кровотока и ишемии (инфаркт миокарда, церебральный тромбоз, инфаркт и почечный нефросклероз).
Если Ваше артериальное давление плохо контролируется, Вы рискуете получить:
- Кровотечение из аорты, самого большого кровеносного сосуда,
- Хроническую болезнь почек,
- Сердечный приступ или сердечную недостаточность,
- Плохое кровоснабжение ног,
- Проблемы со зрением,
- Инсульт,
- Нарушение мозгового кровоснабжения.
Прогноз
Большую часть времени высокое кровяное давление можно контролировать с помощью медикаментов и изменений образа жизни.
В качестве профилактики заболевания следует:
- отказаться от курения,
- соблюдать режим (особенно правильное чередование трудовой деятельности и отдыха),
- регулярно выполнять физические упражнения (очень хорошо совершать каждодневные пешие прогулки),
- соблюдать диету.
Лечение гипертонической болезни в Инновационном сосудистом центре
В наших клиниках работают опытные кардиологи, которые могут точно установить причины повышения артериального давления и назначить терапию, соответствующую причинам и стадии заболевания.
При гипертонической болезни мы всегда проводим тщательный диагностический поиск, выявляя все возможные причины вторичной гипертензии, особенно связанные с поражением сосудов (вазоренальная гипертония, повышение артериального давления на фоне сужения сонных артерий, при наличии опухолей надпочечников).
В Инновационном сосудистом центре возможно проведение коррекции причин артериальной гипертензии с помощью эндоваскулярных методов (стентирование почечных артерий, радочастотная денервация почечных артерий).
Источник
Комплексная терапия артериальной гипертензии
Под «артериальной гипертензией» (АГ) подразумевают синдром повышения артериального давления (АД). Различают АГ первичную («гипертоническая болезнь» — ГБ) и вторичную («симптоматическая» АГ). Под ГБ принято понимать хронически протекающее заболевание, ос
Под «артериальной гипертензией» (АГ) подразумевают синдром повышения артериального давления (АД). Различают АГ первичную («гипертоническая болезнь» — ГБ) и вторичную («симптоматическая» АГ).
Под ГБ принято понимать хронически протекающее заболевание, основным проявлением которого является стойкое повышение АД, не связанное с наличием патологических процессов, при которых повышение АД обусловлено известными, в современных условиях часто устранимыми причинами «симптоматических» АГ. В силу того, что ГБ — гетерогенное заболевание, имеющее довольно отчетливые клинико-патогенетические варианты с существенно различающимися на начальных этапах механизмами развития, в научной литературе вместо обозначения ГБ часто используется АГ.
Хорошо известно, что АГ — самое распространенное сердечно-сосудистое заболевание, опасное прежде всего своими осложнениями. Данные ряда крупных эпидемиологических исследований однозначно свидетельствуют о том, что риск развития ишемической болезни сердца (ИБС), мозгового инсульта, сердечной недостаточности, заболеваний периферических артерий в популяции значительно (иногда в несколько раз) возрастает у лиц с повышенным АД по сравнению с лицами с нормальным АД.
Распространенность АГ весьма высока в любой развитой стране мира. Россия, к сожалению, в этом отношении не является исключением. В исследовании С. А. Шальновой и других было показано, что среди взрослого населения России АГ страдают 39,3 % мужчин и 41,1 % женщин (табл. 1).
Высокая распространенность АГ в России в значительной степени является причиной крайне высоких показателей смертности в нашей стране. Согласно сведениям, которые содержатся в Демографическом ежегоднике России, в 2001 г. от болезней системы кровообращения умерли 1 253 103 человека, в том числе от цереброваскулярных болезней — 475 163 человека (для сравнения: от онкологических заболеваний в 2001 г. умерли 294 063 человека).
АГ играет особую роль в патогенезе всех типов мозгового инсульта. Считается, что она является основной причиной около 70 % случаев этого заболевания. В ходе Фремингемского исследования было продемонстрировано, что стандартизованный по возрасту риск мозгового инсульта среди больных с АГ (систолическое АД выше 160 мм рт. ст. и/или диастолическое АД выше 95 мм рт. ст.) составил 3,1 для мужчин и 2,9 для женщин. Достаточно четко прослеживается прямая и статистически достоверная связь между смертностью от мозгового инсульта и распространенностью АГ в той или иной стране (коэффициент корреляции 0,78).
Можно без преувеличения сказать, что смертность от цереброваскулярных заболеваний в нашей стране приобрела катастрофический характер. Так, в опубликованных недавно в журнале Heart данных о сердечно-сосудистой смертности в различных странах мира (всего приводятся данные по 48 странам из разных частей света) Россия по числу смертей от цереброваскулярных заболеваний стойко заняла первое место как среди мужчин, так и среди женщин. Причем абсолютные показатели смертности по России превышают значения в других странах в несколько раз. Так, в 1995–1998 гг. стандартизованный по возрасту показатель смертности от цереброваскулярных заболеваний у мужчин в России составил 203,5 случаев на 100 000 человек, тогда как в США — 29,3, а в Канаде — 27,8.
Все современные рекомендации по лечению АГ четко определяют основную цель терапии как снижение сердечно-сосудистой и почечной заболеваемости и смертности. Для достижения этой цели в первую очередь необходимы снижение АД до нормального уровня, а также коррекция всех модифицируемых факторов риска: курение, дислипидемия, гипергликемия, ожирение — и лечение сопутствующих заболеваний: сахарного диабета и т. д.
Снижение систолического и диастолического АД до уровня 2 ), снижение потребления алкоголя 140/90 мм рт. ст.
В группе низкого риска рекомендуются 3–12-месячный период наблюдения и немедикаментозная терапия перед началом медикаментозного лечения. Показанием к началу такого лечения служит устойчивый уровень АД в пределах 140–159/90–99 мм рт. ст.
При АГ III степени необходимо немедленно назначать антигипертензивную лекарственную терапию.
Помимо терапии гипотензивными препаратами, больным, относящимся к группе высокого риска сердечно-сосудистых осложнений, показана терапия, направленная на профилактику других факторов риска, в первую очередь нарушенного липидного обмена. Снижение риска осложнений достигается назначением антикоагулянтов, прежде всего ацетилсалициловой кислоты.
Основные группы антигипертензивных препаратов
В Российских рекомендациях по лечению АГ второго пересмотра, представленных на Российском национальном конгрессе кардиологов 2005 г., в группу препаратов, рекомендованных для терапии АГ, помимо диуретиков, β-адреноблокаторов, антагонистов кальция (АК), ингибиторов ангиотензинпревращающего фермента (иАПФ), блокаторов рецепторов ангиотензина I (БРА), α-адреноблокаторов, включены агонисты I1-имидазолиновых рецепторов (АИР). Последним отводится определенная роль в терапии больных с метаболическим синдромом и сахарным диабетом, отмечается, что они могут назначаться в качестве монотерапии или в сочетании с другими гипотензивными препаратами при неэффективности других средств.
Монотерапия или комбинированная терапия
Выбирая между монотерапией и комбинированной терапией, врач должен ориентироваться прежде всего на исходный уровень АД, наличие осложнений или их отсутствие. На основании результатов многоцентровых международных исследований можно предполагать, что монотерапия будет эффективна в основном у больных с I степенью АГ. Так, по данным исследования ALLHAT, только у 60 % пациентов с АГ I и II степени монотерапия оказалась эффективна; в исследовании HOT на монотерапии остались лишь 25–50 % пациентов с АГ I и III степени: в ходе исследований, в которых принимали участие больные с сахарным диабетом, подавляющее большинство пациентов получали минимум два препарата, тогда как при диабетической нефропатии для достижения целевого уровня АД в среднем требовалось два-три препарата, в дополнение к базовой терапии.
В соответствии с исходным уровнем АД, наличием осложнений и факторов риска целесообразно начинать терапию либо с низкой дозы одного препарата, либо с низкодозовой комбинации.
Преимуществом монотерапии является то, что при неэффективности лечения на начальном этапе врач может либо сменить класс препарата, либо увеличить дозу ранее принимавшегося средства, это даст возможность подобрать лекарство индивидуально для каждого пациента. Однако в большинстве случаев такая процедура является трудоемкой, кроме того, она часто ведет к потере доверия не только к проводимой терапии, но и к лечащему врачу, что, в свою очередь, не способствует повышению комплаентности.
Очевидным недостатком схемы терапии, предусматривающей начало лечения с приема сразу двух препаратов, даже в низких дозах, является опасность назначения больному «ненужного» средства. Однако у комбинированной терапии преимуществ все же больше: во-первых, применение препаратов с разными механизмами действия позволяет более эффективно контролировать АГ и ее осложнения; во-вторых, при использовании комбинированной терапии появляется возможность назначать препараты в низких дозах, при этом уменьшается вероятность развития нежелательных эффектов; в-третьих, в настоящее время стали доступны фиксированные лекарственные комбинации, позволяющие назначать два препарата в одной таблетке, что заметно повышает комплаентность.
В настоящее время эффективными и безопасными считаются следующие комбинации препаратов: иАПФ + диуретики; диуретики + β-адреноблокаторы; диуретики + БРА; антагонисты кальция (АК) (дигидропиридиновые) + β-адреноблокаторы; АК (дигидропиридиновые) + БРА; АК + иАПФ; АК (дигидропиридиновые) + диуретики; α-адреноблокаторы + β-адреноблокатор (рис. 2).
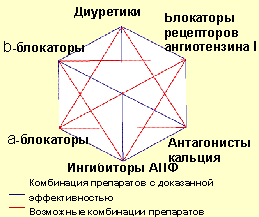 |
| Рисунок 2. Возможные комбинации различных классов антигипертензивных препаратов. (Из Европейских рекомендаций по лечению АГ) |
Руководствуясь данными многочисленных исследований, доказавших положительное влияние отдельных комбинаций препаратов на конечные точки, ведущие фармакологические компании стали предлагать комбинированные антигипертензивные препараты. Так, в последние годы на фармакологическом рынке появились комбинации препаратов длительного действия с фиксированными дозировками: диуретик + БРА (ко-диован, гизаар); иАПФ + диуретик (ко-ренитек, нолипрел, рениприл ГТ); АК (дигидропиридиновый) + β-адреноблокатор (логимакс); диуретик + β-адреноблокатор (атегексал композитум); на сегодняшний день единственная комбинация АК + иАПФ (тарка).
Вопрос о преимуществах применения той или иной группы гипотензивных препаратов, той или иной комбинации является достаточно сложным и неоднозначным, однако результаты многоцентровых рандомизированных исследований в целом доказывают, что назначение любого из существующих режимов лечения АГ снижает общий риск сердечно-сосудистых событий, причем чем ниже АД, тем меньше вышеупомянутый риск.
Во всех случаях рекомендуется использовать препараты пролонгированного действия, обеспечивающие эффект в течение суток, это уменьшает вариабельность АД и, возможно, обеспечивает лучшую органопротекцию и снижение числа сердечно-сосудистых осложнений. Кроме того, благодаря удобству однократного приема препаратов повышается приверженность пациентов к лечению.
Современными международными рекомендациями по лечению АГ достаточно четко определено, когда и каким препаратам врач должен отдавать предпочтение. Главным аргументом в пользу назначения конкретной группы препаратов служат так называемые дополнительные показания. Так, дополнительными показаниями к назначению дигидропиридиновых АК являются пожилой возраст, изолированная систолическая АГ, наличие стенокардии, атеросклероз периферических артерий, в частности атеросклероз сонных артерий. Пульс-урежающие АК недигидропиридинового ряда, дилтиазем и верапамил-SR, целесообразно использовать у пациентов с суправентрикулярной тахикардией. Доказано, что БРА замедляют прогрессирование хронической почечной недостаточности при АГ в сочетании с сахарным диабетом, а также обеспечивают обратное развитие гипертрофии левого желудочка. Блокатор альдостероновых рецепторов (спиронолактон) оказался эффективен у больных с хронической сердечной недостаточностью и пациентов, перенесших инфаркт миокарда.
Все эти дополнительные показания вытекают из результатов конкретных контролируемых исследований, продемонстрировавших преимущества именно дигидропиридиновых АК у данных категорий больных. Следует помнить, что дигидропиридиновые АК — одна из немногих групп препаратов, которые врач может назначать беременным с АГ.
Практикующие врачи при подборе терапии АГ не всегда следуют международным рекомендациям и нередко сами определяют приоритеты терапии. Интересно, что наиболее часто во всем мире назначаются АК: рынок АК составляет около 35 %, что существенно больше, чем у других групп гипотензивных препаратов; так, рынок иАПФ и БРА, вместе взятых, составляет только 39 % мирового рынка (16 и 23 % соответственно). В России же ситуация принципиально иная: по частоте использования иАПФ и БРА уверенно лидируют, занимая 47 % рынка, в то время как на долю АК приходится всего 13,9 %, что практически совпадает с частотой использования диуретиков. Однако еще более настораживает тот факт, что у нас до сих пор в основном назначаются АК первого поколения, регулярное лечение которыми, как отмечается в ряде работ, не может считаться ни достаточно эффективным, ни безопасным. Ярким примером этому служит анализ структуры продаж АК в одной из аптек в центре Москвы, проведенный во II квартале 2003 г., который показал, что 48 % продаж всех дигидропиридиновых АК до сих пор приходится на короткодействующие препараты первого поколения.
Говоря об эффективности и безопасности длительного приема антигипертензивных препаратов, используемых для лечения АГ, необходимо напомнить, что все крупные исследования по изучению влияния на «конечные точки» проводились и проводятся только с оригинальными препаратами. Единственным недостатком оригинальных препаратов является их высокая стоимость, что нередко ограничивает возможности комплексной терапии. Создание дженериков — копий оригинальных препаратов — существенно снижает стоимость лечения, однако порождает проблему оценки эквивалентности дженериков оригинальным препаратам. На сегодняшний день в России зарегистрировано около 60 дженериков эналаприла, порядка 30 дженериков амлодипина, более 10 дженериков индапамида, а недавно появился первый дженерик фозиноприла, биоэквивалентный оригинальному препарату
Понятно, что практикующему врачу трудно разобраться в таком многообразии препаратов, тем более что компании-производители в большинстве случаев не предоставляют данные о фармацевтической и фармакокинетической эквивалентности оригинальному препарату. Знакомство врачей с такими данными могло бы существенно облегчить проблему выбора препарата. В отсутствие подобной информации специалистам остается ориентироваться только на личный опыт, а также на результаты немногочисленных клинических исследований, посвященных сравнению оригинальных препаратов и дженериков или различных дженериков друг с другом.
Литература
- Шальнова С. А., Деев А. Д., Вихирева О. В. и др. Распространенность артериальной гипертонии в России. Информированность, лечение, контроль//Профилактика заболеваний и укрепление здоровья. 2001. № 2. С. 3–7.
- Демографический ежегодник России — 2002. М., 2002.
- D’Agostinio R. B., Wolf P. A., Belanger A. J., Kannel W. B. Stroke risk profile: adjustment for antihypertensive medication: the Framingham Study//Stroke. 1994; 25: 40–43.
- Mancia G. Prevention and treatment of stroke in patients with hypertension//Clin. Therapeutics. 2004; 26: 631–648.
- Levi F., Lucchini F., Negri E., La Vecchia C. Trends in mortality from cardiovascular and cerebrovascular diseases in Europe and other areas of the world//Heart. 2002; 88: 119–124.
- Opie L. H., Schall R. Evidence-based evaluation of calcium channel blockers for hypertension: equality of mortality and cardiovascular risk relative to conventional therapy//J. Am. Coll. Cardiol. 2002; 16: 39 (2): 315-22. Erratum in: J. Am. Coll. Cardiol. 2002; 17: 39 (8): 1409–1410.
- Staesssen J., Ji-Guang Wang, Thijs L. Calcium-channel blockade and cardiovascular prognosis: recent evidence from clinical outcome trials// Am. J. Hypertens. 2002; 15: 85–93.
- Poole-Wilson P., Lubsen J., Kirwan B. et al. Effect of long-acting nifedipine on mortality and cardiovascular morbidity in patients with stable angina requiring treatment (ACTION trial): a randomised controlled trial//Lancet. 2004; 364: 849–857.
- Guidelines Committee. 2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension//J. Hypertension. 2003; 21: 1011–1053.
- Марцевич С. Ю., Кутишенко Н. П., Дмитриева Н. А. Проблема выбора лекарственного препарата при лечении артериальной гипертонии//Кардиоваскулярная терапия и профилактика. 2004. № 3.
- Комитет экспертов ВНОК. Профилактика, диагностика и лечение артериальной гипертензии. Российские рекомендации (второй пересмотр)// приложение к ж. «Кардиоваскулярная терапия и профилактика». 2004.
- Schrader J., Luders S., Kulschewski A. et al. MOSES Study Group. Morbidity and Mortality After Stroke, Eprosartan Compared with Nitrendipine for Secondary Prevention: principal results of a prospective randomized controlled study (MOSES)//Stroke. 2005; 36 (6): 1218–1226.
В. А. Егоров
Ю. Э. Семенова, кандидат медицинских наук
Ю. В. Лукина, кандидат медицинских наук
ГНИЦ профилактической медицины, Москва
Источник


