- Гинекомастия у мужчин
- БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения гинекомастии
- Оглавление
- Этиология и патогенез
- Клинические проявления
- Принципы лечения
- Лекарственная терапия
- Хирургические методы
- Аппаратные методы
- Гинекомастия
- Виды гинекомастии
- Причины и механизмы развития гинекомастии
- Стадии развития гинекомастии
- Признаки гинекомастии
- Как выявить гинекомастию?
- Как лечить гинекомастию?
- Где лечить гинекомастию и у какого специалиста?
- Молочные железы – строение и функция
- Анализы в СПб
- Анализ на гормоны щитовидной железы
- Консультация эндокринолога
- Биопсия молочной железы (пункция молочной железы)
- УЗИ молочных желез
- Консультация маммолога
- Консультация детского эндокринолога
- УЗИ органов мошонки и яичек
- Отзывы
Гинекомастия у мужчин
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения гинекомастии
Оглавление
Гинекомастия у мужчин — это доброкачественное увеличение мужской груди (обычно двустороннее, но иногда одностороннее) в результате пролиферации железистого компонента ткани молочной железы. Гинекомастию следует отличать от псевдогинекомастии (липомастии), которая характеризуется отложением жира без разрастания железистого компонента.
В нашей компании Вы можете приобрести следующее оборудование для лечения гинекомастии у мужчин:
По данным обращаемости за медицинской помощью, гинекомастия у мужчин чаще всего возникает по следующим причинам:
- Лекарства — 10–25%
- Стойкая пубертатная гинекомастия — 25%
- Идиопатическая гинекомастия (без причины) — 25%
- Цирроз или хронические расстройства пищеварения — 8%
- Первичный гипогонадизм — 8%
- Опухоли яичек — 3%
- Вторичный гипогонадизм — 2%
- Гипертиреоз — 1,5%
- Хроническая почечная недостаточность — 1%
Этиология и патогенез
Нормальное соотношение выработки андрогенов (тестостерона) и эстрогенов составляет 100:1, а их концентрация в кровотоке — 300:1. Гинекомастия возникает в результате изменения этого баланса в пользу эстрогенов. Другой причиной заболевания является повышение чувствительности железистой ткани груди к нормальному уровню циркулирующих в крови эстрогенов.
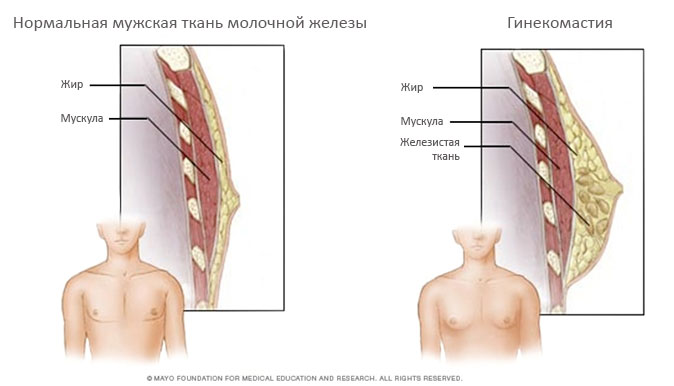
Эстрогены вызывают гиперплазию эпителия протоков, их удлинение и ветвление, пролиферацию перидуктальных фибробластов и усиление васкуляризации. Гистологическая картина мужской груди в целом становится похожей на женскую молочную железу (рис. 1).
Выработка эстрогенов у мужчин происходит главным образом в результате превращения андрогенов (тестостерона и андростендиона) в эстрадиол и эстрон под действием фермента ароматазы — главным образом в мышцах, коже и жировой ткани. Семенники продуцируют 6–10 мг эстрадиола и 2,5 мг эстрона в день. Увеличение выработки эстрогенов и/или чувствительности тканей к ним может происходить в одной из двух локаций:
- В яичках — связано с опухолями или эктопической продукцией хорионического гонадотропина человека (ХГЧ). Последний вариант возникает при внегонадных гоноцитомах, а также при метастазах рака легких, почек и желудочно-кишечного тракта.
- На периферии — связано с повышенной активностью ароматазы при хронических заболеваниях печени, расстройствах пищеварения, гипертиреозе, опухолях надпочечников или семейной гинекомастии.
Физиологическая гинекомастия наблюдается у новорожденных, подростков и пожилых людей. Это состояние, как правило, не требует лечения (кроме случаев избыточной гипертрофии груди). Например, пубертатная гинекомастия (рис. 2) у 90% пациентов проходит самостоятельно в сроки от нескольких недель до трех лет.
Патологическая гинекомастия вызывается увеличением выработки эстрогенов и/или ростом чувствительности тканей к ним, а также снижением продукции андрогенов и/или падением чувствительности тканей к ним. Кроме того, гинекомастия может быть идиопатической, то есть без видимых причин. Этот диагноз ставят после полного обследования пациента, когда выявить провоцирующий фактор не удается.
Причины патологической гинекомастии:
- Травма яичка — поврежденный орган хуже вырабатывает андрогены.
- Вирусный орхит — воспалительный процесс в яичке снижает продукцию андрогенов.
- Врожденная анорхия — отсутствие яичек вносит дисбаланс в связку «антрогены-эстрогены».
- Злокачественные новообразования, повышающие уровень хорионического гонадотропина человека (ХГЧ) в сыворотке.
- Опухоли гипофиза или аномалии, приводящие к гипер- или гипосекреции лютеинизирующего гормона.
- Гипертиреоз — гинекомастия обусловлена повышенной активностью ароматазы и ростом уровня глобулина, связывающего половые гормоны (ГСПГ).
- Хронические расстройства пищеварения — вызывают снижение уровня гонадотропина и тестостерона по сравнению с эстрогенами. Причем после нормализации питания состояние пациента может ухудшаться из-за опережающего роста выработки эстрадиола по сравнению с тестостероном.
- Синдром Клайнфельтера — наследственное заболевание, проявлением которого является наличие маленьких плотных яичек и гинекомастии у мужчин.
- Синдром Каллмана — сочетание гипогонадизма с расстройствами обоняния и недостаточной секрецией гонадотропин-рилизинг гормона (ГнРГ).
Некоторые лекарственные препараты могут вызвать гинекомастию у мужчин — антиандрогены (кетоконазол, финастерид, спиронолактон), цитостатики (метотрексат), антигипертензивные средства (дигоксин, амиодарон), гормональные препараты (производные фенотиазина), противоинфекционные средства (изониазид, метронидазол), наркотики (амфетамины, метадон) и др.
Рис. 1. Различия между нормальной структурой мужской груди (слева) и гинекомастией (справа). При гинекомастии, кроме жировой (fat) и мышечной ткани (muscle), заметна гиперплазированная железистая ткань (glandular tissue) (Mayo Foundation)
Рис. 2. Пубертатная гинекомастия (www.medscape.com)
Клинические проявления
Если говорить в общем, то гинекомастия у мужчин проявляется увеличенной грудью. При этом следует различать истинную гинекомастию и псевдогинекомастию.
Псевдогинекомастия встречается у мужчин, страдающих избыточным весом. В этом случае жировые отложения обнаруживаются только в субареолярной области (вокруг соска), с обеих сторон. Со временем такая грудь не меняет формуили размер, если в жировой ткани не происходит значительного увеличения активности ароматазы — тогда может возникать истинная гинекомастия.
Дифференциальная диагностика этих состояний проводится так. Пациента укладывают на спину, подложив его руки за голову. Затем врач помещает большой и указательный пальцы руки с внешней стороны соска друг напротив друга, как будто хочет его ущипнуть. Далее он начинает медленно сводить пальцы друг с другом — делать «щипок». При истинной гинекомастии в области ареолы будет прощупываться железистая подвижная масса, характерная для женской груди. При псевдогинекомастии подвижная масса не ощущается.
При подозрении на гинекомастию у мужчины следует оценить его внешний вид (евнухоподобный габитус), осмотреть яички (уменьшение в размерах, выраженная асимметрия и др.), найти стигмы хронических заболеваний печени, щитовидной железы или почек.
Принципы лечения
При наличии у мужчины физиологической гинекомастии лечение обычно не требуется, однако грудь диаметром более 4 см может регрессировать не полностью. Пациентам с псевдогинекомастией рекомендуется снизить массу тела путем увеличения двигательной активности и корректировки диеты.
При истинной гинекомастии основные усилия следует направить на поиск причины заболевания. После ее выявления и устранения грудь, как правило, приходит в норму. Однако, как было отмечено в начале статьи, до 25% случаев гинекомастии у мужчин не имеют явных причин.
Лекарственная терапия
Назначение антиэстрогенов может быть полезным при гинекомастии у мужчин. Так, прием кломифена способствовал частичному уменьшению размера груди у 50% пациентов, а у 20% было отмечено полное излечение. Побочные эффекты хотя и редки, но включают в себя проблемы со зрением, сыпь и тошноту. Тамоксифен эффективен при недавно возникшей и болезненной гинекомастии. До 80% пациентов сообщили о частичном или полном разрешении состояния. Побочные эффекты: тошнота и дискомфорт в эпигастрии.
При гинекомастии можно использовать ингибиторы ароматазы. Они блокируют синтез эстрогенов и нормализуют соотношение «эстрогены-андрогены». Достаточно мощным высокоселективным ингибитором ароматазы является анастрозол.
Хирургические методы
Редукционная маммопластика обычно применяется у пациентов с макромастией (объемным увеличением груди), при длительном течении заболевания и в случаях, когда медикаментозная терапия оказалась неэффективной. Оперативное вмешательство также может применяться по эстетическим причинам. Осложнения редукционной маммопластики включают в себя отслаивание тканей из-за локального нарушения кровоснабжения, неровность контура груди, появление гематом и перманентное онемение в области ареолы.
Аппаратные методы
VASER-ассоциированная липосакция — это хирургический метод лечения как истинной, так и ложной гинекомастии. Эта методика использует локальное ультразвуковое воздействие для перевода жировой ткани в эмульсию и последующего ее удаления. VASER — одна из немногих хирургических методик, которую можно относительно безопасно использовать в подкожном слое. Она позволяет не только уменьшать объем при гинекомастии, но также создавать желаемый рельеф в области грудных мышц.
Источник
Гинекомастия
Термин «гинекомастия»происходит от двух греческих слов: gynē, gynaikos — женщина, и mastos — грудь . В эндокринологии под гинекомастией понимают патологическое состояние одной или обеих грудных желез у мужчин, которое проявляется увеличением их размера. Увеличенные грудные железы в диаметре могут быть от сантиметра до десяти сантиметров. Помимо увеличения грудных желез мужчины, как правило, отмечают их уплотнение, ощущение тяжести в зоне их локализации, а также болевые ощущения при ощупывании. В процесс может быть вовлечена одна грудная железа, но в подавляющем большинстве случаев (около 80%) поражаются обе железы. Патологическое состояние иногда подвергается самостоятельному регрессу. В противном случае может понадобиться консервативная терапия, а иногда и оперативное лечение.
Распространенность гинекомастии довольно широка. По данным медицинской статистики больше половины здоровых подростков, около 40% мужчин молодого возраста и около 60% пожилых мужчин сталкиваются с этой патологией. Проблемы, создаваемые этим заболеванием, доставляют наряду с физическим дискомфортом массу сложностей психологического плана.
Виды гинекомастии
Гинекомастия у мужчин может быть двух видов — истинная (физиологическая) гинекомастия и ложная гинекомастия (псевдогинекомастия). В норме мужская грудная железа — рудиментарный орган, содержащий в себе небольшое количество железистой и жировой тканей. Именно поэтому ее называют у мужчин не молочной (как у женщин), а грудной – этим подчеркивается недоразвитие этого органа у мужчин. Если при истинной гинекомастии отмечается увеличение грудных желез за счет разрастания железистой и соединительной ткани, то ложная гинекомастия у мужчин развивается в результате избыточного отложения жировой ткани и часто сопровождает такое заболевание, как ожирение.
Выделяют также симметричную гинекомастию (двустороннюю) и асимметричную гинекомастию (одностороннюю, либо с преобладанием увеличения размера одной из грудных желез).
Выделяют ряд возрастных периодов, для которых характерно развитие физиологической гинекомастии:
1. Гинекомастия новорожденных. Увеличенные грудные железы диагностируют практически у 90% младенцев. Причиной этому служит воздействие женских половых гормонов, которые попадают в организм плода в период вынашивания матерью. Чаще всего к концу первого месяца жизни молочные железы уменьшаются.
2. Гинекомастия подростков. Патология встречается практически у половины мальчиков пубертатного возраста (13-15 лет). Возникает в результате активной гормональной перестройки организма из-за преобладания женских половых гормонов над мужскими. Обычно процесс подвергается регрессу к концу периода полового созревания.
3. Гинекомастия лиц пожилого возраста. Развитие гинекомастии у мужчин в возрасте 55-80 лет специалисты связывают с возрастным снижением выработки тестостерона и вытекающим из этого нарушением баланса женских половых гормонов — эстрогенов. Этот вид гинекомастии встречается особенно часто.
Причины и механизмы развития гинекомастии
На рост и развитие грудных желез непосредственное влияние оказывают эстрогены и пролактин — гормон гипофиза. В организме мужчин в норме содержится не более 0,001% эстрогенов. Если соотношение мужских и женских половых гормонов сместится в силу определенных причин в сторону увеличения эстрогенов (абсолютного или относительного), то, как следствие, можно будет наблюдать понижение чувствительности тканей к действию тестостерона. А эстрогены в свою очередь будут провоцировать интенсивное развитие железистой ткани грудной железы. Такой гормональный дисбаланс может наблюдаться при опухолях желез внутренней секреции (гипофиз, надпочечники, поджелудочная железа), желудка, легких, аденоме простаты, болезни Аддисона и др.
В случае, когда поражается гипофиз, нарушается секреция пролактина, что способствует отложению жира и гипертрофии соединительной ткани грудной железы. Такой механизм развития заболевания возможен при повышении уровня пролактина, обусловленном опухолями гипофиза или гипотиреозом.
Кроме того, истинная гинекомастия может развиться при ряде заболеваний, связанных с нарушением обмена веществ (диффузный токсический зоб, сахарный диабет, ожирение и т.п.), инфекциях и интоксикациях, почечной и сердечно-сосудистой недостаточности. В литературе можно встретить описание случаев развития гинекомастии на фоне приема определенных лекарственных препаратов (кортикостероидов, антидепрессантов, анаболических стероидов, цитостатиков, блокаторов кальциевых каналов и др.), наркотических средств и алкоголя.
В основе развития гинекомастии так или иначе обычно лежит повышение уровня эстрогенов. Оно может быть относительным (когда у пациента изменяется соотношение между андрогенами – мужскими половыми гормонами и эстрогенами – женскими половыми гормонами, при общем нормальном уровне эстрогенов) или абсолютным (когда в крови повышено общее количество эстрогенов).
Истинное повышение уровня эстрогенов в крови, ведущее к развитию гинекомастии, может быть вызвано несколькими различными причинами.
1. Использование пациентом лекарственных препаратов, содержащих женские половые гормоны — эстрогены (например, при лечении рака простаты).
2. Развитие опухоли яичек, возникающей из клеток Лейдига. Эти опухоли способны вырабатывать женский половой гормон – эстрадиол, что впоследствии приводит и к снижению уровня тестостерона крови и общему изменению соотношения женских и мужских половых гормонов в организме пациента.
3. Возникновение опухолей надпочечников, вырабатывающих женские половые гормоны.
4. Возникновение у пациента опухолей, вырабатывающих хорионический гонадотропин человека (ХГЧ). Этот гормон может вырабатываться злокачественными опухолями яичек, либо злокачественными опухолями других органов. Избыточная выработка ХГЧ приводит к стимуляции выработки тестостерона в яичках, а затем избыточные количества поступающего в кровь тестостерона превращаются в жировой ткани пациента в женские половые гормоны – эстрогены, которые и приводят к развитию гинекомастии.
Относительное повышение уровня эстрогенов в крови также часто является причиной развития гинекомастии. Причинами изменения баланса (соотношения) между эстрогенами и андрогенами являются чаще всего следующие состояния.
1. Снижение выработки тестостерона в пожилом возрасте с подавлением половой функции и появлением преобладания действия эстрогенов.
2. Первичный гипогонадизм – врожденное нарушение половой функции у мужчин. Одной из его причин является, например, синдром Клайнфельтера.
3. Активное питание пациентов после длительного периода ограничения в пище. Подобное возобновление питания после периода голода достоверно часто приводит к появлению симптомов гинекомастии.
4. Проведение хронического гемодиализа в связи с развитием хронической болезни почек (хронической почечной недостаточности) V стадии. При проведении гемодиализа у пациентов снижается уровень тестостерона и повышается уровень эстрогенов, что может быть причиной появления гинекомастии. У пациентов этой группы может повышаться также и уровень пролактина крови.
5. Развитие недостаточности функции печени. Снижение активности печени вследствие различных причин (интоксикация, злоупотребление алкоголем, хронический вирусный гепатит, цирроз печени) приводит к уменьшению переработки мужских половых гормонов в печени. Неутилизированные мужские половые гормоны при этом проходят химические преобразования в крови, вследствие чего они превращаются в эстрогены (женские половые гормоны). Изменение баланса половых гормонов и приводит к развитию гинекомастии.
6. Усиление активности щитовидной железы (тиреотоксикоз). У многих пациентов с повышением уровня гормонов щитовидной железы Т3 и Т4 в крови одновременно отмечаются и симптомы гинекомастии.
7. Гинекомастия может встречаться также и у пациентов, пораженных вирусом иммунодефицита человека.
Важное значение имеет гинекомастия, вызванная приемом лекарственных препаратов, изменяющих баланс половых гормонов в организме мужчины в сторону преобладания женских половых гормонов. Гинекомастия может вызываться приемом амиодарона, блокаторов кальциевых каналов нифедипина, дилтиазема, верапамила, психотропных веществ (диазепама, амфетаминов, антидепрессантов), циметидина, цитостатиков, флутамида, эстрогенных препаратов, изониазида, кетоконазола, метронидазола, верошпирона (спиронолактона).
Стадии развития гинекомастии
Течение гинекомастии можно условно разделить на три стадии:
1. Развивающаяся гинекомастия — начальная стадия, продолжающаяся на протяжении
4-5 месяцев. Применение консервативной терапии может способствовать возврату грудных желез до прежних размеров.
2. Промежуточная стадия гинекомастии, длительность которой составляет от 4-х до 12-ти месяцев. В этот период происходит процесс созревания ткани железы. Регресс процесса наблюдается в крайне редких случаях.
3. Фиброзная стадия. В этой стадии отмечается появление зрелой соединительной ткани, а также отложение жировой ткани вокруг железистой. Обратное развитие процесса практически невозможно.
Признаки гинекомастии
При гинекомастии грудные железы у мужчин увеличиваются в диаметре до 10-15 см, а масса их достигает 150 г. Наряду с общей гипертрофией железы увеличивается и сосок, ареола которого приобретает резкую пигментацию, а диаметр расширяется до нескольких сантиметров. В ряде случаев больные предъявляют жалобы на выделения из соска и их повышенную чувствительность, доставляющую чувство дискомфорта при ношении одежды.
Если гинекомастия развивается вследствие нарушения гормонального равновесия из-за гормонально активных опухолей, то отмечается стремительный рост грудных желез, сопровождающийся чувством давления и распирания, а также болезненными ощущениями. В случаях, когда развитие гинекомастии у мужчин вызвано увеличением секреции пролактина в гипофизе, у таких больных в качестве сопутствующей патологии отмечается импотенция, снижение числа подвижных сперматозоидов в сперме и симптоматика поражения центральной нервной системы.
Как выявить гинекомастию?
Постановка диагноза складывается из сбора информации о жизни пациента (анамнеза) и оценки результатов физикальных, лабораторных и инструментальных способов исследования.
Из данных о жизни пациента и о течении болезни особую ценность представляют данные семейного и лекарственного анамнеза (наследственные заболевания в семье, информация о приеме лекарственных препаратов, особенно требовавших длительного приема), а также сведения о длительности и динамике увеличения грудных желез.
Физикальное обследование больных включает в себя осмотр и пальпацию (ощупывание) грудных желез, органов брюшной полости, половых органов, а также оценку степени развития вторичных половых признаков. При подозрении на гинекомастию обязательна консультация эндокринолога! Это правило является обязательным – хотя лечением гинекомастии занимаются маммологи, без консультации опытного эндокринолога ведение пациента с гинекомастией невозможно.
Лабораторные методы диагностики данного заболевания включают проведение обязательного спектра лабораторных анализов, который включает в себя биохимический анализ крови (определение показателей печеночных трансаминаз – АЛТ, АСТ, билирубина, креатинина, мочевины и др.), анализы на содержание в крови женских и мужских половых гормонов (эстрадиол, тестостерон, ДГЭА-сульфат, фолликулостимулирующего гормона, лютеинизирующего гормона), гормонов щитовидной железы – ТТГ, Т4 св., Т3 св., пролактина, а также ХГЧ (хорионического гонадотропина человека). Проводится исследование ПСА (простатоспецифического антигена) для исключения опухоли предстательной железы.
В качестве дополнительных методов исследования, при подозрении на опухолевые поражения, проводят компьютерную томографию рекомендуемых врачом органов (прежде всего — надпочечников), а также магнитно-резонансную томографию гипофиза.
Для определения истинности или ложности гинекомастии, а также для исключения опухолевого процесса в грудной железе проводят ультразвуковое исследование грудных желез и подмышечных лимфоузлов. В обязательном порядке проводится УЗИ щитовидной железы.
Гинекомастию у мужчин следует дифференцировать с раком грудной железы, для которого характерны изменения кожи железы, втягивание соска и кровянистые выделения из него, уплотнения в грудной железе, фиксацию грудной железы к подлежащим мышцам, а также увеличение подмышечных лимфатических узлов. При подозрении на рак рекомендуется проведение маммографии и биопсии грудных желез под контролем УЗИ.
Как лечить гинекомастию?
Физиологические виды гинекомастии чаще всего не нуждаются в коррекции лекарственными препаратами, а с течением времени нередко самостоятельно исчезают.
Гинекомастия у подростков обычно исчезает в течение 2-3 месяцев после выявления в связи с увеличением выработки тестостерона в процессе полового созревания.
Патологическая гинекомастия устраняется лечением основного заболевания, вызвавшего гипертрофию грудных желез (например, проводится лечение тиреотоксикоза – избыточной функции щитовидной железы, после чего устраняется и вызванная тиреотоксикозом гинекомастия). Для уменьшения количества эстрогенов в организме мужчин используют антиэстрогенную терапию препаратом тамоксифен — блокатором воздействия эстрогенов на грудные железы, а также препаратами тестостерона (сустанон, омнадрен), либо хорионическим гонадотропином (ХГЧ).
Если гинекомастия вызвана приемом медикаментов, после их отмены она подвергается регрессу.
Патологическая гинекомастия после длительного голодания и последующего возобновления кормления лечения обычно не требует и проходит сама после нормализации режима питания пациента.
Длительно существующая гинекомастия может эффективно лечиться гормональными препаратами, подавляющими концентрацию эстрогенов, такими как кломифен, тамоксифен, даназол. Если процесс длится у взрослых более двух лет, а также при отсутствии эффективности консервативной терапии, нередко прибегают к помощи пластической хирургии, удаляя избытки жировой и железистой тканей грудной железы оперативным способом.
Операция по удалению грудной железы может применяться и у подростков при сохранении увеличения грудной железы свыше 5 см в течение более чем 3 лет. Подобная операция не является строго необходимой с клинической точки зрения и носит больше косметический характер, однако для того, чтобы у подростка не развились психологические комплексы, связанные с собственным телом, большинство родителей настаивают на её проведении.
Лечение ложной гинекомастии заключается прежде всего в коррекции массы тела, после чего решается вопрос об оперативном вмешательстве.
Лечение гинекомастии без операции неэффективно также в случаях, если патологический процесс вызван опухолевым поражением грудной железы. В этом случае хирургическое вмешательство неизбежно, и заключается оно в иссечении избыточных тканей грудной железы и восстановлении её контура. Операция по удалению гинекомастии — мастэктомия — хорошо переносится пациентами мужского пола, и не предполагает длительного пребывания в госпитальных условиях.
После удаления гинекомастии на протяжении нескольких недель рекомендуется носить утягивающее белье, которое способствует сокращению кожи и формированию нового мышечного контура. Ограничения в физических нагрузках могут продолжаться в течение месяца.
Первое УЗИ области операции проводят через 2 месяца, в дальнейшем (при нормальных результатах первого УЗИ) исследование повторяют каждые 6 месяцев.
Где лечить гинекомастию и у какого специалиста?
Наиболее разумной тактикой лечения гинекомастии является обращение в специализированный центр эндокринологии и эндокринной хирургии, где ведут прием маммолог и эндокринолог. Маммолог в таком случае проведен тщательное УЗИ грудных желез и выяснит их размеры, при необходимости выполнит пункцию грудных (молочных) желез. Эндокринолог при этом проведет подробное обследование пациента с целью исключения сопутствующих гормональных нарушений, опухолевых процессов, побочных эффектов лекарственных средств. Маммолог в случае необходимости оперативного лечения по удалению гинекомастии самостоятельно проведет хирургическое вмешательство – таким образом, на всех этапах диагностики и лечения пациент будет находиться под контролем одних и тех же специалистов. Вместе эти специалисты помогут пациенту не только избавиться от увеличения грудных желез, но и выяснить причину развития этого заболевания.
Северо-Западный центр эндокринологии проводит лечение гинекомастии с участием следующих специалистов:
 | Любимов Михаил Владимирович, хирург-маммолог, кандидат медицинских наук, доцент кафедры хирургии Санкт-Петербургского государственного педиатрического медицинского университета. Проводит УЗИ молочных и грудных желез, пункцию опухолей молочных и грудных желез. |
| | Русаков Владимир Федорович, терапевт-эндокринолог, кандидат медицинских наук, доцент кафедры терапии усовершенствования врачей с курсом эндокринологии, член Российской ассоциации эндокринологов. Проводит УЗИ щитовидной железы |
 | Ишейская Мария Сергеевна, терапевт-эндокринолог, член Российской ассоциации эндокринологов. Проводит УЗИ щитовидной железы |
 | Быченкова Елизавета Вадимовна, терапевт-эндокринолог, член Российской ассоциации эндокринологов, Европейской тиреологической ассоциации. Проводит УЗИ щитовидной железы |
Для записи на консультации специалистов центра необходимо позвонить по телефонам филиалов Северо-Западного центра эндокринологии:
— Петроградский филиал (Санкт-Петербург, Кронверкский пр., д. 31, 200 метров от станции метро «Горьковская», тел. 498-10-30, с 7.30 до 20.00, без выходных);
— Приморский филиал (Санкт-Петербург, ул. Савушкина, д. 124, корп. 1, 250 метров направо от станции метро «Беговая», тел. 565-11-12, с 7.30 до 20.00, без выходных);
— Выборгский филиал (г. Выборг, пр. Победы, д. 27А, тел. 36-306, с 7.30 до 20.00, без выходных).
Молочные железы – строение и функция
Молочные железы (их еще называют грудными железами) встречаются только у млекопитающих. У человека молочные железы есть и у женщин, и у мужчин. Различия в строении молочных желез начинают проявляться только в период полового созревания
Анализы в СПб
Одним из важнейших этапов диагностического процесса является выполнение лабораторных анализов. Чаще всего пациентам приходится выполнять анализ крови и анализ мочи, однако нередко объектом лабораторного исследования являются и другие биологические материалы.
Анализ на гормоны щитовидной железы
Анализ крови на гормоны щитовидной железы — один из наиболее важных в практике работы Северо-Западного центра эндокринологии. В статье Вы найдете всю информацию, с которой необходимо ознакомиться пациентам, собирающимся сдать кровь на гормоны щитовидной железы
Консультация эндокринолога
Специалисты Северо-Западного центра эндокринологии проводят диагностику и лечение заболеваний органов эндокринной системы. Эндокринологи центра в своей работе базируются на рекомендациях Европейской ассоциации эндокринологов и Американской ассоциации клинических эндокринологов. Современные диагностические и лечебные технологии обеспечивают оптимальный результат лечения.
Биопсия молочной железы (пункция молочной железы)
Биопсия молочной железы позволяет оценить строение объемных образований молочных желез, вовремя выявить злокачественные опухоли молочной железы, определить наличие фиброзно-кистозной мастопатии
УЗИ молочных желез
В Северо-Западном центре эндокринологии УЗИ молочных желез проводится не только врачами ультразвуковой диагностики, но и профессиональным маммологом-эндокринологом, имеющим также специализацию по ультразвуковой диагностике и онкологии. Подобная квалификация позволяет обеспечивать наибольшую точность исследования
Консультация маммолога
Областью деятельности врача-маммолога является диагностика и лечение заболеваний молочных желез. Среди наиболее распространенных видов таких заболеваний: мастопатия, мастит, фиброаденома молочной железы, киста молочной железы, рак молочной железы, различные виды деформаций молочных желез
Консультация детского эндокринолога
Очень часто на прием к специалистам Северо-Западного центра эндокринологии обращаются пациенты, не достигшие 18 лет. Для них в центре работают специальные врачи – детские эндокринологи
УЗИ органов мошонки и яичек
УЗИ органов мошонки и яичек – один из наиболее эффективных способов обследования половой системы мужчин, включая яички, семенные канатики и придатки
Отзывы
Истории пациентов
Видеоотзывы: опыт обращения в Северо-Западный центр эндокринологии
Источник