- Метрид (0,5%)
- Инструкция
- Торговое название
- Международное непатентованное название
- Лекарственная форма
- Состав
- Описание
- Фармакотерапевтическая группа
- Фармакологические свойства
- Показания к применению
- Способ применения и дозы
- Метрит
- Общие сведения
- Классификация метрита
- Причины метрита
- Симптомы метрита
- Диагностика и лечение метрита
Метрид (0,5%)
Инструкция
Торговое название
Международное непатентованное название
Лекарственная форма
Раствор для инфузий, 0.5 % 100 мл
Состав
100 мл раствора содержат
активное вещество: метронидазол 500 мг,
вспомогательные вещества: натрия хлорид, кислота лимонная моногидрат, динатрия гидрофосфат безводный, вода для инъекций.
Описание
Прозрачный бесцветный или светло-желтого цвета раствор
Фармакотерапевтическая группа
Антибактериальные препараты для системного использования. Другие антибактериальные препараты. Производные имидазола. Метронидазол
Код АТХ J01XD01
Фармакологические свойства
Фармакокинетика
После внутривенного введения в дозе 500 мг в течение 20 мин максимальная концентрация в сыворотке крови через 1 ч составляет 35,2 мкг/мл, через 4 ч – 33,9 мкг/мл, через 8 ч – 25,7 мкг/мл; минимальная концентрация при последующем введении – 18 мкг/мл. При внутривенном введении максимальная концентрация достигается через 30-60 мин, терапевтическая концентрация сохраняется в течение 6-8 ч. При нормальном желчеобразовании концентрация метронидазола в желчи после внутривенного введения может значительно превышать концентрацию в плазме.
Связывание с белками плазмы – 10-20%. Объем распределения у взрослых – 0,55 л/кг, у новорожденных – 0,54-0,81 л/кг.
Метронидазол обладает высокой проникающей способностью. Достигает бактерицидных концентраций в легких, почках, печени, мозге, коже, спинномозговой жидкости, желчи, слюне, амниотической жидкости, полости абсцессов, вагинальном секрете, семенной жидкости, грудном молоке. Проникает через гематоэнцефалический барьер, проходит через плацентарный барьер.
Метаболизируется (около 30-60%) путем гидроксилирования, окисления и глюкуронирования. Основной метаболит – 2 оксиметронидазол – оказывает противопротозойное и противомикробное действие.
Выводится почками (60-80%), 20% — в неизмененном виде; через кишечник выводится 6-15%. Период полувыведения – 8 ч (6-12 ч). Почечный клиренс – 10,2 мл/мин.
Фармакокинетика в особых клинических случаях
При алкогольном поражении печени период полувыведения составляет 18 ч (10-29 ч), у новорожденных, родившихся при сроке беременности 28-30 недель – 75 ч, при сроке 32-35 недель – 35 ч, при сроке 36-40 недель – 25 ч.
У больных с нарушением функции почек после повторного введения может наблюдаться кумуляция метронидазола в сыворотке крови.
Фармакодинамика
Противопротозойный и противомикробный препарат, производное 5-нитроимидазола. Механизм действия заключается в биохимическом восстановлении 5-нитрогруппы внутриклеточными транспортными протеинами анаэробных микроорганизмов и простейших. Восстановленная 5-нитрогруппа взаимодействует с ДНК, ингибируя его синтез, что ведет к гибели бактерий.
Препарат активен в отношении простейших: Trichomonas vaginalis, Entamoeba histolytica, Gardnerella vaginalis, Giardia intestinalis, Lamblia spp.; анаэробных бактерий: Bacteroides spp. (в т.ч. Bacteroides fragilis, Bacteroides distasonis, Bacteroides ovatus, Bacteroides thetaiotaomicron, Bacteroides vulgatus), Fusobacterium spp., Veillonella spp., Prevotella spp. (Prevotella bivia, Prevotella buccae, Prevotella disiens), Eubacterium spp., Clostridium spp., Peptococcus spp., Peptostreptococcus spp. Минимальная подавляющая концентрация для этих штаммов составляет 0,125-6,25 мкг/мл.
В сочетании с амоксициллином проявляет активность в отношении Helicobacter pylori (амоксициллин подавляет развитие резистентности к метронидазолу).
К препарату устойчивы аэробные микроорганизмы и факультативные анаэробы, но в присутствии смешанной флоры (аэробы и анаэробы) метронидазол действует синергически с антибиотиками, эффективными против аэробов.
Препарат увеличивает чувствительность опухолей к облучению, оказывает дисульфирамоподобное действие, стимулирует репаративные процессы.
Показания к применению
Лечение инфекционно-воспалительных заболеваний, вызванных чувствительными к препарату возбудителями, том числе:
тяжелые формы печеночного и кишечного амебиаза
инфекции костей и суставов, в том числе остеомиелит
инфекции центральной нервной системы, в том числе менингит, абсцесс головного мозга
некротизирующая пневмония, эмпиема, абсцесс легких
инфекции брюшной полости, в том числе перитонит, абсцесс печени
инфекции органов малого таза (эндометрит, эндомиометрит, абсцесс фаллопиевых труб и яичников, инфекции свода влагалища после хирургических вмешательств)
инфекции кожи и мягких тканей
сепсис, газовая гангрена
в качестве радиосенсибилизирующего средства при лучевой терапии (в случаях, когда резистентность опухоли обусловлена гипоксией в клетках опухоли)
профилактика и лечение послеоперационных инфекций (особенно после операций на ободочной кишке, околоректальной области, аппендэктомии, гинекологических вмешательств)
Способ применения и дозы
Препарат предназначен для внутривенных инфузий.
Взрослым и детям старше 12 лет препарат назначают в начальной дозе 0,5-1 г (длительность инфузии 30-40 мин). Затем каждые 8 ч по 500 мг со скоростью 5 мл/мин. При хорошей переносимости после первых 2-3 инфузий переходят на струйное введение. Курс лечения – 7 дней. Максимальная суточная доза – 4 г. По показаниям переходят на поддерживающий прием внутрь в дозе по 400 мг 3 раза в сутки.
Детям в возрасте до 12 лет назначают по той же схеме в разовой дозе 7,5 мг/кг (1,5 мл).
При гнойно-септических заболеваниях обычно проводят 1 курс лечения.
В профилактических целях взрослым и детям старше 12 лет назначают капельно по 0,5-1 г накануне операции, в день операции и на следующий день – 1,5 г в сутки (по 500 мг каждые 8 ч). Через 1-2 дня переходят на поддерживающую терапию (прием метронидазола внутрь).
Для пациентов с хронической почечной недостаточностью (при КК менее 30 мл/мин) и/или с печеночной недостаточностью максимальная суточная доза составляет 1 г (при кратности введения 2 раза в сутки).
В качестве радиосенсибилизирующего средства препарат вводят внутривенно капельно, из расчета 160 мг/кг или 4-6 г/м2 поверхности тела за 0,5-1 ч до начала облучения. Применяют перед каждым сеансом облучения в течение 1-2 недель. В оставшийся период радиотерапии метронидазол не применяют. Максимальная разовая доза – 10 г, курсовая – 60 г.
Источник
Метрит
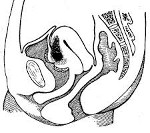
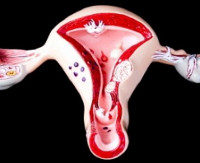
Метрит – воспалительный процесс в мышечном слое матки (миометрии), протекающий в острой либо хронической форме. Течение метрита сопровождается выделениями из половых путей (слизистыми, гнойными, кровянистыми), болями в нижней части живота, маточными кровотечениями и нарушениями менструального цикла, общеинфекционной симптоматикой. При диагностике этиологии и формы метрита учитываются данные бимануального исследования и гинекологического УЗИ, результаты анализов крови и влагалищных мазков. В острой фазе метрита назначается покой, холод на низ живота, антибиотики, утеротоники, болеутоляющие; при хроническом течении – физиотерапия, гирудотерапия, внутриматочные орошения.
Общие сведения
Метрит (миометрит, мезометрит) – воспалительное заболевание матки, протекающее с поражением ее мышечной оболочки. Метрит может иметь инфекционное или асептическое происхождение. В изолированной форме встречается редко, чаще протекает в виде метроэндометрита с одновременным вовлечением в воспалительный процесс слизистой оболочки – эндометрия. При осложненном течении возможно развитие периметрита, пельвиоперитонита, пиометры, абсцесса и гангрены матки. У части пациенток метрит может послужить причиной маточной формы бесплодия у женщин. Учитывая серьезность прогноза и высокий риск возникновения потенциальных осложнений, поиск путей профилактики и эффективного лечения метрита являются приоритетными задачами для практической гинекологии.
Классификация метрита
Выделяют три клинических варианта метрита – острый, подострый и хронический. Воспалительный процесс при метрите может протекать в нескольких формах: катаральной, гнойно-катаральной, некротической и гангренозной, которые различаются клиническими проявлениями и прогнозом.
В качестве самостоятельной формы выделяют острый пуэрперальный (послеродовой) метрит. С учетом патологоанатомических изменений послеродовой метрит подразделяется на флегмонозный (с диффузной инфильтрацией всего межмышечного пространства), тромбофлебитический (метротромбофлебит, воспаление и тромбоз вен матки) и лимфангоитический (воспаление лимфатических сосудов матки).
При неосложненном течении метрита воспаление ограничено мышечной оболочкой. Осложненные формы развиваются в случае перехода воспаления на серозную или слизистую оболочки либо распространении инфекции за пределы матки (септический метрит).
Причины метрита
Этиология инфекционного метрита в большинстве случаев связана с бактериальной флорой. Первостепенную роль в развитии патологии играют неспецифические микробные патогены: стрептококк, стафилококк, кишечная палочка, протей, анаэробные бактерии. Кроме этого, этиоагентами могут выступать возбудители специфических инфекций: микобактерии туберкулеза, гонококк, микоплазма. Острый метрит может наблюдаться при кори, дифтерии, тифе, холере и пр. Довольно часто при бактериологическом исследовании мазков из половых путей высеваются микробные ассоциации.
Занос возбудителей в полости матки обычно происходит восходящим путем во время менструации, введения внутриматочного контрацептива, аборта, лечебно-диагностического выскабливания. Развитию инфекционного метрита часто предшествует кольпит, цервицит, эндометрит. Возможно гематогенное распространение инфекции на матку (например, при пиелонефрите, ангине и других экстрагенитальных заболеваниях), а также непосредственный (контактный) переход инфекции с рядом расположенных органов (при аппендиците, туберкулезе маточных труб и др.).
Послеродовой метрит обычно развивается на фоне слабости родовой деятельности, длительного безводного периода, кровотечения, задержки частей плаценты в полости матки. Асептический метрит возникает без участия инфекционных агентов; чаще всего ему предшествует ушиб матки или введение в ее полость раздражающих химических веществ.
Острый метрит сопровождается увеличением матки (утолщением ее стенок, расширением полости) и размягчением консистенции. На разрезе миометрий отечен, разрыхлен, имеет розово-красную окраску, пронизан сетью расширенных лимфатических и кровеносных сосудов. При микроскопическом исследовании ткани определяется ее лейкоцитарная инфильтрация, дистрофия эндометриальных желез.
Симптомы метрита
Клинический симптомокомплекс острого метрита слагается из общеинфекционной и местной симптоматики. Заболевание обычно манифестирует бурно, спустя 3-4 суток после внутриматочного вмешательства. Признаками инфекционно-воспалительного процесса в организме являются повышенная t° тела, апатия, слабость, отсутствие аппетита, головные боли.
Характерными местными симптомами служат бели из половых путей, кровотечения, болевой синдром. Характер выделений позволяет дифференцировать различные формы острого метрита. При катаральном метрите бели обильные, слизистые, без запаха. Гнойно-катаральное воспаление сопровождается слизисто-гнойными выделениями с примесью крови, также не имеющими специфического запаха. Для некротического метрита типично появление коричневых выделений, содержащих мелкие фрагменты ткани; выделения имеют неприятный, отталкивающий запах. При наиболее тяжелой – гангренозной форме метрита выделения из влагалища имеют красно-бурый цвет с пузырьками газа и крайне зловонный запах.
В покое пациентку беспокоят боли внизу живота, в проекции крестца и в глубине таза. При пальпации матка увеличена в размерах и резко болезненна. На фоне острого метрита нередко развиваются ациклические маточные кровотечения. Заболевание может сопровождаться оофоритом и аднекситом.
При хроническом метрите все признаки воспаления выражены умеренно, Выделения из влагалища необильные, чаще серозные. Матка немного увеличена в размерах, плотная, но безболезненная. Болевой синдром выражен непостоянно, периодически возникают тянущие боли над лобком или в крестце. При данной форме метрита на первый план чаще выходят симптомы, нарушения менструальной функции: нерегулярные менструации, меноррагии, гипоменорея, ановуляторные циклы, межменструальные кровотечения.
Послеродовой метрит развивается на 3-7 день после родов. Заболевание начинается с озноба и высокого подъема температуры (38,5-40°С), значительного ухудшения общего состояния. Лохии имеют темно-красный цвет, содержат примесь гноя, их количество уменьшено. Может иметь место атония кишечника, задержка стула и газов, болезненность при мочеиспускании. При влагалищном исследовании определяется увеличенная, плохо сокращенная, болезненная матка, шейка матки раскрыта и пропускает палец даже через 9 суток после родов. Спустя 2-2,5 недели температура снижается до субфебрилитета, объем лохий сначала увеличивается, затем уменьшается, выделения становятся серозно-гнойными или гнойными. Продолжительность послеродового метрита составляет 3-4 недели.
Тяжелыми, угрожающими не только репродуктивному здоровью, но и жизни пациентки осложнениями метрита, могут выступать абсцесс матки, гангрена матки, пельвиоперитонит, перитонит, сепсис.
Диагностика и лечение метрита
Алгоритм диагностики метрита предполагает оценку анамнеза и жалоб, проведение гинекологического осмотра, УЗИ органов малого таза, общеклинических и микробиологических анализов. При сборе сведений гинеколог обращает внимание на недавно перенесенные внутриматочные манипуляции, роды, связь воспаления матки с половыми и экстрагенитальными инфекциями. Данные влагалищного исследования разнятся в зависимости от остроты процесса и формы метрита. Общими признаками воспаления являются увеличение размеров матки и наличие патологических выделений из цервикального канала. Получить объективную оценку толщины и структуры мышечного слоя возможно во время гинекологического УЗИ. Из тестов лабораторной диагностики при метрите наибольшее значение имеют общеклинические анализы крови и мочи, мазок на флору, бактериологический посев влагалищных выделений, ПЦР-исследование.
Лечение острого и послеродового метрита — стационарное. Назначается постельный режим и холод на низ живота. Проводится активная системная антибиотикотерапия полусинтетическими пенициллинами, цефалоспоринами и другими препаратами с учетом чувствительности выделенных микроорганизмов; осуществляются дезинтоксикационные мероприятия, применяется адекватное обезболивание. Для стимуляции сократительной способности матки используются утеротонические средства. Под врачебным контролем выполняется промывание полости матки растворами антисептиков.
В случае обнаружения в полости матки остатков плодного яйца или частей плаценты производится их удаление с помощью вакуум-аспирации или выскабливания слизистой матки. При наиболее тяжелых формах метрита для предупреждения септических осложнений и профузного кровотечения проводится хирургическое удаление матки — надвлагалищная ампутация матки или гистерэктомия.
В лечении хронического метрита важная роль отводится физиотерапии (ультразвук, электрофорез, диатермия, озокеритотерапия, грязелечение), курортному лечению. С целью нормализации менструальной функции решается вопрос о назначении гормонотерапии. Профилактика острых и хронических метритов — предупреждение проникновения патогенных микроорганизмов в полость матки при внутриматочных манипуляциях, защита от ИППП, рациональное ведение родов, своевременная санация инфекционных очагов. Прогноз в отношении репродуктивной функции у пациенток, перенесших метрит, весьма осторожный. Возможно развитие вторичного бесплодия на фоне атрофии эндометрия, ановуляции, спаечного процесса в маточных трубах.
Источник