Эффективность лозартана у больных артериальной гипертонией с гипертрофией миокарда левого желудочка
Н.М. Чихладзе, Т.А. Сахнова, Е.В. Блинова, Е.Б. Яровая, И.Е. Чазова
Институт кардиологии им. А.Л.Мясникова ФГУ РК НПК Минздравсоцразвития РФ, Москва
Развитие гипертрофии миокарда левого желудочка (ГЛЖ) у больных артериальной гипертонией (АГ) ассоциируется с повышенным риском сердечнососудистой заболеваемости и смертности. Ранняя диагностика ГЛЖ у больных АГ важна для стратификации риска развития сердечно-сосудистых осложнений и обоснования тактики лечения. Электрокардиографическое (ЭКГ) исследование на протяжении почти столетия остается одним из основных методов диагностики ГЛЖ. За это время было предложено множество ЭКГ-критериев ГЛЖ – от простых вольтажных пороговых значений до сложных формул и балльных систем [1]. В целом обычно используемые ЭКГ-критерии ГЛЖ отличаются высокой специфичностью и относительно небольшой чувствительностью при выявлении ГЛЖ методом эхокардиографии (ЭхоКГ) или по анатомическим данным. Вместе с тем в ряде исследований обоснована прогностическая значимость ЭКГ-критериев ГЛЖ в определении повышенного риска сердечно-сосудистой заболеваемости и смертности [2, 3]. Одни из первых данных о влиянии ЭКГ-признаков ГЛЖ на прогноз были получены во Фрамингемском исследовании. В ходе этого исследования было показано, что наличие ЭКГ-признаков ГЛЖ приводит к трехкратному увеличению риска смерти, а также значительному увеличению риска сердечно-сосудистых осложнений (ишемическая болезнь сердца, инфаркт миокарда, сердечная недостаточность, инсульт, внезапная смерть [4].
В научной литературе представлены результаты, свидетельствующие об обратном развитии ГЛЖ на фоне антигипертензивной терапии, что сопряжено со снижением риска развития неблагоприятных сердечно-сосудистых исходов. Приведены результаты исследований, в которых обоснована эффективность препаратов, блокирующих эффекты ангиотензина II (АТ II), продемонстрировано кардиопротективное действие блокаторов АТ1-рецепторов (БРА), обусловленное не только снижением системного артериального давления (АД), но и прямым антипролиферативным действием на кардиомиоциты и фибробласты миокарда. Прогностическая значимость ЭКГ-критериев ГЛЖ представлена в исследовании LIFE, в котором оценивался эффект БРА лозартана в сопоставлении с β-адреноблокатором по влиянию на АД, обратное развитие ГЛЖ и конечные сердечно-сосудистые исходы [5]. Продемонстрированы преимущества лозартана в предотвращении сердечно-сосудистых заболеваний и смертности у больных АГ и ЭКГ по критериями ГЛЖ.
Доступность регистрации ЭКГ в амбулаторных условиях, возможность применения ЭКГ-критериев ГЛЖ для выявления ее признаков и анализа их в динамике на фоне антигипертензивной терапии БРА лозартаном послужили основанием для данного исследования.
Цель предпринятого нами исследования ЭЛЛА-ГЛЖ (Эффективность препаратов Лозап и Лозап Плюс у пациентов с Артериальной гипертонией и ГЛЖ) – проведение скрининга в условиях поликлинической практики с использованием ЭКГ-критериев ГЛЖ у больных АГ для выявления ГЛЖ и оценки в динамике на протяжении 12 мес эффективности лозартана по влиянию на АГ и ГЛЖ.
Материалы и методы исследования
Скрининговому обследованию были подвергнуты 557 больных с ранее леченой и нелеченой АГ. Критерии включения в исследование: уровень АД, ≥140 и/или 90 мм рт. ст., ЭКГ-признаки ГЛЖ по критерию Соколова–Лайона и/или корнельскому произведению. По результатам скрининга ЭКГ-признаки ГЛЖ были выявлены у 155 из 557 больных АГ. Все пациенты с выявленными признаками ГЛЖ были включены в дальнейшее исследование.
Критериями исключения из исследования служили:
- аллергические реакции или кашель, возникающие на фоне приема препаратов из группы БРА или ингибиторов АПФ;
- беременность;
- ИМ или острое нарушение мозгового кровообращения давностью менее 6 мес;
- двусторонний стеноз почечных артерий или стеноз почечной артерии единственной почки.
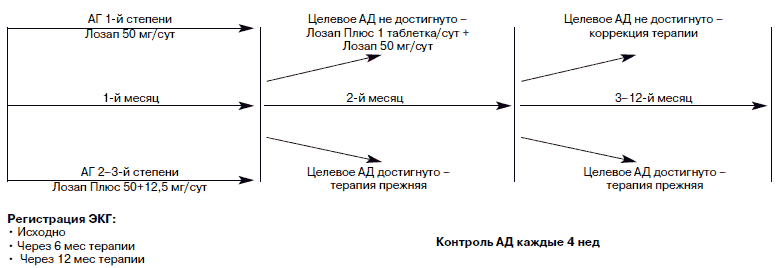
В соответствии с протоколом исследования (рис. 1.) пациенты получали лозартан в виде монотерапии (Лозап, Zentiva, Чехия) или фиксированную комбинацию Лозап 50 мг + гидрохлоротиазид 12,5 мг (Лозап Плюс). Выбор тактики лечения (монотерапия или комбинированное лечение) основывался на уровне АД: при АГ 1-й степени назначали Лозап в дозе 50 мг в день, при АГ 2–3-й степени – Лозап Плюс 1 раз в день. При отсутствии достижения целевого уровня АД (АД 140/90 мм рт. ст.) к терапии присоединяли другие антигипертензивные препараты длительного действия из групп антагонистов кальция, β-адреноблокаторов и препаратов центрального действия. На последующих визитах с интервалом в 4 нед (всего 13 визитов на протяжении 12 мес исследования), при необходимости проводили коррекцию терапии до достижения целевого уровня АД.
Рис. 1. Схема исследования.
Измерение АД у пациентов проводили в положении сидя, после предварительного отдыха в течение 10 мин. Были выполнены три измерения на одной и той же руке с интервалом в 2 мин, после чего вычисляли среднее значение АД.
Регистрацию ЭКГ проводили исходно и в динамике через 6 и 12 мес лечения. Все ЭКГ, снимаемые при скрининге исходно и в динамике, анализировали с целью выявления признаков ГЛЖ в институте кардиологии им. А.Л.Мясникова.
ЭКГ регистрировались со скоростью 50 мм/с в масштабе 1 мВ=1 см и оценивались двумя независимыми экспертами, незнакомыми с клинической информацией. Продолжительность комплекса QRS измеряли с точностью до 10 мс, а амплитуды зубцов R в отведениях aVL, V5, V6 и зубцов S в отведениях V1 и V3 – с точностью до 1 мм (0,1 мВ).
Показатель Соколова–Лайона вычисляли как сумму зубца S в отведении V1 и зубца R в отведении V5 или V6 (выбирали отведение, где амплитуда зубца R была больше). Корнельский показатель вычисляли как сумму зубца R в отведении aVL и зубца S в отведении V3. Корнельское произведение вычисляли как произведение корнельского показателя и продолжительности QRS, при этом вводилась поправка на пол: у женщин к значению корнельского показателя прибавляли 6 мм.
ЭКГ-признаком ГЛЖ считалось выполнение по крайней мере одного из двух критериев: показатель Соколова–Лайона более 38 мм и/или корнельское произведение более 2440 мм х мс. Наличие или отсутствие синдрома напряжения (strein pattern) определялось визуально. Синдром напряжения диагностировали при наличии косонисходящего выпуклостью вверх снижения сегмента ST и асимметричных отрицательных зубцов Т, направленных противоположно комплексу QRS, в отведениях I, aVL, V5 и/или V6.
В динамике были проанализированы ЭКГ у 111 из 155 больных с исходной ГЛЖ на протяжении 6 мес лечения, которые составили 1-ю группу, в которой для анализа были доступны все исследуемые параметры на всех визитах на протяжении 6 мес наблюдения. У 55 из них динамика АД и данные ЭКГ проанализированы по результатам всех визитов на протяжении 12 мес лечения. Эти пациенты составили 2-ю группу.
Критерии оценки эффективности проводимой терапии – нормализация уровня АД (менее 140/90 мм рт. ст.) по данным офисных измерений, положительная динамика ЭКГ-признаков ГЛЖ.
Статистическую обработку результатов проводили с использованием пакетов статистических программ STATISTICA 8.0 и SPSS 13.0.
Для каждой из непрерывных величин в зависимости от типа распределения приведены либо среднее (M) и стандартное отклонение (s), либо медиана и квартили распределения. Для анализа таблиц сопряженности 2х2 был применен двусторонний точный критерий Фишера, для таблиц сопряженности 2х3 (сравнение групп по тяжести течения АГ) – критерий x2 Пирсона.
Для оценки эффективности лечения пациентов с ГЛЖ было проведено сравнение исходных показателей до лечения с их значениям через 6 мес терапии, а также через 12 мес с помощью непараметрического парного критерия Вилкоксона.
При сравнении степени изменения показателей в группах, разделенных по полу и заболеваемости сахарным диабетом, в зависимости от типа распределения степени изменения показателя использовали t-критерий Стьюдента или U-критерий Манна–Уитни.
Динамика средних значений ЭКГ-показателей Соколова–Лайона, корнельского произведения и АД исследовали с помощью дисперсионного анализа (ANOVA) повторных измерений во всей группе пациентов с ГЛЖ. Были проанализированы и данные повторных измерений для групп с сохранением и отсутствием ЭКГ-признаков ГЛЖ к 6-му и 12-му месяцам лечения, на фоне терапии с тремя последовательными моментами наблюдений. С использованием критерия Ньюмена–Кейлса проводили множественные сравнения средних и вычисляли значимость различия для каждого из возможных сравнений.
Проверяемые гипотезы отклоняли при уровне значимости р
Литература
- Hancock EW, Deal BJ, Mirvis DM, Okin P et al. AHA/ACCF/HRS Recommendations for the Standardization and Interpretation of the Electrocardiogram: Part V: Electrocardiogram Changes Associated With Cardiac Chamber Hypertrophy A Scientific Statement From the American Heart Association Electrocardiography and Arrhythmias Committee, Council on Clinical Cardiology; the American College of Cardiology Foundation; and the Heart Rhythm Society Endorsed by the International Society for Computerized Electrocardiology. J Am Coll Cardiol 2009; 53: 992–1002.
- DahlЪf B, Devereux RB, Kjeldsen SE et al. for the LIFE study group. Cardiovascular morbidity and mortality in the Losartan Intervention for Endpoint Reduction in hypertension study (LIFE): a randomized trial against atenolol. Lancet 2002; 359: 995–1003.
- Bender SR, Devereux RB, Okin PM. Risks of electrocardiography in hypertensive individuals and benefits of treatment-induced regression. Current Cardiovascular Risk Reports 2009; 3: 247–54.
- Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and the European Society of Cardiology (ESC). J Hypertens 2007: 25 (6): 1105–87.
- Okin PM, Gerdts E, Kjeldsen SE, Julius S et al. Losartan Intervention For Endpoint (LIFE) Reduction in Hypertension study Investigators. Gender differences in regression of electrocardiographic left ventricular hypertrophy during antihypertrnsive therapy. Hypertension 2008; 52 (1): 100–6. Epub 2008 May 26.
- Hsieh BP, Pham MX, Froelicher VF. Prognostic value of electrocardiographic criteria for left ventricular hypertrophy. Am heart J 2005; 150: 161–7.
- Barrios V, Escobar C, Calderon A et al. Prevalence of left ventricular hypertrophy detected by Cornell voltage-duration product in a hypertensive population. Blood Press 2008; 17 (2): 110.
- Okin PM, Devereux RB, Gerdts E et al. LIFE study Investigators. Impact of diabetes mellitus on regression of electrocardiographic left ventricular hypertrophy and the prediction of outcome during anthyipertensive therapy: the Losartan Intervention For Endpoint (LIFE) Reduction in Hypertension study. Circulation 2006; 113 (12): 1588–96.
- DahlЪf B, Devereux RB, Julius S et al. for the LIFE Study Group. Characteristics of 9194 Patients With Left Ventricular Hypertrophy: The LIFE Study. Hypertension 1998; 32: 989–97.
- Broun DW, Giles WH, Croft JB. Left ventricular hypertrophy as a predictor of coronary heart disease mortality and the effect of hypertension. Am Heart J 2000; 140 (6): 848–56.
- Okin PM, Devereux RB, Jern S et al. for the LIFE Study Investigators. Regression of Electrocardiographic Left Ventricular Hypertrophy During Antihypertensive Treatment and the Prediction of Major Cardiovascular Events. JAMA 2004; 292: 2343–9.
- Чихладзе Н.М., Сивакова О.А., Самедова Х.Ф. и др. Сравнительный анализ антигипертензивной эффективности лозартана и эналаприла (исследование ЭЛЛА). Рац. фармакотер. в кардиол. 2008; 1: 44–8.
- Vakili BA, Okin PM, Devereux RB et al. Prognostic implications of left ventricular hypertrophy. Am Heart J 2001; 141: 334–41.
- Диагностика и лечение артериальной гипертензии. Российские рекомендации (четвертый пересмотр). РМОАГ, ВНОК. М., 2010.
- Kannel WB. Left ventricular hypertrophy as a risk factor: the Framingham experience. J Hypertens 1991; 9 (Suppl.): S3–S8. Discussion S8–S9.
- Lonn E, Mathew J, Pogue J et al. Relationship of electrocardiographic left ventricular hypertrophy to mortality and cardiovascular morbidity in high-risk patients. Eu J cardiovasс Prev Rehabil 2003; 10: 420–8.
- Okin PM, Devereux RB, Nieminen MS et al. Electrocardiographic strain pattern and prediction of cardiovascular morbidity and mortality in hypertensive patients. Hypertension 2004; 44: 48–54.
- Чихладзе Н.М., Сахнова Т.А., Блинова Е.В. и др. Антигипертензивная и кардиопротективная эффективность лозартана у больных артериальной гипертензией с гипертрофией миокарда левого желудочка: результаты длительного (6–12 мес) наблюдения в условиях поликлинической практики. Системн. гипертенз. 2010; 4: 28–33.
Источник
Современные подходы к лечению больных гипертрофической кардиомиопатией
Полувековая история изучения проблемы гипертрофической кардиомиопатии (ГКМП) отражает значительную эволюцию знаний в области этиологии, патогенеза, диагностики, клинического течения, прогноза и вариантов лечения этого заболевания. За указанный период тол
Полувековая история изучения проблемы гипертрофической кардиомиопатии (ГКМП) отражает значительную эволюцию знаний в области этиологии, патогенеза, диагностики, клинического течения, прогноза и вариантов лечения этого заболевания. За указанный период только в англоязычных изданиях опубликованы более 1000 крупных научных работ. ГКМП — одна из основных и, вероятно, наиболее распространенных форм кардиомиопатий, заболеваний миокарда, сопровождающихся его дисфункцией (Report of the 1995 WHO/ISFC Task Force on the Definition and Classification of Cardiomyopathy) [1].
В 2003 г. создан Международный комитет (ACC/ESC), объединивший американских и европейских экспертов по ГКМП, и опубликовано сообщение, суммировавшее основные положения, включая стратегию лечебных мероприятий [2].
Определение заболевания носит описательный характер. Так, по современным представлениям, ГКМП является преимущественно генетически обусловленным заболеванием мышцы сердца, характеризующимся комплексом специфических морфофункциональных изменений и неуклонно прогрессирующим течением с высокой угрозой развития тяжелых, жизнеугрожающих аритмий и внезапной смерти (ВС). ГКМП характеризуется массивной гипертрофией миокарда левого и/или реже правого желудочка, чаще асимметричного характера за счет утолщения межжелудочковой перегородки (МЖП), нередко с развитием обструкции (систолического градиента давления) выходного тракта ЛЖ при отсутствии видимых причин (артериальная гипертония, пороки и специфические заболевания сердца). Основным методом диагностики остается эхокардиографическое исследование. В зависимости от наличия или отсутствия градиента систолического давления в полости ЛЖ, ГКМП разделяют на обструктивную и необструктивную, что имеет важное практическое значение при выборе тактики лечения. При этом различают 3 гемодинамических варианта обструктивной ГКМП: с субаортальной обструкцией в покое (так называемой базальной обструкцией); с лабильной обструкцией, характеризующейся значительными спонтанными колебаниями внутрижелудочкового градиента давления без видимой причины; с латентной обструкцией, которая вызывается только при нагрузке и провокационных фармакологических пробах (в частности, вдыханием амилнитрита, при приеме нитратов или внутривенном введении изопротеренола).
Типичными являются морфологические изменения: аномалия архитектоники сократительных элементов миокарда (гипертрофия и дезориентация мышечных волокон), развитие фибротических изменений мышцы сердца, патология мелких интрамиокардиальных сосудов [3, 4].
Cимптомы болезни разнообразны и малоспецифичны, связаны с гемодинамическими нарушениями (диастолическая дисфункция, динамическая обструкция путей оттока, митральная регургитация), ишемией миокарда, патологией вегетативной регуляции кровообращения и нарушением электрофизиологических процессов в сердце [5, 6, 7]. Диапазон клинических проявлений крайне велик: от бессимптомных до неуклонно прогрессирующих и трудно поддающихся медикаментозному лечению форм, сопровождающихся тяжелой симптоматикой. При этом первым и единственным проявлением заболевания может стать внезапная смерть.
В настоящее время наблюдается повсеместный рост числа зарегистрированных случаев этой патологии как за счет внедрения в практику современных методов диагностики, так и, вероятно, в связи с истинным увеличением числа больных ГКМП [8, 9]. Согласно данным последних исследований, распространенность заболевания в общей популяции является более высокой, чем считалось ранее, и составляет 0,2% [10, 11]. ГКМП может диагностироваться в любом возрасте, от первых дней до последней декады жизни, однако преимущественно заболевание выявляется у лиц молодого трудоспособного возраста [12, 13]. Ежегодная смертность больных ГКМП колеблется в пределах от 1 до 6%: у взрослых больных составляет 1–3% [14, 15], а в детском и подростковом возрасте у лиц с высоким риском ВС — 4–6% [16, 17].
Общепризнанна концепция о преимущественно наследственной природе ГКМП [18, 19]. В литературе широкое распространение получил термин «семейная гипертрофическая кардиомиопатия». К настоящему времени установлено, что более половины всех случаев заболевания являются наследуемыми [20, 21], при этом основной тип наследования — аутосомно-доминантный. Оставшиеся приходятся на так называемую спорадическую форму; в этом случае у пациента нет родственников, болеющих ГКМП или имеющих гипертрофию миокарда. Считается, что большинство, если не все случаи спорадической ГКМП, также имеют генетическую причину, т. е. вызваны случайными мутациями.
ГКМП — это генетически гетерогенное заболевание, причиной которого являются более 200 описанных мутаций нескольких генов, кодирующих белки миофибриллярного аппарата [2, 22]. К настоящему времени известны 10 белковых компонентов сердечного саркомера, выполняющих контрактильную, структурную или регуляторную функции, дефекты которых наблюдаются при ГКМП. Причем в каждом гене множество мутаций могут становиться причиной заболевания (полигенное мультиаллельное заболевание).
Наличие той или иной ассоциированной с ГКМП мутации признается «золотым» стандартом диагностики заболевания. При этом описанные генетические дефекты характеризуются разной степенью пенетрантности, выраженностью морфологических и клинических проявлений. Тяжесть клинической картины зависит от присутствия и степени гипертрофии. Мутации, которые ассоциируются с высокой пенетрантностью и плохим прогнозом, выражаются большей гипертрофией левого желудочка и толщиной МЖП, чем те, которые характеризуются низкой пенетрантностью и имеют хороший прогноз. Так, было показано, что лишь отдельные мутации ассоциированы с плохим прогнозом и высокой частотой ВС. К ним относятся замены Arg 403 Gln, Arg 453 Cys, Arg 719 Trp, Arg 719 Gln, Arg 249 Gln в гене тяжелой цепи β-миозина, InsG 791 в гене миозин-связывающего белка С и Asp 175 Asn в гене α-тропомиозина [23, 24, 25, 26]. Для мутаций в гене тропонина Т характерна умеренная гипертрофия миокарда, однако прогноз достаточно неблагоприятен, а вероятность внезапной остановки сердца высока [27]. Другие генетические аномалии, как правило, сопровождаются доброкачественным течением и благоприятным прогнозом или занимают промежуточное положение по тяжести вызываемых ими проявлений.
Таким образом, ГКМП характеризуется крайней гетерогенностью вызывающих ее причин, морфологических, гемодинамических и клинических проявлений, разнообразием вариантов течения и прогноза, что существенно затрудняет выбор адекватных и наиболее эффективных лечебных подходов по контролю и коррекции имеющихся нарушений. При этом отчетливо выделяются 5 основных вариантов течения заболевания и исходов:
- стабильное, доброкачественное течение;
- внезапная смерть;
- прогрессирующее течение — усиление одышки, слабости, утомляемости, болевого синдрома (атипичные боли, стенокардия), появление синкопальных состояний, нарушений систолической дисфункции ЛЖ;
- «конечная стадия» — дальнейшее прогрессирование явлений застойной сердечной недостаточности, связанной с ремоделированием и систолической дисфункцией ЛЖ;
- развитие фибрилляции предсердий и связанных с ней осложнений, в частности тромбоэмболических.
Вариабельность прогноза определяет необходимость детальной стратификации риска фатальных осложнений заболевания, поиск доступных прогностических предикторов и критериев оценки проводимого лечения.
По современным представлениям, лечебная стратегия определяется в процессе разделения больных на категории в зависимости от описанных выше вариантов течения и прогноза (рис.).
Все лица с ГКМП, включая носителей патологических мутаций без фенотипических проявлений болезни и пациентов с бессимптомным течением заболевания, нуждаются в динамическом наблюдении, в ходе которого оцениваются характер и выраженность морфологических и гемодинамических нарушений. Особое значение имеет выявление факторов, определяющих неблагоприятный прогноз и повышенный риск ВС (в частности, скрытых прогностически значимых аритмий).
К общим мероприятиям относятся ограничение значительных физических нагрузок и запрещение занятий спортом, способных вызывать усугубление гипертрофии миокарда, повышение внутрижелудочкового градиента давления и риска ВС. Для предупреждения инфекционного эндокардита в ситуациях, связанных с развитием бактериемии, при обструктивных формах ГКМП рекомендуется антибиотикопрофилактика, аналогичная таковой у больных с пороками сердца.
До настоящего времени окончательно не решен вопрос о необходимости проведения активной медикаментозной терапии у наиболее многочисленной группы больных с бессимптомной или малосимптомной формами ГКМП и низкой вероятностью ВС. Противники активной тактики обращают внимание на то, что при благоприятном течении заболевания продолжительность жизни и показатели смертности не отличаются от таковых в общей популяции [28, 29]. Некоторые же авторы указывают на то, что использование в этой группе пациентов β-адреноблокаторов и антагонистов кальция (верапамил) может приводить к сдерживанию гемодинамических нарушений и клинической симптоматики [30, 31]. При этом никто не оспаривает тот факт, что выжидательная тактика в случаях бессимптомного или малосимптомного течения ГКМП возможна лишь при отсутствии признаков внутрижелудочковой обструкции, обмороков и серьезных нарушений сердечного ритма, отягощенной наследственности и случаев ВС у близких родственников.
Следует признать, что лечение ГКМП, генетически обусловленного заболевания, обычно распознаваемого на поздней стадии, пока может быть в большей степени симптоматическим и паллиативным. Тем не менее к основным задачам лечебных мероприятий относятся не только профилактика и коррекция основных клинических проявлений заболевания с улучшением качества жизни пациентов, но и положительное влияние на прогноз, предупреждение случаев ВС и прогрессирования заболевания.
Основу медикаментозной терапии ГКМП составляют препараты с отрицательным инотропным действием: β-адреноблокаторы и блокаторы кальциевых каналов (верапамил). Для лечения весьма распространенных при этом заболевании нарушений сердечного ритма используются также дизопирамид и амиодарон.
β-адреноблокаторы стали первой и остаются и по сей день наиболее эффективной группой лекарственных средств, применяемых в лечении ГКМП. Они оказывают хороший симптоматический эффект в отношении основных клинических проявлений: одышки и сердцебиения, болевого синдрома, включая стенокардию, не менее чем у половины больных ГКМП [32, 33, 34], что обусловлено, в основном, способностью этих препаратов уменьшать потребность миокарда в кислороде. Благодаря отрицательному инотропному действию и уменьшению активации симпатоадреналовой системы при физическом и эмоциональном напряжении, β-блокаторы предотвращают возникновение или повышение субаортального градиента давления у больных с латентной и лабильной обструкцией, существенно не влияя на величину этого градиента в покое. Убедительно показана способность β-блокаторов улучшать функциональный статус пациентов в условиях курсового и длительного применения [35]. Хотя препараты не оказывают прямого влияния на диастолическое расслабление миокарда, они могут улучшать наполнение ЛЖ косвенно — за счет уменьшения частоты сердечных сокращений и предупреждения ишемии сердечной мышцы [36]. В литературе имеются данные, подтверждающие способность β-блокаторов сдерживать и даже приводить к обратному развитию гипертрофии миокарда [37, 38]. Однако другие авторы подчеркивают, что вызываемое β-блокаторами симптоматическое улучшение не сопровождается регрессией гипертрофии ЛЖ и улучшением выживаемости больных [39]. Хотя эффект этих препаратов в отношении купирования и предупреждения желудочковых и суправентрикулярных аритмий и внезапной смерти не доказан, ряд специалистов все же считают целесообразным их профилактическое назначение больным ГКМП высокого риска, включая пациентов молодого возраста с отягощенным случаями внезапной смерти семейным анамнезом [40].
Предпочтение отдается β-блокаторам без внутренней симпатомиметической активности. Наибольший опыт накоплен по применению пропранолола (обзидан, анаприлин). Его назначают начиная с 20 мг 3-4 раза в день, с постепенным увеличением дозы под контролем пульса и артериального давления (АД) до максимально переносимой в большинстве случаев 120–240 мг/сут. Следует стремиться к применению возможно более высоких доз препарата, так как отсутствие эффекта терапии β-блокаторами, вероятно, связано с недостаточной дозировкой. При этом нельзя забывать о том, что повышение дозировок существенно увеличивает риск известных побочных эффектов.
В настоящее время широко изучается возможность эффективного применения нового поколения кардиоселективных β-блокаторов пролонгированного действия, в частности атенолола, конкора и др. При этом существует мнение о том, что кардиоселективные β-блокаторы у больных ГКМП не имеют преимуществ перед неселективными, так как в больших дозах, к достижению которых следует стремиться, селективность практически утрачивается. Следует отметить, что рекомендуемый к применению у больных ГКМП с тяжелыми суправентрикулярными и желудочковыми аритмиями соталол сочетает в себе свойства неселективных β-блокаторов и антиаритмических средств III класса (кордароноподобный эффект).
Применение блокаторов медленных кальциевых каналов при ГКМП основано на снижении уровня свободного кальция в кардиомиоцитах и нивелировании асинхронии их сокращения, улучшении расслабления миокарда и снижении его сократимости, подавлении процессов гипертрофии миокарда. Среди блокаторов кальциевых каналов препаратом выбора, благодаря наибольшей выраженности отрицательного инотропного действия и наиболее оптимальному профилю фармакологических свойств, является верапамил (изоптин, финоптин). Он обеспечивает симптоматический эффект у 65–80% больных, включая случаи рефрактерности к лечению β-блокаторами, что обусловлено способностью препарата уменьшать ишемию миокарда, в том числе безболевую, и улучшать его диастолическое расслабление и податливость ЛЖ [41, 42, 43]. Это свойство верапамила обеспечивает повышение толерантности больных к физической нагрузке и снижение субаортального градиента давления в покое при меньшей по сравнению с β-блокаторами способности к уменьшению внутрижелудочковой обструкции в случаях физического и эмоционального напряжения и провокации изопротеренолом. Одновременно верапамил снижает периферическое сосудистое сопротивление вследствие вазодилататорного действия [44]. И хотя этот эффект чаще всего нивелируется непосредственным положительным влиянием на диастолическую функцию ЛЖ, у отдельных больных с базальной внутрижелудочковой обструкцией в сочетании с повышенным конечно-диастолическим давлением ЛЖ и склонностью к системной артериальной гипотензии при уменьшении постнагрузки внутрижелудочковый градиент давления может резко возрастать. Это способно приводить к развитию отека легких, кардиогенного шока и даже внезапной смерти [45]. Подобные грозные осложнения фармакотерапии верапамилом описаны также у больных необструктивной ГКМП с высоким давлением в левом предсердии, у которых они обусловлены отрицательным инотропным действием препарата. Очевидно, как важно соблюдать осторожность при начале лечения верапамилом этой категории больных. Прием препарата следует начинать в условиях стационара с малых доз — 20–40 мг 3 раза в день с постепенным их повышением при хорошей переносимости до снижения частоты сердечных сокращений в покое до 50–60 уд/мин. Клинический эффект наступает обычно при приеме не менее 160–240 мг препарата в сутки; более удобны в условиях длительного применения пролонгированные формы (изоптин-ретард, верогалид-ретард). С учетом благоприятного влияния верапамила на диастолическую функцию и величину субаортального градиента давления в ЛЖ, а также доказанной способности увеличивать выживаемость больных ГКМП по сравнению с плацебо [46], целесообразно его профилактическое назначение у асимптоматичных больных ГКМП высокого риска.
Место дилтиазема в лечении ГКМП окончательно не определено. Имеются данные, что в средней дозе 180 мг/сут за 3 приема он оказывает столь же выраженное, как 240 мг верапамила, благотворное влияние на диастолическое наполнение ЛЖ и одинаковый симптоматический эффект, однако в меньшей степени улучшает физическую работоспособность больных [47].
В нашей клинике продолжается проспективное наблюдение (от 1 до 5 лет) более 100 больных ГКМП. Больные были рандомизированы на 3 сопоставимые по количеству, полу, возрасту и тяжести клинических проявлений группы. Пациентам произвольно назначались атенолол или изоптин-ретард; в третьей группе преобладали лица с тяжелыми желудочковыми нарушениями ритма, и им был рекомендован прием соталола. Оценка эффективности различных вариантов медикаментозного лечения проводилась в условиях длительного (не менее 1 года) применения препаратов. Суточные дозы при двухкратном режиме приема титровались индивидуально и составили в среднем 85, 187, 273 мг для атенолола, изоптина и соталола соответственно. Длительная терапия привела к улучшению клинического состояния соответственно у 77, 72 и 83% пациентов каждой группы, что выражалось в достоверном уменьшении основных симптомов, проявлений сердечной недостаточности (СН), увеличении мощности и времени выполненной нагрузки и улучшении показателей качества жизни (на 25, 32 и 34% соответственно). При этом выявлены достоверное (p
С. А. Габрусенко, кандидат медицинских наук
Ю. В. Сафрыгина
В. Г. Наумов, доктор медицинских наук, профессор
Ю. Н. Беленков, доктор медицинских наук, профессор
НИИ кардиологии им. А. Л. Мясникова РК НПК МЗ РФ, Москва
Источник