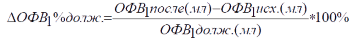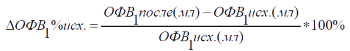Проведение бронхолитических тестов у больных с обструктивным заболеванием легких
М.Ю. КАМЕНЕВА, канд.мед.н., НИИ пульмонологии СПбГМУ им. акад. И.П. Павлова
Для многих заболеваний легких характерно наличие нарушений про-ходимости дыхательных путей (НП ДП) или бронхиальной обструкции. Основным методом диагностики подобных нарушений является спиро-метрия (исследование отношений поток-объем форсированного выдоха). В течение многих лет этот метод успешно применяется в пульмонологической практике, разработаны международные стандарты проведения и оценки результатов этого исследования.
Спирометрия позволяет выявить обструктивные нарушения, определить степень их выраженности. Помимо диагностики бронхиальной обструкции, важной клинической задачей является оценка степени ее обратимости и выявление измененной реактивности дыхательной путей. С этой целью в пульмонологической практике используются бронхолитические тесты. Следует отметить, что, несмотря на их активное применение, в настоящий момент не существует единых стандартов проведения этих функциональных проб. Все специалисты едины в том, что результаты бронхолитической пробы следует оценивать по изменению ОФВ1, однако, способ его расчета и определение достоверной величины прироста является предметом дискуссии представителей таких авторитетных организаций, как Европейское Респираторное Общество, Американское и Британское Торакаль-ные Общества. В нашей стране также не существует унифицированного подхода к проведению и трактовке результатов этих тестов.
Анализ литературных источников и собственный многолетний опыт проведения бронходилатационных тетов позволил нам предложить вариант такого единого методического подхода к проведению этих исследований.
Для правильного выполнения бронхолитического теста необходимо накануне исследования отменить назначенные пациенту бронхорасширяющие препараты, в зависимости от продолжительности их действия: ß2-агонисты короткого действия – за 6 –8 часов до исследования; β2 -агонисты пролонгированного действия – как минимум за 12 часов до исследования; Пролонгированных теофиллинов – за 24 часа до исследования.
В день исследования и непосредственно во время его проведения пациент не должен курить. Если пациент является злостным курильщиком и не может выполнить это требование, то в подобном случае ему следует воздержаться от курения, как минимум, за 2 часа до начала исследования. Спирометрия до и после использования бронхолитика должна проводиться на одном приборе, одним и тем же оператором.
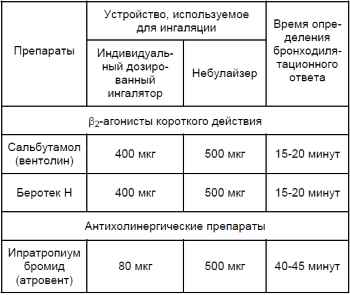
Для проведения бронхолитического теста дозированный ингалятор лучшего всего использовать вместе со спейсером. Больным с тяжелой обструкцией, а также детям и пожилым пациентам рекомендуется для ингаляций использовать небулайзер.
Перечень и дозировка препаратов, наиболее часто используемых при про-ведении бронхолитических проб с применением индивидуального дозированного ингалятора или небулайзера представлены в таблице 1:
Результаты бронхолитического теста оценивают по степени изменения ОФВ1 после приема бронхорасширяющего препарата относительно его исходного значения. Бронхолитический тест считается положительным, если прирост ОФВ1 равен или больше 12% и составляет не менее 200 мл.
Для оценки относительного прирос- та ОФВ1 после ингаляции бронхолитика используется два способа расчета:
Способ 1
Расчет прироста ОФВ1 по отношению к должной величине исходного ОФВ1.
Способ 2
Расчет прироста ОФВ1 по отношению к исходной (до ингаляции бронхолитика) величине ОФВ1.
Выбор способа расчета бронходилятационного ответа зависит от выраженности обструктивных нарушений. Если у пациента исходно показатели проходимости дыхательных путей находятся в пределах нормы или имеется бронхиальная обструкция легкой степени выраженности (ОФВ1 ≥ 70 %Д), то следует использовать способ расчета прироста ОФВ1 относительно должной величины (способ 1), а в случае наличия более выраженных нарушений про-ходимости дыхательных путей (ОФВ1 70% должной величины), с целью диагностики гиперреактивности дыхательных путей следует выполнять бронхопровокационные пробы.
Выраженное ухудшение проходи-мости дыхательных путей, то есть снижение ОФВ1 и других скоростных показателей после приема брохолитика может быть связано с развитием у пациента бета-адренергического дисбаланса, обусловленного блокадой β2-рецепторов вследствие передозировки бронхолитиков.
Источник: «Ремедиум Приволжье» (январь-февраль 2005).
Источник
ХОБЛ в практике терапевта
Хроническая обструктивная болезнь лёгких
К.м.н., доц. Е.Г. Силина, А.С. Волкова
Ключевые слова: хроническая обструктивная болезнь лёгких, индекс Тиффно, GOLD
Резюме: в статье рассматривается определение хронической обструктивной болезни лёгких, структура заболевания, патогенез, классификации, клиническая картина, методы диагностики и дифференциальная диагностика, а также методы лечения.
Хроническая обструктивная болезнь лёгких (определение GOLD) – это распространённое заболевание, характеризующееся персистирующим ограничением воздушного потока, которое обычно прогрессирует и является следствием хронического воспалительного ответа дыхательных путей и лёгочной ткани на воздействие ингалируемых повреждающих частиц или газов.
GOLD — программа, которая была основана в 1998 году, занимается изучением ХОБЛ. Последний пересмотр был в 2020 г.
По данным ВОЗ ХОБЛ занимает 5 место по распространённости среди нозологий. Частота встречаемости ХОБЛ непрерывно возрастает. . В России при жизни ХОБЛ диагностируется гораздо реже, чем надо бы, а морфологи очень увлекаются этой диагностикой, поэтому клинический диагноз ХОБЛ ставится в 24% случаев, а по данным вскрытий – у более 68% умерших обнаружена ХОБЛ. Таким образом, мы можем сказать о прижизненной гиподиагностике ХОБЛ, а значит, и о недостаточном лечении, и о посмертной гипердиагностике.

В структуре смертности РФ от болезней органов дыхания ХОБЛ занимает 2 место и составляет 41%.
Рассмотрим патогенез. Под воздействием факторов риска, в качестве которых чаще всего выступает табачный дым, при наличии какой-то генетической предрасположенности происходит лёгочное воспаление и патологическое изменение в лёгких, в частности, обструктивный бронхиолит, гиперсекреция слизи и деструкция альвеолярной стенки.
Морфологический субстрат ХОБЛ давно известен. Речь идет об иммунном хроническом воспалении, которое развивается не в крупном бронхе, а именно в терминальных отделах дыхательных путей – бронхиолах. В итоге развивается терминальный бронхиолит, развивается эмфизема с постепенной утратой эластичности, возникают так называемые воздушные «ловушки», когда воздух при выдохе не покидает нужный объём альвеол, в итоге это приводит к необратимому ограничению воздушного потока.
Важнейшим патофизиологическим механизмом ХОБЛ является гиперинфляция. Лёгочная гиперинфляция является результатом увеличения потери эластической тяги лёгких и возникает при повышении резистентности дыхательных путей, потере эластической отдачи и при укорочении экспираторного времени (одышка).
Какие морфологические изменения мы можем увидеть у наших пациентов? Во-первых, эмфизема, которая может быть центрилобулярной и буллезной, и в результате длительного течения ХОБЛ развивается хроническое лёгочное сердце. В норме толщина стенки правого желудочкам 0,2-0,3 см, а здесь мы видим значительное превышение этой величины.
В зависимости от степени выраженности эмфиземы отличают 3 морфологических типа ХОБЛ: бронхоинтерстициальный, эмфизематозный и истинно обструктивный.
Учитывая то, что в диагнозе мы должны указать степень тяжести нарушения бронхиальной проходимости, выраженность симптомов, частоту обострений и фенотип, рассмотрим следующую классификацию. 1 – Спирометрическая (функциональная) классификация ХОБЛ. Для этой классификации мы должны провести спирометрию, и оценивать мы будем только 2 показателя: ОФВ1 и его отношение к ФЖЕЛ (так называемый индекс Тиффно). Если через 15 минут после ингаляции 400 мкг сальбутамола мф получаем индекс Тиффно менее 70%, диагноз ХОБЛ является подтверждённым. Далее в зависимости от ОФВ1 мы определяем степень и стадию ХОБЛ (1 лёгкая – более 80%, 2 среднетяжёлая – от 50 до 79, 3 тяжёлая – от 30 до 49, 4 крайне тяжёлая– 29 и менее).
Следующая классификация риска ХОБЛ ABCD. Она используется для выбора фармакологической терапии и базируется на выраженности симптомов и частоте обострений. В соответствии с этой классификацией выделяют 4 стадии риска ХОБЛ. А – редкие обострения, лёгкие симптомы, В – редкие обострения, выраженные симптомы, С – частые обострения, лёгкие симптомы, D – частые обострения, выраженные симптомы.
В зависимости от преобладающего механизма развития ХОБЛ выделяют 2 фенотипа – эмфизематозный, кахектический (пожилые пациенты с эмфиземой, «розовые» пыхтельщики) и метаболический, бронхитический («синие отёчники», более молодые пациенты с избыточной массой тела и сопутствующей сосудистой патологией, здесь раньше развивается хроническое лёгочное сердце, прогноз неблагоприятный именно у этого типа больных).

Классификация тяжести обострений. Обострение – это острое ухудшение респираторных симптомов, требующее дополнительной терапии. Выделяют 3 степени тяжести обострений. При лёгкой степени пациенту необходимо увеличение объёма проводимой терапии, которое может быть осуществлено собственными силами больного. При средней степени пациенту необходимо увеличение объёма проводимой терапии, которое требует консультации больного врачом. При тяжёлой степени пациент/врач отмечает явное и/или быстрое ухудшение состояния больного, требуется госпитализация больного.
Клиническая картина. Возраст пациента старше 40 лет, курильщик или бывший курильщик с многолетним стажем курения. Наличие следующих клинических симптомов: нарастающая экспираторная одышка в покое или при физической нагрузке, хронический кашель, отделение мокроты, рецидивирующие лёгочные инфекции, наличие факторов риска в окружающей среде, наличие генетической предрасположенности. Кашель ежедневный/перемежающийся. Чаще днём, редко ночью. Выделение мокроты любого характера. Одышка – прогрессирование, постоянство, нарастание при физической нагрузке, респираторных инфекциях, медленное, неуклонное нарастание респираторных симптомов. При осмотре: свистящее дыхание, диффузный тёплый цианоз, симптом «часовых стёкол», «барабанных палочек», бочкообразная грудная клетка, развёрнутый (более 90 градусов) эпигастральный угол, выбухание в надключичных областях, расширение межрёберных промежутков.
Описание больного с ХОБЛ мы можем увидеть в произведении Ивана Бунина «Веселый двор». «Егор был белёс, лохмат, не велик, но широк, с высокой грудью … постоянно сосал трубку, до слез надрываясь мучительным кашлем, и, откашлявшись, блестя запухшими глазами, долго сипел, носил своей всегда поднятой грудью.
Кашлял он от табаку, — курить начал по восьмому году, — а глубоко дышал от расширения лёгких…».
Диагностика ХОБЛ и последующее обследование включает следующие этапы: оценка факторов риска, выяснение жалоб и сбор анамнеза, физикальное обследование (признаки бронхообструкции, эмфиземы лёгких, лёгочного сердца), инструментальные методы исследований: спирометрия (диагностика ХОБЛ), рентгенография/ КТ лёгких (диф.диагноз, осложнения), ЭХО-КГ (лёгочное сердце). Дополнительно проводят исследование альфа-антитрипсина: ХОБЛ менее 50 лет, преимущественно базальная эмфизема, семейный анамнез эмфиземы в возрасте менее 50 лет.
К факторам риска ХОБЛ относятся внутренние, как правило, генетические, и внешние (курение, загрязнение окружающего воздуха, профессиональные вредности, социальные факторы).
При опросе требуют уточнения: наличие жалоб, воздействие факторов риска, выраженность клинических симптомов, частота, продолжительность и характеристика обострений, эффективность проводившихся ранее лечебных мероприятий, комплайнс, правильность техники применения ингаляторов, переносимость физической нагрузки, наличие наследственной предрасположенности к ХОБЛ и другим лёгочным болезням.
Для оценки выраженности симптомов существует САТ-тест с рядом вопросов. В зависимости от количества баллов мы определяем влияние симптомов на жизнь.
Для оценки выраженности одышки существует шкала mMRC. Границей по ней между симптомным и несимптомным пациентом является 1 балл, начиная с 2 баллов пациент считается с наличием множества симптомов (идёт из-за одышки медленнее, чем люди того же возраста).
Редкие обострения – не более одного среднетяжёлого обострения ХОБЛ за прошедший год, частые обострения – 2 и более обострений, либо 1 и более госпитализаций, связанных с обострениями ХОБЛ. Важно отметить то, что степень понимания пациентами термина «обострение» является низкой: 59,2% никогда не слышали этот термин/не знают, что он означает.
Таким образом, комплексная оценка ХОБЛ слагается из следующих компонентов: спирометрия: подтверждение диагноза (определение постБД Тиффно), оценка ограничения потока (определение ОФВ1), оценка симптомов/риска обострений (АВСD).
Для оценки клинического ответа на терапию мы используем следующее: оценка выраженности клинических симптомов (шкала одышки, САТ-тест), частоты и характера обострений, наличия госпитализаций по поводу ХОБЛ, частоты использования бронходилататоров короткого действия, приверженности к терапии, наличия побочных эффектов; проверка техники ингаляции, определение толерантности к физической нагрузке.
Далее мы проводим оценку физической нагрузки у пациента с ХОБЛ: шкалы одышки (mMRC, Borg, TDI), тест с 6-минутной ходьбой, челночный (Шаттл) тест, динамометрия, кардиореспираторный тест, опрос пациента.
Тест с 6-минутной ходьбой — наиболее распространённый нагрузочный тест, который используется для определения толерантности к физической нагрузке пациентов с патологией органов дыхания, оценки прогноза заболевания и эффективности терапии. Важным аспектом является прогнозирование летальности больных ХОБЛ, то есть уменьшение этой дистанции меньше 289 м повышает риск летального исхода в 2 раза.
Методика проведения теста 6-минутной ходьбы: ставится задача пройти по коридору длиной 30 м как можно большую дистанция за 6 минут в собственном темпе, перед началом и в конце исследования проводится оценка одышки по специальной шкале, исследуя ЧСС и сатурацию кислорода, по истечении 6 минут проводится измерение дистанции ходьбы с поворотами ( в метрах), по этой цифре определяется степень тяжести заболевания, оценивается эффективность лечения и определяются показания к кислородотерапии.
Бронхиальная астма (факторы риска в виде аллергенов, отягощённая наследственность, начало в молодом возрасте чаще всего, волнообразность и яркость клинических проявлений, их обратимость).
Бронхоэктазия (большое количество гнойной мокроты, частые рецидивы бактериальной респираторной инфекции, грубые сухие, разного темпа и разнокалиберные влажные хрипы при аускультации, КТ: расширение бронхов и уплотнение их стенок).
Туберкулёз (начало в любом возрасте, характерные рентгенологические признаки, микробиологическое подтверждение, эпидемиологические признаки (высокая распространённость туберкулёза в регионе).
Облитерирующий бронхиолит (начало в молодом возрасте у некурящих, указание на ревматоидный полиартрит или острое воздействие вредных газов, КТ обнаруживает зоны пониженной плотности на выдохе).
ЗСН (соответствующий кардиологический анамнез, характерные хрипы при аускультации в базальных отделах, рентгенография – расширение тени сердца и признаки отёка лёгочной ткани, спирометрия – преобладание рестрикции).
Важно различать ХОБЛ с возрастными инволютивными изменениями лёгких, причём эти изменения часто сочетаются между собой. Основные отличия от ХОБЛ – при старении отсутствуют изменения на уровне терминальных бронхиол и не развивается артериальная лёгочная гипертензия и лёгочное сердце.
Диагноз ХОБЛ должен включать; степень тяжести, выраженность клинических симптомов, частоту обострений, фенотип ХОБЛ, осложнения, сопутствующие заболевания.
В лечении ХОБЛ выделяют лечение стабильной ХОБЛ и лечение обострений.
Тактика фармакотерапии стабильной ХОБЛ включает немедикаментозную терапию (отказ от курения, обучение технике ингаляций и основам самоконтроля, вакцинация от гриппа и пневмококковой инфекции, побуждение к физической активности, лечение сопутствующих заболеваний, бронхолитики короткого действия для облегчения симптомов, оценка необходимости дыхательной кислородотерапии и ИВЛ) и медикаментозную терапию. При лёгких симптомах можем начать со стартовой монотерапии (ДДАХ или ДДБА), при сохранении симптомов проводим двухкомпонентную терапию (ДДАХ/ДДБА), при отсутствии эффекта – ИГКС/ДДБА, при сохранении симптомов – ДДАХ/ДДБА/ИГКС. Если не помогает и эта терапия, мы проводим фенотипирование и назначаем фенотип-специфическую терапию (рофлумиласт, мукоактивные препараты, макролиды и др.).
Что касается электронных сигарет, то исследователи доказали связь электронных сигарет с развитием острых повреждений лёгких, эозинофильной пневмонии, альвеолярных кровоизлияний, бронхиолитов и других форм лёгочных нарушений. Остановить заболевание может только полное прекращение курения.
Программа реабилитации при ХОБЛ включает в себя психологическую и физическую реабилитацию в виде лечебной физкультуры и дыхательной гимнастики.
Также используется физиотерапия, которая обладает противовоспалительным действием, ускоряет рассасывание воспалительного инфильтрата, способствует улучшению лёгочной вентиляции и дренажной функции, улучшению качества жизни больного.
Фармакологические классы препаратов представлены бронходилататорами (КДБА, ДДБА), антихолинергическими препаратами (КДАХ, ДДАХ), иГКС, ингибиторы фосфодиэстеразы-4, теофиллин. При этом бронходилататоры более эффективно снижают одышку, а М-холинолитики лучше снижают риск обострений, уменьшают продукцию мокроты.
Фиксированные («закрытые») комбинации ДДХБ/ДДБА:
1 раз в сутки: индакатерол/гликопиррония бромид (ультибра), олодатерол/тиотропия бромид (спиолто), вилантерол/умеклидия бромид (аноро).
2 раза в сутки: формотерол/ аклидиния бромид, формотерол фумарат/ гликопирролат.
ИГКС не назначаются в качестве стартовой терапии. Следует избегать необоснованного назначения тройной терапии. Возможна отмена назначенных без показаний ИГКС.
Показания к назначению ИГКС:
- Частые обострения (более 2 среднетяжёлых обострений в течение 1 года или более 1 тяжёлого обострения, потребовавшего госпитализации).
- Сочетание ХОБЛ и БА.
- Эозинофильное воспаление (повышенное содержание эозинофилов в мокроте более 2-3% от общего числа клеток) или в крови (более 300 клеток в 1 мкл) вне обострения.
ИГКС могут применяться в составе либо двойной (ДДБА/ИГКС), либо тройной (ДДАХ, ДДБА, ИГКС) терапии.
ИГКС при ХОБЛ повышают риск развития пневмонии, остеопороза и переломов, диабета, катаракты и глаукомы).
Ситуации, когда следует избегать применения ИГКС при ХОБЛ: выраженная эмфизема, снижение индекса массы тела, пожилые пациенты, пациенты с пневмониями в анамнезе.
Показания к отмене ИГКС-содержащей терапии: несоответствие современным рекомендациям, риск побочных эффектов, возможность перевести пациента на фиксированную комбинацию ДДБА/ДДАХ.
Лечение при обострении:
- Бронхолитики (КДБА)
- Системные ГКС (преднизолон 30-40 мг/сут в течение 5-7 дней, безопаснее иГКС).
- Антибактериальное лечение (в зависимости от группы пациентов с ХОБЛ).
Потенциальные причины обострений: инфекция, загрязняющие среду агенты, слабая приверженность к лекарственной терапии, сопутствующие ССЗ, подавление дыхательной функции вследствие неправильного применения седативных препаратов.
Новый алгоритм терапии ХОБЛ: ключевые изменения:
- Всем пациентам с ХОБЛ показаны бронхолитики длительного действия (ДДАХ, ДДБА или комбинация ДДАХ/ДДБА).
- Пациентам с выраженными симптомами показана комбинация ДДАХ/ДДБА со старта терапии.
- ИГКС не назначаются в качестве стартовой терапии. Следует избегать необоснованного назначения тройной терапии (ДДАХ/ДДБА/ИГКС).
- Возможна отмена назначенных ИГКС.
Оценка необходимости изменения текущей терапии
- 3 месяца – по выраженности симптомов.
- От 6 месяцев – стабильность течения по обострениям.
Заключение: Наша главная цель – достижение контроля ведения ХОБЛ в виде низкого влияния симптомов и стабильности течения с низкой частотой обострений.
Список использованной литературы:
- Глобальная стратегия диагностики, лечения и профилактики хронической обструктивной болезни лёгких. Пересмотр 2020г.
Важно! Мы используем файлы Cookie для лучшей работы сайта. Если вы продолжите использовать сайт, мы будем считать, что вас это устраивает.
Источник